ОПУХОЛИ И ОПУХОЛЕВИДНЫЕ ОБРАЗОВАНИЯ ОРОФАРИНГЕАЛЬНОЙ ОБЛАСТИ
Являясь начальным отделом пищеварительного тракта, полость рта и ротоглотка имеют характерные анатомо-топографические признаки. В формировании полости рта участвуют многие органы и ткани: губы, язык, структуры, составляющие дно, нижняя и верхняя челюсти, щеки, твердое и мягкое небо, язычок, передние небные дужки. Ротоглотку образуют корень языка, небные миндалины, миндаликовая ямка складки зева, передние и задние небные дужки, нижняя поверхность мягкого неба и задняя стенка глотки в проекции зева. Граница между полостью рта и ротоглоткой проходит по линии, проведенной по передним небным дужкам, валикообразным сосочкам языка и по границе мягкого и твердого неба.
На всем протяжении слизистая оболочка рта и ротоглотки покрыта многослойным плоским эпителием. Это постоянно обновляющаяся клеточная популяция. В области твердого неба и десен эпителий имеет отчетливую тенденцию к ороговению. Остальные отделы слизистой покрыты многослойным плоским неороговевающим эпителием. Собственная пластинка, на которой лежит пласт эпителия, образует многочисленные сосочки. Распределение клеточных элементов в ней (фибробластов, тучных клеток, лейкоцитов) в различных отделах неравномерно. Наиболее богата клетками собственная пла-
стинка слизистой оболочки щек и губ. Подслизистая основа хорошо развита в дне полости рта, переходных складках губ и щек. Здесь располагаются лимфатические и кровеносные сосуды, малые и большие слюнные и сальные (Фордайса) железы. Напротив, в слизистой оболочке языка, десен и твердого неба подслизистая основа отсутствует. В десне и твердом небе слизистая оболочка плотно соединяется с надкостницей соответствующих костей.
Названные выше тканевые образования стенок и органов полости рта и ротоглотки не отличаются структурной специфичностью, и поэтому возникающие здесь опухоли повторяют строение опухолей соответствующего гистогенеза любой другой локализации. Вместе с тем, анатомо-функциональные особенности орофарингеальной области определяют и некоторое клиническое своеобразие возникающих здесь опухолей.
Развитию опухолей слизистой оболочки рта и ротоглотки предшествуют составляющие довольно большую группу предопухолевые изменения покровного эпителия. Это папилломы, папилломатоз, хронический глоссит с гипертрофией или атрофией слизистой и образованием в ней труднозаживающих и рецидивирующих трещин, лейкоплакия и эритроплакия, длительно не заживающие язвы и эрозии, обычно связанные с повторной травмой слизистой кариозными зубами, краями зубных протезов, «прикусываниями». Указывают также на онкогенную роль курения, жевания табака и особенно «наса», в состав которого входит мелкий табак, зола, хлопковое, кунжутное, а иногда и минеральное масло. К предопухолевым процессам относят также сифилиды и парасифилитические изменения эпителия полости рта. Стремление связать возникновение рака полости рта с предопухолевыми изменениями эпителия позволило некоторым онкологам считать, что рак в этой локализации является «болезнью запущенной гигиены рта». Разумеется, опухоль может развиться и «de novo», но своевременное лечение названных патологических процессов, легко доступных для установления диагноза и наблюдения, позволяет снизить частоту злокачественных новообразований в запущенных формах.
Ниже приводится клинико-морфологическая характеристика наиболее частых опухолей орофарингеальной области.
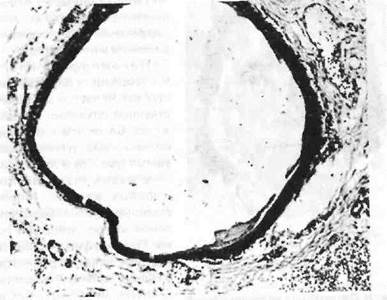
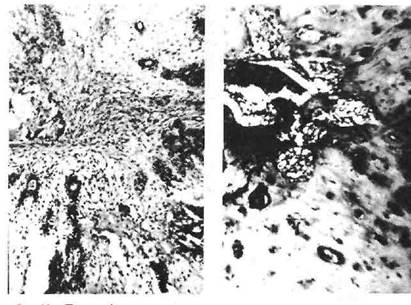
Среди доброкачественныхэпителиальных опухолей орофарингеальной локализации чаще других встречаются папилломы (фиб-
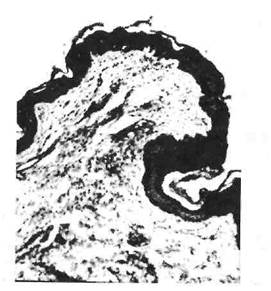
Рис. 19. Папиллома слизистой оболочки языка.
роэпителиомы). Они обнаруживаются главным образом на спинке и по краям языка, могут быть множественными, имеют ворсинчатую поверхность, растут на тонкой ножке или широком основании, покрыты зрелым многослойным плоским эпителием, расположенным на сохранной базальной мембране (рис. 19). Может наблюдаться лимфогистиоцитарная инфильтрация соединительнотканной основы опухолевых сосочков с примесью плазматических клеток и единичных сегментоядерных лейкоцитов.
Опухоли железистого эпителия — аденомы — локализуются в малых слюнных железах, чаще в небных (описание см. в разделе «Опухоли слюнных желез»).
В группе злокачественныхопухолей, возникающих в слизистой оболочке полости рта и ротоглотки, ведущее место также занимают эпителиальные опухоли. По классификации ВОЗ в этой группе выделяют интраэпителиальную карциному (рак in situ) и некоторые разновидности плоскоклеточного рака {веррукозная, ■ веретеноклеточная карцинома и лимфоэпителиома).
Интраэпителиальная карцинома характеризуется тем, что при выраженных морфологических признаках клеточного атипиз-
ма и потере эпителиальными клетками вертикальной анизоморфнос-ти базальная мембрана сохраняется на всем протяжении эпителиального пласта, и, следовательно, отсутствует инфильтрирующий рост.
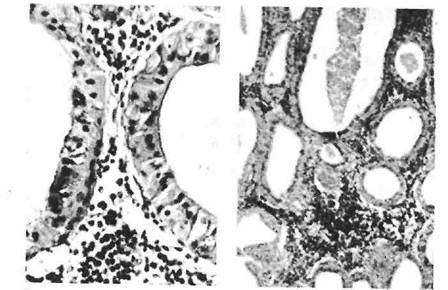
Опухолевые комплексы при инвазивном плоскоклеточном раке прорастают в подлежащие ткани в виде пучков, тяжей или гнезд неправильной формы, разделенных прослойками соединительной ткани (рис. 20).
Для веррукозной карциномы характерным является избыточное образование рогового вещества на выступающих по ее поверхности булавовидных эпителиальных выростах.
Веретеноклеточная карцинома построена из опухолевых клеток веретенообразной формы и напоминает саркому. Очаги ороговения
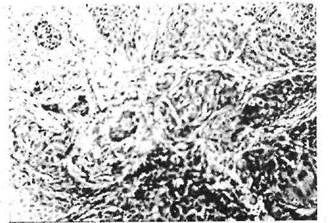
Рис. 20. Плоскоклеточный неороговевающий рак слизистой оболочки дна полости рта.
встречаются редко. По сравнению с веррукозной карциномой эта опухоль быстро разрушает окружающие ткани.
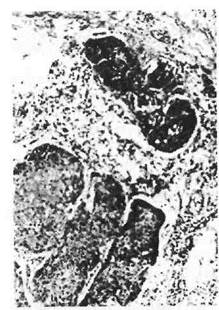
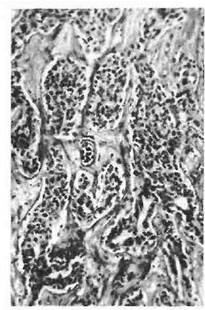
Лимфоэпителиома (опухоль Шминке) чаще развивается в задней трети языка, небных и глоточной миндалинах — зонах скопления лимфоидной ткани. Может возникать в любом возрасте, чаще бывает у мужчин. Макроскопически имеет форму узла или бугристого образования плотно-эластической консистенции, покрытого первоначально неизмененной, а затем изъязвляющейся слизистой оболочкой. На микроскопическом уровне опухоль представляют различной величины пластинчатые клетки, лежащие разрозненно или в виде
|
гнезд и тяжей. Могут встречаться очаги плоскоклеточной дифферен-цировки этих клеток вплоть до образования раковых жемчужин. В массивах опухолевых клеток встречается большое количество лим-фоидных элементов и ретикулярных клеток, которые, возможно, также имеют опухолевую природу. С этим связано и название опухоли. Опухоль отличается ранним метастазированием в лимфатические узлы шеи, и рост ее в метастазах нередко опережает прогрессию в зоне первичной локализации. Отдаленные гематогенные метастазы встречаются редко.
Рак орофарингеальной областипо клинико-анатомическим проявлениям относят к исключительно агрессивным новообразованиям. И это понятно, поскольку в силу тесного анатомического расположения органов рта и ротоглотки возникающие в них злокачественные опухоли быстро распространяются на соседние ткани, приводя к нарушению дыхания, глотания, обоняния, жевания и т.д.
Установлено, в частности, что рак языка имеет характер анап-лазированного плоскоклеточного рака, быстро инфильтрирует дно полости рта, мышцы и рано метастазирует (рис. 21,22). Особенно злокачественным течением отличается рак корня языка, распространяющийся на глотку и небные дужки.
Рак слизистой оболочки альвеолярного края нижней и верхней челюстей также проявляется довольно рано, так как в процесс вовлекаются парадонт зубов и появляется зубная боль. Нередко по поводу этих болей даже производится удаление зуба, что способствует распространению опухоли в зубную лунку, а затем и в кость.
Рак десны в зависимости от локализации может распространяться на слизистую оболочку щеки, небо или мышцы дна полости рта. Замечено, что при первичном обращении почти у 1/3 больных уже обнаруживаются метастазы рака в регионарных лимфатических узлах и, в первую очередь, в боковых глубоких шейных (подчелюстных, яремных и др.). Метастазы в другие органы встречаются крайне редко.
Неэпителиальныеопухоли полости рта и ротоглотки встречаются относительно редко. По гистологическому строению они не отличаются от аналогичных по гистогенезу опухолей мягких тканей других областей тела, однако, как и эпителиальные опухоли, в этой локализации имеют некоторые особенности. Так, относительно ча-
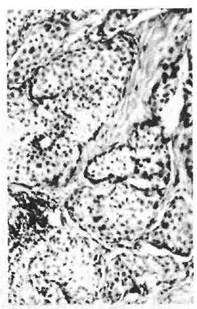
Рис. 22. Метастазы плоскоклеточного рака Рис. 21. Инвазивный рост плоско-
языка в лимфатических сосудах подче- клеточного неороговевающего рака
люстной клетчатки. языка.
стые сосудистые опухоли, главным образом, капиллярные ангиомы, расценивают как пиококковые гранулемы, а не бластомы. Невромы обычно возникают в зоне расположения рецепторного органа вкуса — вблизи кончика языка или по его краю. Кроме того, язык является местом наиболее частой локализации зернисто-клеточной миобластомы.
Злокачественные неэпителиальные опухоли — саркомыпо гистологическому строению также близки к аналогичным опухолям мягких тканей других областей. Замечено, что в языке они развиваются преимущественно в детском и юношеском возрасте. Описаны врожденные саркомы языка.
В группе опухолеподобных процессоворофарингеальной области целесообразно рассмотреть наиболее частые формы патологии, которые по некоторым признакам клинических проявлений, а в ряде случаев и по гистологической картине, могут быть ошибочно приняты за опухоль. Это обычная бородавка, сосочковая гиперплазия, доб-
 рокачественное лимфоэпителиальное поражение, слизистая киста, фиброзное разрастание, врожденный фиброматоз.
рокачественное лимфоэпителиальное поражение, слизистая киста, фиброзное разрастание, врожденный фиброматоз.
Структура обычной бородавки повторяет таковую при локализации на коже.
Сосочковая гиперплазия чаще обнаруживается на слизистой оболочке неба, имеет вид мягких выростов эпителия на широком основании, при сохранной базальной мембране. В подслизи-стом слое, как правило, выражена воспалительная инфильтрация.
Доброкачественное лимфоэпителиальное поражение наблюдают преимущественно в слюнных железах. Характерным для него является атрофия железистого эпителия с большими скоплениями между ацинозными образованиями и протоками желез лимфоидных и миоэпителиальных клеток. Патологический процесс, природа которого не установлена, дифференцируют с бла-стомными формами разрастаний лимфоэпителиальной ткани.
Слизистая киста макроскопически напоминает опухоль, увеличивается в размерах за счет накопления в полости секрета, рецидивирует после неполного удаления. Стенку кисты составляет фиброзная ткань, а внутренняя поверхность выстлана уплощенным однослойным эпителием.
Фиброзное разрастание может локализоваться в любом отделе полости рта, возникая как реакция на повторную травму или длительное химическое раздражение. Представляет собой ограниченное опухолевидное образование из плотных коллагеновых волокон с воспалительными клеточными инфильтратами между ними.
■
... .
■ ■ ■ • - ■ ' - , ■ • : -1 . ■
■•. • . . . :\ И ■
*- * •
ПАТОЛОГИЯ СЛЮННЫХ ЖЕЛЕЗ 
Имеющиеся у человека слюнные железы разделяются на две группы: большие (околоушные, поднижнечелюстные, подъязычные) и малые (губные, щечные, язычные, небные). Выводные протоки всех слюнных желез открываются в полость рта, и сами железы не имеют существенных структурных различий.
Основными клинико-анатомическими формами патологии слюнных желез являются воспалительные, опухолевые и опухолеподоб-ные заболевания.
По этиологии выделяют врождённые и приобретённые заболевания слюнных желез.
Группу врожденных форм патологии слюнных желез составляют: агенезия (отсутствие зачатков желез), гипоплазия (недоразвитие желез), эктопия (смещение структур желез за пределы места нормального расположения их), врождённая гипертрофия желез и добавочные железы. Встречаются также аномалии отдельных структур слюнных желез в форме атрезии, сужения и эктазии протоков, формирования ацинарных или протоковых кист.
Из группы приобретённых заболеваний слюнных желез в практике стоматологов наибольшее значение имеют сиалоадениты (первичные и вторичные), слюннокаменная болезнь (сиалолитиаз), опухоли и опухолеподобные заболевания.
■ - ■ .
СИАЛОАДЕНИТЫ
[■■:'..'■ ■.'.'.
Первичными сиалоаденитами являются воспалительные поражения слюнных желез при эпидемическом паротите и цитр-мегаловирусной инфекции.
Эпидемический паротит— вирусное заболевание с локализацией воспалительного процесса в околоушных слюнных железах. Встречается в детском и юношеском возрасте, нередко в форме эндемических вспышек в организованных коллективах. Входными воротами инфекции (возбудитель РНК-содержащий вирус) являются слизистая обо-
 1 срилл^уч
1 срилл^уч
лочка полости рта, носа и глотки. В последующем развивается виру-семия, и происходит фиксация вируса в слюнных железах.
Макроскопически эпидемический паротит проявляется увеличением одной или обеих околоушных желез при отсутствии изменений кожи. В раннем периоде болезни отмечается отёк околоушной клетчатки и слизистой полости рта в зоне околоушного (стенонова) слюнного протока. Ареной для развития воспалительного процесса является межуточная ткань железы, где накапливается серозный экссудат с небольшим количеством лимфоцитов и макрофагов. Сосудистые расстройства проявляются гиперемией капиллярной сети с микротромбозом и диапедезными кровоизлияниями. В эпителии ацинусов и протоков пораженной железы возникают дистрофические изменения с нарушением секреции слюны. Наблюдающиеся при эпидемическом паротите повреждения в околоушных слюнных железах, как правило, не оставляют после себя структурных ШШШ^а^
Цитомегаловирусная инфекция.Её^возюудитель — ДНК-содержа-щий вирус группы герпес. Манифестные клинические формы заболевания обычно бывают у детей в возрасте до 2-х лет, а у взрослых инфекция часто протекает латентно. Различают локализованную и генерализованную формы болезни.
При локализованной форме доминируют поражения слюнных желез, чаще околоушных. Среди клеток эпителия выводных протоков и ацинусов железы появляются гигантские одноядерные клетки с перинуклеарным ободком просветления (цитомегалы типа «совиного глаза»). В интерстиции желез наблюдается рассеянная лим-фогистиоцитарная инфильтрация (рис. 23). В исходе цитомегалови-русного сиалоаденита возможен склероз железы.
При генерализованной форме цитомегалии, помимо слюнных желез, цитомегалический метаморфоз клеток эпителия с лим-фоиднои инфильтрацией стр_омы может наблюдаться в печени, почках, легких, поджелудочной железе.
Вторичные сиалоаденитыразвиваются как осложнения стоматитов, сиалолитиаза или в результате попадания в протоки желез инородных тел. По течению и клинико-морфологической характеристике выделяют острые (с разными формами экссудативного воспаления) и хронические сиалоадениты.
Острый сиалоаденит. Поначалу характеризуется воспалительным отеком железы с умеренной инфильтрацией интерстиция
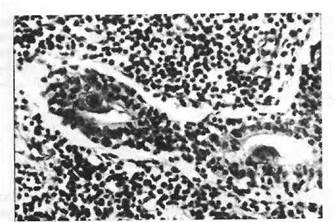
Рис. 23. Клетки-гиганты в протоках околоушной слюнной
железы при цитомегаловирусной инфекции. В строме железы
массивная лимфоидная инфильтрация.
лимфоцитами. Затем воспаление прогрессирует, в экссудате накапливаются зернистые лейкоциты, и в пораженных железах при этом могут появляться очаги расплавления ткани — гнойный сиалоаде-нит. Гнойный экссудат из зоны поражения железы может распространяться на околожелезистую клетчатку с развитием флегмоны.
Хронический сиалоаденит характеризуется сочетанием в слюнных железах воспалительных и склеротических процессов. В случаях особенно длительного течения заболевания наблюдается атрофия ацинарных структур, и они замещаются волокнистой соединительной тканью и жировой клетчаткой (липоматоз железы). В результате склероза в железе возможно сдавление протоков с эктазией их проксимальных отделов и нарушением слюноотделения, что клинически проявляется синдромом ксеростомии.
Своеобразным вариантом хронического воспаления слюнной железы, в морфологических проявлениях которого доминирует выраженная лимфомакрофагальная инфильтрация ее стромы, является сиалоаденит при синдроме Шегрена.В этиологии этого синдрома усматривается роль вирусной инфекции и наследственности, а ведущим звеном патогенеза болезни считают аутоиммунные нарушения. UC3/LC6 Ш. £А^а-€^Ля..$£ UjtO?&/e&£> ^
|
|
При гематогенном или лимфогенном заносе в слюнные железы возбудителей туберкулеза и сифилиса возникающие в них воспалительные изменения приобретают специфические черты и диагностируются морфологами на нозологическом уровне (см. учебник А. И. Струкова и В. В. Серова «Патологическая анатомия», раздел «Гранулематозное воспаление»).
СИАЛОЛИТИАЗ (СЛЮННОКАМЕННАЯ БОЛЕЗНЬ)
Сиалолитиаз характеризуется образованием в протоках или ацинусах слюнных желез конкрементов (камней). Последние по мере увеличения объема обтурируют протоки, вызывая эктазию их проксимальных отделов и воспаление в окружающей ткани. Чаще камни образуются в поднижнечелюстных железах. Считают, что формирование в слюнных железах камней связано с функциональной неполноценностью самих желез, когда в результате дискинезии протоков нарушается активный отток слюны. Дегидратированная слюна и содержащиеся в ней соли кальция (фосфаты и карбонаты), а также десквамированный эпителий протоков и ацинусов и колонизирующиеся в их просвете бактерии составляют матрицу для образования камней. Прямые причины камнеобразования не всегда можно установить, известно лишь, что сиалолитиаз часто наблюдается при попадании в протоки желез инородных тел и воспалительных изменениях слизистой оболочки полости рта.
В зависимости от химического состава слюнные камни могут быть
мягкими и плотными, а размеры их варьируют от песчинки до кури
ного яйца. При обтурации камнем протока желез блокируется от
ток слюны, при этом в эпителии ацинусов и протоков прогрессиру
ют дистрофические изменения вплоть до гибели и слущивания клеток.
При значительной эктазии протоков возможен разрыв их стенок с
выходом в интерстиций инфицированной слюны и развитием вос
палительного процесса (осложненный сиалолитиаз). Чаще слюнно-
каменная болезнь имеет хроническое течение с периодическими обо
стрениями. В исходе заболевания возможно полное замещение
пораженной железы соединительной тканью, или на месте ее оста
ются ретенционные протоковые кисты с жидким или желеобразным
содержимым — мукоцеле (рис. 24,25). о
Рис.25. Просвет протоковой кисты заполнен
дегидратированной слизью (мукоцеле). В стенке —
воспалительная инфильтрация.
Рис.24. Ретеннионная киста, сформировавшаяся в небной слюнной железе при сиалолитиазе.
 ОПУХОЛИ СЛЮННЫХ ЖЕЛЕЗ
ОПУХОЛИ СЛЮННЫХ ЖЕЛЕЗ
Источником опухолевого роста в слюнных железах могут стать эпителиальные клетки, выстилающие секреторные отделы, выводные протоки (вставочные, исчерченные, внутри- и междольковые, общий выводной проток) и миоэпителиальные клетки, содержащие в цитоплазме сократительные элементы. Эти клетки обычно залегают между секреторными клетками и их базальной мембраной и способствуют продвижению секрета. Возможно развитие опухолей и из элементов стромы желез.
В соответствии с номенклатурой ВОЗ опухоли слюнных желез делятся на три основные группы — эпителиальные, неэпителиальные,неклассифицируемые. Выделяют также пограничные псевдоопухолевые процессы.
Ниже приводится клинико-морфологическая характеристика наиболее часто встречающихся опухолей больших и малых слюнных желез.
К эпителиальным доброкачественнымопухолям относят плеоморфную аденому, моно-морфную аденому, оксифильную аденому и аденолимфому.
Плеоморфная адено-м а (смешанная опухоль) является самой частой доброкачественной опухолью слюнных желез. Более чем в половине случаев локализуется в околоушных (рис. 26) и лишь в 20% — в малых (чаще небных) слюнных железах. Множественные опухоли (более чем в одной железе) возникают редко. Плеоморфные аденомы в два раза чаще встречаются у  женщин, преимущественно в Рис.26. Плеоморфная аденома околоушной возрасте 50—60 лет. Случаи
женщин, преимущественно в Рис.26. Плеоморфная аденома околоушной возрасте 50—60 лет. Случаи
слюнной железы у женщины 55 лет (из возникновения подобных опу-
наблюдений проф. П. И. Ивасенко). холей у детей редки. Опухоль
растет медленно (до 15 лет), в виде узла округлой или овальной формы, иногда бугристого, плотноватой или эластической консистенции, размером до 6 см. В толще опухоли заметны полупрозрачные хрящевидные или слизистые участки. По всему периметру опухоль окружена тонкой капсулой.
Использование термина «смешанная опухоль» для обозначения плеоморфных аденом отражает ранее существовавшее мнение об особенностях их гистогенеза: допускалось происхождение опухоли из эпителия и мезенхимы. Однако в настоящее время можно считать установившимся представление только об эпителиальной природе опухоли, и ныне термин «смешанная опухоль» отражает скорее сложность и необычность строения ее, чем особенности гистогенеза. Предпочтительным в современной онкологической литературе является термин «плеоморфная аденома».уЭпителиальный компонент опухоли представлен железистыми, микрокистозными, трабекулярными, солидно-альвеолярными структурами из эпителиальных клеток различной формы и с разными соотношениями ядра и цитоплазмы. Нередко выявляются правильно сформированные железистые трубки с двухслойным расположением клеточных элементов, причем базаль-ные слои клеток в них по локализации и формальным морфологическим признакам могут напоминать миоэпите-лий (рис. 27)лГак называемый мезенхимальнъщ. (рис. 28 а) компонент в опухоли составляет отечная ткань с редко расположенными в ней клеточными элементами звездчатой или 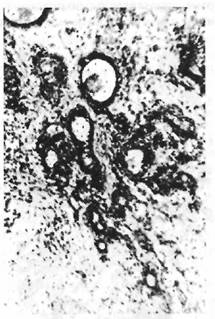
~ л. / Рис. 27. Плеоморфная аденома около-
вытянутои формы (миксоид- „ : FV , - ~
J ^ г ч ушной слюнной железы. Зона туоулярнои
НЫе ЗОНЫ). Встречаются ГИалИ- аденомы с кистозным расширением про-
ноподобные поля из компак- токов.
 | |||
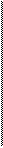 | |||
|
|
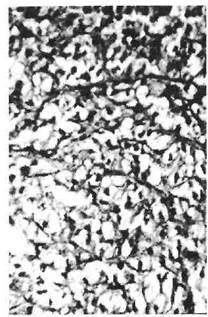
тного эозинофильного вещества с единичными клетками округлой формы, напоминающими хондроциты (хондроидные зоны, рис. 28 б). Плеоморфная аденома может рецидивировать, и особенно те ее формы, в которых преобладают миксоидные зоны. Описаны случаи злокачественной трансформации длительно существующих плеоморфных аденом, чему соответствует термин «рак в плеоморфной аденоме».
| Рис. 28 а. Плеоморфная аденома. Зона миксоматозной ткани и протоковые структуры с формированием кист. |
Мономорфная аденома — доброкачественная опухоль разных гистологических вариантов. Чаще локализуется в околоушной и поднижнечелюстной железах, растет медленно, имеет вид инкапсулированного узла округлой формы, диаметром до 2 см, мягкой или плотноватой консистенции, беловато-розового или коричневатого цвета. Гистологическая диагностика мономорфной аденомы представляет известные трудности, и связано это с тем, что по строению она принципиально не отличается от эпителиального компонента плеоморфной аденомы, но в ее морфологической панораме отсутствует мезенхимальный компонент. Мономорфные аденомы характеризуются однородностью строения. В них могут пре-
Рис. 28 б. Плеоморфная аденома. Хондроидный компонент опухоли.
обладать то тубулярные структуры в виде железистых просветов с двухслойной выстилкой {аденома тубулярного строения), то тра-бекулярные тяжи, разделенные тонкими прослойками соединительной ткани {аденома трабеку-лярного строения). Наконец, вариантом мономорфной аденомы может быть и так называемая ба-зально-клеточная аденома, которая имеет сходство с базалиома-ми кожи (мелкие мономорфные клетки располагаются палисадо-образно по периферии клеточных комплексов). Преобладание светлых клеток в структуре мономор-фных аденом дало основание некоторым авторам выделить
' '., . особую группу светлоклеточных
Рис. 29. Мономорфная светлоклеточная / -т\ п
аденома поднижнечелюстной слюнной аденом (рис. 29). При ЯВНОМ СХОД-
железы. стве структур таких опухолей с
эпителиальным компонентом плеоморфной аденомы они отличаются преобладанием в общем массиве паренхимы клеток со светлой, оптически «пустой» цитоплазмой, которые образуют солидные или солидно-альвеолярные пласты. Большинство исследователей предполагают миоэпителиальную природу светлых клеток.
Оксифильная аденома (онкоцитома) — редкая доброкачественная опухоль слюнных желез. Возникает преимущественно в околоушной железе у женщин в возрасте 60 лет и старше. Окружена капсулой, на разрезе коричневатого цвета. Микроскопически представлена довольно крупными клетками с зернистой эозинофиль-ной цитоплазмой и небольшими ядрами. Такие клетки образуют солидно-альвеолярные структуры, разделенные прослойками стромы с тонкостенными сосудами.
С эпителием протоков слюнных желез связывают происхождение аденолимфомы. Это относительно редкая опухоль, встречается почти исключительно в околоушных слюнных железах у мужчин по-

|
| жилого возраста. Имеет вид четко отграниченного узла до 5 см в диаметре, серовато-белого цвета, дольчатого строения, с множеством мелких и крупных кист. Эпителий, выстилающий железистые полости и кисты аденолимфомы, напоминает эпителий слюнных трубок и, как правило, расположен в два слоя. Цитоплазма эпителиальных клеток довольно обильная, эозинофильная, зернистая. Клетки внутреннего слоя имеют цилиндрическую форму и апикально расположенное небольшое темное ядро. Наружный (базальный) слой составляют клетки кубической формы с более светлыми округлыми ядрами (рис. 30). Строма опухоли обильно инфильтрирована лимфоидными и плазматическими клетками (рис. 31), нередко в ней формируются типичные лимфоидные фолликулы со светлыми центрами размножения. Предполагают, что лимфопролиферативные процессы в строме аденолимфомы отражают общие иммунные реакции организма. Злокачественная трансформация опухоли наблюдается крайне редко. К эпителиальным новообразованиям слюнных желез с местноде-струирующимростом относят ацинарно-клеточную опухоль. Она возникает из эпителия ацинусов и терминальных отде- |
Рис. 30. Аденолимфома. Двухслойное расположение клеток, выстилающих железистую полость.
Рис. 31. Аденолимфома малой слюнной железы. Тубулярные структуры со скоплением лимфоидных элементов в строме.
лов протоковой системы. Макроскопически это серовато-коричневый узел, нередко дольчатого вида, нечетко отграниченный от окружающей ткани железы. Микроскопически опухоль представлена солидными пластами из округлых и полигональных клеток с обильной зернистой цитоплазмой и компактным ядром. Клеточные элементы паренхимы имеют четко очерченные контуры. Зернистость цитоплазмы, отражающая специфическую секреторную функцию опухолевых клеток, лучше выявляется при ШИК-реакции. Строма опухоли образована узкими фиброзными прослойками с тонкостенными сосудами капиллярного типа. Как правило, на микроскопическом уровне в ацинарно-клеточных опухолях выявляются признаки инфильтративного роста их.
К злокачественным эпителиальнымопухолям слюнных желез относят мукоэпидермоидную опухоль, аденокистозный рак, аденокар-циному, эпидермоидный рак, недифференцированный рак.
Муктээпидермоидная опухоль характеризуется двои-ной дифференцировкой клеток — в эпидермоидные и слизеобразу-ющие. Встречается в любом возрасте, несколько чаще у женщин, преимущественно в околоушной железе. Из малых слюнных желез могутпоражаться небные. Более чем в половине случаев между опухолью и окружающей тканью отсутствует четкая граница. Как правило, опухоль имеет округлую форму, плотную консистенцию, на разрезе — серовато-белого или серовато-розового цвета, в толще ее довольно часто обнаруживаются кисты со слизистым содержимым. Микроскопически мукоэпидермоидные опухоли отличаются характерными структурными особенностями и своеобразием набора клеточных элементов. Основными типами опухолевых клеток являются эпидермоидные и слизеобразующие (рис. 32а). Эпидермоидные клетки напоминают плоский эпителий, могут быть мелкими или крупными с эозинофильной светлой цитоплазмой. Часто крупные клетки располагаются в центре солидных комплексов, имеют более четкие контуры и более светлую цитоплазму, а мелкие лежат на периферии. Крупные эпидермоидные клетки составляют основную массу опухолевых элементов и, группируясь в несколько слоев, они могут выстилать кистозные полости. Слизе-образующие клетки располагаются среди эпидермоидных и отличаются от последних диффузно окрашенной базофильной цитоплазмой.
549 -3 65

|
|
| Рис.326. Аденокистозный рак. Гомогенная субстанция в виде цилиндрических структур в протоках. |
Рис. 32а.Низкодифференцированная мукоэпидермоидная опухоль. Гнезда эпидермоидных клеток, разделенные прослойками соединительной ткани.
Выделяют высоко-, низко- и умереннодифференцированные мукоэ-пидермоидныеопухоли. Высокодифференцированные характеризуются наличием кист и преобладанием в паренхиме слизе-образующих (бокаловидных) клеток в наиболее типичном их варианте. Капсулы такая опухоль не имеет, и нередко при микроскопическом исследовании обнаруживаются признаки инфильтра-тивного роста ее. Низкодифференцированные формы му-коэпидер'моидных опухолей характеризуются солидным строением, атипией клеток паренхимы, наличием грубоволокнистой стромьг, преобладанием эпидермоидных элементов и отсутствием кист. У м е -реннодифференцированная опухоль по всем признакам занимает как бы промежуточное положение между описанными выше.
Аденокистозный рак (цилиндрома) встречается преимущественно в малых слюнных железах, а из них наиболее часто — в ''■!;.
небных. Пациентами, как правило, являются взрослые люди, у детей эта опухоль наблюдается крайне редко. Макроскопически аденокис-тозная карцинома имеет вид небольшого плотного сероватого узла без четких границ. В гистологической структуре опухоли характерными являются анастомозирующие трабекулы и солидные комплексы (криброзные образования) из мелких кубической формы клеток с гиперхромными ядрами. Между клетками накапливается базофиль-ная или оксифильная гомогенная субстанция в виде цилиндрических структур, в связи с чем эту опухоль называют^ьшлиндромой^ис. 32б). Цилиндрома инфильтрирует окружающие ткани, и клетки ее, погружаясь в периневральные пространства, обрастают нервные стволы. Метастазирует опухоль гематогенным путем в легкие и кости.
Другие виды карцином в слюнных железах встречаются значительно реже. По гистологической структуре при всем разнообразии их они аналогичны ракам других органов. Группу недифференцированных раков слюнных желез по Международной классификации составляют злокачественные эпителиальные новообразования из округлых или веретенообразных клеток, которые по структурным особенностям не могут быть отнесены ни к одной из описанных выше форм рака. Такие опухоли характеризуются быстрым ростом, дают лимфогенные и гематогенные метастазы.
Неэпителиальные опухоли слюнных желез обозначают в Международной гистологической классификации как ощхош_мяг-_ ких тканей. Чаще они встречаются у детей. Преобладающими среди них являются доброкачественные опухоли типа гемангиом и нейрофибром.
В группу пограничных псевдопухолевых процессов слюнных желез включают заболевания, сопровождающиеся увеличением объема их или появлением в них узловатых образований неопухолевой природы. Сюда относят поражения желез воспалительного характера, лимфоэпителиальные неопухолевые пролифераты, ретенционные кисты, сиалоз, онкоцитоз. В редких случаях увеличение слюнных желез может быть связано с метастазами в них других злокачественных опухолей, а также с поражением их при лимфогранулематозе и других формах нодулярных сарком.
3* 67


 ПАТОЛОГИЯ
ПАТОЛОГИЯ
ТВЁРДЫХ ТКАНЕЙ ЗУБА 
КАРИЕС ЗУБОВ
Кариес — патологический процесс, при котором после прорезывания зубов происходит деминерализация и размягчение их твёрдых тканей с образованием в зоне изменений дефекта с неровными стенками, который называется кариозной полостью.
Кариес зубов является одной из наиболее распространённых форм заболеваний зубочелюстной системы. Накопившиеся статистические материалы свидетельствуют о том, что кариес возникает почти у 90% людей, и начало его относится к 6—7-летнему и даже более раннему возрасту.
Установлено, что кариесом чаще поражаются моляры и премоля-ры по жевательной поверхности их. Второе место по частоте занимают кариозные процессы поверхностей соприкосновения зубов, реже кариес локализуется на щечной и язычной поверхностях зубов. Не поражаются кариесом бугры и грани зубов и исключительно редко он развивается под правильно сделанной металлической коронкой.
Наиболее принятой является классификация кариеса по распространенности его с выделением четырех стадий: стадия пятна, поверхностный кариес, средний кариес, глубокий к а р и е с. В рамках этой классификации возможно объединение всех стадий в группы неосложнённого (без поражения пульпы) и о с -ложнённого (с развитием пульпита и периодонтита) кариеса.
Причины развития кариеса до настоящего времени не установлены. И понятным поэтому является существование целого ряда теории, с позиций которых делаются попытки объяснить развитие кариозного процесса. Первой теорией возникновения кариеса явилась химическая теория, по которой деструктивные изменения в зубах оценивались как результат действия кислот, поступающих в полость рта. Несколько позднее, и как бы наслоившись на химическую, появилась так называемая "паразитарная" теория. Кариес в ней представлялся как гнилостный процесс, вызванный имеющимися во рту микроорганизмами. Концепции, взятые из этих двух теорий, были
объединены в химико-паразитарную теорию, которая в настоящее время и является наиболее признанной.
Среди факторов общего порядка, имеющих значение в развитии кариеса, называют нарушение слюноотделения (состава и свойств слюны), характер питания, резистентность зубных тканей, наследственность и др. Наличие значительного числа факторов, способствующих возникновению кариеса, является основанием для обозначения этого заболевания полиэтиологическим. Но при существовании большого количества теорий происхождения кариеса наиболее признанной в настоящее время является кариесогенная роль микроорганизмов полости рта. Принято считать, что начальные кариозные поражения эмали возникают при частом употреблении в пищу углеводов и недостаточном уходе за полостью рта. В этих условиях кариесогенные микроорганизмы колонизируются и фиксируются на пелликуле, образуя зубной налёт.
Ключевыми звеньями патогенеза кариозного процесса считаются образование органических кислот (пировиноградной, яблочной, уксусной) при молочнокислом брожении остатков пищи и действие на ткани зуба протеолитических ферментов бактерий. С- /410 указанной выше классификации первая стадия кари-е с~а проявляется образованием в эмали зуба кариозного пятна (macula cariosa). Оно поначалу имеет белый цвет, по площади до 1 мм в диаметре. Образование пятна связано с дис- и деминерализацией эмали (кариес эмали), что приводит к размыванию в ней границ призм, расширению межпризменных промежутков и утрате структуры на соответствующем участке. Проницаемость эмали в этой стадии повышается, однако дентино-эмалевые соединения ещё не нарушены. Белое пятно может пигментироваться и приобретать желтоватый или тёмно-коричневый цвет. Пигментация пятна, полагают, связана с проникновением в зону повреждения эмали органических веществ, в частности, тирозина, и превращением его в меланин. Если кариозный процесс в первой стадии затихает, происходит реминерализация эмали, и пятно приобретает чёткие контуры. Прогрессирование кариеса в стадии пигментированного пятна характеризуется усилением процесса деминерализации эмали и макроскопически пораженный участок становится шероховатым, здесь начинается размягчение подлежащего дентина, и процесс приобретает необратимый характер, переходя в стадию поверхностного кариеса. Л
549 —4 69 "^—'

 1_Поверхностный кариес (caries superficialis) характеризуется нарастанием деминерализации и разрушением эмали в пределах дентино-эмалевого соединения. Из эмалевых призм вымываются соли кальция, подвергается деструкции межпризменное вещество, а сами призмы выглядят более чётко контурированными, с выраженной поперечной исчерченностью. Призмы становятся беспорядочно ориентированными и подвергаются деструкции. В зоне образующегося дефекта эмали колонизируются микроорганизмы, отсюда они начинают распространятся по разрыхлённому межпризменно-му веществу и по щелям между призмами. При прогрессировании кариозный процесс быстро распространяется на дентин, хотя при медленном развитии его может происходить реминерализация зоны повреждения и соответствующий участок твердеет (стабилизация процесса).^}
1_Поверхностный кариес (caries superficialis) характеризуется нарастанием деминерализации и разрушением эмали в пределах дентино-эмалевого соединения. Из эмалевых призм вымываются соли кальция, подвергается деструкции межпризменное вещество, а сами призмы выглядят более чётко контурированными, с выраженной поперечной исчерченностью. Призмы становятся беспорядочно ориентированными и подвергаются деструкции. В зоне образующегося дефекта эмали колонизируются микроорганизмы, отсюда они начинают распространятся по разрыхлённому межпризменно-му веществу и по щелям между призмами. При прогрессировании кариозный процесс быстро распространяется на дентин, хотя при медленном развитии его может происходить реминерализация зоны повреждения и соответствующий участок твердеет (стабилизация процесса).^}
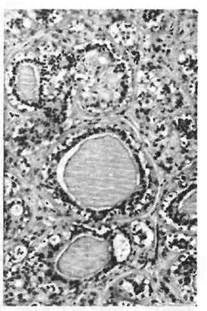
F Средний кариес (caries media) является следствием прогрес-сирования кариозного процесса с нарушением дентино-эмалевого соединения и вовлечением в зону деструкции дентина. В последнем
наблюдается расширение ка-
. нальцев и заполнение их бакте
риями (рис. 33). Отростки одон-
тобластов под действием
микробных токсинов претерпе
вают дистрофические изменения
и подвергаются распаду. В ре
зультате распада оболочек ден-
тинных канальцев продукты
жизнедеятельности микроорга
низмов проникают в дентин, уси
ливая его деминерализацию и
размягчение. В зоне распада ден
тина формируется кариозная по
лость (дупло), которая имеет вид
конуса, обращенного основани
ем к наружной поверхности зуба.
Внутренняя поверхность кариоз
 ной полости неровная, и в обла-
ной полости неровная, и в обла-
Рис. 33. Средний кариес. Заполнение сти дна её чётко различаются три
дентинных канальцев бактериями и тт
продуктами их жизнедеятельности. 30ны- ПеРв0И шляется зона р а 3 -
мягченного дентина. Здесь подвергшийся полной деструкции дентин становится мягким, поскольку лишён солей кальция, и заселяется большим числом микроорганизмов. Во второй зоне дентин обыз-вествлен, имеет однородный характер, канальцы его сужены, и потому он становится более прозрачным в сравнении с зоной непоражённого дентина (прозрачный дентин). Третью зону составляет заместительный (иррегулярный, вторичный дентин). Образование заместительного дентина происходит с участием одонтобластов и оценивается как проявление репаративной регенерации, обеспечивающей стабилизацию кариозного процесса^] Р[ 'р ГТ лубокий кариес (caries profunda). Это дальнейшее прогрес-сирование кариеса с образованием каверны в размягчённом дентине. В этой стадии кариеса между полостью и пульпой сохраняется лишь узкий слой дентина с разрушением которого (пенетрация) кариозная полость сообщается с пульпарной, и в пульпе при этом, как правило, возникает воспалительный процесс, имеющий разное кли-нико-морфологическое выражение (см. Пульпиты).)
Своеобразными по клинико-морфологическим Проявлениям являются кариозные процессы у детей. Это так называемый циркулярный кариес, который начинается в области шейки зуба и распространяется по ней кольцеобразно. Такой кариес, связанный с нарушением обмена кальция в организме ребёнка, отличается быстрым течением со значительным разрушением ткани зуба без образования зоны пограничного прозрачного дентина. Необычной формой является и ранний или подэмалевый кариес. Он характеризуется деструктивными изменениями дентина непосредственно под слоем эмали. Особую форму кариеса по локализации процесса представляет и боковой кариес. Он напоминает циркулярный, но является более поверхностным и приостанавливается в развитии на стадии растворения эмали. Кариес, развивающийся со стороны пульпы с первичным поражением дентина и выходом процесса на поверхность зуба с разрушением эмалевого покрова, называют ретроградным. Редким является кариес цемента. Он возникает при обнажении корня зуба с наличием гнойно-деструктивных изменений в пародонте. Происходит цементолиз, осложняющийся поражением кариозным процессом твёрдых тканей зуба. \
—
4*
71
 НЕКАРИОЗНЫЕ ПОРАЖЕНИЯ ЗУБОВ
НЕКАРИОЗНЫЕ ПОРАЖЕНИЯ ЗУБОВ
В группе некариозных приобретённых заболеваний зубов ведущее место занимает флюороз.Он связан с интоксикацией фтором, которая наблюдается при повышенном содержании этого элемента в питьевой воде. Болезнь имеет эндемичный характер. Механизм возникновения флюороза до конца не выяснен. Имеется мнение, что фактор токсичности фтора действует на амелобласты, и это ведёт к неправильному формированию эмали. Возможно, ключевым моментом развития флюороза является ферментопатия, в частности, сниженная активность фосфатазы, что приводит к деминерализации эмали. В зависимости от тяжести проявлений флюороза зубов различают следующие формы его: штриховая, пятнистая, меловид-но-крапчатая, эрозивная и деструктивная. При первых трёх потери тканей зуба не наблюдается, а при эрозивной и деструктивной — твёрдые ткани зуба подвергаются разрушению.
Штриховая форма флюороза проявляется образованием ме-ловидных полосок — штрихов, видных в подповерхностных слоях эмали. Такие полоски лучше заметны при высушивании поверхности зуба, а слияние их ведёт к образованию пятен. Эта форма флюороза чаще наблюдается на вестибулярной поверхности резцов верхней челюсти. Специальными методами исследования в подповерхностном слое эмали в этой стадии процесса обнаруживаются признаки деминерализации эмали с пигментацией её. Чётко обозначены полосы Гунтера-Шрегера, которые дугообразно изгибаются и доходят до эмали. Хорошо видны и линии Ретциуса. Макроскопически на эмали контурируются выпуклости и впадины.
Пятнистая форма флюороза характеризуется образованием в эмали рассеянных по всей поверхности множественных пятен без полос. Такие пятна не имеют чётких контуров, чаще локализуются на резцах верхней и нижней челюстей и иногда приобретают светло-коричневый цвет. Эмаль в области пятен сохраняет блеск. Поверхностный слой эмали на микроскопическом уровне приобретает муаровый рисунок за счёт увеличения межпризменных пространств при частичной резорбции самих призм. В зоне поражения сменяются зоны гипер- и гипоминерализации. Повышение проницаемости эмали способствует проникновению в неё красящих веществ с чем и связана особая пигментация флюорозных зубов.
Для меловидно-крапчатой формы характерно помутнение эмали всех поверхностей зубов с появлением в ней множества желтоватых пятен и мелких дефектов убыли. При этой форме болезни происходит быстрое стирание эмали и обнажается пигментированный дентин тёмно-коричневого цвета.
Для эрозивной и деструктивной форм флюороза характерно нарушение целости эмали с образованием поверхностных и более глубоких мелких и сливающихся дефектов. При этом ткани зубов становятся хрупкими, и часто наблюдаются обломы их. Однако полость зубов при этом не вскрывается, поскольку происходит отложение заместительного дентина.
В группе некариозных поражений зубов заметное место занимают клиновидные дефекты.Они представляют собой участки деструкции твёрдых тканей зубов, располагающиеся на вестибулярной поверхности их при более частом поражении клыков и премоляров. Формирование дефектов в области шейки зуба идёт на почве органического поражения вещества эмали и дентина в связи с общесоматическими заболеваниями, в частности, болезнями желудочно-кишечного тракта и эндокринопатиями. Пуль-парная полость при клиновидных дефектах резко уменьшается в объёме за счёт разрастания уплотнённого дентина, а сама пульпа подвергается атрофии и склерозу. Заболевание имеет многолетнее течение.
Эрозия зубов— это прогрессирующая убыль эмали зубов на вестибулярной поверхности их с образованием округлой или неправильной формы чашеобразного дефекта. Чаще эрозии возникают на резцах верхней челюсти и клыках. Заболевание встречается преимущественно у лиц пожилого возраста и имеет многолетнее течение, и чем длительнее болезнь, тем более глубокими становятся повреждения эмали с возможным углублением дефекта до дентина и даже захватом его. На микроскопическом уровне в зоне эрозий выявляется утрата кристаллической структуры эмали с появлением в ней аморфных участков и очагов деструкции. Деструктивные процессы могут захватывать и поверхностный слой дентина, где канальцы заполняются кристаллоидами. Развитие эрозий эмали большинство авторов связывает с химическими имеханическими воздействиями на неё при ослаблении реминерализующей функции ротовой жидкости.

 Особой,формой патологии твёрдых тканей зуба является кислотный некроз эмали и дентина.При непосредственном воздействии кислот на эмаль зубов происходит значительное снижение резистентности твёрдых тканей их, а воздействие на этом фоне механических факторов обусловливает быструю убыль эмали и дентина. Такие повреждения зубов могут быть как проявлениями профессиональной патологии, так и результатом длительного применения кислот в составе лекарственных препаратов.
Особой,формой патологии твёрдых тканей зуба является кислотный некроз эмали и дентина.При непосредственном воздействии кислот на эмаль зубов происходит значительное снижение резистентности твёрдых тканей их, а воздействие на этом фоне механических факторов обусловливает быструю убыль эмали и дентина. Такие повреждения зубов могут быть как проявлениями профессиональной патологии, так и результатом длительного применения кислот в составе лекарственных препаратов.
Стирание твёрдых тканей зубаявляется не только проявлением физиологического процесса, но может приобретать и патологические формы, когда наблюдается особенно интенсивная убыль твёрдых тканей в одном, группе или во всех зубах. Причинами повышенного стирания зубов могут быть нарушение прикуса, перегрузка отдельных зубов вследствие убыли других, профессиональные воздействия, вредные привычки, а также врождённая неполноценность формирования зубных тканей. При начальных проявлениях процесса, когда стирание происходит на буграх и по режущему краю зубов, в подлежащих зонах идёт интенсивное отложение заместительного дентина. В дальнейшем происходит обтурация дентинных канальцев,/а в пульпе ва-куолизируются одонтобласты и появляются петрификаты. Крайняя (третья) степень стирания проявляется резко выраженным склерозом дентина, заполнением пульпарной полости в коронковой части заместительным дентином, резкой атрофией пульпы. Если процесс прогрессирует, значительно укорачиваются коронки зубов и стирание достигает шейки.
Регистрирующиеся в стоматологической практике основные наследственные(семейные) нарушения развития тканей зубоввключают: незавершенный амело- дентино- одонтогенез и мраморную болезнь.
Незавершенный амелогенез проявляется нарушением развития эмали с уменьшением зубов, которые, к тому же, имеют неравномерной величины коронки. Эмаль на таких зубах тусклая и шероховатая за счёт нарушения ее архитектоники и недостаточной минерализации. При изменениях малой интенсивности эмаль отслаивается в виде чешуек, и обнажающийся дентин за счёт экзогенной пигментации приобретает жёлтый или коричневый цвет. Дентин и пульпа при незавершенном амелогенезе не изменены, и потому корни зубов имеют обычную форму.
Незавершенныйдентиногенез является редкой патологией. Зубы при нём внешне мало изменены, эмаль сохраняет обычный вид и довольно резистентна к кариесу, и лишь при рентгенографии отмечается укорочение корней зубов, с чем исвязана повышенная подвижность их. Изменение пульпарных полостей и корневых каналов чаще проявляется уменьшением их просветов вплоть до полной облитерации за счёт патологического увеличения дентина.
Незавершенный одонтогенез (дисплазия Капдепона). В основе процесса лежит наследственно обусловленное нарушение эмбриональной дифференцировки мезодермального и эктодермаль-ного зубных зачатков. Патологический процесс на прорезавшихся в сроки или с задержкой зубах начинается с потери эмали и обнажения дентина, затем происходит быстро прогрессирующее стирание дентина, и он приобретает коричневый цвет. На гистологическом уровне можно установить бесструктурность эмали с расширением межпризменных промежутков, слоистость дентина с уменьшением числа канальцев. Пульпарные полости и корневые каналы в пораженных зубах уменьшены за счёт отложения заместительного дентина, пульпа атрофична, в ней уменьшено количество одонтоблас-тов и сосудов при избытке коллагена.
Мраморная болезнь костей— редко встречающийся врожденный семейный остеосклероз с поражением многих отделов скелета. Патология зубочелюстной системы характеризуется склерозом челюстных костей со склонностью к патологическим переломам их, аномалией прорезывания зубов, которые имеют тусклую поверхность — «мраморный вид» — и быстро разрушаются.
■



 БОЛЕЗНИ ПУЛЬПЫ
БОЛЕЗНИ ПУЛЬПЫ
И ПЕРИАПИКАЛЬНЫХ ТКАНЕЙ 
Дата добавления: 2016-04-02; просмотров: 2930;
