ОБЩИЕ ДАННЫЕ О СТРУКТУРЕ ПУЛЬПЫ
Пульпа является производным мезенхимального зубного зачатка и представляет собой рыхлую соединительную ткань, заполняющую пульпарную камеру и корневые каналы. Через апикальные отверстия в пульпу входят кровеносные, лимфатические сосуды и нервные волокна. Помимо основного вещества, представляющего наибольший объём пульпы, в состав её входят сосуды, коллагеновые, ретикулиновые волокна и клеточные элементы/'Специфическими клетками пульпы являются одонтобласты, составляющие периферический слой пульпы. Эти клетки тесно контактируют между собой через десмо-сомоподобные структуры и находятся в разной степени дифференци-ровки. Периферические отростки этих клеток углубляются в дентин до дентино-эмалевого соединения, а центральные отростки (их чаще два) залегают в пульпе.)Второй клеточный слой пульпы представлен пульпоцитами — клетками звёздчатой формы, имеющими многочисленные отростки. В центральной зоне пульпы располагаются фиброб-ласты, лимфоциты и зернистые лейкоциты. Камбиальными элементами пульпы являются перицитарные клетки.
Пульпа, как и соединительная ткань любой локализации, выполняет трофическую, защитную и пластическую функции, которые взаимосвязаны. Структурной особенностью имеющихся в пульпе кровеносных сосудов является отсутствие в их стенках выраженного мышечного слоя и эластического каркаса. И именно с этим связано легко возникающее спадение сосудов при отёке пульпы, находящейся в замкнутом пространстве. Понятным с этих позиций является и частое развитие ишемических некрозов пульпы при воспалении её.
В течение жизни пульпа зуба подвергается значительным морфологическим и функциональным изменениям. Параллельно с уменьшением размера пульпарноЙ полости с возрастом снижается количество и активность клеток её с увеличением волокнистых структур (фиброз). Эти возрастные изменения особенно прогрессируют при общесоматических заболеваниях, кариесе и иных поражениях зубов.
Общепатологическими процессами, возникающими в пульпе, являются вакуолизация одонтобластов, ретикулярная дистрофия, петрификация, нарушения крово- и лимфообращения. ^^Вакуолизация одонтобластов происходит по типу вакуольной дистрофии с последующей гибелью клеток. При развитии отёчных изменений пульпа приобретает ячеистую структуру (ретикулярная дистрофия).
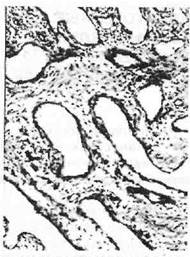
На фоне дистрофических изменений в пульпе часто происходит диффузное или локальное (дентикли) отложение солей кальция (рис. 34). По расположению дентикли могут быть свободно лежащими (вне связи со стенкой полости), пристеночными (примыкают к стенке пульпарной полости) и обтурирующими (заполняют всю коронковую полость). По структурным особенностям различают высокоорганизованные (пронизанные трубочками) и низкоорганизованные (лишённые трубочек) дентикли. Количество дентиклей в пульпе зубов варьирует от единичных до заполняющих весь объём пульпарной полости.
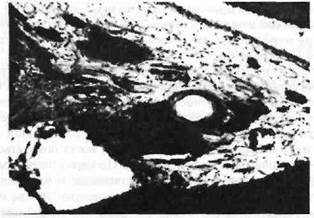
Рис. 34. Сетчатая атрофия пульпы с отложением солей кальция (дентикли) при глубоком кариесе.
В пульпе при местных патологических процессах и общих заболеваниях могут возникать расстройства крово- и лимфообращения. Они могут проявляться ишемией, полнокровием сосудов, кровоизлияниями, тромбозом и эмболией сосудов. При уменьшении кровотока по артериальным сосудам возникают ишемические некрозы пульпы.
ПУЛЬПИТ
Пульпитом называют воспалительные изменения в пульпе, возникающие при действии различных раздражителей.
В развитии пульпита, помимо интенсивности воздействия повреждающего агента, имеет значение состояние защитных факторов организма и самой пульпы. Среди причин пульпита ведущее место занимает инфекция, проникающая в пульпу из кариозной полости либо по дентинным канальцам, либо через размягчённый дентин дна кариозной полости в условиях пенетрации её. Возможно проникновение инфекции и через апикальное отверстие при воспалительных изменениях мягких тканей, окружающих зуб. Редко бактерии заносятся в пульпу гематогенным и лимфогенным путём. Причинами пульпита могут быть также травмы, действие физических (лучистая энергия, термические повреждения) и химических факторов (медикаменты, пломбировочные материалы и др.). Развитие пульпита в связи с замкнутостью пульпарной полости всегда сопровождается нарушениями кровообращения в ней, быстрым прогрессированием дистрофических и некробиотических процессов. По локализации различают коронко-вый, тотальный и корневой пульпит, а по клиническому течению и характеру морфологических изменений острый, хронический и хронический с обострением. VOстрый пульпит характеризуется стадийностью развития, и обычно срок течения его граничивается двумя неделями. Он начинается как очаговое серозное воспаление пульпы вблизи кариозной полости (начальный пульпит). В пульпе при этом наблюдается гиперемия сосудов и серозный отёк её при слабо выраженной лейкоцитарной инфильтрации. В зоне воспаления могут появляться диапе-дезные мелкоочаговые кровоизлияния. По мере усиления миграции нейтрофилов, которые поначалу накапливаются по ходу сосудов, усиливаются дистрофические изменения элементов пульпы, и процесс приобретает характер очагового или диффузного гнойного пульпита. При очаговом пульпите гнойное воспаление является ограниченным с возможным формированием пульпарного абсцессаУДля диффузного гнойного пульпита характерно распространение процесса по всей пульпе — флегмона пульпы. Заселение воспалительно изменённой пульпы анаэробной инфекцией может привести к развитию гангрены её. При таком поражении распадающаяся пульпа имеет вид серо-чёрной массы, издающей гнилостный запах. Переход воспалительного процесса из корневой пульпы через апикальное отверстие завершает-
ся развитием острого периодонтита.^
Хронический пульпит может протекать в форме гангренозного, гранулирующего и фиброзного и, как правило, является исходом острого, хотя может развиваться и самостоятельно.
Хронический гангренозный пульпит, по сути, является ограничительным процессом в форме фиброза пульпы по периметру очаговой гангрены её.
Для гранулирующего пульпита в развитии воспалительного процесса характерно 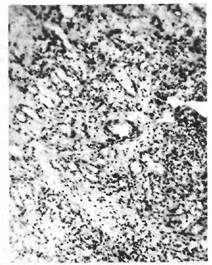
Преобладание продуктивного Рис- 35< Грануляционная ткань полипо-
видного выроста в кариозную полость при
воспаления с заполнением пуль- „ „„*
3 хроническом гранулирующем пульпите.
парной и прилежащей кариозной
полости грануляционной тканью (рис. 35), которая может покрываться эпителием (полип пульпы). В результатеЛюзревания грануляционной ткани с фиброзированием её процесс)определяется как фиброзный пульпит. В исходе хронических пульпитов в пульпе возникают реактивные изменения в форме фиброза, атрофии, кальцификации.
ПЕРИОДОНТИТ
Периодонт* составляют анатомические образования соединительнотканной природы, заполняющие пространство между компактной пластинкой кости зубной ячейки и цементом корня зуба.
*В международной классификации ВОЗ под термином периодонт значатся все ткани, окружающие зуб (цемент, круговая связка, костная ткань зубной альвеолы, десна). В отечественных руководствах по стоматологии указанные выше анатомические образования обозначаются термином пародонт, а периодонтом называют лишь круговую связку зуба. При изложении материалов в настоящем руководстве, чтобы привести их в соответствие с принятой в нашей стране клинической терминологией, мы будем пользоваться и термином периодонт и термином пародонт (см. Общую схему строения зуба и окружающих его тканей — рис. 36).
79 ^

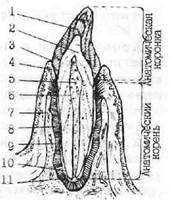
|
Рис. 36. Общая схема строения зуба и окружающих его тканей (по Хэму и Кормаку). 1 —эмаль, 2 — дентин, 3 —десневая бороздка, 4
— эпителиальное прикрепление, 5 — пульпарная полость, 6 — одонтобласты, 7 — альвеолярный отросток, 8 — периодонтальная связка, 9 — бесклеточный цемент, 10 — клеточный цемент, 11
— апикальное отверствие.
Периодонтитом называют воспалительный процесс, локализованный преимущественно в периодонтальной связке, коллагено-вые волокна которой вмурованы в цемент зуба и стенку костной ячейки (шарпеевские волокна). Заболевание чаще возникает у детей и в юношеском возрасте, что связано с обильной васкуляризацией у них периодонтальной ткани и большей шириной корневых каналов и апикальных отверстий зубов. Наличием в периодонте большого количества нервных окончаний определяется важная клиническая особенность периодонтита (выраженный болевой синдром). В большей части случаев периодонтит локализуется в нижней челюсти в области первого, второго и третьего моляров.
В этиологии периодонтита ведущее место занимает инфекция, преимущественно стрептококковая (инфекционный периодонтит), проникающая в периодонт через корневые каналы и десневой карман. Допускается возможность развития периодонтита при лимфо-генном и гематогенном заносе инфекции. Развитие периодонтита возможно также при однократной или повторяющейся травме (травматический периодонтит), попадании в периодонт через корневой канал применяющихся при лечении кариеса лекарственных и химических веществ (мышьяковистая паста, формалин, фенол и др.).
Под действием указанных этиологических факторов развитие периодонтита идёт по стереотипной патогенетической схеме: образование биологически активных продуктов, усиливающих проницаемость сосудов (с выходом в ткань плазменных белков), заселение периодонта лимфоцитами, макрофагами, зернистыми лейкоцитами,
лизосомальные ферменты которых активизируют остеокласты зубной ячейки с возможным развитием деструктивных изменений и в пародонте.
По течению выделяют острый и хронический периодонтит, а по локализации — апикальный (верхушечный) и маргинальный (краевой, десневой).
Острый верхушечный периодонтит может быть серозным и гнойным (в форме абсцесса или разлитого воспаления). Помимо отёка в периодонте преимущественно в области верхушки корня зуба наблюдается полнокровие сосудов, разрыхление их стенок, инфильтрация ткани макрофагами и зернистыми лейкоцитами (при гнойном процессе их особенно много). При образовании абсцесса возможен прорыв гноя в десну. Может наблюдаться резорбция костной ткани лунки с замещением её грануляциями, а при ещё большем распространении процесса в кости возможно развитие остеомиелита челюсти. Диффузный апикальный гнойный периодонтит нередко и в короткие сроки осложняется серозным воспалением прилежащих к поражённому зубу мягких тканей щеки, переходной складки и нёба, что клинически проявляется флюсом (parulis).
При локализации воспалительного процесса в периодонте у края лунки зуба его обозначают как маргинальный. Он чаще связан с травмой зуба либо возникает при стоматитах. По характеру воспалительных изменений может быть серозным и гнойным.
Хронический верхушечный периодонтит встречается в трёх формах: гранулирующий, фиброзный и гранулематозный.
Гранулирующий периодонтит характеризуется разра-.-■ станием в периодонтальном пространстве грануляционной ткани, которая замещает околоверхушечный участок периодонта, подвергшийся деструкции. Разрастающаяся грануляционная ткань содержит большое число недифференцированных сосудов, камбиальных мезенхимальных клеток и клеток крови. Отмечаются деструктивные изменения околоверхушечных тканей периодонта (рассасывание остеокластами компактной пластинки альвеолы, разрушение цемента). Грануляции могут по костномозговым пространствам врастать в челюсть с образованием свищей с гнойным отделяемым. При стихании воспалительных изменений и нарастании склеротических процессов (созревание грануляционной ткани) гранулирующий периодонтит переходит в ф и б р о з н ы й. }
Хронический гранулематозный периодонтит (гранулёма) отличается малой активностью воспалительного процесса, который приобретает характер продуктивного. При этой форме периодонтита, как и при гранулирующем, происходит околоверхушечное замещение периодонта грануляционной тканью, которая отграничивается от окружающей кости фиброзной капсулой (простая гранулёма). Часто в гранулему со стороны десны врастают эпителиальные тяжи (сложная или эпителиальная гранулёма). Возможно разрастание плоского эпителия в гранулёме из эмбриональных остатков его (островки Маляссе). Макроскопически сложная гранулёма имеет узелковую форму и так же, как простая, фиксирована фиброзной тканью к верхушке зуба.
При развитии дистрофических изменений в эпителиальных тяжах (вакуольная дистрофия эпителиоцитов с массивным распадом их) в гранулёме появляются кистозные полости, заполненные детритом, содержащим белки, жирные кислоты, кристаллы холестерина. Таким образом идет формирование кистогранулёмы. При слиянии мелких кистозных полостей образуется общая округлая полость, окружённая эпителием, лежащим на грануляционной ткани. Часто в кистозной полости располагается конец корня зуба (прикорневая или радикулярная киста). При инфицировании жидкое содержимое кисты становится мутным, в нём накапливаются зернистые лейкоциты, происходит слущивание .эпителия, выстилающего кисту, вплоть до обнажения подлежащей грануляционной ткани. С увеличением объёма кистогранулёмы идёт атрофия костной ткани челюсти, которая истончается до пределов возможного возникновения спонтанного перелома. Стенка радикулярной кисты верхней челюсти может выступать в челюстную пазуху, а при разрушении её появляются сообщения — свищи — между пазухой и полостью рта. В верхнечелюстной пазухе при этом возникает хроническое гранулирующее воспаление (полипозный гайморит).
Типичными осложнениями периодонтитов являются периостит и остеит альвеолярного отростка челюсти и лунки зуба.
ПАТОЛОГИЯ ПАРОДОНТА 
Патология пародонта объединяет воспалительные, дистрофические процессы, а также поражения его неустановленной природы (иди-опатические заболевания с прогрессирующим лизисом тканей). Отдельную группу составляют опухоли и опухолеподобные поражения пародонта (пародонтомы).
ГИНГИВИТ
Гингивит является одной из наиболее частых форм патологии тканей пародонта и характеризуется воспалением десны без нарушения зубо-десневого соединения.
Причинами гингивита являются воздействия местных или общих факторов (инфекция, химические, физические повреждения, иммунопатологические процессы, авитаминозы, соматические болезни и др.). Чаще гингивит встречается у детей и лиц молодого возраста.
По течению выделяют острый и хронический гингивит, а по характеру воспаления — катаральный, язвенный и гипертрофический. По распространённости гингивит может быть локальным (захватывает часть десны) и генерализованным (воспаление десны в области всех зубов одной или обеих челюстей). В зависимости от глубины поражения десны выделяют гингивит лёгкий, средней тяжести и тяжёлый. При гингивите лёгкой степени поражены преимущественно межзубные сосочки; для гингивита средней тяжести характерно поражение краевой десны, а при тяжёлой форме воспалительный процесс захватывает всю десну, включая альвеолярную часть её.
Катаральный гингивит характеризуется воспалительной гиперемией и отёком собственной пластинки слизистой десны, инфильтрацией её и покровного эпителия лимфоцитами, макрофагами или нейтрофильными лейкоцитами (гнойный катар). Нарастающие альтеративные изменения в покровном эпителии приводят к слущиванию его, а местами — к полному отторжению пласта с образованием глубоких дефектов слизистой—язвенный гингивит. Дном
образовавшихся язв может быть собственная пластинка слизистой или надкостница. Язвенные дефекты заполняются фибрином и гнойным экссудатом. Экссудат может замещаться грануляционной тканью, которая часто вторично нагнаивается (обострение), по краям язвенных дефектов при этом появляются акантотические разрастания эпителия. В клинико-морфологических проявлениях язвенного гингивита могут доминировать альтеративные изменения тканей десны {язвенно-некротический гингивит Венсана).
Гипертрофический гингивит имеет хроническое течение, и ему обычно предшествует катаральное воспаление. Патологический процесс характеризуется нарушением обновления покровного эпителия с развитием акантоза, вакуольной дистрофией клеток шиповатого слоя и гиперкератозом. Собственная пластинка слизистой обильно инфильтрирована плазмоцитами, активизирован синтез фибробластами коллагенов I и III типов. Процессы фиброзиро-вания в сочетании с отёчностью тканей и циркуляторными нарушениями приводят к увеличению объёма десны (фиброзно-отёч-ная форма гипертрофического гингивита). Увеличение объёма десны на 1/3 оценивается как лёгкая форма гингивита, до 1/2 — как средняя, при тяжёлой форме разросшаяся десна покрывает 2/3 или всю коронку зуба. Длительно текущий гипертрофический гингивит сопровождается резорбцией костных структур межзубных перегородок и часто осложняется пародонтитом.
ПАРОДОНТИТ
Пародонтитом называют воспалительные поражения паро-донта, распространяющиеся с десны и характеризующиеся прогрессирующей деструкцией периодонта, костной ткани межзубных перегородок с образованием десневого или пародонтального кармана.
По клиническому течению с учётом глубины пародонтального кармана, выделяют пародонтит лёгкой, средней и тяжёлой степени, а по распространённости процесса — локальную и генерализованную формы. Пародонтит чаще начинается в молодом возрасте, имеет тенденцию к хроническому течению с повторяющимися обострениями. Среди причин развития пародонтита называется бесчисленное количество факторов, синтезированных в множестве тео-
рии (нейрогенная, сосудистая, аутоиммунная, инфекционная, физико-химическая и др.). В настоящее время большинство стоматологов сходятся на том, что в этиологии и патогенезе пародонтита имеют значение как местные (аномалии развития зубов и мягких тканей полости рта, зубные отложения, физические и химические травмы и др.), так и общие факторы (болезни сердечно-сосудистой, пищеварительной, эндокринной, нервной систем, авитаминозы, обменные расстройства). Особо важная роль среди причин пародонтита отводится зубным отложениям (зубной налёт, зубной камень). Эти отложения поначалу формируются в виде мягкого белесоватого налёта, который состоит из слизи, распадающихся лейкоцитов и остатков пищи. В мягком налёте вегетируют вызывающие кариес зубов бактерии, а также Actinomyces Israeli, который при вторичном иммунодефиците может вызывать гранулематозное воспаление мягких тканей челюстно-лицевой области, обозначаемое как актиномикоз.
Плотные зубные отложения, состоящие из фосфата кальция, обозначают как зубные камни. Они формируются либо в области шейки зуба (наддесневые), либо в десневом кармане (поддесневые) и распространяются вдоль корня. В зависимости от органической основы и химического состава зубной камень имеет различную плотность и окраску (белый, бурый, серо-зелёный).
Острый пародонтит встречается редко, является локальным и возникает при механических повреждениях тканей, окружающих зуб. Воспалительные изменения в пародонте характеризуются отёком и гиперемией десны, кровоизлияниями и лейкоцитарной инфильтрацией периодонтальной ткани.
Морфологические изменения в тканях пародонта при хроническом пародонтите отражают общую панораму хронического воспалительного процесса, и в зависимости от глубины поражения характеризуются сосудистыми расстройствами (гиперемия, разрыхление стенки сосудов с повышением их проницаемости, инфильтрация тканей пародонта лимфоцитами, нейтрофильными лейкоцитами, макрофагами). Особенно длительному течению процесса сопутствует атрофия эпителия слизистой десны. В костной ткани межзубных перегородок прогрессируют процессы резорбции с участием макрофагов и остеокластов. Фиброз и уменьшение объёма периодонта с сопутствующей резорбцией кости ячеек зубов сопровождаются врастанием эпителия со стороны десны вдоль корня зуба, что ведет к
образованию десневых карманов. Наружная стенка кармана и его дно образованы грануляционной тканью, пронизанной тяжами многослойного плоского эпителия (рис. 37). В этой ткани много нейтрофиль-ных лейкоцитов, плазматических клеток и макрофагов. Карманы заполняются продуктами распада тканей, остатками пищи, бактериями. При обострении хронического пародонтита в тканях, окружающих карман, возникает гнойное воспаление (альвеолярная пиорея).
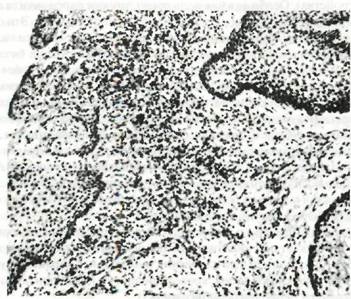
Рис. 37. Стенка десневого кармана, сформировавшегося при хроническом пародонтите. Слева —многослойный плоский эпителий, выстилающий стенку кармана, справа — плоскоэпителиальные островки Маляссе.
Наблюдающееся при пародонтите рассасывание костной ткани происходит по типу гладкой, лакунарной и пазушной резорбции. В основе разных форм резорбции кости лежит одно и то же явление — аутолитический распад костного вещества, хотя морфологические стигмы этого феномена различны: каждой форме резорбции соответствуют своя интенсивность и выраженность процесса.
При гладком рассасывании кости происходит медленное и постепенное исчезновение — "таяние" костных балок или кортикального слоя. В кортикальном слое костная субстанция убывает как
со стороны гаверсовых каналов, которые заметно расширяются, так и с периостальной и эндостальной поверхностей. Наиболее отчётливо этот вид рассасывания проявляется в костных балках губчатой кости, которые заметно истончаются, и около них не удается выявить ни клеточной реакции, ни увеличения числа сосудов.
Лакунарная (остеокластическая) резорбция является наиболее частой формой рассасывания кости при пародонтите. Характеризуется появлением по ходу костных структур крупных многоядерных клеток (остеокластов), которые находятся в выемках (лакунах) по краям костных балок или в кортикальном слое компактной кости. Лакунарная резорбция начинается с гребня (края) зубных лунок, где появляются первые многоядерные гигантские клетки рассасывания. Исходом процесса является горизонтальное рассасывание краёв лунок, а при вертикальной ориентации лакунарного рассасывания остеокластическая реакция распространяется по длинни-ку межзубной перегородки с разрушением её. Процессы лакунарной резорбции кости при пародонтите могут наблюдаться и в теле челюстных костей, где за счёт этого происходит расширение костно-моз-говых пространств.
Пазушное рассасывание является быстрой формой разрушения кости, но встречается реже лакунарного. Оно проявляется массивным аутолизом костного вещества на ограниченных участках с разжижением его и превращением в плазмоподобную жидкость («жидкая» кость). Общие очертания костных структур поначалу процесса сохраняются за счёт того, что они удерживаются на месте листком эндоста, затем образовавшиеся полости (пазухи) заполняются эритроцитами, клетками эндоста, а жидкое содержимое пазух рассасывается по тканевым щелям и сосудам.
Рентгенологически выделяют четыре степени резорбции кости лунок: первая степень — убыль костных краев лунок на четверть корня зуба; вторая степень — на половину корня зуба; третья степень — края лунок спускаются до уровня нижней трети корня зуба; при четвёртой степени происходит рассасывание всей костной ткани лунок, а верхушки корней зубов оказываются окружёнными лишь мягкими тканями пародонта.
В поздних стадиях пародонтита в процесс вовлекается цемент зуба, и в нём формируются ниши, проникающие в дентин, возможно при этом и новообразование цемента (гиперцементоз). В пульпе зуба
при, хроническом пародонтите прогрессируют реактивные изменения в форме дистрофии и атрофии.
Гнойные процессы в пародонте могут стать источником развития флегмоны мягких тканей и одонтогенного сепсиса.
ПАРОДОНТОЗ
Пародонтоз выделяется как нозологическая форма по признаку первично-дистрофического поражения тканей пародонта без воспалительных изменений.
Заболевание характеризуется медленным течением с нарастанием дистрофических процессов в пародонте вплоть до полной деструкции связочного аппарата, межальвеолярных и межкорневых перегородок, оголением корней зубов и выпадением их.
Начальными проявлениями пародонтоза является дистрофический процесс в десне, которая истончается и подвергается ретракции. В ней уплотняется фиброзная основа, происходит атрофия покрывающего её плоского эпителия. Прогрессирование горизонтальной деструкции альвеолярного отростка происходит в результате гладкой резорбции костной ткани. В ней отмечается утолщение трабекул и нарушение линий склеивания с развитием очагов остеопороза и эбурнеации. Изменения в костных структурах альвеол сочетаются со склерозом и ги-алинозом стенок сосудов микроциркуляторного русла и редукцией всей сосудистой сети. Это ведёт к усилению дистрофических процессов в тканях пародонта, и таким образом замыкается порочный круг.
Дистрофические изменения в костной ткани альвеол зуба, близкие по морфологическому выражению к наблюдающимся при пародонтозе, могут возникать при эндокринопатиях (паратиреоидная недостаточность) и длительной гипоксии.
ДЕСМОДОНТОЗ (ИДИОПЛ ТИЧЕСКИЙЛИЗИС ПАРОДОНТА)
Этиология этой группы болезней не установлена, хотя в большей степени они ассоциируются с хроническими сердечно-сосудистыми, эндокринными заболеваниями и опухолями.
Общим признаком обозначаемых термином десмодонтоз заболеваний, которые нередко сочетаются с нейтропенией, агаммаг-лобулинемией, синдромом Попийона-Лефевра, сахарным диабетом I типа, является неуклонное и быстрое разрушение тканей пародонта с выпадением зубов. Часто при этом образуются десневые и паро-донтальные карманы, из которых выделяется гной. Морфогенез иди-опатических заболеваний пародонта в форме пародонтолиза в основных проявлениях напоминает динамику процесса при пародонтозе. В костной ткани альвеолярного отростка челюсти при этом преобладает остеокластическое рассасывание в сочетании со склеротическими изменениями в сосудах микроциркуляторного русла. При синдроме Попийона-Лефевра дистрофически-деструктивные изменения в пародонте прогрессируют особенно быстро и развиваются в сочетании с повышенным ороговением эпителия ладоней и подошв. Столь же тяжелые проявления пародонтолиза могут быть при синдроме Хенда-Крисчена в сочетании с несахарным диабетом и экзофтальмом.
ПАРОДОНТОМЫ
Гистогенез пародонтом неясен. По сути, это собирательное понятие, отражающее различные стадии разрастания тканей десны в результате хронического раздражения при травме искусственной плохо припасованной коронкой, пломбой, корнями разрушенных зубов. По гистологической структуре различают парадонтомы типа гигантоклеточно-го, фиброзного и ангиоматозного эпулисов.
Гигантоклеточный эпулис — встречается преимущественно у женщин в возрасте 30—40 лет и наиболее часто во время беременности.
Рис. 38. Гигантоклеточная пародонтома (эпулис), повторяющая структуру остео-бластокластомы. 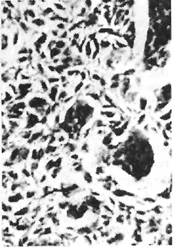
549 —5 89

|
|
Может возникать и у детей. Чаще локализуется в области клыков и премоляров нижней челюсти, обычно на щечной поверхности десны. Макроскопически это образование темно-красного цвета, мягкой консистенции. Может иметь вид песочных часов, выступая и в щечную, и в язычную стороны по межзубным промежуткам. Рентгенологически в зоне локализации эпулиса отмечается разрежение костной ткани альвеолярного отростка челюсти. Гигантоклеточный эпулис по структуре повторяет гигантоклеточную опухоль костей — остеобластокластому (рис. 38), и это сходство является особенно
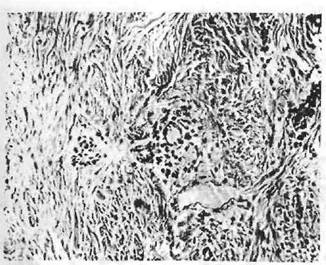
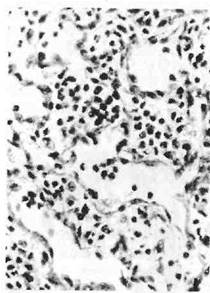
заметным, если в эпулисе формируются костные балки (периферическая гигантоклеточная гранулема). Фиброзный эпулис — встречается во всех возрастных группах, имеет вид узловатого разрастания до 1—2 см в диаметре и более крупного (рис. 39), выступающего над уровнем десны. Микроскопически в нем обнаруживаются переплетающиеся пучки зрелой соединительной ткани с небольшим числом кровеносных сосудов (рис. 40). Периваскулярно располагаются скудные или более густые клеточные инфильтраты, в которых преобладают лимфоциты и плазмо-циты. С поверхности эпулис покрыт 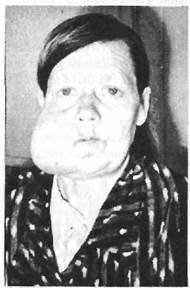 многослойным плоским эпителием,
многослойным плоским эпителием,
гис.Зу. Ьольная 57 лет с гигантской _
пародонтомой фиброзного типа (из ПРИ повреждении которого образу-наблюдений проф. П. И. Ивасенко). ются язвы, и соответственно месту
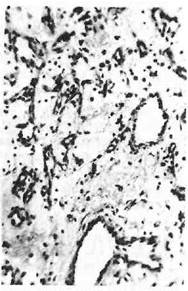
изъязвления идет разрастание грануляционной ткани. Иногда в центральных отделах эпулиса встречаются кальцификаты (рис. 41) — очаги остеогенеза (отложения ос-теоидного вещества, окруженного остеобластами), и на этой базе формируются костные перекладины с отложением солей кальция.
Ангиоматозный эпулис чаще возникает в детском и юношеском возрасте. Макроскопически представляет собой мягкоткан-ное разрастание красного цвета, легко кровоточащее при дотраги-
Рис.40. Пародонтома типа плотной фибромы с полями разрежения.
Рис.41. Фиброзная пародонтома с кальцификатами типа цементиклей.
|
|
Рис. 44. Пародонтома типа кавернозной ангиомы.
- .j -чит -шит*-» «■• * **. ••"*•••>. .:*
Рис. 45. Пародонтома типа венозной ангиомы с разобщением сосудов.

| Рис. 43. Пародонтома типа склерози-руюшейся капиллярной ангиомы. |
Рис. 42. Пародонтома типа капиллярной ангиомы.
вании. Микроскопически характеризуется конвалютами сосудов типа капилляров или венул, разделенных тонкими прослойками соединительной ткани, которые инфильтрированы плазматическими клетками. Ангиоматозный эпулис практически не отличается от капиллярной (рис. 42, 43) или венозной (кавернозной) ангиомы (рис. 44,45), нередко подвергаются изъязвлению, и в зоне язв происходит разрастание молодой грануляционной ткани при значительной воспалительной клеточной реакции. Ангиоматозный эпулис после удаления рецидивирует чаще, чем фиброзный.
В литературе имеются сообщения о возможной малигнизации эпулисов, и это дает основание многим авторам рассматривать их как истинные новообразования.
Фиброматоз десны по клинико-морфологической характеристике напоминает гипертрофический гингивит, не являясь, однако, заболеванием воспалительной природы. Полагают, что в происхождении болезни имеют значение генетическая предрасположенность и эндокринопатии. Морфологической основой фиброма-
тоза десны является разрастание в ней соединительной ткани бедной клеточными элементами и сосудами. Многослойный плоский эпителий, покрывающий десну, утолщается с образованием аканто-тических тяжей. Происходящая деформация захватывает не только межзубную, но и альвеолярную десну.
 ОДОНТОГЕННЫЕ ВОСПАЛИТЕЛЬНЫЕ ПОРАЖЕНИЯ ЧЕЛЮСТНЫХ КОСТЕЙ
ОДОНТОГЕННЫЕ ВОСПАЛИТЕЛЬНЫЕ ПОРАЖЕНИЯ ЧЕЛЮСТНЫХ КОСТЕЙ 
Одонтогенные воспалительные поражения челюстей проявляются остеитом, периоститом и остеомиелитом. Исходным процессом для развития указанных заболеваний является гнойный апикальный периодонтит, пародонтит или нагноение челюстных кист.
ОСТЕИТ
Остеитом обозначают воспаление кости челюсти за пределами периодонта зуба. В костную ткань инфекция поступает из корневого канала по ходу сосудисто-нервного пучка, и здесь на ограниченном участке развивается острый воспалительный процесс поначалу серозного, а затем гнойного характера. В короткое время остеит осложняется воспалением надкостницы — периоститом.
ПЕРИОСТИТ
Периостит по течению бывает острым и хроническим, а по форме воспаления — серозным, гнойным и фиброзным. Последний имеет хроническое течение.
При серозном периостите наблюдается расширение и полнокровие сосудов надкостницы челюсти, межволокнистое пространство её заполняется серозным экссудатом, который по мере увеличения в нём нейтрофильных лейкоцитов превращается в гнойный.
Гнойный периостит чаще осложняет гнойный периодонтит, при котором инфекция попадает в надкостницу по каналам ос-теона и питательным каналам. Зона гнойного воспаления чаще определяется в периосте альвеолярного отростка челюсти с наружной или внутренней стороны. При отслоении надкостницы может образовываться полость и в ней накапливается гной (поднадкостничный абсцесс). В окружающих мягких тканях при этом наблюдается вос-
палительный отёк, а при их гнойном расплавлении могут появляться свищи, открывающиеся в полость рта или наружу.
фиброзный периостит, как указывалось, протекает хронически и сопровождается выраженным остеогенезом с уплотнением кортикального слоя кости, потому его называют продуктивным (гиперпластическим). Клеточные и сосудистые реакции воспаления при этом слабо выражены.
ОСТЕОМИЕЛИТ
Остеомиелит проявляется гнойным воспалением костного мозга челюстных костей.
Чаще поражается нижняя челюсть на уровне моляров. Инфекция в костную ткань проникает по каналам и сосудам из периодонта при гнойном воспалении его. Развитие остеомиелита чаще индуцируется стрептококками, стафилококками, синегнойной палочкой. Начинаясь в костномозговых пространствах альвеолярного отростка, гнойный воспалительный процесс распространяется на тело челюсти. Здесь костные балки подвергаются лакунарному или гладкому рассасыванию, и при тромбозе сосудов возникают некрозы костной ткани с отторжением участков её (секвестров) в формирующуюся полость. При хроническом течении остеомиелита в окружности секвестральной полости разрастается грануляционная ткань, богатая недифференцированными сосудами (пиогенная мембрана), а по наружному периметру секвест-ральная полость отграничивается от костной ткани волокнистой капсулой. При гнойном расплавлении капсулы, прилежащей кости и надкостницы возможно образование свищей, открывающихся наружу или в полость рта. Остеомиелит может закончиться выздоровлением, но нередко при снижении сопротивляемости организма и иммунодефици-тах происходит генерализация инфекции с развитием одонтогенного сепсиса. Остеомиелит, как и другая одонтогенная инфекция, при локализации в верхней челюсти может осложниться гнойным гайморитом и тромбозом синусов твёрдой мозговой оболочки, а с нижней челюсти гнойная инфекция может распространяться на перикард и средостение.
Помимо банального воспаления в челюстных костях, при туберкулёзе, сифилисе и лепре возможно развитие специфических воспалительных процессов {см. учебник А. И. Струкова и В. В. Серова «Патологическая анатомия», раздел «Гранулематозное воспаление»).
 ОПУХОЛИ
ОПУХОЛИ
И ОПУХОЛЕВИДНЫЕ
ОБРАЗОВАНИЯ ЧЕЛЮСТЕЙ 
Дата добавления: 2016-04-02; просмотров: 1980;
