Клинико-фармакологические подходы к в ы б о р у ЛС для лечения ХСН
Современный подход к терапии сердечной недостаточности предполагает как можно более раннее начало лечения. Только до того, как сформировались тяжелые и необратимые изменения структуры сердечной мышцы, можно предотвратить прогрессирование процесса. Современные руководства по клинической практике (Руководство Американского кардиологического колледжа и Американской ассоциации сердца, 2001) выделяют больных без ХСН, но с факторами риска ее развития: артериальной гипертензией, ИБС, сахарным диабетом, отягощенной наследственностью — кардиомиопатиями у близких родственников (табл. 17.2). Вторичную профилактику сердечной недостаточности нужно проводить у больных, имеющих снижение насосной функции сердца без клинических признаков заболевания (стадия В; см. табл. 17.2). Этим больным показаны ингибиторы АПФ и β-адреноблокаторы, т.е. ЛС с доказанным профилактическим действием по отношению к сердечной недостаточности. Кроме того, все больные с сердечной недостаточностью должны получать адекватное лечение основного заболевания.
Терапия ХСН направлена на уменьшение смертности больных, уменьшение числа и тяжести эпизодов декомпенсации сердечной недостаточности и уменьшение выраженности симптомов заболевания (снижение ФК ХСН).
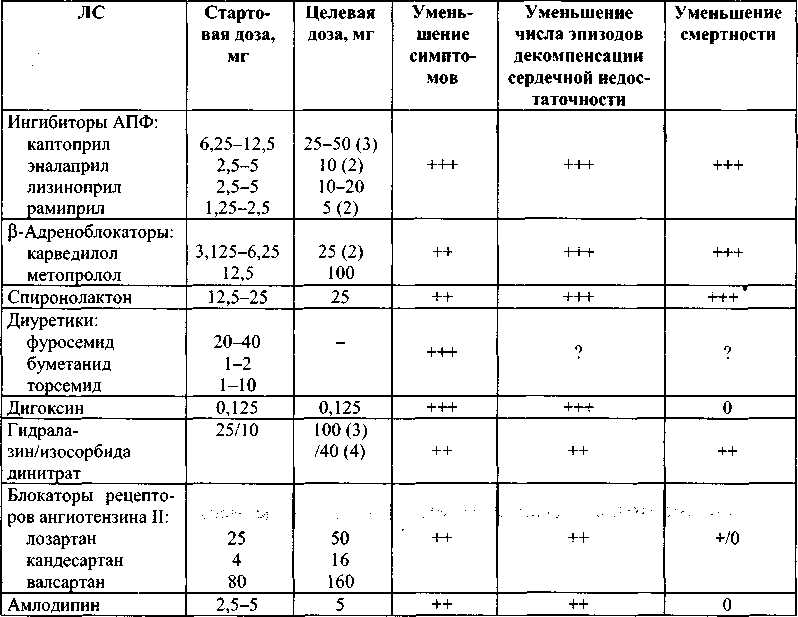
Есть по крайней мере 3 группы ЛС, применение которых позволяет вплотную приблизиться к этим целям (ингибиторы АПФ, β-адреноблокаторыи спи-ронолактон)(табл. 17.3). Еше ряд ЛС способны воздействовать на течение заболевания (см. табл. 17.4). Например дигоксин,при применении которого снижаются ФК ХСН и частота декомпенсаций, но, по-видимому, не увеличивается продолжительность жизни больных. Роль блокаторов рецепторов ангио-тензина IIи амлодипинаеше более скромная.
Максимально эффективны для лечения ХСН при длительном применении β-адреноблокаторы, спиронолактони ингибиторы АПФ.Одновременное назначение этих ЛС приводит к в 1,5—2 раза большему снижению смертности , чем при назначении этих препаратов по отдельности. Следовательно, нужно назначать больному сразу несколько (как минимум два) ЛС. Объем лечения должен отвечать тяжести сердечной недостаточности и выраженности симптомов (см. табл. 17.3).
При лечении хронической сердечной недостаточности следует отказаться от применения малоэффективных ЛС (вазодилататоры, нитраты) и препаратов с отрицательным инотропным эффектом.
Таблица 17.2.Тактика лечения хронической сердечной недостаточное! и (Американский кардиологический коппедж/Американская ассоциация сердца, 2001)
| Тактика лечения и применяемые -1С | О алия заболевания | |||
| Больные с артериальной гипертензией, ИБО или сахарным диабетом. Her дилатации камер сердца и ремоделировалия миокарда, отсутствуют симптомы хен | Днлатация камер сердца и ремолелирования миокарда выражены незначительно. симптомов ХСН нет | Днлатация камер сердца и ремоделирования миокарда выражены незначительно. имеются симптомы ХСН | Чничителышя дилатация камер сердца и ремоде-лированне миокарда, выраженные симптомы ХСН в покое, несмотря на проводимое лечение, частые госпитализации | |
| Лечение артериальной i инертен ши. огказ от курения, лечение гиперли-пидемии. ограничение алкоголя | + | + | -г | « |
| Ишкбигоры АИФ | У отдельных пациентов | У отдельных пациентов | + | * |
| р-Алреноблокаторы | У отдельных пациентов | t | - | |
| Диуретики | - | - | т | + |
| ДШ оксин | - | - | ||
| Ограничение потребления попаренной соли | - | + | '■ | |
| Трансплантация сердца, продолжительное применение препаратов с положительным инотронным действием. Хоспис | *■ |
Сердечная недостаточность ♦ 251
Таблица 17.3,Выбор ЛС в зависимости от ФК ХСН

|
* При ХСН I ФК β-блокаторы показаны после перенесенного острого инфаркта миокарда. ** В дозе не более 0,25 мг/сут (ограничения, связанные с применением дигоксина у больных с синусовым ритмом, в настоящее время неактуальны). Рейтинг доказательности:
А - рекомендации опираются на данные рандомизированных контролируемых
исследований.
В - рекомендации используют данные контролируемых, но не рандомизированных
исследований.
С - рекомендации опираются на мнение экспертов.
Медикаментозная терапия занимает центральное место в лечении ХСН, но важная роль отводится вспомогательным мероприятиям, таким, как соблюдение диеты и оптимального режима физической активности.
Диета больных при ХСН должна иметь соответствующую энергетическую ценность, быть легкоусвояемой и содержать малое количество поваренной соли. Это намного эффективнее, чем ограничение приема жидкости. Больной должен получать не менее 750 мл жидкости при любой стадии хронической сердечной недостаточности.
Физическая реабилитация пациентов подразумевает ходьбу или тредмил 5 раз в неделю по 20-30 мин.
Терапия больных с декомпенсацией ХСНвключает применение высоких доз петлевых диуретиков, а при необходимости гидралазина и препаратов с положительным инотропным действием (допамин). Подобное лечение проводят в условиях стационара, а при отеке легких и гипотензии — в условиях отделения интенсивной терапии.
Больным с декомпенсацией ХСН не следует вновь назначать β-адренобло-каторы (если он не получал их раньше), назначение в этой ситуации ингибиторов АПФ также требует осторожности и предварительной отмены диуретиков с целью профилактики гипотонии.
Отек легких(встречается также у больных острой ишемией/инфарктом миокарда, аритмией и у больных с гипертоническим кризом) развивается при резком снижении насосной функции сердца. Жидкость пропотевает в легочные альвеолы при повышении давления в малом круге кровообращения, что сопровождается развитием дыхательной недостаточности (снижение площади газообмена в альвеолах).
|
| 252 ♦ Клиническая фармакология и фармакотерапия ♦ Глава 17 |
| Таблица 17.4.Препараты, эффективность которых у больных с ХСН доказана в ходе клинических исследований |
* Только при ХСН NYHA III-IV.
Примечание. (2)-2 раза в день; (3)-3 раза в день; (4)-4 раза в день.
Лечение проводится в условиях отделения интенсивной терапии. Лечебная тактика включает ингаляции кислорода, терапию основного заболевания, приведшего к отеку легких. Всем больным внутривенно вводят фуросемид, морфин и назначают нитроглицерин.
Оценка эффективности лечения ХСНзаключается в регулярном обследовании больных с оценкой симптомов перегрузки объемом. Кроме того, критериями эффективности лечения являются;
• увеличение фракции выброса при эхокардиографии;
• переход ХСН в более низкий ФК;
• увеличение толерантности к физической нагрузке;
• стабильная масса тела;
• отсутствие НЛР.
Оценка безопасности лечения ХСН.Ряд ЛС, применяемых для терапии этого синдрома, вызывают опасные НЛР (табл. 17.5). В первую очередь это паление АД, брадикарлия и изменение уровня ионов крови. Безопасность лечения обеспечивается постепенным увеличением доз ЛС - так называемой титраци-ей. Титрация особенно важна при применении β-адреноблокаторов и ингиби-
Сердечная недостаточность ♦ 253
Таблица 17.5.ЛС, применение которых у больных с ХСН связано с риском НЛР
| ЛС | НДР |
| (}- Адреиобл о ка т оры | Отрицательное ннотропное действие |
| Ингибиторы АПФ | Ьыстрая ааюдилатапня, почечная дисфункция |
| Иктибиюрм роюпоровашиотен-шна | Быстрая вазашлатания, почечная дисфункция |
| Дндгнатеч и всрапшмл | Отрицательное иносропиое действие |
| Аспирин | Почечная дисфункция. вазоконстрикшм |
| ППВС- имибиторы АПФ | Уменьшение >ффсггнвности ингибиторов АПФ |
торов АПФ. Опенка безопасности лечения обсуждается в разделах, посвященных отдельным препаратам.
17.2. Применение ингибиторов АПФ в фармакотерапии сердечной недостаточности(подробно клиническая фармакология ингибиторов АПФ рассматривается в главе 16)
Фарчаколинамика (см. также главу 16). Ингибиторы АПФ в настоящее время являются важнейшей фуппой препаратов для лечения всех стадий сердечной недостаточности, так как активация ренин-ангиотензин-альдостероновой системы играет основную роль в ее патофизиологии. Повышение уровня анги-отензина II в крови и тканях в основном определяет повышение периферического сопротивления сосудов (постнафузка), задержку натрия и увеличение объема циркулирующей крови (преднафузка), развитие и нтерсти [шального миокарди-атыюго фиброза и в итоге прогрессирование сердечной недостаточности.
Ингибиторы АПФ яатяются смешанными вазолилататорами, снижающими давление наполнения и системное сопротивление. Они, с одной стороны, тормозят ренин-ангиотензин-альдостероновую систему и симпатическую нервную систему, а с другой - положительно модифицируют гемодинамические нарушения при сердечной недостаточности. Снижая уровень ангиотензина II. адьдостерона, катеходаминов и реабсорбцию натрия в почках, ингибиторы АПФ уменьшают сосудистое сопротивление, улучшают систолическую и диа-столическую функции желудочков, препятствуют развитию структурных изменений в миокарде и сосудах и в результате тмедтяют прогрессирование заболевания. Ингибиторы АПФ препятствуют ремоделированию сердца, а в ряде случаев вызывают обратное развитие гипертрофии миокарда. Увеличивая концентрацию брадикинина. они приводят к увеличению почечного кровотока, диуреза и натрийуреза.
В настоящее время в медицинской практике используют более 10 ингибиторов АПФ: каптоприд. эналаприл, периндоприл. лизиноприл. рамиприл. цида-шприл. трандолаприл и др. Они повышают эффективность диуретиков, а их гемодинамические эффекты усиливаются сердечными гликозидами. Препараты повышают качество жизни пациентов с хронической сердечной недостаточнос-гью. уменьшая одышку, мышечную усталость и увеличивая переносимость нагрузок. Ингибиторы АПФ существенно снижают смершоегь больных с сердечной недостаточностью различной этиологии и различной тяжести. Наиболее изучен в этом плане эналаприл (ренитек, эднит. берлиприл).

Таблица 17.6. Дозы ингибиторов АПФ при лечении ХСН
| лс | Начальная доза | Целевая доза |
| Каптоприл | 6,25 мг 3 раза в день | 25-50 мг 3 раза в день |
| Эналаприл | 2,5 мгвдень | 10 мг2 раза вдень |
| Лизиноприл | 2,5 мг в день | 5-20 мг в день |
| Периндоприл | 2 мг в день | 4 мг в день |
| Рамиприл | 1,25-2,5 мгвдень | 2,5-5 мг 2 раза в день |
| Цилазаприл | 0,5 мг в день | 2,5 мг в день |
Относительно недавно для лечения хронической сердечной недостаточности стали применять антагонисты ангиотензиновых рецепторов подтипа I — лозартан и валсартан. Клинические эффекты этих препаратов схожи с эффектами ингибиторов АПФ.
Особенности примененияу больных с ХСН.Применение ингибиторов АПФ у больных с хронической сердечной недостаточностью имеет ряд особенностей:
• за 24 часа до назначения ингибиторов АПФ необходимо уменьшить дозу диуретиков или отменить их;
• желательно начать лечение вечером, когда больной лежит в постели, чтобы минимизировать влияние ингибиторов АПФ на АД и продолжать наблюдение за уровнем АД в течение нескольких часов;
• лечение ингибиторами АПФ следует начинать с низких доз, а затем ступенчато увеличивать дозу (титрация) (см. табл. 17.8);
• при появлении/прогрессировании признаков ухудшения функции почек (увеличение уровня креатинина в крови) лечение ингибиторами АПФ прекратить. Необходимо контролировать уровень АД, креатинина, электролитов плазмы через 1-2 нед после каждого повышения дозы ингибиторов АПФ, позднее через каждые 3—6 мес;
• следует избегать одновременного назначения калийсберегающих диуретиков (кроме случаев гипокалиемии) и НПВС;
• назначению ингибиторов АПФ должна предшествовать консультация специалиста-кардиолога, если:
• причина развития ХСН неизвестна;
• уровень систолического АД ниже 100 мм рт. ст.;
• уровень креатинина сыворотки выше 150 мкмоль/л;
• уровень натрия сыворотки ниже 135 ммоль/л;
• высокий ФК хронической сердечной недостаточности;
• у больного имеется порок сердца. Фармакокинетика и НЛР отдельных препаратов этой группы приведены в
главе 16.
17.3. Применение β-адреноблокаторов в фармакотерапии сердечной недостаточности(подробно клиническая фармакология β-адреноблокаторов рассматривается в главе 16)
Фармакодинамика(см. также главу 16). β-Адреноблокаторы (БАБ) являются одними из самых эффективных средств для длительной терапии больных с ХСН.
Серлечная недостаточность •*■ 255
Их положительное влияние проявляется г;твным обрывом в значительном уменьшении риска смерти (на 30—3551 по сравнению с плапебо) и потреб1ЮСТИ в госпитализации (на 25-30% по сравнению с плацебо). Кроме того, терапия БАЬ положительно влияет на величину серлечного выброса и некогорые симпгомы ХСН.
Особемюстн примененияу больных с ХСН. Применение БАЬ показано при любой тяжести серлечной недостаточности, лаже серлечная недостаточность IV ФК не является противопоказанием к терапии БАБ (при их переносимости). Препаратом выбора в гзтом случае является карвелилол — единственный БАЬ, х1хрективность которой! при IVФК доказана в холе плацебо- кошролируемых исследований. При ХСН 11—III ФК бисопролол, карвелилол и метопролш имеют примерно одинаковую :х|хрективнослъ.
Избежать нежелательных эффектов БАБ при их первом назначении можно путем постепенного титрования дозы (табл. 17.7). Кроме того, к момешу начала терапии у больного не должно быть признаков перегрузки обл>елюч. Противопоказано применение БАБ у бальных бронхиальной астмой и при брадикарлии или выраженной гипотензии.
При ХСН 1I-IVФК БАБ назначают в сосгаве комплексной терапии с ингибиторами АПФ и мочегонными.
Не слелуел без особых показаний применять при ХСН БАБ с собственной сичпатомиметической активностью, [},-селективные препараты и солалол.
Метопролол(корвитол, беталок). Выпускается в таблетках по 50 и 100 мг. Биолоступность l)5°i. только S% препарата в крови находится в свжи с белком. Подвергается интенсивному пресистемному метаболизму в печени. Г , 3 4 ч. продолжительность зффекта К) (ло 20) ч. Хорошо проникает через ге-чатознпефалический барьер. Снаружи наелся в высоких концентрациях в грудном молоке. При почечной недостаточности значимой кумуляции в организме не наблюдается, у больных циррозом печени биотрансформапия замедляется.
Таблица 17.7.Титрование дозы БАБ при лечении ХСН
| < s щ я | Ги1 рации,мг/сут | |||||||
| = | 1-J Щ | I | S S Щ | S | * 1 к ~ | |||
| Метопроло.т (100 150 мг сут) | ||||||||
| [мсопролол ) 10 ш cvr) | U5 | 1.25 | 2.5 | 3,75 | w | |||
| Карвелилол (50 мг сут) | 3.125 | <\25 | 12.5 |
256 о Клиническая фармакология и фармакотерапия ♦ Глава 17
Гипотензивный эффект наступает быстро: систолическое АД начинает снижаться уже через 15 мин.
Назначают 1—3 раза в день в зависимости от лекарственной формы.
Карвсдилолблокатор а,-, р,-. р,-адренореценторов. Блокада р,-адреноре-непторон приводит к снижению часготы и силы сердечных сокращений без резкой брадикардии, снижению проводимое™. В результате блокады р\-адрс-норецепторов расширяются периферические сосуды. Блокада р,-адренорецеп-шров вызывает некоторое повышение тонуса бронхов, сосудов микроцирку-ляторного рус да, повышение тонуса и усиление перистальтики кишечника.
Быстро всасывается при приеме внутрь, прием пиши может заме/шить адсорбцию, но не уменьшает ее. При одновременном приеме с пишей уменьшается риск развития ортостатической гапотензии. Биолоетупность карведило-ла 25—35%. Имеется зффект первого прохождения через печень. На интенсивность метаболизма карведилола могут влиять ингибиторы CYP2D6. Т,, 7—10 ч.
Наиболее серьезной НЛР при приеме карведилола является ортостатичес-кая гипотензия (1,%% случаев). поэтому после повышения дозы больной должен несколько часов сидеть иди лежать под наблюдением медицинского работника. Развитие ортостатической гипотензии не требует отмены препарата, необходима лишь более медленная титраиия. У 14,4% больных после приема карведилола возникает боль в грудной клетке, нередко наблюдаются нарушение толерантности к глюкозе и сонливость, особенно в первые дни лечения.
Назначают внутрь 2 раза в день.
Бисоирололселективный блокатор р^адренореиепторов.
Всасывание быстрое и полное. В связи с бедками плазмы находятся от 26 до 33% препарата. Имеется эффект первого прохождения через печень. Начало действия при приеме внутрь через 1—2 ч, пиковая концентрация препарата в плазме достигается через 1,7—3 ч. Т,, 9—12 ч. От 3 до 10% препарата выводится почками. Возможны нежелательные взаимодействия с ЛС - субстратами питохрома 2D6. Наиболее частые (более М)% случаев) НЛР - бессонница и снижение либило. Реже при приеме 'лого препарата возникают браликардия. увеличение отеков, диарея.
Назначают внутрь I раз в день.
Буцивдолол — неселективный БАБ. Биодоступность при приеме внутрь составляет 30%. Гипотензивный эффект при приеме внутрь развивается примерно через 1 ч. Метаболизм буциндолола происходит в печени с образованием активного метаболита. Т. , 3.6 ч (у активного метаболита 0,15 ч). Наиболее частые НЛР - гипотензия, браликардия. головная боль, боли в мышцах, тошнота, рвота. При применении препарата возможно повышение уровня креа-тинфосфокиназы (КФК) в плазме. Назначают 3 раза в день.
17.4. Применение диуретиков в фармакотерапии сердечной недостаточности(подробно клиническая фармакология диуретиков рассматривается в главе 25)
Фарчхкодинамика(см. также главу 25). Диуретики являются важным компонентом комплексного лечения больных с ХСН. так как быстро устраняют
Сердечная недостаточность <> 257
одышку, снижают давление в легочных капиллярах и давление наполнения. Увеличивая экскрецию натрия, они уменьшают объем циркулирующей крови к реактивность сосудистой стенки; усиливают действие вазодилататоров и ингибиторов АПФ. У больных с резко выраженной дилатацией полостей сердца под влиянием мочегонных уменьшается объем камер сердца и относительная клапанная недостаточность, что приводит к увеличению сердечного выброса.
Особенности применения у больных с ХСН.Для лечения сердечной недостаточности используют петлевые диуретики или тиазиды (табл. 17-8), которые следует назначать лишь в качестве дополнительных ЛС по отношению к ингибиторам АПФ. При клубочковой фильтрации менее 30 мл/мин (см. главу 25) не следует применять тиазидные диуретики, за исключением их сочетания с петлевыми диуретиками для обеспечения синергизма действия.
Калийсберегающие диуретики - триамтерен и амилорид применяют только тогда, когда гипокалиемия сохраняется на фоне лечения ингибиторами АПФ. Лечение следует начинать с низкой дозы этих ЛС в течение 1 - й недели; необходимо контролировать уровень калия и креатинина каждые 5-7 дней, пока его значения не станут устойчивыми.
В качестве монотерапии сердечной недостаточности диуретики не используют, так как они не могут поддерживать стабильное состояние пациентов из-за активации ренин-ангиотензин-альдостероновой системы и развития гипо-калиемии и гипомагниемии. У пациентов без симптомов перегрузки объемом и х н е применяют.
Диуретики особенно эффективны у больных с признаками задержки натрия и воды. Они уменьшают застойные явления, периферические отеки, одышку, приступы сердечной астмы, повышают переносимость физических нагрузок, т.е. улучшают качество жизни пациентов. Однако данных об их влиянии на продолжительность жизни больных с ХСН нет.
НЛР.Одним из основных осложнений терапии большими дозами диуретиков является развитие гипокалиемии и гипомагниемии, что приводит к повышению риска внезапной смерти от аритмий. Этого можно избежать, комбинируя петлевые диуретики с кадийсберегающими. При длительном лечении мочегонными средствами может развиться синдром отмены (чаще у женщин), проявляющийся увеличением отеков в течение 10-15 дней, которые затем спонтанно уменьшаются. Происхождение отеков объясняется повышением активности ренин-ангиотензин-альдостероновой системы на фоне приема диуретиков.
Резистентность к д и у р е т и к а м у б о л ь н ы х с ХСН. Вряде случаев у больных с ХСН развивается резистентность к действию диуретиков. Механизм ее развития достаточно сложный и объясняется несколькими причинами:
• гипонатриемией разведения (возникает при увеличении общего содержания воды в организме);
• снижением объема почечного кровотока (например, вследствие выраженной гипотензии);
• снижением экстрацеллюлярного объема жидкости, а также повышением активности ренин-ангиотензин-альдостероновой системы и развитием вторичного гиперальдостеронизма при использовании высоких доз мочегонных.
258 <• Клиническая фармаколопад и фармакотерапия ♦ Глава 17
Таблица 17,8. Перорапьнью диуретики при лечении ХСН
| лс | !1;*чу.н,иан дам, иг | Максима, 11>ма« дом. mi | Наиболее »к« а. п.ные 11.11' | |
| Петлевые диуретики: фуросемид буметаинл торасемид | 20-40 0,5 1.0 5-10 | 250-500 5-10 100-200 | Гипокашемня. i шгомагниемия, гнпонатриемия Гииерурикемия. нарушение толераншостн к ишикне Нарушение кисло гно-освшиого равновесия | |
| Тначилные диуретики: гндрохлортначид мвтолаэон индапамид | 2.5 2,5 | 50 ЭЭ 10 2.5 | Гипокалнечия. гшючапшемия, шпонатриемия I шгерурикемия. нарушение юлераниихли к глюкоз Нарушение кис. Ю шо-основногп ранноаесия | |
| Калийсбсрегаюшие диуретики: амшюрид трнам1срен спиронолактон | 2J 5 25 50 25 j 50 | 20 1(Ю 50 | 100-200 | Гниеркалиемия. сыпь Г и перкали см и я [ ннеркалнемня. i инскомастня |
Преодолеть резистентность при недостаточном эффекте позволяют:
• увеличение дозы диуретиков;
• использование комбинации петлевых и тиазидных диуретиков;
• назначение диуретиков 2 раза в день.
При неэффективности этих рекомендаций можно использовать метолазон (при этом необходимы частые измерения уровня креатинина и электролитов).
Особый интерес для терапии сердечной недостаточности представляют антагонисты альдостерона (спиронолактон), поскольку, кроме умеренного натрий-урического действия, они улучшают функциональное состояние кардиомиоци-тов, уменьшают прогрессирование кардиосклероза и повышают выживаемость больных. Однако на фоне хронической почечной недостаточности лечение ка-лийсберегаюшими диуретиками может осложниться гиперкачиемией и последующей асистолией.
Спиронолактон назначают пациентам с ХСН III—IV ФК. Лечение должно проводиться под регулярным контролем уровня калия и креатинина сыворотки.
17.5. Применение сердечных гликозидов в фармакотерапии сердечной недостаточности(подробно клиническая фармакология сердечных гликозидов рассматривается в главе 15)
Дигоксин— сердечный гликозид, который наиболее широко применяется у больных с ХСН (механизм действия см. главу 15).
Особенности примененияу больных с ХСН.Исследование DIG (1997) доказало безопасность применения дигоксина при лечении пациентов с сердечной недостаточностью на фоне синусового ритма. Дигоксин хотя и не влиял на продолжительность жизни больных, в дозах 0,125—0,25 мг/сут повышал качество жизни и
Сердечная недостаточность ■> 259
уменьшат число госпитализаций из-за (Обострения заболевания. Наоборот, отмена лигоксина у больных с умеренно выраженными симптомами ХСН и синусовым ритмом сопровождается усилением симптомов и увеличением числа пхпш-тализаций. Другие сердечные гликозиды также можно применять у данной катеп>рии больных, но достоверных данных о их влиянии на прогноз нет.
Фарчякокинегнка.Обладает высокой биодоступностью, коротким периодом полувыведения. Концентрацию лигоксина в крови определяют в основном скорость и полнота его абсорбции. Биологическая доступность зависит от индивидуальных особенностей больного, метода введения препарата, взаимоотношений с другими вводимыми препаратами, лекарственной формы и от наполнителя таблеток. С белками плазмы связывается только 20—25% препарата. Концентрация лигоксина в миокарде значительно выше, чем в плазме. Он способен проникать через плаценту, но его концентрация у плода ниже. чем у мал ери. 80% препарата выводится с мочой в неизмененном виде, причем выведение лигоксина пропорционально почечной фильтрации. Уровень лигоксина в крови необходимо проверить через I пед после начала применения (он не должен превышать 2 и г/мл), а затем достаточно регулярно (каждые 2-3 мес) контролировать этот показатель, особенно у пожилых, похудевших и принимающих диуретики пациентов. Новорожденные и дети лучше переносят большие дозы лигоксина в пересчете на единицу массы или поверхности тела, чем взрослые. Стабильная концентрация препарата при обычных методах дозирования достигается в течение 7 дней.
Дата добавления: 2016-03-15; просмотров: 1219;
