Глава 5. Острые неспецифические воспалительные заболевания почек и забрюшинного пространства
Острый пиелонефрит
В настоящее время в урологической литературе укоренился термин «инфекция мочевыводящих путей» (ИМП). Он объединяет инфекционно–воспалительные заболевания органов мочевой системы, но может применяться только до момента точного установления преимущественной локализации очага воспаления.
Таким образом, собирательный термин «инфекция мочевыводящих путей» включает такие заболевания, как пиелонефрит, цистит, уретрит и бессимптомную бактериурию.
Острый пиелонефрит (ОП) – неспецифический инфекционно–воспалительный процесс, характеризующийся одновременным или последовательным поражением чашечно–лоханочной системы и паренхимы почки (преимущественно интерстициальной ткани). Острый пиелонефрит – тяжелое заболевание, которое, не будучи подвергнуто адекватному лечению, представляет угрозу для жизни больного.
По частоте ОП занимает 2–е место после воспалительных заболеваний органов дыхания и составляет 10–15% всех болезней почек. Гнойные формы острого пиелонефрита (апостематозный пиелонефрит, карбункул почки, абсцесс почки) развиваются у 1/3 больных. Тяжесть ОП обусловлена его осложнениями. Так, у 42,1% больных отмечается нарушение функции почек, у 10,3% развивается септический шок, у 6,4% – токсический гепатит с печеночной недостаточностью.
В большинстве случаев ОП протекает в виде тяжелого инфекционного заболевания, сопровождающегося выраженной интоксикацией.
Большинство бактерий, вызывающих пиелонефрит, входит в состав кишечной микрофлоры.
В 80% случаев неосложненного ОП возбудителем заболевания является кишечная палочка, реже – proteus, pseudomonas, enterobacter, klebsiella, serratia, citrobacter, enterococcus, staphylococcus.
Согласно морфологической классификации, различают три формы ОП: серозную; гнойную; гнойную со значительно выраженной мезенхимальной реакцией.
Наиболее частой формой острого гнойного пиелонефрита является апостематозный (гнойничковый) пиелонефрит. Реже встречаются карбункул и абсцесс почки. Как отдельные формы острого пиелонефрита рассматриваются некроз почечных сосочков и эмфизематозный пиелонефрит.
Перечисленные морфологические формы острого гнойного пиелонефрита не должны рассматриваться как самостоятельные формы заболевания, так как острый гнойный пиелонефрит является результатом перехода серозного воспаления в гнойное.
В практике уролога наиболее часто встречаются острый серозный пиелонефрит и апостематозный пиелонефрит.
ОП может быть первичным, если заболевание развивается в почке с сохранившимся оттоком мочи; вторичным, если он развивается в почке с нарушенным оттоком мочи из–за какого–либо препятствия в мочевыводящих путях либо расстройства крово– и лимфообращения в почке.
Таким образом, принципиальное различие между этими формами пиелонефрита заключается в том, что острый первичный пиелонефрит возникает при нормальной уродинамике, тогда как ведущим предрасполагающим фактором вторичного пиелонефрита является нарушение оттока мочи из почек. В связи с этим вторичный пиелонефрит часто называют обструктивным.
При остром первичном пиелонефрите патогенная микрофлора попадает в почку гематогенным путем из отдаленных очагов инфекции.
При остром вторичном пиелонефрите кроме гематогенного пути проникновения инфекции в почку возможен и уриногенный путь инфицирования – по просвету мочевыводящих путей. Но и в этом случае основным путем инфицирования паренхимы почки является гематогенное распространение инфекции: проникновение инфекции восходящим путем в лоханку почки путем пузырно–мочеточниково–лоханочных рефлюксов → лоханочно–венозные рефлюксы (точнее экстравазаты) → кругооборот инфекции с током крови → проникновение инфекции в капиллярную сеть почки с последующим развитием острого пиелонефрита.
Вместе с тем деление пиелонефрита на первичный и вторичный в некоторой степени условно, так как предшествующее заболеванию нарушение оттока мочи из почки не всегда выявлятся методами обследования, поскольку может носить временный или функциональный характер. При наличии в организме инфекционного очага любой локализации даже функционального нарушения уродинамики с незначительным подъемом внутрилоханочного давления достаточно для расстройства гемодинамики в почке и фиксации микроорганизмов в капиллярах паренхимы почек. Развитие острого воспалительного процесса в почке в свою очередь вызывает нарушение уродинамики, что способствует бурному развитию инфекции в почке и возникновению гнойной деструкции паренхимы.
На рис. 5.1. приведен процесс гематогенного инфицирования почки.
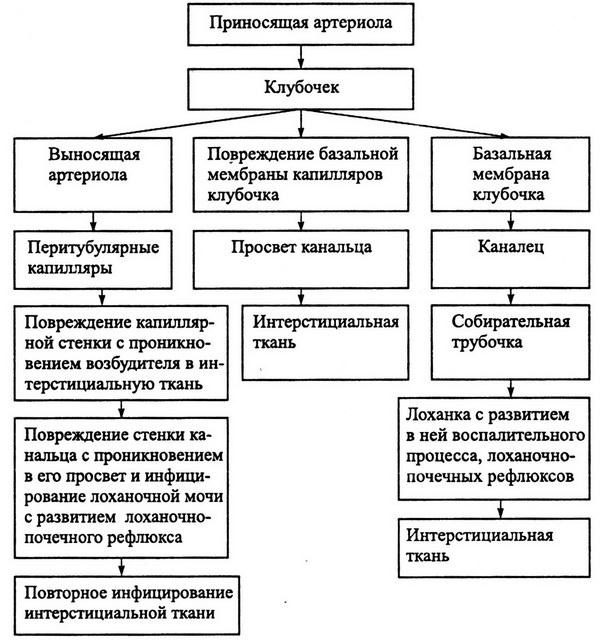
Рис. 5.1. Схема инфицирования почки гематогенным путем
Для развития ОП недостаточно попадания микроорганизмов в почку – необходимы предрасполагающие общие и местные факторы. Общими факторами, способствующими развитию ОП, являются снижение иммунологической реактивности, вызванной длительно протекающими хроническими заболеваниями. Особое место среди заболеваний, снижающих общую реактивность организма, занимает сахарный диабет. Известно, что у больных сахарным диабетом пиелонефрит наблюдается в 4–5 раз чаще.
Из местных факторов, предрасполагающих к развитию пиелонефрита, самыми частыми являются нарушения уродинамики, гемодинамики и лимфооттока.
Основные причины нарушения оттока мочи из почек – камни почек и мочеточников, доброкачественная гиперплазия и склероз простаты, стриктуры мочеиспускательного канала, аномалии почек и мочевыводящих путей, травма почек, пузырно–мочеточниковые рефлюксы, опухоли мочевыводящих путей.
У женщин нарушению оттока мочи из почек способствуют беременность, гинекологические заболевания (опухоли матки, воспалительные процессы в яичниках и трубах), операции на гениталиях.
Отток мочи из почек может нарушаться и вследствие сдавления мочеточника(ов) извне опухолью, воспалительным инфильтратом, склерозированной забрюшинной клетчаткой (болезнь Ормонда).
При нарушении оттока мочи из почки повышается внутрилоханочное давление, что способствует возникновению лоханочно–почечных рефлюксов. Кроме того, повышение внутрилоханочного давления приводит к стазу крови в тонкостенных венах паренхимы почки. Венозный стаз вызывает расстройство крово– и лимфообращения в почке, что создает благоприятные условия для задержки микроорганизмов в капиллярах почки и быстрого их размножения.
К числу местных факторов, способствующих проникновению микроорганизмов в почку, относится и пузырно–мочеточниковый рефлюкс, который часто наблюдается у детей с хроническим циститом и инфравезикальной обструкцией, у больных с ДГПЖ, стриктурами уретры и длительно существующим хроническим циститом.
При пузырно–мочеточниково–лоханочном рефлюксе с мочой в лоханку почки попадает микрофлора из мочевого пузыря. Если микроорганизхмы обладают способностью адгезии к слизистой лоханки, то развивается очаговое поражение слизистой с последующим проникновением микроорганизмов в кровь путем лоханочно–почечных рефлюксов и уже гематогенным путем инфекция возвратится в почку, что приведет к острому пиелонефриту.
Развитию пиелонефрита способствуют и инструментальные исследования мочевыводящих путей: уретроскопия, цистоскопия, уретероскопия, уретерография, цистография и особенно ретроградная уретеропиелография, которая при неправильном выполнении способствует возникновению лоханочно–почечных рефлюксов и инфицированию интерстициальной ткани почки.
Даже простая катетеризация мочевого пузыря может способствовать инфицированию уретры и мочевого пузыря с последующим развитием уретрита, простатита, а потом и пиелонефрита. Особенно опасна длительная катетеризация мочевого пузыря или лоханки почки. Нахождение постоянного катетера в мочевом пузыре в течение 48–72 ч приводит к инфицированию нижних мочевыводящих путей в 100% случаев.
Существует целый ряд клинических классификаций пиелонефрита.
Наиболее простая и полно отражающая различные стадии и формы воспалительного процесса в почке классификация разработана в урологической клинике Российского государственного медицинского университета (рис. 5.2.).
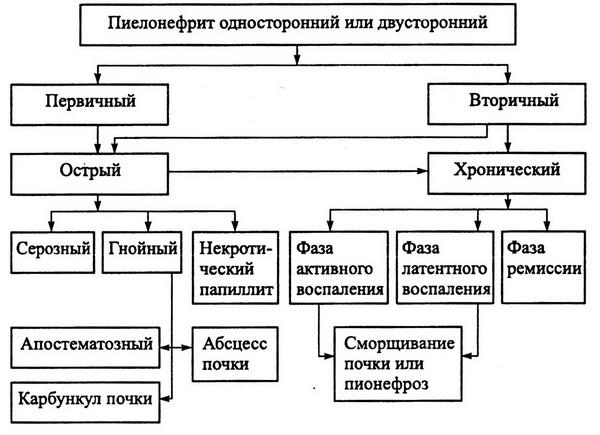
Рис. 5.2. Классификация пиелонефрита
Дата добавления: 2016-02-02; просмотров: 1450;
