ЗАКРЫТЫЕ ПОВРЕЖДЕНИЯ МЯГКИХ ТКАНЕЙ. СИНДРОМ ДЛИТЕЛЬНОГО СДАВЛЕНИЯ
Закрытые повреждения мягких тканей.К этому частому виду травм относятся ушибы, растяжения и разрывы связок, вывихи суставов.
Ушибы — повреждения мягких тканей, возникающие при ударе тупым предметом или при падении на тупой предмет. Глубина повреждения тканей зависит от силы и площади удара и может распространяться вглубину до надкостницы. Характерные признаки ушиба — отек ушибленного места, кровоподтек и боль. При разрыве крупных сосудов под кожей могут образовываться ограниченные скопления крови (гематомы). Отек при ушибах наиболее выражен в местах, где ткани содержат большое количество рыхлой клетчатки (лицо, область суставов). Ушибы суставов в ряде случаев сопровождаются кровоизлияниями в полость сустава (ге-мартроз), при этом контуры сустава сглаживаются.
Доврачебная помощь при ушибах сводится к наложению давящей повязки, прикладыванию пузыря со льдом к месту ушиба, приданию конечности возвышенного положения.
Растяжения и разрывы происходят в результате сильного натяжения тканей при фиксированном положении тела. Сила, превышающая способность ткани к растяжению, обусловливает ее раз-
рыв. Если ткани сохраняют снаружи анатомическую целостность, возникает растяжение. Наиболее часто происходит растяжение связок голеностопного сустава, при этом возникают сильная боль, выраженный отек и кровоизлияние в околосуставные ткани или в полость сустава. Первая медицинская помощь включает такие же меры, как и при ушибах. Кроме того, обязательна иммобилизация сустава на пять-шесть дней.
Вывихи — повреждения суставов, при которых происходит стойкое смещение соприкасающихся в полости сустава костей, сопровождающиеся разрывом суставной капсулы, повреждением околосуставных мягких тканей, сосудов и нервов.
Травматические вывихи происходят при ударе, падении, а также при попытках выполнить движение, не соответствующее физиологическому объему движений в суставе. Чаще вывихи происходят в плечевом суставе, затем в порядке убывания частоты следуют локтевой, тазобедренный, голеностопный суставы.
Симптомы вывихов разнообразны, наиболее характерным является вынужденное положение конечности, не поддающееся изменению с упорным сопротивлением исправить это положение, — симптом пружинной фиксации. Любые движения в суставе невозможны из-за сильной боли.
В первые часы после травмы заметна деформация области сустава, иногда подкожное кровоизлияние, отмечается укорочение конечности.
Доврачебная помощь заключается в иммобилизации конечности подручными средствами или стандартными шинами. При вывихах в суставах верхней конечности руку пострадавшего подвешивают на косынке или перевязи из бинта или фиксируют к туловищу в том положении, которое она занимает, не предпринимая попыток вправить вывих. При вывихах нижней конечности пострадавшего укладывают на носилки, не изменяя положения ноги. Под колени и стопы подкладывают валики из одежды или из других подручных материалов.
Вправление травматического вывиха должно производиться как можно раньше, но обязательно после рентгенологического контроля.
После вправления руку, если речь идет о вывихе плеча, фиксируют бинтовой повязкой типа Дезо или гипсовым лонгетом на срок до двух недель. Со второго-третьего дня разрешаются активные движения, одновременно применяются массаж, лечебная гимнастика.
Синдром длительного сдавления.Специфическим видом тяжелой травмы, относящейся к закрытым повреждениям, является синдром длительного сдавления (СДС), возникающий у пострадавших при массивном длительном сдавлении мягких тканей или сдавлении магистральных кровеносных сосудов.
В разное время СДС описан под разными названиями: «краш-синдром», «травматический токсикоз», «болезнь сдавления», синдром «освобождения» и др.
СДС возникает в 20 — 30% случаев у пострадавших при природных бедствиях (землетрясениях, наводнениях, обвалах в горах, ураганах), а также и при техногенных катастрофах (авариях на подземных работах, разрушениях зданий, катастрофах на железных дорогах), когда под обломками зданий и сооружений оказываются погребенными большое число людей.
Механизм развития тяжелых расстройств при СДС сложен. Основные клинические проявления синдрома возникают после освобождения от сдавления, когда восстанавливается кровообращение сдавленной части тела, чаще всего нижних конечностей.
Ведущими являются четыре фактора развития патологического процесса.
1. Длительное болевое раздражение в результате сдавления и травматизации нервных стволов, тяжелые психоэмоциональные нарушения. Болевой и психоэмоциональный фактор способствуют более быстрому расстройству функций органов дыхания, кровообращения, угнетению мочеотделения и возникновению симп-томокомплекса, характерного для травматического шока.
2. Резкое уменьшение кровоснабжения сдавленных конечностей вследствие ослабления или прекращения притока артериальной крови в сочетании с венозным застоем, что приводит к последующему некрозу обескровленных тканей.
3. Наиболее тяжелые нарушения, связанные с массивным разрушением тканей, главным образом мышц, в зоне сдавления. После освобождения пострадавшего от сдавления из разрушенных мышц в кровь поступают токсические продукты. Среди них особое значение имеет мышечный пигмент — миоглобин, в крови выпадающий в осадок, частицы которого закупоривают извитые канальцы почек и вызывают некроз их эпителия, что ведет к резкому нарушению процесса образования в почках мочи и развитию острой почечной недостаточности — самому тяжелому осложнению при СДС, частота которого у пострадавших достигает 20 — 40%. Наряду с миоглобином в кровь при раздавливании тканей поступают и другие токсические продукты, что приводит к резчайшей токсемии.
4. После освобождения у пострадавшего быстро развивается резкий отек конечности, подвергшейся сдавлению, вплоть до появления пузырей. Через раны и под кожу теряется 2 — Зл плазмы. В результате возникает сначала сгущение крови, а затем ее разжижение.
Течение СДС условно подразделяется на следующие периоды.
Первый период длится 24 — 48 ч после освобождения от сдавления. В данном периоде преобладают нервно-болевые и психоэмоциональные реакции, дыхательные нарушения, отек освобож-
денной конечности. Эти проявления часто трактуются как шок. После оказания первой медицинской помощи и лечебных мер первой врачебной помощи наступает временное улучшение — короткий «светлый промежуток», после которого состояние пострадавшего ухудшается.
Второй период длится от 3 — 4 до 8—12 сут и характеризуется развитием острой почечной недостаточности. Резко увеличивается отек освобожденной конечности, внешний вид которой напоминает анаэробную инфекцию. Конечность бледная, с синюшными пятнами, отсутствует пульсация сосудов, потеряна чувствительность. На поврежденной коже обнаруживаются пузыри, кровоизлияния. У пострадавшего нарастает малокровие, резко снижается диурез вплоть до анурии. Летальность в этом периоде может достигать 25 — 35 % несмотря на интенсивную терапию.
Третий период — восстановительный — начинается обычно с третьей-четвертой недели болезни. Восстанавливается функция почек, нормализуются функции дыхания и кровообращения. На первый план в клинической картине выходят инфекционные осложнения. Остаются тяжелые изменения в поврежденных тканях — обширные язвы, некротические участки, могут возникнуть гнойные воспаления суставов, вен и др. Гнойные осложнения могут развиться вплоть до сепсиса — общего заражения крови. Этот период может продолжаться несколько месяцев.
В зависимости от тяжести травмы выделяют следующие клинические формы СДС:
L) легкая форма — сдавление отдельных сегментов конечности, время сдавления не превышает 4 ч, симптоматика выражена нечетко, прогноз благоприятный;
2) средняя форма — сдавление всей конечности на 4 — 6 ч, функция почек нарушена умеренно, выраженных расстройств дыхания и гемодинамики нет;
3) тяжелая форма — сдавление всей конечности 6 —8 ч, выражены симптомы острой почечной недостаточности, летальность 30 % и больше;
4) крайне тяжелая форма — сдавление двух конечностей более 8 ч, летальный исход в первые два дня.
При определении степени тяжести СДС наряду с продолжительностью сдавления большое значение имеет площадь поражения, сила сдавления, а также наличие сопутствующих повреждений внутренних органов, костей, кровеносных сосудов. Сочетание даже небольшого по продолжительности сдавления конечностей с любой другой травмой резко утяжеляет течение СДС и ухудшает прогноз.
Первая медицинская помощь оказывается на месте происшествия одновременно с освобождением от сдавления — основной мерой, необходимой для спасения жизни пострадавшего. Следует
помнить, что именно «освобождение» и является тем «пусковым» механизмом, с которого начинается патологический процесс в организме пострадавшего. Освобождение начинают с головы, туловища. Одновременно проводят борьбу с асфиксией (придание удобного положения, очистка верхних дыхательных путей), останавливают наружное кровотечение, дают или вводят обезболивающие средства. Освобожденная от сдавления конечность должна быть вся туго забинтована, начиная от лодыжек, в целях предупреждения быстрого развития отека. Забинтованную конечность следует подвергнуть охлаждению (льдом, снегом, холодной водой). Жгут у основания конечности следует налагать только для остановки кровотечения при повреждении магистральных сосудов, при разрушении или явных признаках нежизнеспособности конечности.
Поврежденная конечность обязательно иммобилизуется, так как до 75 % пострадавших имеют переломы конечностей.
Одновременно с оказанием перечисленных мер медицинской помощи пострадавшему дают обильное питье.
Эвакуировать пострадавших с СДС следует в первую очередь наиболее щадящим транспортом — на носилках в положении лежа.
Глава 15 ОСНОВЫ ДЕСМУРГИИ
При оказании первой медицинской помощи пострадавшим при стихийных бедствиях и техногенных катастрофах наложение на поврежденный участок тела повязки — в большинстве случаев срочное мероприятие.
Повязки могут применяться с разными целями. Наиболее часто повязка накладывается на рану в целях защиты поврежденных тканей от дополнительного занесения в них микробов и остановки кровотечения (давящая повязка), для закрытия ожоговых поверхностей или участков отморожений, а также для ограничения подвижности поврежденной части тела.
Каждая повязка состоит из двух частей: перевязочного материала, которым закрывается очаг поврежденных тканей, и средств, используемых для фиксации материала на коже пострадавшего. По способу фиксации перевязочных материалов различают повязки, которые тем или иным способом приклеивают материал к сухой коже вокруг раны (клеевые, коллодийные, лейкопластыр-ные повязки), косыночные повязки, которые применяются вместо бинтов для фиксирования различных частей тела, чаще всего для фиксирования верхней конечности (подвешивание руки), пращевидные повязки, с помощью которых закрываются повреж-
денные части лица (нос, подбородок, верхняя губа), Т-образные повязки, используемые преимущественно при лечении ран промежности, эластичные сетчато-трубчатые бинты («рэтэласт») и др.
Большинство из перечисленных повязок малопригодны при оказании первой медицинской помощи в чрезвычайных ситуациях с одномоментным возникновением значительного числа пострадавших. Одни непригодны из-за того, что не могут фиксировать перевязочный материал к коже, покрытой раневым отделяемым, другие не обеспечивают плотного прилегания перевязочного материала в течение достаточно длительного времени, третьи не удовлетворяют принципу высушивания раны, так как препятствуют испарению влаги из повязки. Поэтому наиболее распространенными, используемыми при оказании первой медицинской помощи в экстремальных ситуациях, являются бинтовые повязки, в которых фиксация перевязочных средств осуществляется бинтом. Они достаточно прочны, эластичны, создают нужное давление на ткани.
К используемым в повязках перевязочным материалам относятся марля и вата. Чаще применяется изготовленная из хлопковой нити редкая сеткообразная марля, имеющая 10х 12 нитей на площади в 1 см2. Марля должна быть эластичной, гигроскопичной, при стерилизации не терять своих качеств и не раздражать ткани. Из марли готовят фабричным способом или непосредственно в лечебных учреждениях разные перевязочные изделия: бинты разной длины и ширины, салфетки разных размеров, марлевые шарики, турунды и пр. Стерилизуют изделия из марли либо авто-клавированием непосредственно в стерилизационных отделениях лечебных учреждений, либо методом радиационной стерилизации в специальных учреждениях.
Очень ценный перевязочный материал — хлопковая гигроскопическая вата, обладающая во многом теми же качествами, что и марля. В настоящее время в целях экономии расхода хлопка в вату добавляется 10 % вискозы — продукт переработки древесной целлюлозы. Хлопковискозная вата не теряет качеств цельной ваты, она вполне применима как полноценное перевязочное средство.
В условиях чрезвычайных ситуаций, в которых по частоте травм ведущее место занимают открытые повреждения, значение бинтовых повязок, накладываемых на свежие раны, особенно велико и должно считаться важнейшим мероприятием первой медицинской помощи.
Повязка, накладываемая на свежую рану, именуется первичной; она должна отвечать следующим требованиям:
быть стерильной, только в этом случае она выполняет свою основную задачу — защиту раны от вторичной инфекции;
закрывать не только саму рану, но и всю область повреждения или сегмент конечности, обеспечивая таким образом необходимый покой поврежденной части тела;
быть достаточно массивной, чтобы на ее поверхности не было крови. В повязке, пропитанной кровью, создаются условия для свободного проникновения извне через повязку микробов с последующим их развитием в поврежденных тканях. Поэтому при наложении повязки поверх первых слоев марли укладывается слой ваты, толщина которого определяется степенью кровотечения из раны, затем еще несколько слоев марли или марлевых салфеток, после чего наложенный перевязочный материал прочно фиксируется бинтом;
быть достаточно простой, поскольку в условиях экстремальных ситуаций с возникновением большого числа пострадавших повязки будут накладывать лица, имеющие минимальную подготовку по технике их наложения.
Этим требованиям к первичной повязке отвечает индивидуальный перевязочный пакет, содержащий комплект перевязочного материала: бинт и одну или две ватно-марлевые подушечки, фиксированные к концу бинта. Имея индивидуальный перевязочный пакет, можно надежно закрыть рану в любой части тела.
Перед накладыванием повязки всегда следует обработать рану с целью не столько уменьшить первичное бактериальное загрязнение поврежденных тканей, сколько предотвратить вторичное микробное загрязнение. Для этого необходимо освободить от одежды всю область раны, отступя от ее краев не менее чем на 10—12 см. При резаных ранах 3 — 4 см кожи смазывают йодонатом, раствором бриллиантового зеленого, спиртом или другими имеющимися под рукой антисептиками так, чтобы раствор антисептика не попал непосредственно на поврежденные ткани.
При ушибленных ранах на их поверхности могут находиться инородные тела — обрывки одежды пострадавшего, комочки земли, кусочки дерева и т.д. Эти инородные тела следует удалить с поверхности раны куском стерильного бинта или стерильной салфетки, после чего кожные края смазать раствором антисептика, как при резаных ранах.
Тщательной обработки требуют колотые раны подошвы стопы, возникающие, когда босой человек наступает на лежащую в траве проволоку или на торчащий в мусоре гвоздь. Проволока или гвоздь могут проникнуть довольно глубоко, оставив в раневом канале грязь или ржавчину. Узкий раневой канал и толстая, частично ороговевшая кожа подошвы стопы препятствуют выделению наружу раневого отделяемого. Такие раны могут стать причиной флегмоны стопы или столбняка. Поэтому кожу подошвы с колотой раной следует тщательно промыть чистой водой, осушить, смазать раствором антисептика и на рану наложить стерильную повязку.
Так как из всех средств, используемых для закрепления перевязочного материала, наиболее подходящим является бинт, то первичные повязки в большинстве случаев являются бинтовыми.
Существует несколько типов бинтовых повязок (рис. 15.1), из сочетания которых образуются более сложные.
Простая круговая (циркулярная) повязка удобна для бинтова-ния ран на участках тела, имеющих цилиндрическую форму (плечо, шея, предплечье, запястье и т.п.). Конец бинта укладывают на бинтуемую часть, удерживают его левой рукой, а правой раскатывают бинт так, чтобы его обороты ложились один на другой (рис. 15.1, а, б). Спиральную повязку начинают двумя-тремя циркулярными ходами, а затем бинт ведут косо, по спирали, закрывая предыдущий ход примерно на одну треть ширины (рис. 15.1, в).
Повязка с перегибами предназначена для участков тела конусообразной формы (голени, предплечья). Она состоит из нескольких спиральных ходов с перегибом каждого хода: бинт ведут бо-
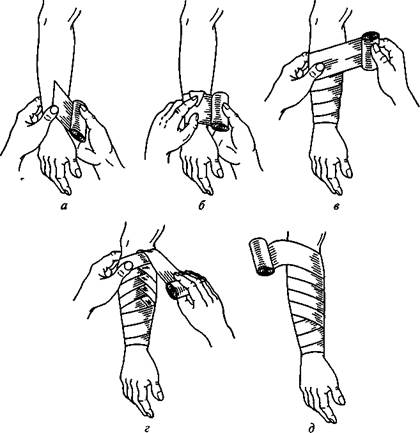
Рис. 15.1. Типы бинтовых повязок:
простая круговая (циркулярная) (а, б); спиральная (в); с перегибами (г);
ползучая (д)
лее косо, чем при простой спиральной повязке, и, придерживая нижний край бинта большим пальцем левой руки, перегибают бинт так, что верхний край его становится нижним (рис. 15.1, г). Следующий ход бинта делается как бы не по правилам, «брюшком» к телу, а «спинкой наружу». Дойдя до уровня первого перегиба, бинт снова перегибают, и теперь бинт уже раскатывают «спинкой» к телу. Все перегибы следует делать по одной линии.
Ползучая повязка (рис. 15.1, д) применяется для закрепления подкладочного материала под шины, гипс, а также при необходимости предварительно фиксировать перевязочный материал на протяжении значительной части конечности. Закрепив бинт у периферического конца двумя-тремя циркулярными ходами, последующие ходы бинта делают так, чтобы каждый оборот бинта не соприкасался с предыдущим.
Отметим, что бинтовая повязка на любом участке тела не может быть только круговой или только спиральной, она обязательно должна быть подкреплена 8-образными ходами, чтобы плотно прилегать к поверхности бинтуемой части тела. Восьмиобразные ходы бинта используются в повязках, накладываемых на суставы, грудь. Простейший вид такой повязки — крестообразная повязка на затылок и шею.
Следует помнить, что бинтуемую часть тела, особенно конечности, закрепляют повязкой в таком положении, в каком она будет находиться после наложения повязки.
Правильно наложенная повязка не должна вызывать болевых ощущений и нарушения кровообращения в периферической части конечности.
Глава 16 ТЕРМИЧЕСКИЕ ПОВРЕЖДЕНИЯ
Ожоги
В общем числе травм при разных техногенных катастрофах значителен удельный вес термических ожогов. В обычных условиях мирного времени ожоги составляют до 80 % всех бытовых травм.
Ожоги подразделяются на 4 степени: 1-я степень — эритема; 2-я — пузыри; 3-я — омертвение поверхностных (За), всех (36) слоев кожи; 4-я — обугливание кожи и подлежащих тканей (омертвение).
По тяжести, течению и исходам лечения ожоги подразделяются на поверхностные — 1, 2, За степени и глубокие — 36 и 4-я степени.
6 Киршим 161
Принципиальным отличием поверхностных ожогов является способность поврежденной кожи к самостоятельному восстановлению. Для заживления глубоких ожогов требуется пересадка собственной кожи, сохранившейся вне области ожога.
Ожоги 1-й степени возникают при кратковременном воздействии пара, горячих жидкостей, контакте с нагретым предметом и проявляются покраснением кожи, умеренной отечностью и острой болью. Перечисленные симптомы обычно исчезают через 3 — 4 сут, иногда отмечается интенсивное шелушение — отделение с поверхности кожи роговых чешуек эпидермиса.
Ожоги 2-й степени образуются при более продолжительном воздействии тех же агентов или кратковременном воздействии предметов с более высокой температурой. На месте повреждения на фоне отека и гиперемии образуются эпидермальные пузыри, наполненные светлой прозрачной жидкостью, которая пропотевает из капилляров кожи между роговым и ростковым слоями. При удалении пузыря обнажается глубокий ростковый слой кожи ярко-розового цвета, болезненный при касании.
Ожоги 3-й степени образуются при воздействии на кожу пламени, расплавленного металла и других агентов с очень высокой температурой. Глубина поражения зависит также от толщины эпителиального покрова кожи, которая неодинакова на разных участках тела. Поэтому при обширных ожогах чередуются участки разной степени поражения.
Основными факторами, влияющими на степень ожога, являются температура термического агента и продолжительность его воздействия.
Так, при ожогах пламенем даже при кратковременном контакте всегда возникают участки ожога 3-й степени.
Степень ожога горячей водой зависит от продолжительности ее контакта с кожей.
Тяжесть ожоговой травмы зависит в основном от массы поврежденной кожи.
Пострадавшие с ожогами 1 —2-й степеней независимо от их распространенности обычно выздоравливают без образования рубцов через 10—15 сут после травмы. Лишь инфицирование пузырей может удлинить эпителизацию ожоговой поверхности.
Ожоги За степени характеризуются образованием поверхностного некроза кожи (струпа) обычно в виде отдельных участков на фоне распространенного ожога 1 — 2-й степеней, при этом сохраняются участки росткового слоя и часть потовых и сальных желез. Некротические участки отторгаются через 3 — 4 нед после травмы, как правило, с нагноением, после стихания которого ожого-вая поверхность эпителизируется за счет разрастания эпителия выводных протоков потовых и сальных желез, расположенных в глубоких слоях кожи.
Глубокие ожоги 36 степени отличает полный некроз всех слоев кожи с образованием плотного, коричневого цвета струпа, лишенного чувствительности. Состояние пострадавших всегда тяжелое, а при большой площади ожогового некроза у значительной их части прогноз неблагоприятен. Отделение некротического струпа происходит медленно, в течение 1 —1,5 мес после травмы, после чего образуются глубокие инфицированные гранулирующие раны, для эпителизации которых необходима пересадка собственной кожи пострадавшего, оставшейся неповрежденной.
Глубокие ожоги лица, шеи и груди пламенем часто сочетаются с ожогами слизистых оболочек рта, зева и верхних дыхательных путей, что ведет к развитию острой дыхательной недостаточности и угрозе асфиксии.
На тяжесть ожоговой травмы влияет и локализация поражения. Ожоги лица и кистей, где имеется особенно много нервных окончаний, протекают более тяжело, чем такие же по площади ожоги других участков тела.
Для быстрого определения площади ожогов пользуются правилом «девяток» (рис. 16.1). Площади поверхностей составляют: головы и шеи — 9 %, рук — 9 % х2, передней и задней туловища — по 18 %, ног — 18 % х2, наружных половых органов и промежности — 1 % общего покрова.

Рис. 16.1. Размеры поверхности тела (правило «девяток»)
При глубоких ожогах с утратой кожного покрова более 8 — 10 % нарушаются функции практически всех органов и систем. Комплекс общих расстройств, возникающих при тяжелой ожоговой травме, именуется «ожоговой болезнью». В ее течении различают 4 периода: ожоговый шок, острая ожоговая токсемия, септико-токсемия, реконвалесценция, или период выздоровления.
Период ожогового шока охватывает первые два дня. Для клинической картины шока характерны отеки вследствие плазмопо-тери, симптомы ожога верхних дыхательных путей, периодическое психомоторное возбуждение при сохранении сознания, мышечная дрожь, снижение температуры тела, учащение пульса, нормальное артериальное давление, которое вскоре сменяется его падением, и самое главное — резко уменьшается выделение мочи вплоть до полной анурии. Снижение диуреза до 30 мл/ч и ниже является плохим прогностическим признаком. Моча обычно концентрированная, с примесью крови.
Ожоговая токсемия начинается со вторых-третьих суток и продолжается 10—12 сут. Ее возникновение обусловлено образованием в некротизированной коже токсических продуктов, которые всасываются из ожоговой раны, вызывая резчайшую интоксикацию. Клинически острая токсемия проявляется высокой и стойкой лихорадкой, бредом у пострадавших, отвращением к пище, многократной рвотой, бессонницей, почечной недостаточностью, частыми бронхопневмониями
Септикотоксемия развивается в связи с нагноением ожоговой раны.'Для нее характерны стойкая лихорадка, прогрессирующее малокровие и истощение.
Реконвалесценция наступает после заживления ожоговых ран. В этом периоде постепенно нормализуется деятельность внутренних органов и систем.
Первая помощь в районах стихийных бедствий или очагах тех-ногенных катастроф при ожогах включает в себя:
тушение горящей одежды;
наложение повязок;
введение обезболивающих средств;
обильное питье;
транспортную иммобилизацию при глубоких и обширных ожогах.
Воспламенившаяся одежда должна быть немедленно сброшена. Те части горящей или тлеющей одежды, от которых нельзя быстро освободить пострадавшего, следует тушить водой, снегом, песком, землей, плотной тканью (пальто, одеялом и пр.), чтобы прекратить доступ кислорода. Обгоревшую и прилипшую к ожоговой поверхности одежду снимать не следует. Обожженные участки тела закрывают повязками. Большинство обожженных нуждается в обезболивающих средствах.
При глубоких и обширных ожогах конечностей необходима их транспортная иммобилизация подручными средствами или транспортными шинами.
Значительная часть обожженных нуждается в выносе из очага катастрофы, еще большее число пострадавших с ожогами лица в связи с быстрым развитием отеков век и временным ослеплением требуют сопровождения (вывода) из очага катастрофы.
Химические ожоги
Химические ожоги возникают при непосредственном контакте с кожей химически агрессивных веществ разной природы. Наиболее часто химические ожоги вызывают неорганические кислоты (серная, азотная, соляная), щелочи (гидроксид калия, натрия, негашеная известь), соли тяжелых металлов (нитрат серебра, хлорид цинка), некоторые летучие масла, бензин, керосин и некоторые растворители при их длительном воздействии.
Очень тяжелые ожоги вызывает фосфор. При попадании на кожу он часто воспламеняется, при этом вместе с химическим ожогом возникает очень глубокий термический ожог, который осложняется отравлением организма всасывающимися продуктами превращения и самого фосфора.
Химические ожоги, редко встречаясь в быту, могут иметь массовый характер при катастрофах на производстве, где по технологии используются указанные выше химические агенты.
По глубине поражения химические ожоги подразделяются так же, как и термические. По распространенности они редко превышают 10 % площади тела. Общие проявления химического ожога (ожоговая болезнь) почти не возникают. Наиболее тяжелые ожоги 3 —4-й степени отмечаются при действии кислот и щелочей.
Первая помощь при химических ожогах сводится к немедленному обильному промыванию пораженного участка очень сильной струей воды в течение 5 — 10 мин с последующей нейтрализацией: при ожогах кислотой — слабой щелочью, при ожогах щелочами — 1 — 2% раствором уксусной, борной или лимонной кислоты и наложением асептической повязки.
При ожогах негашеной известью сначала аккуратно снимают кусочки оставшейся извести и лишь затем обожженный участок промывают водой.
Отморожения
Одним из видов термической травмы являются поражения тканей низкими температурами — отморожения. Оказание первой
медицинской помощи и лечение этих травм важно как в мирное время, так и особенно в условиях стихийных бедствий в холодное время года. Отморожению в абсолютном большинстве случаев подвержены дистальные отделы конечностей, прежде всего нижних, причем голеностопный сустав является тем уровнем, выше которого отморожения обычно не распространяются; отморожения рук ограничиваются в основном пальцами.
В развитии отморожений большое значение имеют разные отягощающие факторы, способствующие большему проявлению и усилению действия охлаждения. Среди метеорологических факторов существенную роль играет повышенная влажность. Увеличение количества влаги в воздухе понижает его теплоизолирующую роль и приводит к увеличению тепловых потерь. Другим неблагоприятным климатическим фактором является сила ветра: чем выше скорость движения воздуха, тем интенсивнее теплоотдача с поверхности тела.
Важным фактором в возникновении отморожений ног является состояние обуви. При ношении тесной обуви нарушается кровообращение стоп, появляется их отечность, что создает предпосылки к отморожению, а при промокании обуви глубина поражения тканей еще более увеличивается.
Другими факторами, усиливающими действие холода, являются повышенная потливость ног, недостаток питания, гипо- и авитаминоз, кровопотеря, утомление, алкогольное опьянение, потеря сознания и др.
„_ Возникновение отморожений, по современным представлениям, происходит в результате глубоких расстройств местного кровообращения в пораженных тканях. Мелкие кровеносные сосуды вначале спазмируются, затем длительно находятся в состоянии стойкого расширения и, наконец, вновь подвергаются спазму — в результате наступает некроз тканей.
В отморожении различают два периода: дореактивный (скрытый) и реактивный, наступающий с началом согревания. Патологические изменения в отмороженных участках выявляются только в реактивном периоде.
В дореактивном периоде, продолжительность которого исчисляется от нескольких часов до одних суток, кожа поврежденной конечности чаще бледная, реже цианотичная, на ощупь холодная, малочувствительная или совсем нечувствительная. По мере прогрессирования отморожения появляется чувство онемения, «одеревенелости». Выраженность перечисленных признаков зависит от продолжительности действия низкой температуры.
Дореактивный период длится до стойкой нормализации температуры пораженных тканей. После согревания, восстановления кровообращения и функций конечности наступает реактивный период. Объективным признаком перехода скрытого периода в
реактивный является возникновение прогрессирующего отека конечности, подвергшейся отморожению. С наступлением реактивного периода диагноз отморожения устанавливается более точно, при этом выявляется степень и протяженность поражения тканей.
Отморожения, как и ожоги, подразделяются на четыре степени.
Отморожение 1-й степени независимо от локализации и площади поражения не приводит к существенным изменениям в состоянии пострадавшего. Длительность воздействия холодового фактора обычно невелика. Снижение температуры тканей незначительно. Бледность кожи при отогревании сменяется эритемой; иногда кожа приобретает синюшную или мраморную окраску. После согревания полностью восстанавливаются тактильная и болевая чувствительность, активные движения пальцами кисти и стопы. Характерен отек кожи на всей области поражения. Перечисленные признаки отморожения исчезают на третьи-седьмые сутки после действия холода.
Отморожение 2-й степени проявляется образованием пузырей, появляющихся на вторые-третьи сутки после воздействия холода. Пузыри наполнены прозрачной жидкостью, как и при ожогах, близкой по составу к плазме. Дном вскрытых пузырей является сосочко-эпителиальный слой кожи, болезненный при дотрагива-нии. Утраченные элементы полностью восстанавливаются через 1 — 2 нед, грануляции и рубцы не образуются, ногти отпадают, но отрастают вновь.
Отморожение 3-й степени возникает при более длительном воздействии холода. Наряду с кожей поражается и подкожная клетчатка. Омертвевшие участки покрыты пузырями, наполненными кровянистым содержимым. Отек развивается в первые сутки, а иногда — через несколько часов после отогревания конечности. Если пузыри еще не образовались, то кожа поврежденных участков чаще багрово-цианотичного цвета, на ощупь холодная (в отличие от отморожений 1 —2-й степеней). Раневая поверхность после снятия пузыря вследствие омертвения тканей нечувствительна к болевым раздражениям. Отторжение некротизированных тканей заканчивается на второй-третьей неделе. После отторжения развиваются грануляции и, если пострадавшему не пересаживается собственная кожа, образуются рубцы. Регенерация ногтей не происходит.
Отморожение 4-й степени происходит при длительном воздействии холода. Омертвевают все слои мягких тканей. Граница поражения вглубину проходит на уровне костей и суставов. Температура кожи в первые часы реактивного периода значительно снижена. Отмороженные участки бледны или синюшны, пузыри наполнены геморрагической жидкостью. Развитие отека происходит через 1 — 2 ч после отогревания конечности. Он, как правило, уве-
личивается в направлении к центральным отделам конечности. В последующем развивается мумификация (высушивание) или, реже, влажная гангрена тех или иных отделов кисти, стопы.
По аналогии с ожогами холодовую травму 1-й и 2-й степеней можно оценить как поверхностную, 3-й и 4-й — как глубокую.
Первая медицинская помощь пострадавшему от холодовой травмы в дореактивном периоде сводится к согреванию, даче горячего питья, немного алкоголя. Пострадавший должен быть как можно быстрее переведен в теплое помещение. Примерзшую к телу обувь и одежду следует снимать осторожно, чтобы не вызвать механического повреждения отмороженных участков кожи. При сильном оледенении обуви лучше снимать ее после полного оттаивания ледяной корки. Далее следует согреть охлажденную часть конечности растиранием чистой шерстяной тканью или чистыми руками, смоченными спиртом. Иногда растирать приходится долго и растирание может быть прекращено лишь при появлении чувствительности, красноты и чувства жара в пострадавшей части ноги или руки.
Нельзя растирать снегом отмороженные участки, так как это сопряжено с охлаждением конечности и с возможностью нанесения микротравм.
При возможности активное согревание конечности можно проводить с помощью теплой ванны. Для этого отмороженную конечность помещают в ванну, температура воды в которой повышается в течение 20 — 30 мин с 20 — 23 до 40 "С. Одновременно пострадавший проводит массаж (поглаживание!) отмороженной конечности от периферии к центру до потепления и покраснения кожи.
Согретую конечность обсушивают, закрывают стерильной повязкой и укутывают теплым материалом. После оказания первой помощи пострадавший должен быть без промедления доставлен в лечебное учреждение, при этом следует принять меры к предупреждению повторного охлаждения.
Глава 17
Дата добавления: 2016-01-16; просмотров: 6573;
