ЗАКРЫТЫЕ ПОВРЕЖДЕНИЯ ЖИВОТА
Особенностью «травматической эпидемии» мирного времени является нарастание частоты закрытых повреждений живота. Среди различных видов травм повреждения живота составляют от 0,5 до 20 % (В, А. Кузнецова, 1974), а по отношению ко всем ургентным больным пострадавшие с травмами живота — 1,4% (А. Я. Фищенко и соавт., 1980). По нашим данным, 70% пострадавших были в возрасте от 20 до 40 лет.
Закрытые травмы живота делятся на 3 группы:
1. Повреждения брюшной стенки.
2. Повреждения органов брюшной полости: а) полых; б) паренхиматозных.
3. Повреждения забрюшинного пространства.
Обращает внимание то, что изолированные повреждения брюшной стенки у больных с закрытой травмой живота составляют 40,5 %. Этим объясняется обязательная госпитализация всех пострадавших с данной патологией. Эта тактика абсолютно оправдана, так как симптоматика повреждения внутренних органов поразительно вариабельна и клинически на ранних сроках, особенно в первые 2 часа, ненадежна.
Различают изолированные, множественные, сочетанные и комбинированные повреждения. К изолированным относятся повреждения одного какого-либо органа, к множественным — повреждения его в нескольких местах. К сочетанным травмам (политравма) относят повреждения механической силой двух или нескольких органов различных полостей или одновременное повреждение внутреннего органа и опорно-двигательного аппарата. Комбинированными являются повреждения живота и других областей тела, вызванные воздействием двух или нескольких повреждающих факторов (комбинация механической травмы с термической, химической, радиационной и т. д.).
Разрыв паренхиматозного органа, наступающий непосредственно после травмы, называют одномоментным или однофазным. Разрывы, наступившие через несколько часов после травмы, обозначают двухмоментными или двухфазными. Двухфазные разрывы наблюдаются при образовании гематомы при сохранившейся в целости капсулы органа. Затем через несколько часов или дней под влиянием небольшого физического напряжения наступает разрыв капсулы, опорожнение гематомы и возобновляется кровотечение.
Частота повреждения того или иного органа брюшной полости различна. Так на повреждения танкого кишечника приходится 31,8%, желудка и двенадцатиперстной кишки—1,6, толстой кишки — 3,5, печени — 13,6, селезенки — 16, поджелудочной железы—0,4, брыжейки – 0,8, почек — 20,1, внутрибрюшные разрывы мочевого пузыря — 5,1, забрюшинные гематомы — 6,3% (А. Г. Караванов, И. В. Данилов, 1975). Причем при таких травмах живота шок наблюдается у 51,6% пострадавших.
В зависимости от объема повреждения наблюдается 4 степени тяжести закрытой травмы живота (J. Wedell, 1981). При I степени отсутствует шоковое состояние и нет признаков «острого живота». При II степени имеется легкий шок, состояние живота неясное. III степень характеризуется клинической картиной шока и признаками внутрибрюшного кровотечения. IV степень повреждения сопровождается тяжелым геморрагическим шоком и острой гиповолемией.
Клинико-диагностическая программа
1. Опрос больного или доставивших его лиц для выяснения обстоятельств и механизма травмы (тупой удар, падение с высоты, наезд автомобиля, сдавление и др.).
2. Выявление косвенных внешних признаков повреждения при осмотре в виде ран, ссадин, кровоподтеков на брюшной стенке и в поясничной области.
3. Оценка состояния больного и выявление трех основных травматических синдромов: шокового, геморрагического и перитонеального.
Геморрагический синдром возникает при разрыве печени, селезенки, поджелудочной железы, брыжейки, кишечника и почек. Клинически он характеризуется умеренными болями в животе, иррадиирующими в плечо справа или слева, бледностью, тахикардией, нередко замедленно развивающейся гипотонией. Последняя зависит от возраста пациента, объема и темпа кровопотери. Симптом Куленкампфа (пальпаторная болезненность при мягком животе), симптом Хедри (появление болей при надавливании на грудину в левом подреберье при травме селезенки, а в правом— при травме печени), симптом «ваньки-встаньки» при значительном внутрибрюшном кровотечении исчезают. При выраженном кровотечении убольных появляется зевота, жажда. Дыхание становится поверхностным и учащенным.
Перитонеальный синдром развивается при разрыве полых органов. Он характеризуется разлитыми болями по всему животу, не исчезающими полностью в покое и при задержке дыхания, а также усиливающимися при глубоком вдохе и кашле. В течение последующих 3-4 часов боль нарастает, а затем наступает период мнимого улучшения, который проявляется уменьшением болей и напряжением мышц живота. Он продолжается 5—6 часов и сменяется клинической картиной выраженного перетонита. Первоначально болезненность соответствует расположению поврежденного органа, а позднее становится разлитой. Болезненность определяется при пальпации, перкуссии живота, а также при пальцевом ректальном исследовании. Напряжение живота вначале локализовано, а затем становится распространенным. Несколько опережают нарастание перитонеальных симптомов общие признаки интоксикации: эйфория, тахикардия, повышенная температура, рвота и др.
4. Повреждения органов брюшной полости при закрытой травме живота могут стимулировать повреждения брюшной стенки, забрюшинную гематому и травматический шок. Общим для них является клиническая картина и улучшение состояния больного после новокаиновой паранефральной и внутритазовой блокады, введения обезболивающих средств и декстранов. Перкуторно при забрюшинных гематомах определяется тупость в боковых отделах живота, не смещающаяся при поворачивании больного (симптом Джойса), резкое вздутие живота вскоре после травмы (симптом Гейнеке-Лежара).
При ясной клинической картине внутрибрюшной катастрофы необходима экстренная операция, не затрачивая время на проведение дополнительных диагностических инструментальных методов. Ориентировочно схема применения инструментальных методов при травмах живота выглядит примерно следующим образом (В. В. Лебедев, В. П. Охотский, Н. Н. Каншин, 1980).
1. Обзорная рентгенография брюшной и грудной полостей может быть проведена у всех пострадавших независимо от степени повреждения. Ее целью является выявление свободного газа и свободной жидкости в брюшной полости и косвенных признаков воспаления и повреждения. Свободная жидкость дает картину лентовидныхтеней в латеральных каналах живота, а при перитоните в области поврежденного полого органа обнаруживается вздутие одной петли — симптом «дежурной петли».
2. Контрастное исследование полых органов пищеварения проводится при подозрении на повреждение диафрагмы для обнаружения перемещения желудка или поперечно-ободочной кишки в плевральную полость.
3. Внутривенная урография применяется при подозрении на травму почек. Контрастное вещество может выходить за пределы почек при ее разрыве и скапливаться субкапсулярно при повреждении почки без разрыва капсулы. Отсутствие контрастирования одной почки при сохранении выделительной функции второй также свидетельствуют в пользу травмы почки.
4. Уретрография и ретроградная цветография (E. М. Устименко, 1978). Уретрография производится при подозрении на разрыв уретры. Она выполняется медленным введением шприцем без иглы в наружное отверстие мочеиспускательного канала 10—20 мл водорастворимого контрастного вещества с добавлением 100000 ЕД пенициллина, после чего производят рентгенографию. Ретроградная цистография делается при подозрении на разрыв мочевого пузыря. Метод заключается во введении 250—300 мл 12—15% контрастного водорастворимого вещества в предварительно опорожненный мочевой пузырь.
5. Селективная ангиография ветвей брюшной аорты позволяет выявить повреждение паренхиматозных органов (М. Haertel, 1975; J. Wedell, 1981). Имеются сообщения о возможности применения данного метода при тяжелом состоянии больного (В. В. Лебедев и соавт., 1980).
6. Ультразвуковая эхолокация позволяет определить наличие в брюшной полости сравнительно небольшого количества жидкости объемом до 200 мл (Э. Я. Дубров, А. В. Червоненкис, 1977).
7. Лапароцентез и лапароскопия быстро дают наиболее надежную информацию о состоянии брюшной полости при травме (В. Е. Закурдаев, 1976). Причем начать этот вид инструментального обследования лучше с лапароцентеза, поскольку при обнаружении крови и патологического экссудата нет необходимости делать лапароскопию, а нужно сразу произвести лапаротомию.
Приводим технику лапароцентеза, которую считаем наиболее рациональной. Под местной анестезией на 2 см ниже пупка по средней линии делаем разрез кожи длиной в 1,5—2 см. Апоневроз прошивается двумя лигатурами-держалками и приподнимается, Длинным троакаром
под углом 45° в направлении пупка прокалывается брюшная стенка, после удаления стилета длинная трубка троакара направляется в исследуемое место. Внутри нее проводится эластичная полихлорвиниловая трубка диаметром в 0,5—0,8 см, через которую отсасывается содержимое брюшной полости шприцем. Во время отсасывания катетер вытягивается из брюшной полости, чтобы избежать его присасывания к стенке кишки. Далее меняем положение трубки с тем, чтобы достигнуть боковых каналов живота и малый таз. Только с помощью катетера достигнуть этой области трудно, так как катетер часто сворачивается. Поэтому при отрицательном результате в брюшную полость вводится 500 мл физиологического раствора. Больной после этого несколько раз меняет положение, после чего жидкость вновь отсасывается. Далее производится макро- и микроскопическое исследование полученной жидкости и определение наличия в ней панкреатических ферментов.
Небольшое окрашивание раствора новокаина кровью может наблюдаться при забрюшинной гематоме в результате просачивания крови в брюшную полость. При подозрении на разрыв диафрагмы по катетеру в брюшную полость вводится воздух и после поднятия головного конца каталки делается обзорный рентгеновский снимок грудной клетки для выявления пневмоторакса.
При негативных данных лапароцентеза через имеющееся отверстие проводится лапароскопия. Задачей лапороскопии является в основном выявление крови и экссудата в брюшной полости, а не обязательное установление источника повреждения.
Общие принципы лечения.
1. Если нет признаков кровотечения и убедительных симптомов повреждения полых органов, то начать лечение нужно с противошоковых мероприятий и проведения динамического наблюдения в течение не более 2 часов. Боли в животе могут зависеть не только от повреждения органов живота, но и от ушиба брюшной стенки, переломов нижних ребер, позвоночника.
2. Приступить к операции можно тогда, когда шок устранен трансфузионной терапией или перекрытием аорты: а) блокадой аорты выше диафрагмы внутрисосудистым введением катетера через бедренную артерию (Me Caughan, Young, 1970); б) поддиафрагмальным перекрытием аорты во время лапаротомии.
3. При обнаружении крови во время лапаротомии в первую очередь останавливают кровотечение. Наиболее частыми источниками кровотечения является иовреждениеселезенки, печени, брыжейки кишечника, реже поджелудочной железы и двенадцатиперстной кишки. При обнаружении кровотечения из паренхиматозного органа лучше вначале наложить мягкий зажим Сатинского на магистральный сосуд, чтобы остановить кровотечение, а затем приступить к ревизии поврежденного органа и другим манипуляциям.
4. При отсутствии повреждения полых органов эвакуированная из брюшной полости кровь используется для реинфузии. Для этого кровь собирают в стерильный сосуд, предварительно профильтровав ее через 8 слоев марли. На 1 литр крови добавляется 5000 ЕД гепарина. Можно воспользоваться излившейся кровью и при открытом повреждении брюшной полости, но после добавления к собранной крови антибиотиков (Г. Н. Цыбуляк, 1975).
5. Ревизия брюшной полости. При вскрытии брюшной полости обращают внимание на наличие в ней газа, крови, кишечного содержимого, что указывает на повреждение полого или паренхиматозного органа. После удаления крови, выпота или кишечного содержимого с помощью электроотсоса проводится ревизия брюшной полости. Ее девизом является: сомневаться, пока не проверили, цел ли орган. Отсутствие в брюшной полости к моменту ревизии кишечного содержимого не является гарантией целости кишечника, который повреждается чаще всего при травмах живота. Поэтому при экстренной лапаротомии тщательному осмотру подвергаются все отделы кишечника. Тщательной ревизии подлежат гематомы тонкого кишечника вблизи брыжеечного края, часто скрывающие место разрыва, и особенно гематомы толстой кишки. Гематомы эти вскрываются, по возможности опоражниваются, после чего проверяется целость кишечной стенки. Как поступить при наличии гематомы в панкреатодуоденальной области, брыжейке, поперечно-ободочной кишке и в околопочечной области? Такие гематомы часто являются следствием повреждения двенадцатиперстной кишки, поджелудочной железы, почек, аорты или полой вены. При наличии гематомы в области головки поджелудочной железы ревизия проводится после мобилизации двенадцатиперстной кишки по Кохеру. При гематоме корня брыжейки поперечной ободочной кишки вскрывается сальниковая сумка, а затем брюшина вдоль верхнего и нижнего края поджелудочной железы и проводится обследование полости гематомы. При наличие гематомы в области почек обязательно нужно рассекать брюшину, покрывающую почку, и ревизовать целость не только передней, но и задней (!) поверхности почек и сосудистой ножки. При наличии гематомы и особенно при обнаружении пузырьков газа под париетальной брюшиной боковых отделов необходимо ревизовать восходящую или нисходящую ободочную кишку для исключения повреждения ее забрюшинной части. Большие и напряженные гематомы ниже корня брыжейки nonepeчной ободочной кишки часто возникают при разрыве нижней полой вены, аорты, почечных и подвздошных сосудой. При вскрытии таких гематом нужно быть готовым к возобновлению сильного кровотечения, которое останавливается прижатием пальца, но не инструментом. Попытки остановить такое кровотечение инструментом ведут к увеличению повреждения стенки сосуда и усилению кровотечения. Нелишне помнить, что кровь, скопившаяся после возобновления кровотечения, собирается и реинфузируетея.
6. Перед ушиванием полого или паренхиматозного органа необходимо удалить или иссечь нежизнеспособные участки, иссечь ушибленные края кишки до появления кровотечения из стенки. Оставление некротизированных тканей ведет к образованию абсцессов или недостаточности швов.
7. Декомпрессия полого органа после наложения швов является лучшей профилактикой недостаточности швов.
В каждом конкретном случае эта задача решается индивидуально. В одних случаях это декомпрессия «закрытым методом» путем трансназогастральной, трансдуоденоеюнальной или трансректальной интубации. При обширных повреждениях и значительном загрязнении брюшины декомпрессия проводится «открытым» методом путем наложения цекостомы, трансверзостомы или выведением на кожу обоих концов поврежденной кишки.
8. Санация брюшной полости обеспечивает успех всей операции. Поэтому необходимо не только тщательное удаление крови и патологического выпота, но и многократное промывание брюшной полости антисептиком.
Лишь после такого тщательного очищения и осушения брюшной полости лапаротомия заканчивается.
Объем операции при повреждении полых органов. Разрывы желудка встречаются редко и наблюдаются в теле или карднальном его отделе. Диагностические трудности встречаются при повреждении задней стенки желудка в субкардиальном отделе. Операция заключается в иссечении краев раны и наложении двухрядного шва. Лишь при значительном размозжении желудка возникают показания к его резекции.
Разрывы двенадцатиперстной кишки трудно диагностировать не только до операции, но и во время лапаротомии. Признаками разрыва забрюшинной части двенадцатиперстной кишки во время рперации являются забрюшинная гематома, пузырьки газа под париентальной брюшиной и желчное окрашивание гематомы. При трудности обнаружения места повреждения двенадцатиперстной кишки после ее мобилизации кишка заполняется раствором фурацилина через зонд, проведенный назогастрально, и перекрытия двенадцатиперстной кишки в области связки Трейца. Метод хирургического лечения двенадцатиперстной кишки зависит от времени, прошедшего с момента разрыва, и сопутствующего повреждения поджелудочной железы.
Свежие (первые 12 часов) и ограниченные повреждения двенадцатиперстной кишки. После иссечения краев раны — двухрядный шов, дренирование забрюшинного пространства трубкой через поясничный разрез, декомпрессия кишки через дуоденальный зонд.
Свежие, но большие (более половины полуокружности кишки) повреждения двенадцатиперстной кишки. Ушивание дефекта двухрядным швом или с помощью подведенной петли тощей кишки, выключение двенадцатиперстной кишки «простой» дивертикулизацией ее, наложение гастроеюнального анастомоза на короткой петле, дренирование забрюшинного пространства трубкой. «Простая» дивертикулизация двенадцатиперстной кишки заключается в прошивании отдела желудка аппаратом УО и укрытии прошитого участка серозно-мышечными швами.
«Старые» (позднее 12 часов), но ограниченные разрывы двенадцатиперстной кишки. Ушивание дефекта, «простая» дивертикулизация двенадцатиперстной кишки, дренирование и тампонада ретродуоденального пространства через люмботомическое отверстие.
«Старые» разрывы двенадцатиперстной кишки, но более половины ее окружности. «Простая» дивертикулизация двенадцатиперстной кишки, гастроеюноанастомоз на короткой петле. Через анастомоз в двенадцатиперстную кишку вводится зонд для постоянной ее декомпрессии. Дренирование и тампонада забрюшинного пространства.
При сочетанных повреждениях двенадцатиперстной кишки и поджелудочной железы. Ушивание дефектов кишки и железы. «Простая» дивертикулизация двенадцатиперстной кишки, гастроеюноанастомоз на короткой петле, стволовая ваготомия. Дренирование трубкой забрюшинного пространства и сальниковой сумки.
Повреждения тонкой кишки. Различают 3 вида нарушения целости кишечной стенки: раздавливание, разрыв и отрыв кишки от брыжейки. Фактор времени и здесь играет роль в выборе метода операции. На ранних сроках (первые 12—18 часов) при отсутствии разлитого перитонита производится ушивание места разрыва. Значительно реже (16%) делается резекция кишки (С. Б. Горшков, В. С. Волков, 1978). Мы проводили ее электрохирургическим асептическим методом (описание во II главе) с анастомозом бок в бок. При наличии гнойного перитонита и повреждения подвздошного отдела тонкой кишки ушивание раны, а тем более наложение анастомоза, бесперспективно. Поэтому предлагается выводить оба конца кишки в виде кишечной стомы. Есть опыт применения такого метода с успехом при повреждении и тощей кишки (В. В. Лебедев и соавт., 1980). При функционировании кишечного свища содержимое, полученное из него, вливается в дистальную стому.
При наличии гематомы в брыжейке кишки сероза над ней рассекается, гематома удаляется, проводится гемостаз и определяется жизнеспособность кишки.
Повреждения толстой кишки. При выявлении внутристеночной гематомы зона гематомы погружается в складку кишечной стенки серозно-мышечными швами. Ушивание раны толстой кишки без проксимальной колостомии проводится в первые 6 часов, когда отсутствуют выраженные явления перитонита. Резекция толстой кишки делается при ранах, распространяющихся на брыжеечный край кишки, или при множественных ранах одного сегмента кишки. Наложение первичного внутрибрюшного толстокишечного анастомоза потенциально опасно его недостаточностью! Поэтому необходимо сопроводить его декомпрессивной операцией (цекостомой или трансверзостомой). Анастомоз накладывали электрохирургическим способом двухрядно,без шва слизистой. При массивном загрязнении брюшины, сомнительной жизнеспособности кишки резекция поврежденной кишки сочетается с наложением двухствольной колостомы. Можно ограничиться и выведением поврежденного участка кишки на брюшную стенку через отдельный разрез.
Повреждение мочевого пузыря. Перед ушиванием раны мочевого пузыря необходимо тщательно изнутри осмотреть или пропальпировать внутреннюю его поверхность для исключения дополнительных повреждений. Внутрибрюшные повреждения мочевого пузыря ушиваются двухрядно кетгутовыми швами без наложения эпнцистостомы. При больших разрывах стенки и запоздалой операции эпицистостомия обязательна. Если же дефект пузырной стенки не удается ушить надежно, необходимо произвести экстраперитонизацию мочевого пузыря по Василенко. Для этого брюшину в надлобковой области на уровне переходной складки тупо отслаивают от передней брюшной стенки. Париетальную брюшину после этого рассекают от нижнего угла раны вправо и влево. При этом разрез приобретает форму перевернутой буквы «Т». Мочевой пузырь выводят в рану так, чтобы была видна пузырно-ректальная или пузырно-маточная складка брюшины. Непрерывным кетгутовым швом пришивают поочередно брюшинные лоскуты нижним краем к брюшине в наиболее глубокой части пузырно-ректальной ямки. Фиксировать лоскуты лучше начиная от середины кнаружи в каждую сторону. При чрезмерном натяжении лоскутов для их удлинения нужно продлить поперечные разрезы. После ушивания брюшной полости наглухо мочевой пузырь от нее изолируется.
Раны внебрюшинной части мочевого пузыря требуют не только ушивания, но и наложения эпицистостомы с вентрофиксацией мочевого пузыря и дренированием околопузырной клетчатки (В. В. Красулин и соавт., 1980). Для этого после введения дренажной трубки верхушку мочевого пузыря фиксируют двумя кетгутовыми швами выше и ниже места введения трубки к мышцам передней брюшной стенки. Дренирование околопузырной клетчатки при наличии обширной перевезикальной гематомы проводится внебрюшинно полосками перчаточной резины через разрезы в подвздошных областях. При ранах, располагающихся в труднодоступных отделах мочевого пузыря (шейка, мочепузырный треугольник), ушивание раны желательно произвести узловым однорядным кетгутовым швом, но необязательно.
Повреждения селезенки. Основной операцией при разрывах селезенки является спленэктомия. Лишь при поверхностных повреждениях капсулы возможно ушивание раны атравматическими иглами.
Повреждения печени. Основной задачей при разрывах является удаление нежизнеспособных тканей, остановка кровотечения и желчеистечения. Поверхностные, глубиной не более 2 см, и не кровоточащие раны можно нe ушивать (В. С. Шапкин и Ж А. Гриненко, 1977). Более глубокие разрывы подлежат ушиванию. Несмотря на множество модификаций гемостатического шва печени. в практике неотложной хирургии наибольшей популярностью пользуются матрацные или П-обрззные кетгутовые швы. В швы при этом захватывается уложенныйв рану сегмент хорошо васкуляризированного большогосальника. При наложении швов пользуются большой изогнутой иглой с тем, чтобы прошить рану во всю глубину до дна, не оставляя под швами свободных полостей. В них впоследствии скапливается кровь и желчь, которые при инфицировании являются источником внутрипеченочного абсцесса.
При наличии массивного и трудноостанавливаемого из печени кровотечения его временная остановка осуществляется пережатием пальцами или зажимом Сатинского печеночно-двенадцатиперстной связки одномоментно не более 10 минут (В. С. Шапкин, Ж. А. Гриненко, 1977). При крайней необходимости после временного восстановления кровотока прием повторяют.
В особо трудных случаях гемостаза при повреждениях диафрагмальной поверхности правой доли печени показана операция гепатопексии по Хиари — Альферову — Николаеву — подшивание края печени к диафрагме с обязательным дренированием трубкой поддиафраг-мального: пространства. Тампонада раны печени марлевыми тампонами не может служить надежным средством остановки кровотечения (Av А. Королев, 1948; Б. В. Петровский, 1972). И сравнительно редко, лишь при обширных повреждениях или размозжении печени, показаны атипическая или анатомическая резекция печени, пластическое закрытие раны печени, тампонада и дренирование области повреждения, дренирование внепеченочных желчных путей. Показания к таким операциям должны быть ограничены, учитывая тяжелое состояние больного и объем предстоящей хирургической интервенции.
При повреждении печеночных протоков операция заключается в восстановлении их проходимости с применением транспеченочного дренажа по типу Сейпол — Прадери (рис. 40), а при повреждении холедоха произ-
263 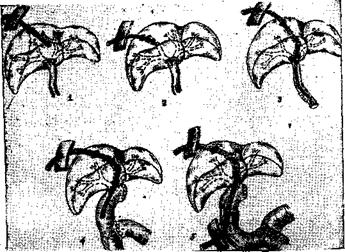
Рис. 40. Схемаопераций наружного чреспеченочного дрениро*
вания печеночных и желчных путей: /' 1. Гейровски; 2. Гетце; 3 Прадери; 4. Смит; 5. Сейпол, Куриан.
водится наложение обходного билиодигестивного анастомоза или сшивание на Т-образном дренаже.
Повреждения поджелудочной железы. Выбор метода операции при повреждениях поджелудочной железы представляет значительные трудности, поскольку глубину повреждения этого органа определить очень сложно, а излишние манипуляции на железе могут быть не только вредны, но и опасны. При обнаружении гематомы и надрыве поджелудочной железы производится гемостаз, швы на поверхностную рану не накладываются (П. М. Постолов, 3. А. Ракитина, 1973; В. П. Синькевич, Л. А. Соболевская, 1974; В. В. Лебедев и соавт., 1980). К зоне повреждения подводятся дренажная трубка и тампон, края отверстия сальниковой сумки подшиваются к париетальной брюшине лапаротомной раны, которая ушивается до дренажей.
При глубоком разрыве поджелудочной железы с повреждением протока, если возможно обнаружить концы протока, производится первичная его пластика на катетере, введенном в проток и выведенном через большой дуоденальный сосочек (Belasegarum, 1974; В. И. Филин, 1982).
При полном разрыве поджелудочной железы и диастазе между поврежденными концами производится резекция дистального отдела железы вместе с селезенкой. Культя поджелудочной железы ушивается П-образными швами атравматической иглой (Ю. А. Зыков, Е. Г. Гартман, 1979; М. О. Михельсон, М. А. Лиепиньш, 1980). Если позволяет состояние больного и нет явной внутрипанкреатической гематомы, лучше сохранить железу и использовать концы железы для панкреатоеюноанастомоза. Для этих целей производится ушивание культи проксимального фрагмента железы, а дистальная часть культи анастомозируется с петлей тонкой кишки, выключенной по Ру, или накладывается анастомоз между фрагментами поджелудочной железы и выключенной петлей тощей кишки (А. А. Шалимов, 1970; В. И. Филин, 1982; Nocititi с соавт., 1975). После резекции дистальной части поджелудочной железы к культе оставшегося фрагмента подводится дренажная трубка и марлево-перчаточный тампон, которые выводятся наружу через левое люмботомическое отверстие.
Повреждения почек. В большинстве случаев при травме почки без повреждения других органов эффективной оказывается консервативная терапия, направленная на гемостаз и восполнение кровопотери. Операция показана при продолжающемся кровотечении. Причем при разрывах и отрывах одного из полюсов почки, одиночных трещинах, разрывах тела почки и ее фиброзной капсулы, повреждениях единственной почки показаны органосохраняющие операции (Е. М. Устименко, 1978; В. В. Красулин и соавт., 1980).
1. При разрывах паренхимы и капсулы почки накладываются кетгутовые узловые швы, которые проводят через весь корковый и большую часть мозгового слоя. Для профилактики прорезывания швов используют жировую или мышечную ткань, фасцию и апоневроз.
2. При значительных повреждениях или размозжении одного из полюсов почки выполняют клиновидную резекцию полюса почки или резекцию лигатурным способом по Швецову.
3. При разрывах, проникающих в полостную систему почки, после их ушивания для предупреждения образования мочевого свища, мочевой инфильтрации и обеспечения гладкого послеоперационного течения делается пиэлостомия.
4. Перед нефрэктомией необходимо убедиться в наличии второй почки и ее функциональной способности. После окончания операции на почке, независимо от вида операции, рана в поясничной области дренируется трубкой и резиновыми выпускниками. Перед этим задний листок брюшины, если операция проведена лапаротомным доступом, над оперированной почкой зашивают и брюшную стенку ушивают наглухо.
Дата добавления: 2015-07-24; просмотров: 1459;
