Вид оперативных вмешательств при остром панкреатите и нх исходы
| Вид операции | Число больных | Из них умерли |
| «Закрытый метод» в сочетании с забрюшинной блокадой | - | |
| «Закрытый метод» в сочетании с канюляцией правой желудочно-сальниковой артерии | ||
| «Закрытый метод» в сочетании с калюляиией ветвей левой желудочной артерии | - | |
| Холецистэктомия в сочетании с ХДА | ||
| Холецистэктомия в сочетании с папиллосфинктеротомией | ||
| Некросеквестрэктомия в сочетании с тампонадой | ||
| Тампонада в сочетании с холецистостомией | ||
| Резекция тела и хвоста поджелудочной железы | ||
| Ринг-дренаж (сквозной) сальниковой сумки | ||
| Внутренний дренаж кисты | - | |
| Наружний дренаж кисты | - | |
| Всего | 100% | 18,9% |
Ранние операции.
Показаниями к ранней операции являются;
1. Нарастание признаков перитонита.
2. Нарастающая желтуха и признаки деструкции желчного пузыря.
3. Отсутствие эффекта от проводимой интенсивной терапии в течение 24—48 часов.
Критериями неэффективности лечения являются: симптомы неустранимого шока, стойкое снижение диуреза ниже 1000 мл за сутки, снижение кальция крови ниже 7,5 мг%, гипергликемия выше 200 мг%.
Объем хирургического лечения во время ранних операций может широко варьировать в зависимости от морфологических изменений в поджелудочной железе и распространенности процесса.
Важнейшие этапы операции.
1. Наркоз, верхняя срединная лапаротомия, забрюшинная новокаиновая блокада путем инфильтрации корня брыжейки поперечноободочной кишки справа и слева от связки Трейца, блокада круглой связки печени и ретродуоденальной клетчатки.
2. Тщательная ревизия поджелудочной железы после вскрытия желудочно-ободочной связки для определения формы панкреатита, осмотр сальника, желчевыводящих путей и нижних этажей для выявления, а главное — удаления экссудата.
3. Особое внимание нужно обратить на установление свободной проходимости в терминальном отделе холедоха, т. е. выявление стриктуры большого дуоденального соска, ущемленного камня. В такой диагностике помогает степень напряжения желчного пузыря, определение ширины холедоха, поступления желчи в двенадцатиперстную кишку. Показания для холангиографии при этом ограничены. Если она проводится, то только путем введения небольшого количества контрастного вещества — 5—8 мл.
4. Если установлено наличие ущемленного камня, то единственным средством «спасения» поджелудочной железы является декомпрессия Вирсунгова протока, т. е. папиллотомия, и удаление ущемленного камня. Наш опыт показывает, что декомпрессия билиарного тракта ХДА (дренирование холедоха) никакого эффекта в этих случаях не дает. Вмешательство на БДС при его стриктурах в этом периоде не проводится, осуществляется лишь декомпрессия билиарного тракта наружным дренированием холедоха.
5. При обнаружении ферментативного холецистита делается холецистэктомия с обязательным дренированием общего желчного пузыря через культю пузырного протока.
6. Декомпрессия желчных путей с помощью холецистостомии делается лишь при наличии гипертензии в желчном пузыре, нарушении оттока желчи вследствие сдавления протока увеличенной головкой поджелудочной железы.
Отечный и геморрагический панкреатит лечится в основном «закрытым» методом.
1. Тщательное удаление экссудата, обладающего токсическим действием, особенно из нижних этажей брюшной полости.
2. Брюшина над поджелудочной железой не рассекается. Производится обкалывание поджелудочной железы по ее периметру раствором, содержащим 50 мл 0,5% раствора новокаина с добавлением 125 мг гидрокортизона, 20000 ЕД контрикала и 1 млн. ЕД пенициллина.
3. Проводится внебрюшинная канюляция круглой связки печени по Сельдингеру для введения в послеоперационном периоде инфузии лечебной смеси, состоящей из новокаина, контрикала и антибиотиков.
4. Операция заканчивается введением многодырчатого ирригатора в сальниковую сумку. После этого брюшная полость зашивается наглухо. От введения тампонов лучше воздержаться, поскольку они резко повышают инфицированность брюшной полости (А. А. Шалимов и соавт., 1981; В. И. Филин, 1982).
5. Если в послеоперационном периоде нередко наблюдается развитие постнекротического инфильтрата, он поддается лечению антибиотиками, особенно полусинтетическими пенициллинами в сочетании с гепаринотерапией (20000—30000 ЕД в сутки), амидопирином, глюконатом кальция и анаболическими гормонами.
Объем хирургических операций при деструктивном панкреатите в настоящее время варьирует в широких пределах: от обширного дренирования и тампонады сальниковой сумки и забрюшинного пространства до тотальной дуоденопанкреатэктомии.
Наш опыт, как и опыт других хирургов (Б. А. Королев, 1978; А. А. Шалимов, 1978; В. И. Филин, 1981), показывает, что тампонада сальниковой сумки ведет к инфицированию ее и развитию гнойных осложнений. Поэтому мы стали применять в показанных случаях такой метод дренирования сальниковой сумки, который бы потенциально менее всего предрасполагал к инфицированию этой области и обеспечивал бы отток элементов тканевого распада.
1. Для профилактики гнойно-септических осложнений при жировом панкреанекрозе и очаговом панкреанекрозе мы стали применять метод «сквозного» дренирования сальниковой сумки (Ринг-дренаж). Этот метод позаволяет удалять панкреатический сок и детрит из сальниковой сумки и проводить лечебный гипотермический лаваж.
2. Метод «сквозного» дренирования заключается в том, что вскрывается сальниковая сумка, ревизуется поджелудочная железа, мобилизуется, низводится селезеночный изгиб ободочной кишки (для формирования прямого канала). Через окно в сальниковой сумке делается отверстие в селезеночно-ободочной связке и вводится полихлорвиниловая трубка диаметром в 1 см, которая укладывается на переднюю поверхность поджелудочной железы. Левый конец трубки выводится через люмботомическое отверстие наружу. При явных признаках некроза железы здесь же рядом дополнительно укладывается и выводится марлево-перчаточный тампон. Правый конец трубки проводится через желудочно-ободочную связку вблизи от привратника и затем через прокол кожы справа от лапаротомной раны выводится наружу. Рассеченная брюшина при мобилизации левого изгиба ободочной кишки сшивается над трубкой с париетальной, что изолирует свободную брюшную полость. В трубке, располагающейся над железой, делается 4—5 отверстий. Окно в желудочно-ободочной связке зашивается наглухо. Подобный метод дренирования сальниковой сумки позволяет проводить локальную гипотермию поджелудочной железы и одновременно ее промывать и удалять некротические ткани, фибрин и токсические продукты (рис. 35 а).
3. Дополнидельно проводится канюляция нисходящей ветви левой желудочной артерии или правой желудочно-сальниковой артерии. Место введения артерии, предварительно заполненной гепарином, фиксируется к брюшине лапаротомной раны, что позволяет изолировать место канюляции от свободной брюшной полости, а затем без риска получить кровотечение удалить катетер через 7—10 дней. В катетер ежедневно вводится новокаин с контрикалом и гепарином.

Рис. 35а. Сквозной дренаж сальниковой сумки при панкреонекрозе (Ринг-дренаж).
4. В редких случаях при наличии выраженного ферментативного перитонита показано дренирование брюшной полости.
Вид хирургического вмешательства при крупноочаговых геморрагических панкреонекрозах до сих пор остается нерешенным и во многом спорным. Паллиативные хирургические вмешательства, состоящие из различных методов дренирования сальниковой сумки и забрюшинного пространства, до сих пор широко применяются. Однако недостатком их является невозможность полного удаления токсических продуктов, некротических тканей и значительная частота гнойно-септических осложнений, ведущих к высокой летальности — до 50,0% (В. М. Лащевкер, М. В Данилов, 1978). Поэтому хирурги стали обращаться к другим, более сложным и рискованным, но к более радикальным вмешательствам: от резекции тела и хвоста поджелудочной
железы вплоть до тотальной дуоденопанкреатэктомии (В. И. Серга, 1964; Б. А. Королев и соавт., 1974;А. А. Шалимов и соавт., 1978, 1980; В. И. Филин, 1982; Hollander, 1970; Grozinger, 1971).
1. После лапаротомии производится широкое вскрытие сальниковой сумки путем мобилизации желудочно-ободочной связки от пилорического отдела желудка до его дна. Здесь нужно быть особо осторожным, так как можно легко ранить стенку желудка.
2. Под брюшину по нижнему краю поджелудочной железы вводится до 100 мл 0,25% раствора новокаина, послечего брюшина по нижнему краю тела желудка рассекается.
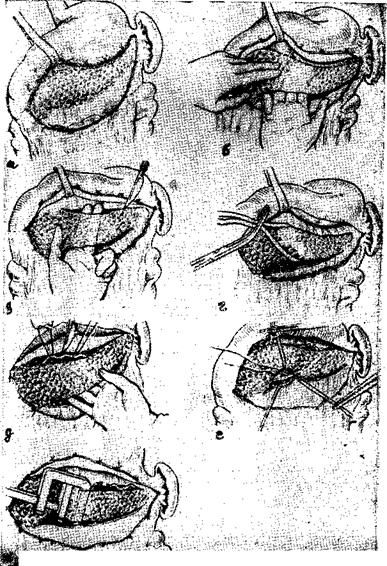
Рие. 36. Этапы левосторонней резекции поджелудочной железы при панкреонекрозе (В, И. Филин, 1982).
3. После рассечения брюшины тупо и в основном бескровно выделяются тело и хвост железы. Перед выделением поджелудочной железы на протяжении надсекается брюшина по верхнему ее краю и пальцем тупо делается окно позади железы.
4. В образованное окно под железой проводится мягкий резиновый катетер, который дважды опоясывает железу. При натягивании катетера сдавливаются селезеночные сосуды, что существенно уменьшает кровопотерю при мобилизации железы (рис. 36).
5. После этого проводится окончательная мобилизация хвоста поджелудочной железы вместе с селезенкой и мобилизованный препарат откидывается вправо.
6. Дальнейшую мобилизацию железы до перешейка и еще дальше к головке лучше вести под визуальным контролем. Здесь обычно имеются короткие и очень хрупкие вены поджелудочной железы, впадающие в верхнебрыжеечную вену. Повреждение их вызывает обильное кровотечение. Натягивая железу, можно их выявить, выделить и перевязать.
7. После этого приступают к выделению и перевязке селезеночных сосудов. Селезеночная вена идет по задней поверхности железы. Ее прошивают и перевязывают вместе с тканью железы. Селезеночная артерия лежит по верхнему краю железы. Ее можно выделить, перевязать и прошить.
8. Затем по линии пересечения сосудов отсекаются острым путем поджелудочная железа. Кровотечение бывает небольшим, паренхиматозного типа.
9. Обработка культи поджелудочной железы проводится двумя способами. Чаще на фоне панкреонекроза увидеть панкреатический проток очень сложно и потому культя железы прошивается П-образными швами. При отсутствии кровотечения из ткани культи поджелудочной железы можно ее не обрабатывать (Б. А. Королев и соавт., 1978).
10. В ложе железы к культе ее подводится марлево-перчаточный тампон, который выводится наружу через левое люмботомическое отверстие. Предварительно делается мобилизация и низведение левого изгиба ободочной кишки на протяжении около 10 см.
11. Через сальниковую сумку проводится сквозной дренаж (Ринг-дренаж), описанный выше. Целость сальниковой сумки восстанавливается до люмботомического отверстия.
12. Через дренаж вводится капельно охлажденный раствор новокаина с антибиотиком. Смена тампонов проводится на 7—8 день после операции. Введением антисептической жидкости через трубку удаляются секвестры. Смена трубки делается через 12—14 дней. Сквозной дренаж сохраняется до прекращения отхождения секвестров.
13. Определяется состояние внепеченочных желчных путей. При выявлении гипертензии делается холецистостомия. Брюшная рана ушивается наглухо.
Опыт проведенных операций резекции поджелудочной железы показывает, что для успешного ее осуществления нужен ряд условий: 1) производить ее лучше на ранних сроках, до развития обширного геморрагического ретропанкреатита, в первые 24—48 часов после поступления; 2) операция безуспешна, если вместе с ретропанкреатической клетчаткой повреждаются и надпочечники; 3) необходимо рациональное дренирование сальниковой сумки, обеспечивающее хороший отток из нее длительное время; 4) помещать сальник в сальниковую сумку нецелесообразно, поскольку выделяющийся панкреатический сок «съедает» его и ведет к секвестрации; 5) сальниковая сумка промывается через сквозной дренаж физиологическим раствором с новокаином и антибиотиками (в первые 2—3 дня) в объеме 2—3 литров, а позже — раствором молочной кислоты с рН = 4,5 (Hollender, 1971; В. М. Лащевкер, М. В. Данилов, 1978).
Отсроченные операции. Показаниями к отсроченной операции, являются:
1. Отсутствие эффекта от консервативного лечения — сохраняющиеся боли и явления частичной кишечной непроходимости, сохранение повышенной температуры, нарастание признаков печеночной недостаточности лейкоцитоз со сдвигом формулы влево.
2. Клинические и рентгенологические признаки септической деструкции поджелудочной железы.
3. Аррозивное кровотечение из сосудов панкреато-дуоденальной области (А. А. Шалимов, 1979).
Объем операций. В настоящее время наиболее оптимальным вариантом операции спустя 10—12 дней после начала заболевания, произведенной при появлении очагов расплавления и секвестрации некротических участков поджелудочной железы, является некрсеквестрэктомия (Boutlier, Edelman, 1972; А. А. Шалимов и соавт., 1979; В. И. Филин исоавт., 1981). Целью ее является удаление некротических и абсцедирующих участков поджелудочной железы, вскрытие гнойных очагов в перипанкреатической клетчатке и рациональное дренирование.
Этапы операции.
1. Верхнесрединная лапаротомия, ревизия брюшной полости, широкое вскрытие сальниковой сумки через желудочно-ободочную связку, тщательное обследование железы и забрюшинной клетчатки вокруг нее.
2. Пальцем темно-коричневые (некротизированные) участки железы тупо отделяют от живых, захватываются окончатым зажимом и отсекаются. При этом вначале целесообразно извлечь мертвые ткани с передней поверхности железы, а затем и в забрюшинной клетчатке по нижнему и верхнему краям железы.
3. Там, где удаление участков поджелудочной железы сопровождается кровотечением, некрэктомия откладывается на 6—7 дней и осуществляется во время перевязок.
4. При обнаружении во время пальпаторного исследования железы участков флюктуации брюшину над инфильтратом слегка рассекают, а затем тупо проходят сначала кровоостанавливающим зажимом, а затем и пальцем в гнойно-некротическую полость и устанавливают ее размеры н сообщение с другими очагами нагноения.
5. Успех операции достигается рациональным дренированием и тампонированием сальниковой сумки через желудочно-ободочную связку или через поясничную контрапертуру при поражении ретропанкреатической клетчатки (А. К. Панько, Ю. Л. Горский, 1970). Для этого левую половину поперечной ободочной кишки отодвигают книзу и производят мобилизацию левого изгиба ободочной кишки на протяжении не менее 10 см, чтобы пальцы левой руки уперлись в ткани ниже 12 ребра. По задней подмышечной линии над выпяченными левой рукой тканями поясничной области делается разрез кожи, фасции и мышц шириной до 10 см и через него проводят марлево-перчаточный дренаж и трубку к санированному очагу деструкции или опорожненному гнойнику. При подобной методике дренирования создается прямой и короткий раневой канал, способетвующий оттоку гноя и некротизированных тканей. С нашей точки зрения, этот метод дренирования, дополненный «сквозным» дренажем, лучше дренирования через лапаротомную рану, как предлагают некоторые авторы (В. И. Филин и соавт., 1981).
6. В послеоперационном периоде через дренаж в сальниковую сумку вводят антибиотики, аспирируют активным путем гнойное отделяемое, при необходимости вводят и гемостатические средства местно (тромбин).
Поздние операции. Показаниями к поздней операции являются: 1) нарушение проходимости БДС, сопровождающееся трудно купируемым панкреатитом; 2) калкулез внепеченочных желчных путей, обнаруженный после приступа острого панкреатита; 3) клинические и рентгенологические признаки кисты поджелудочной железы.
Цель операции — установить наиболее вероятную причину панкреатита и восстановить естественный ток желчи и панкреатического сока.
1. Для этого, в первую очередь, определяется состояние внепеченочных желчных путей и проходимость большого дуоденального соска как наиболее частого этиологического фактора этого заболевания.
2. Исключить патологию со стороны двенадцатиперстной кишки (дуоденостаз, дивертикул, язва), т.е. панкреатит вторичного происхождения.
3. При исключении панкреатита вторичного происхождения, связанного с патологией желчных путей или двенадцатиперстной кишки, вмешательство непосредственно на поджелудочной железе.
Объем операции.
1. Для исключения панкреатита билиарного происхождения делается ревизия поджелудочной железы и внепеченочных желчных путей. При обнаружении холедохолитиаза после холецистэктомии проводится холангиография, манометрия, в сомнительных случаях зондирование папиллы. По показаниям делается панкреатография двумя способами. Первый, наиболее распространенный, но и наиболее опасный метод заключается в ретроградной канюляции Вирсунгова протока после дуоденотомии и выявления большого дуоденального соска. Второй (антеградный) состоит в пункции протока в хвостовой части и введении 1—2 мл контрастного вещества через иглу.
2. При наличии стеноза БДС III степени или стеноза II степени, сопровождающегося неразрешающимся панкреатитом, наиболее обоснованной является папиллосфинктеротомия с пластикой наружного контура разреза, если протяженность стеноза не превышает 2 см. Если при этом выявляется при зондировании и панкреатографии сужение концевого отдела панкреатического протока, проводится дополнительное рассечение и суженного участка протока и при возможности пластика (А. А. Шалимов и соавт., 1978). Транспапиллярное дренирование представляется опасным из-за возможности развития панкреатита.
3. До сих пор остается неясным выбор метода операции при слабовыраженных стенозах большого дуоденального соска, сопровождающихся панкреатитом. В таких случаях сложно ответить на вопрос, что первично и что вторично. Стеноз способствует развитию панкреатита или сам панкреатит вызывает нарушение оттока желчи? Наши наблюдения показывают, что разгрузка и декомпрессия желчных путей с помощью ХДА способствуют, хотя и очень замедленно, купированию явлений панкреатита и постепенному улучшению оттока желчи и панкреатического сока естественным путем. Поэтому при подобных стенозах папиллы с сопутствующими явлениями панкреатита лучше ограничиться ХДА.
4. При обнаружении дуоденостаза необходимо осуществить разгрузку двенадцатиперстной кишки наложением дуоденоеюноанастомоза, помня о том, что выключение двенадцатиперстной кишки с помощью резекции желудка по Бильрот-II не облегчает состояние больного.
5. При множественных стриктурах по ходу Вирсунгова протока по типу «цепи озер» или стриктуре по ходу головки, где имеется резкий изгиб протока, показана операция панкреатоеюноанастомоза (А. А. Шалимов, 1975; О. Б, Милонов, В. И. Соколов, 1977; М. И. Кузин и соавт., 1981). Наиболее часто применяется операция Пьюстау в двух вариантах. При выполнении операции по первому варианту Пьюстау производится мобилизация тела и хвоста поджелудочной железы после спленэктомии. Резецируется хвост поджелудочной железы, а Вирсунгов проток рассекают до головки. После этого подготавливается кишка для анастомоза, для чего формируют У-образный анастомоз до Ру. Конец тонкой кишки как манжетку надевают на мобилизованную часть поджелудочной железы, причем анастомоз вообще яе сшивают, а конец кишечной петли подшивают к головке поджелудочной железы (рис. 37А). При множественных стриктурах панкреатического протока по типу «цепи озер» чаще применяют второй вариант операции Пьюстау II—боковой панкреатоеюноанастомоз. Для этого расширенный панкреатический проток рассекают продольно на всем протяжении со вскрытием всех лакун и карманов. После этого дистальный конец У-образного анастомоза анастомозируют бок в бок на всем протяжении рассеченного протока двухрядным плоскостным швом. Причем шов между слизистой протока и кишки накладывается из нерассасывающегося материала (рис. 37Б).
6. Наиболее сложным и нерешенным является вопрос лечения идиопатического панкреатита, когда патологии в билиарной системе, двенадцатиперстной кишке и Вирсунговом протоке не выявляется. Спектр операций здесь широко варьирует от вмешательства на вегетативной нервной системе (Малле-Ги, 1962; М. А. Трунйн, 1974; А. А. Шалимов, 1964) до резекции поджелудочной железы и тотальной дуоденопанкреатэктомии, получивших в последнее время большее распространение.
Дата добавления: 2015-07-24; просмотров: 2085;
