Принципы лечения кетоацидотической комы у детей
Основные направления лечения: борьба с дегидратацией, гиповолемическим шоком, восстановление КОС, нормализация электролитного баланса, ликвидация интоксикации и лечение основного заболевания.
Последовательность мероприятий при выведении из кетоацидотической комы:
1) Определить в крови концентрацию сахара, калия, натрия, хлора, мочевины, креатинина; уровень рН крови; гематокрит, гемоглобин; измерить АД; определить ацетон, кетоновые тела и сахар мочи. В последующем ежечасно контролируют гликемию, рН крови, АД, ЧД, пульс, кетонемию, кетонурию. Остальные показатели определяют по показаниям. 2) Промыть желудок теплым 2-4% содовым раствором (разовый объем 100 мл/год); сделать клизму с 2-4% раствором бикарбоната натрия. 3) Ввести внутривенно струйно инсулин короткого действия. Стартовая доза инсулина составляет 0,1 ЕД/кг массы тела ребенка и вводится в/в в 100-150 мл физиологического раствора. При большой давности диабета или сопутствующей тяжелой гнойной инфекции - 0,2 ЕД/кг массы тела. В последующие часы вводится 0,1 ЕД/кг внутривенно капельно с физиологическим раствором (1 ЕД инсулина на 10 мл физиологического раствора). Это разведение используют для детей старше 10 лет.
Табл. 29. Лечение гликемии у детей до 10 лет (разведение инсулина 10 ЕД в 200 мл физ. р-ра)
| Гликемия | Инсулин в физ. р-ре | Глюкоза 5% | ||
| ммоль/л | ЕД/час | кап/мин | мл/час | кап/мин |
| 30-28 | 5-6 | 33-36 | не вводится | |
| 26-24 | 5-4 | 30-26 | не вводится | |
| 20-22 | 4-3 | не вводится | ||
| 18-16 | 3-2 | 13-15 | не вводится | |
| 15-14 | 1,5 | |||
| 13-12 | 1,0 | |||
| 11-10 | 1-0,5 | 6-3 | ||
| 8-7 | 0,5 |
Табл.30. Лечение гликемии у детей старше 10 лет(инсулин разводится из расчета 20 ЕД на 200 мл физраствора).
| Гликемия | Инсулин в рабочем р-ре | Глюкоза 5% | ||
| ммоль/л | ЕД/час | кап/мин | мл/час | кап/мин |
| 30-28 | не вводится | |||
| 26-24 | 9-8 | 26-30 | не вводится | |
| 20-22 | 8-7 | 26-23 | не вводится | |
| 18-16 | не вводится | |||
| 15-14 | 4-5 | не вводится | ||
| 13-12 | ||||
| 11-10 | ||||
| 8-7 |
Донормализации КОС и уменьшения гликемии ниже 14 ммоль/л инсулин вводят только внутривенно капельно. Не следует стремиться к уменьшению глюкозы крови ниже 11 ммоль/л (риск гипогликемии и гипоосмолярности). При наличии кетоацидоза и гликемии ниже 11 ммоль/л продолжают ежечасно вводить инсулин по 0,01-0,02 ЕД/кг.
4) Введение хлорида калия начинают через 2 часа от начала инфузионной терапии в дозе 0,2-0,3 г сухого вещества на кг массы с каждым литром вводимой жидкости. При шоке, олигурии калий не вводят.
5) Объем потерянной жидкости восполняется изотоническими (или гипотоническим при гиперосмолярности) растворами натрия хлорида и 5-10% глюкозы. В течение первого часа вводят 0,9% раствор хлорида натрия из расчета 20 мл/кг массы тела. При гиповолемическом шоке количество жидкости увеличивают до 30 мл/кг. При гиперосмолярности (расчет см. "гиперосмолярная кома") вводят 0,45% раствор хлорида натрия. В последующие 24 часа жидкость вводят из расчета 50-150 мл/кг массы тела. В течение первых 6 часов вводят 50% рассчитанного объема, в последующие 6 часов - 25%, а в оставшиеся 12 часов -25%.
Два раза в сутки для профилактики ДВС вводят гепарин по 5ЕД/кг/час (под контролем коагулограммы), эуфиллин, никотиновую кислоту.
Для профилактики дистресс-синдрома применяют контрикал, нестероидные противовоспалительные препараты (вольтарен), гормоны. Для нормализации окислительных процессов показана аскорбиновая кислота. По показаниям назначают антибиотики сроком на 5-7 дней.
Лечение гипогликемический комы.Клиника гипогликемии включает в себя два симптомокомплекса: нейрогликопению и гиперадреналинемию.
Нейрогликопения проявляется головной болью, головокружением, тошнотой, рвотой, эмоционально-личностными нарушениями, нарушениями поведения, слуховыми и зрительными галлюцинациями, снижением слуха, понижением памяти, речи, судорогами тонического характера, нарушениями сознания.
Гиперадреналинемия проявляется возбуждением, беспокойством, бледностью кожных покровов, повышенным диффузным потоотделением, чувством голода, тремором пальцев рук, век, тахикардией, подъемом артериального давления.
Лечение:1) Разжать челюсти и фиксировать язык; 2) Внутримышечно или подкожно вводят глюкагон по 3 мкг/кг или детям до 10 лет 0,5 мг/0,5 мл, детям старше 10 лет - 1 мг/1 мл. 3) При отсутствии улучшения состояния через 5 минут ввести 40% раствор глюкозы 20-30 мл детям младшего возраста и 80-100 мл детям старшего возраста. 4) При отсутствии эффекта ввести адреналин 0,1 мл/год жизни, дексаметазон 0,5 мг/кг или преднизолон 1-2 мг мг/кг и 5% глюкоза внутривенно. 5) Увлажненный кислород. 6) При появлении симптомов отека мозга проводится интубация, вводится маннит 20-40% раствор из расчета 0,25-0,5-1,0 г/кг сухого вещества.
Лечение гиперосмолярной комы.Особенности клиники: резко выраженная дегидратация и очень высокие показатели сахара крови; отсутствие кетоацидоза; раннее появление симптомов поражения ЦНС (лихорадка центрального генеза, симптомы несахарного диабета, эпилептиформные припадки, галлюцинации, нистагм, положительные рефлексы Россолимо, Бабинского, Кернига); резкое и раннее снижение АД.
Для подтверждения диагноза необходимо провести расчет осмолярности плазмы по формуле: 1,84 Na + глюкоза + мочевина + 9. Норма: 285-290 ммосм/л.
Тактика выведения из гиперосмолярного состояния:
1) Промыть желудок. 2) Ввести мочевой катетер. 3) Наладить оксигенотерапию. 4) Определить гликемию, уровень К, Na, лактата, мочевины, креатинина, рН крови. 5) Провести регидратацию гипотоническим (0,45%) раствором хлорида натрия в количестве: детям до 1 года - 1000 мл/сут; детям от 1г до 5 лет - 1500 мл/сут; детям от 5 до 10 лет - 2000 мл/сут; детям от 10 до 15 лет - 2000-3000 мл/сут. При уменьшении осмолярности ниже 300 мосм/л переходят на введение изотонического раствора хлорида натрия. В первые 6 часов вводят 50% суточного объема жидкости. В последующие 6 часов вводят 25% суточного объема жидкости. В оставшиеся 12 часов вводят 25% суточного объема жидкости. 6) Инсулинотерапия. Чем выше показатели сахара крови, тем осторожнее их необходимо снижать. При гиперосмолярной коме больные очень чувствительны к инсулину. Сахар крови снижается методом разведения инсулина. Первое введение инсулина короткого действия проводят в дозе 0,1 ЕД/кг внутривенно струйно, инсулин разводится гипотоническим раствором ( 1 ЕД в 10 мл). Со 2-го часа доза инсулина 0,1 ЕД/кг в час внутривенно и далее по алгоритму (см. выше). С уровня гликемии 18-20 ммоль/л подключается 2,5%глюкоза, а с показателей сахара крови 13,5 ммоль/л можно начать внутривенное капельное введение 5% глюкозы. При поддержании гликемии на уровне 12-13 ммоль/л, отсутствии ацидоза и ликвидации дегидратации переходят на подкожное введение инсулина с интервалом 2-3 часа. 7) Противопоказаны все растворы, содержащие Na до нормализации Na крови. Гипергликемия занижает показатель Na сыворотки крови больного (каждые 5,5 ммоль глюкозы занижает Na сыворотки крови на 1,6 ммоль). Поэтому Na необходимо рассчитывать по формуле:
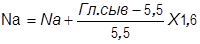
8) Препараты К+ вводят или сразу (при низком уровне) или через 2 часа от начала инфузии в дозе 3-4 ммоль/л на 1 кг фактической массы тела в сутки. 9) Питуитрин внутримышечно или внутривенно капельно в 100 мл 0,45% раствора. 10) Гепарин по 5 ЕД/кг/час 4 раза в сутки 2-3 дня.
11) Антибиотики широкого спектра действия. 12) Остальные мероприятия проводятся как при кетоацидозе.
Молочно-кислый ацидоз (лактатическая форма) у детей встречается редко. Усиленная продукция молочной кислоты появляется на фоне дегидратации, гиповолемии, гипоксии и увеличивает кетоацидоз. Это обусловливает клинику: мышечные боли, боли в области грудной клетки, одышка типа Куссмауля (но нет ацетона в выдыхаемом воздухе), циркуляторный коллапс, тахикардия, заторможенность, повышение показателей сахара крови, мочи, декомпенсированный метаболический ацидоз.
Терапевтический эффект достигается устранением причин гипоксии, кислородотерапией под контролем показателей насыщения крови кислородом; восполнением объема циркулирующей крови; регидратацией - расчет суточной потребности жидкости как при кетоацидозе, проводится 24 часа; коррекцией метаболического ацидоза под контролем показателей КОС; инсулинотерапией из расчета 0,05 ЕД/кг в час внутривенно капельно под контролем показателей гликемии. При подтверждении лактацидоза вводят 4% раствор гидрокарбоната натрия внутривенно капельно из расчета: V = масса тела (кг) ´ 0,15 ´ ВЕ (ммоль/л).
Острое повышение внутричерепного давления (отек мозга)
Причинами повышения внутричерепного давления являются объемные процессы, нарушения циркуляции ликвора, усиление мозгового кровотока и отек мозга. Последний играет решающую роль в патофизиологии острой внутричерепной гипертензии. Вазогенный отек мозга встречается при различных процессах, таких как черепно-мозговые травмы, внутричерепные кровоизлияния, распространенная эмболия мозговых сосудов и опухолях мозга в стадии декомпенсации. Воспалительные заболевания, сопровождаясь нарушениями ауторегуляции мозгового кровообращения и тканевыми токсическими процессами, приводят к отеку мозга. Цитотоксический отек мозга как проявление глобального поражения всех отделов мозга, включая его ствол и спинной мозг, является следствием аноксии, нарушения сердечной и дыхательной деятельности, интоксикаций и метаболических ком. Возможно возникновение дополнительного интерстициального отека в околожелудочковой мозговой ткани при гидроцефалии.
Отек мозга приводит к структурным и биохимическим изменениям в паренхиме и нарушению функций нервных клеток. При остром повышении внутричерепного давления в течение нескольких часов возможно развитие признаков вклинения: верхнего - среднего мозга в вырезку мозжечкового намета с развитием соответствующей симптоматики (синдром среднего мозга) и нижнего - с ущемлением в большое затылочное отверстие (бульбарный синдром вклинения) и наступление смерти.
Симптомы.Основные признаки - головные боли, рвота, застой или отек дисков зрительных нервов. Возможны редкие судорожные припадки. Поздние симптомы включают нарушения сознания, брадикардию и напряженный пульс, расстройства дыхания, значительное увеличение окружности головы (до второго года жизни), подвижность костей при перкуссии черепа из-за расхождения его швов, у грудных детей открытие закрывшегося ранее большого родничка, ригидность затылочных мышц и разгибательные судороги. Острый бульбарный синдром свидетельствует о претерминальном максимальном повышении внутричерепного давления, сопровождающемся падением артериального давления, урежением сердечного ритма и снижением температуры тела, гипотонией мышц, арефлексией, двусторонним максимальным у расширением зрачков без реакции их на свет, прерывистым клокочущим дыханием и затем его полной остановкой.
Наблюдение за ребенком с повышением внутричерепного давления включает контроль следующих параметров: ЧСС, температуры тела, среднего АД, внутричерепного давления, центрального венозного давления (ЦВД), параметров КОС и водно-электролитного обмена. Дополнительно исследуют: общий анализ крови с подсчетом числа тромбоцитов, коагулограмму, уровни креатинина и трансаминаз, протеинограмму.
Лечение состоит из неотложных мероприятий, которые могут проводиться вне клиники, и последующих, проводимых только в условиях отделения интенсивной терапии.
Неотложные мероприятия:
1) возвышенное положение верхней части тела под углом 30О, (уменьшает внутричерепное давление на 10-15 мм рт. ст.);
2) поддержание жизненно важных функций при наличии показаний;
3) обеспечение стабильного доступа к венозному руслу;
4) избежание любых действий, приводящих к повышению внутричерепного давления (сотрясение, резкие движения головы и туловища), очень аккуратный уход за больным;
5) купирование эпилептических реакций (бензодиазепины, барбитураты), рвоты и тошноты (метоклопромид, прометазин), болевого синдрома (фентанил в/в), нейровегетативная блокада (литическая смесь, дроперидол в/в);
6) лечение шока, коррекция нарушений водно-электролитного баланса, кислотно-основного состояния и метаболических расстройств.
Дальнейшие мероприятия:
1) ранняя интубация для снижения ЦВД и достижения гипервентиляции;
2) в/в капельно 20% р-р маннитола в течение 10-20 минут (1,5-2 г/кг/сут в 2-3 введения);
3) в промежутках между ними - 10% раствор альбумина (10 мл/кг/сут) в виде быстрой внутривенной инфузии для предотвращения "феномена отдачи" ранее введенного маннитола;
4) фуросемид - 1-3 (до 10) мг/кг несколько раз в день для дополнения эффекта маннитола;
5) дексаметазон (1-2 мг/кг/сут в течение не менее недели), особенно при вазогенном отеке мозга; при цитотоксическом - неэффективен;
6) инфузионная терапия составляет СЖП - 25% под контролем ЦВД (5-20 мм вод. ст.), предпочтительнее коллоидно-осмотические растворы под контролем электролитов крови;
7) барбитуратно-коматозная терапия (начальная доза барбитуратов - 20 - 30 (до 50) мг/кг/сут, затем поддерживающая доза 5-10 (до 20) мг/кг/сут рекомендуется в качестве оптимального метода лечения внутричерепной гипертензии, даже в сомнительные случаях. Необходимые предпосылки для ее проведения: готовность к интубации и искусственной вентиляции легких. Угрожающую гипотензию и брадикардию устраняют допамином.
Гипертермический синдром
Гипертермический синдром характеризуется повышением температуры тела выше 39-40оС, и развивается в результате воздействия токсинов бактерий, вирусов на центры терморегуляции, за счет имеющихся водно-электролитных нарушений (гипернатриемия). В основе гипертермии лежит повышение теплопродукции за счет раздражения центров терморегуляции, находящихся в гипоталамусе и нарушение теплоотдачи организмом.
В зависимости от того, как соотносятся данные процессы, выделяют два вида гипертермии:
- бледная или "холодная" гипертермия характеризуется повышением теплопродукции и снижением теплоотдачи за счет спазма периферических капилляров. Наиболее часто встречается при тяжелой инфекционной патологии;
- розовая или "теплая" гипертермия характеризуется приблизительно одинаковым повышением теплопродукции и теплоотдачи. Наиболее часто встречается при нетяжелых инфекциях, водно-электролитных нарушениях.
В зависимости от вида гипертермии различается и терапия. Данные об этом представлены в таблице 31.
Табл. 31. Лечение гипертермии у детей
| Вид гипе-ртермии | Клиника | Лечение |
| “Холод-ная” или бледная | Кожные покровы бледно-серые или “мраморные”, возможен акроцианоз. На ощупь конечности холодные. В то же время температура в паховых, подмышечных складках высокая. Состояние тяжелое, самочувствие сильно страдает, одышка и тахикардия сильно выражены | 1.Начинают с введения спазмолитиков: при t° до 39°С папаверин или дибазол 0,2 мл/год жизни + анальгин 50%-0,1 мл/год + димедрол (супрастин и т.д.) 0,2-0,4 мг/кг/сут. Или: баралгин (спазган, максиган) 0,2-0,4 мл/год. Можно препараты вводить на новокаине 0,25% из расчета 3-5 мл/кг/сут на 4-6 введений -при сильно выраженном беспокойстве или t° выше 39°С начинать с в/в (в/м) введения дроперидола 0,25% 0,1 мл/кг, затем при отсутствии эффекта вводят обычные литические смеси (см. выше). 2.После нормализации микроциркуляции применяют физические методы охлаждения ( см. ниже) |
| “Теплая” или розовая | Кожные покровы гиперемированы, теплые на ощупь, яркий румянец на щеках. Мраморности нет, конечности теплые на ощупь. Состояние страдает только при очень высокой температуре. Самочувствие почти не страдает. Одышка и тахикардия выражены умеренно (+10 на каждый градус выше 37) | 1.Начинают с физических методов охлаждения: обтирание прохладной водой пополам с уксусом или спиртом, холодные влажные пеленки на голову и тело, лед к голове и на крупные сосуды, при отсутствии эффекта - клизма очистительная водой комнатной температуры. 2.При отсутствии эффекта от проведенных мероприятий назначают антипиретики перорально или в виде свечей: парацетамол 0,15-0,2 г/год на 3-4 введения, цефеконовые свечи от 1/6 до 1 в зависимости от возраста, дафалган и прочие свечи согласно инструкции 3.При отсутствии эффекта в течение 2-3 часов или при нарастании t° переходят на в/м введение литических смесей |
Дата добавления: 2015-04-10; просмотров: 2050;
