ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА: ХРОНИЧЕСКИЕ ФОРМЫ
Проблема ишемической болезни сердца (ИБС) (дословно - “задержка крови”) беспокоит человечество более 6000 лет. Так, еще в папирусах Древнего Египта имеются описания: “вечером у человека заболело сердце, а утром он умер”. ИБС (ВОЗ, 1979) - это острое или хроническое поражение мышцы сердца, обусловленное снижением или прекращением доставки крови к миокарду, в результате патологических процессов в коронарных артериях (основа -- атеросклеротическое поражение коронарных артерий). Не всякая ишемия является ИБС, к ишемии могут приводить коронариты (как, при ДБСТ). ИБС - собирательный термин, включающий острые и хронические, преходящие (стенокардия) и необратимые (инфаркт миокарда) процессы - многое зависит от глубины, длительности и размера ишемии.
Эпидемиология.Из всех причин смерти от сердечно-сосудистых заболеваний на ИБС приходится более 50%. В развитых странах мира летальность от ИБС занимает 1-е место, заметно опережая смертность от онкологических заболеваний. Поэтому ИБС и называют “убийцей № 1”. Мужчины болеют ИБС в 2 раза чаще, чем женщины. Частота ИБС резко возрастает с возрастом (хотя ИМ имеет тенденцию к “омоложению”): у мужчин в возрасте 45-54 лет частота ИМ составляет около 5%; в возрасте 65-74 лет - 11-20%. В развитых странах мира частота Ст составляет около 40000 на 1 млн. населения. Причем у половины больных Ст впервые развилась после перенесенного ИМ и только у 1/5 больных - Ст предшествовала ИМ. Хроническая, стабильная Ст имеет благоприятный прогноз (летальность не превышает 3% за год). Но имеются лица с высоким риском смерти (например, с выраженной дисфункцией ЛЖ на фоне ХНК или со стенозом основного ствола левой коронарной артерии). Более чем у половины больных Ст она заметно ограничивает их профессиональную деятельность, приводя к раннему уходу с работы или инвалидности. Все эти цифры показывают высокую социальную значимость ИБС.
Классификация ИБС
(ВОЗ, в модификации КНЦ РААМН, 1984)
1. Внезапная коронарная смерть (первичная остановка сердца)
2. Стенокардия (Ст):
2.1. Ст напряжения:
2.1.1. Впервые возникшая Ст напряжения;
2.1.2. Стабильная (ФК1-4);
2.1.3. Прогрессирующая Ст напряжения.
2.2. Спонтанная (особая) Ст.
3. Острый инфаркт миокарда (ИМ):
3.1. Крупноочаговый (трансмуральный);
3.2. Мелкоочаговый.
4. Постинфарктный кардиосклероз (ставится не ранее 2 месяцев с момента развития ИМ).
5. Нарушения ритма (указать форму).
6. Сердечная недостаточность (форма и стадия).
Другие формы ИБС (не входят в эту классификацию):
Синдром Х (микроциркуляторная ишемия) - Ст с поражением мелких артерий. Возникают неинтенсивные боли в прекардиальной области длительного характера (часы), не приводящие к необратимым изменениям в миокарде. При коронарографии артерии часто не поражены (ишемия возникает из-за повреждения микроциркуляторного отдела миокарда).
Атеросклеротический мелкоочаговый кардиосклероз. Как “морфологический” термин пока еще применяется в странах СНГ. Критерии - наличие у больного симптомов атеросклероза, увеличение размеров сердца (ГЛЖ по данным ЭКГ или ЭхоКГ), ХНК любой степени или различные нарушения ритма. Причем эти изменения не должны быть вызваны другими заболеваниями (например, ревмопороками).
Варианты клинического течения ИБС: безболевая ишемия миокарда (БИМ); внезапная коронарная смерть (ВКС); Ст; ИМ. Хроническая ИБС включает: стабильную Ст, постинфарктный кардиосклероз, нарушения ритма и ХНК.
Острая коронарная недостаточность (ОКН) - резкое нарушение коронарного кровообращения у больного ИБС, нередко приводящее к смерти. Механизм ОКН тот же, что и ОИМ (резко сниженный коронарный кровоток). Термин ОКН больше носит патологоанатомический характер, поэтому в клинике вместо ОКН обычно применяют понятие “острый коронарный синдром” (ОКС).
Клинически ОКН диагностируется в двух случаях:
- нестабильная Ст (имеется длительный и выраженный болевой синдром без развития ИМ);
- развилась острая внезапная смерть, при которой мы доказываем наличие ишемии, но не обнаруживаем ИМ.
В первом варианте ОКН - это длительный ангинозный приступ (часто предшествующий ИМ). Обычно этот приступ возникает без очевидных провоцирующих факторов, боли выраженные, длятся 15-30 мин и требуют адекватного обезболивания (отмечается неполный купирующий эффект нитроглицерина). Если при Ст приступ обычно купируется и ЭКГ возвращается в норму, то при ОКН после снятия приступа на ЭКГ сохраняются (правда, не всегда) в течение 48-72 ч неспецифические изменения конечной части желудочкового комплекса с изменением зубцов ST и Т (но нет характерных, как при ИМ). Изменения на ЭКГ при ОКН обусловлены тем, что ишемия может вызывать не только некроз, но и очаговую дистрофию, которая является обратимым состоянием (в отличие от некроза). В конечном счете, при ОКН дистрофия восстанавливается и ЭКГ картина приходит в норму. В период ОКН нет повышения активности сывороточных ферментов (критериев некроза), поскольку нет значимой гибели миокардиоцитов. В принципе миокардиоциты в очень малом количестве погибают и при приступе Ст, отчего и развивается кардиосклероз. Нередко клиническая симптоматика ОКН укладывается в картину ИМ, поэтому и диагноз ОКН ретроспективен. В первые сутки лечение ОКН такое же, как при ИМ. Диагноз ОКН выставляется на 3-4 сутки после купирования приступа болей, когда состояние больного стабилизируется и ЭКГ признаки “уходят”. Если установлен диагноз ОКН, то больной может ходить уже на 4-е сутки.
Второй вариант ОКН - острая ишемическая смерть (имеем дело с больным, внезапно теряющим сознание), клиника напоминает ИМ, но при этом смерть наступает быстрее, чем появляются морфологические изменения, характерные для ИМ. Диагноз ОКН в данном случае также выставляется ретроспективно. Например, ИБС, ОКН (время), нестабильная Ст (или постинфарктный кардиосклероз).
Внезапная коронарная смерть(ВКС)-это смерть в течение 1-6 ч от появления первых признаков болезни. Смерть наступает неожиданно, при отсутствии в течение предшествующих 6-24 ч угрожающих жизни симптомов. ВКС более чем в половине случаев обусловлена ИБС (коронарным атеросклерозом), но к ВКС не относят смерть в острый период ИМ. У больного ВКС (от ИМ) ИМ не успевает проявиться на ЭКГ и морфологически на вскрытии. Половина всех больных, страдающих каким-либо заболеванием сердца, умирает внезапно. ВКС обуславливает до 80% всех случаев внезапной смерти. При ВКС около 20% молодых умирает во время занятий спортом; 50% - в период бодрствования и 30% - в период сна.
Факторы риска ВКС: ИМ в первые часы; подавление симпатической активности (снижение порога чувствительности); перенесенный ИМ с нарушением ритма и ХНК; ХНК по ЛЖ типу с низкой ФВЛЖ; ИБС в комбинации с АГ, СД, нарушениями липидного состава крови и курением. Основа ВКС - прогрессирующий атеросклероз коронарных артерий. Непосредственные причины ВКС - ФЖ (в 80% случаев), резкая брадикардия (10%) и асистолия (в 10% случаев).
Причины развития ВКС:
- атеросклероз коронарных артерий, особенно у пожилых лиц на фоне БИМ;
- аритмии, кардиомиопатии, пороки сердца;
- у молодых лиц главная причина ВКС - недиагностированный коронарный атеросклероз, миокардиты, синдром удлиненного QT, резкий спазм коронарной артерии.
ЭКГ-факторы риска ВКС: синдром слабости синусового узла (СССУ); эпизоды асистолии более 3 с при Холтеровском мониторировании; ПЖТ (“пируэт”) с переходом в ФЖ; полиморфные желудочковые ЭС 3-5 классов по Лауну; А-В блокада дистального типа; удлиненный QT; синдром WPW (наличие дополнительных путей проведения).
Клиническими предвестниками ВКС могут быть:
- немотивированное снижение толерантности к физической нагрузке (ТФН) - “усталость”? вследствие того, что в условиях БИМ снижается сократимость миокарда;
- обморочные состояния, особенно у лиц среднего и пожилого возраста. За ними могут “скрываться” ФЖ, поэтому необходимо Холтеровское мониторирование в течение 2-3 дней или проведение ВЭП;
- наличие в анамнезе эпизодов клинической смерти, ПЖТ и ФЖ;
- смерть близких родственников до 50 лет;
- ночное апноэ.
Факторы, предрасполагающие к ВКС: неадекватная ФН у малотренированных лиц; сильный эмоциональный стресс (например, смерть близких родственников или гол, забитый любимой футбольной команде).
Профилактика ВКС: обучение основам реанимации родных (прежде всего), продавцов и милиции; выявление лиц с высоким риском развития ВКС (по ЭКГ - см. выше); предупреждение развития атеросклероза; прием антиагрегантов (аспирина) и b-АВ; осторожное назначение антиаритмиков (в 15% случаев они сами вызывают аритмии).
Стенокардия(Ст)- одна их форм ИБС. Это симптомокомплекс, характеризующейся приступообразной загрудинной болью (или ее эквивалентами), в результате нарушения равновесия между коронарным кровотоком и потребностями миокарда в кислороде (последние превышают доставку). Ст, как angina pectoris (ощущение сдавления в грудной клетке в ответ на одинаковую ФН и условия плюс страх смерти вследствие активации ретикулярной формации в период ишемии), описал в 1768 г английский врач Геберден. Стабильная Ст - форма, при которой частота ее возникновения, длительность провоцирующих факторов и характер купирования не изменились в течение последних 2 месяцев.
Этиология Ст (факторы риска):
- экзогенные факторы - гиперхолистеринемия (уровень общего холестерина натощак более 6,5 ммоль/д), гиперлипидемия с высоким уровнем в плазме крови ЛПНП, ЛПОНП; триглицеридемия (с уровенем триглицеридов в крови более 2,3 ммоль/л), высококалорийная диета, гиподинамия (малоподвижный образ жизни, физическая детренированность), курение (его отрицательный эффект перевешивает положительный от занятий ФН), частые психоэмоциональные стрессы.
- эндогенные - систолическая АГ (САД более 160 мм рт. ст.) или диастолическая (ДАД более 95 мм рт. ст.), ожирение, наследственность (раннее развитие ИБС у близких родственников), СД (усиливает проявления ИБС, в том числе и частоту трансмуральных ИМ; ускоряет развитие атеросклероза, переход липидного пятна к нестабильной атеросклеротической бляшке). Менее значимые - подагра, постменопаузальный период, болезни почек, мужской пол и выраженная ГЛЖ.
Ведущие факторы риска ИБС (и, следовательно, Ст) - гиперхолестеринемия(выявляется у 80% больных ИБС), АГ, курениеиСД. Так, у больного с АГ риск развития ИБС в 2,5 раза выше, чем у больного без АГ. Если у этого же больного дополнительно повышен уровень холестерина в крови и он курит, то риск развития ИБС повышается в 2,5*4,5*1,4 =14,5 раза.
Патогенез Ст.В основе лежит коронарная недостаточность - стеноз коронарной артерии более, чем на 50%. Так, если стеноз превышает 70% диаметра артерии, то возникает Ст ФК2. Последнее обуславливает нарушение равновесия между потреблением миокардом кислорода (определяется: ЧСС, сократимостью миокарда и степенью напряжения стенки ЛЖ в систолу) и его доставкой. Важную роль в этом процессе играет и состояние атеросклеротической бляшки (ее “мягкость” с последующими легкими разрывами и воспалением - что благоприятствует тромбозу) даже на фоне небольших стенозов коронарной артерии. Такие маловыраженные формы атеросклероза - ничуть не опаснее, чем далеко зашедшие, для которых характерно сужение обызвествленных коронарных артерий.
Причины, снижающие кровоток в миокарде и транспорт кислорода к нему:
1. Оклюзивный атеросклероз коронарных артерий (в 90% случаев! - основа ИБС), преимущественно в проксимальных отделах. Этот процесс разрушает ткань миокарда и снижает коронарный резерв. В норме за 1 мин через коронарные артерии протекает 250 мл крови, то есть, 5% от МОК в покое. Симптомы Ст появляются только тогда, когда снижается просвет коронарной артерии более, чем на половину вследствие постепенного роста размера атеросклеротической бляшки (вначале гемодинамически незначимой). Выраженные приступы Ст появляются при уменьшении диаметра коронарной артерии более, чем на 80%. Пораженные атеросклерозом артерии не способны к расширению в ответ на обычные сосудорасширяющие стимулы (например, ФН). Так, при сужение просвета артерии более чем на 75% максимальное увеличение коронарного кровотока невозможно в ответ на рост потребностей миокарда (в отличие от нормального сердца, когда кровоток может повышаться в несколько раз). Может иметь значение не только степень сужения просвета артерии, но и длина суженного участка и количество стенозов в артериях.
Непосредственный фактор развития приступа Ст - несоответствие между ростом потребления кислорода миокардом (на фоне ФН или стресса) и снижением коронарного кровотока вследствие вазоконстрикции в зоне атеросклеротического сужения в данный момент. В результате формируется ишемия миокарда с последствиями:
- физиологическими - недостаточный коронарный кровоток, ухудшение сократимости сердца (вначале формируется диастолическая дисфункция, а потом - систолическая);
- биохимическими (это более серьезно) - нарушается метаболизм в этой зоне миокарда, накапливаются свободные радикалы кислорода, молочная кислота (МК), пировиноградная кислота (ПВК) и уменьшается образование энергии. Это способствует появлению насосной слабости ЛЖ;
- клиническими - появляются: боли в сердце (“оно кричит от ишемии”), но у некоторых больных на один болевой приступ ишемии может приходиться множество эпизодов БИМ; изменения на ЭКГ (депрессия ST, T) и опасные ПЖТ (и ФЖ) вследствие нарушения электрической стабильности миокарда.
Эпизоды хронической преходящей, прерывистой ишемии миокарда (как при нестабильной Ст) могут приводить к его адаптации. Различные стадии адаптации к ишемии (“гибернирующий”, “спящий” и “оглушенный” миокард) предшествуют развитию некроза. Так, состояние оглушенности и гибернации миокарда - постишемический синдром с разной длительностью (мин, ч, дни), которое отражает преходящее ограничение сократительной функции миокарда ЛЖ. В этот период миокард “живой”, но “спит или плохо работает” - значительно снижено коронарное кровообращение, минимальный метаболизм минимальный обмен веществ и затраты энергии. Эта дисфункция обратима (клетки миокарда не повреждены), полностью нормализуется, но не сразу - обычно через несколько дней после восстановления коронарного кровооттока (сердце не сразу входит в рабочее состояние). Это связано с тем, что в период ишемии сердце обедневает своими энергетическими ресурсами - падает концентрация креатинфосфата, позднее он медленно накапливается.
Снижение адекватного расширения коронарных артерий зависит от влияния местных метаболических факторов при возрастании потребности миокарда в кислороде. При дефиците кислорода метаболизм миокарда переключается на анаэробный путь, при котором в миокарде накапливаются вазодилатационные метаболиты (аденозин, МК, инозин, гипоксантин). Эти вещества вызывают дилатацию коронарных артерий и поступление кислорода в миокард нормализуется. Коронарные артерии, пораженные атеросклерозом, не могут адекватно расшириться в ответ на накопление указанных метаболитов, что и приводит к ишемии миокарда.
2. Спазм коронарных артерий в зоне нормальной артерии или в зоне атеросклеротической бляшки - ведущий механизм приступа Ст у молодых лиц с небольшой выраженностью атеросклероза коронарных артерий (у большинства больных спазм коронарных артерий происходит на фоне атеросклероза). Атеросклероз извращает реактивность коронарных артерий, они становятся гиперчувствительными к воздействию внешних факторов. Большую роль в этом играет эндотелий сосудов, повышение высвобождения медиаторов, вызывающих спазм коронарных артерий и снижение уровня вазодилатирующих медиаторов (простациклин). Этот спазм может развиться и на фоне выраженного атеросклероза коронарной артерии (в здоровом участке, рядом с атеросклеротической бляшкой) и вызвать сильную ишемию миокарда. Обычно этот спазм реализуется через психоэмоциональные или физические перегрузки малотренированного сердца (например, “феномен алиби” у 50-летних мужчин, соревнующихся с 20-летними юношами в игре в теннис или футбол) с последующим выбросом катехоламинов (адреналин имеет сродство к миокарду). Последние оказывают гистотоксический эффект, повреждают миокард, вызывая его адреналовый некроз. Кроме того, высокие уровни катехоламинов усиливают потребление кислорода миокардом посредством увеличения ЧСС и работы сердца, что усиливает несоответствие соотношения потребность-доставка. Дополнительно нарушается баланс эндотелий-релаксирующего (его уровень снижается) и сокращающего факторов, на фоне усиления выработки тромбоксана. Все это усиливает спазм коронарных артерий.
3. Нарушения гемостаза (рост коагуляции и агрегации тромбоцитов, угнетение фибринолиза, ухудшение реологических свойств крови с последующим нарушением микроциркуляции) способствуют развитию тромбоза коронарных артерий. Появление микроагрегатов в разветвлениях коронарных артерий (сладж-феномен) ухудшает микроциркуляцию и усугубляет ишемию миокарда вследствие увеличения продукции тромбоцитами тромбоксана. Нарушается физиологическое равновесие в синтезе эндотелиальных факторов, обладающих сосудосуживающим и прокоагулянтным действием и, наоборот, факторов, обладающих сосудорасширяющим и антикоагулянтным действием. К первой группе относятся: мощный вазоконстриктор эндотелиин-1, тромбоксан, прокоагулянты, тканевой тромбопластин и фактор Виллебранта. Ко второй группе относятся вазодилятатор простациклин и мощный дезагрегант, вазодилятатор - оксид азота (NO). При ИБС это равновесие смещено в сторону сосудосуживающих и прокоагулянтных факторов. В норме эндотелиальные клетки осуществляют постоянную базальную секрецию NO, что предотвращает спазм сосуда. При атеросклеротическом поражении коронарных артерий выработка NO существенно уменьшена.
4. Недостаточность коллатерального коронарного кровообращения.Например, у больного АГ сердце гипертрофируется, чтобы преодолевать высокую постнагрузку (высокое ОПС). Формирующаяся выраженная ГЛЖ сопряжена со снижением интенсивности коронарного кровотока (так как отстает рост сосудистой сети).
5. Феномен межкоронарного обкрадывания. В период ФН большая часть крови идет “туда, где легче”, вне зоны сужений коронарных артерий. Поэтому кровоток в пораженных артериях снижается (вследствие стеноза или спазма). Развивается “феномен межкоронарного обкрадывания”. У больных Ст при ФН в результате вазодилатации происходит усиление кровотока в непораженных коронарных артериях, что сопровождается снижением кровотока в пораженной артерии и развитием ишемии миокарда дистальнее участков стеноза. Дипиридамол (курантил) в больших дозах может усиливать феномен “обкрадывания” (дипиридамолом не лечат ИБС, но его используют для улучшения микроциркуляции).
Менее значимые причины развития приступа Ст - гипотония, ХНК, укорочение диастолы при тахикардии и тахиаритмии, гемодинамически неэффективная брадикардия.
Причины, повышающие потребление кислорода миокардом: активация симпатико-адреналовой системы на фоне стресса, гипертония, тахикардия, высокая ГЛЖ, тиреотоксикоз, инфекции с высокой лихорадкой.
Повышение работы миокарда (аритмии, высокое КДД в ЛЖ, дилятация ЛЖ, повышение напряжения стенки ЛЖ).
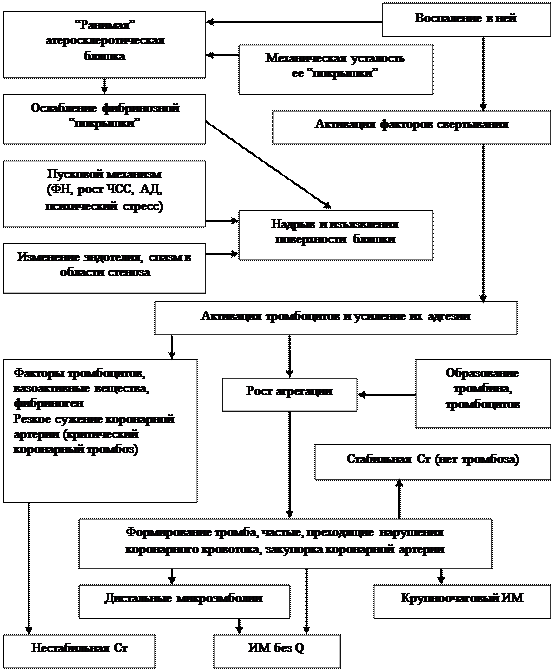 |
В результате комбинации всех этих факторов формируется ишемия миокарда, которая проявляется Ст.
Рис. 1. Механизм развития (“катастрофический каскад”) нестабильной стенокардии.
Как видно из рисунка 1, на фоне прогрессирования атеросклероза происходит изъязвление, разрушение “ранимой” бляшки, точнее ее “покрышки” (с высоким уровнем липидов и тонкой капсулой) и высвобождение содержимого (в частности, тканевого тромбопластина) в просвет сосуда. В этой зоне начинает расти тромб (отчасти из-за контактной активации тромбоцитов коллагеном), что резко суживает просвет коронарной артерии. Коллатеральный кровоток не успевает компенсировать снижение коронарного кровообращения. Главные патогенетические факторы нестабильной Ст (НСт): дестабилизация атеросклеротической бляшки (надрыв, набухание, отек, повреждение бляшки), пристеночный тромбоз с быстрым спонтанным лизисом, коронароспазм.
НСт входит в понятие “острый коронарный синдром” (ОКС). Выделяют 2 формы ОКС: со стабильным подъемом ST, крупноочаговый ИМ (здесь нужен тромболизис) и без такового (тромболизис нежелателен), включающий НСт (нет некроза) и ИМ без Q. Диагностика ОКС в начальный период затруднена тем, что объективное подтверждение изменений (биохимические маркеры некроза и динамика ЭКГ) появляется значительно позже, чем должно начинаться лечение. В окончательном виде ОКС может трансформироваться в НСт или в ИМ (с или без зубца Q). Эти состояния могут переходить из одного в другое. Например, НСт заканчивается ИМ, а через неделю на фоне ИМ появляется ранняя постинфарктная Ст.
Ст по условиям возникновения делится на Ст покоя и напряжения. Ст напряжения подразделяют на: стабильную четырех функциональных классов (ФК1-4) и НСт (при которой велик риск развития ИМ в ближайшее время и которая характеризуется неустойчивым течением). В целом выделение нестабильной Ст обусловлено предсказуемостью и ближайшим прогнозом для того или иного течения Ст. Формы нестабильной Ст:
- впервые возникшая (de novo) Ст напряжения (давностью до I месяца с момента возникновения первого ангинозного приступа или возобновляющаяся после длительного перерыва);
- прогрессирующая Ст (приступы становятся более сильными, частыми и длительными);
- спонтанная Ст (Принцметала, если появилась недавно);
- возвратная постинфарктная Ст, появляющаяся в раннем периоде (10-14 дней после начала ИМ); в особенности, если носит характер Ст покоя. Это свидетельствует о плохом прогнозе, может развиться еще один ИМ.
Ст покоя бывает двух видов:
- спонтанная или вариантная, при которой главную роль играет спазм коронарных артерий (может возникать без атеросклероза);
- стенокардия покоя, возникающая у лиц, страдающих Ст ФК3-4. При этой форме Ст покоя имеется выраженное стенозирующее поражение коронарных артерий атеросклеротическим процессом, которое приводит к появлению ангинозных приступов даже в покое.
Выделяют (согласно МКБ-10) и прединфарктный синдром - появление одного или нескольких приступов Ст, продолжительностью 15-30 минут, плохо купирующихся приемом нитроглицерина, сопровождающихся преходящими изменениями конечной части ЭКГ.
ИМ - это обычно “гроза среди ясного неба” (до этого у больного не было Ст), но может быть и “гроза фоне облачного неба” - уже имелся прединфарктный синдром. Так, показано, что кардиогенный шок встречается в 7 раз чаще у тех лиц, у кого ранее не было прединфарктной Ст. То есть, тренировка миокарда к действию ишемии (precondition) могла играть защитную роль. В целом “судьба” сердца решается “в последнюю минуту”: может развиться либо некроз миокарда (ИМ), либо - прединфарктный синдром.
Впервые возникшая Ст напряжения.Ангинозные приступы (ишемия при ФН) возникают в последние 30 дней на фоне полного здоровья. Симптомы этой Ст полиморфны, непостоянны и нестабильны. В основе появления данной Ст лежит прогрессирование атросклеротической бляшки, причем к этому периоду степень стенозирования коронарной артерии уже достигла критического уровня. При ФН (даже небольшой) в миокарде появляются участки обратимой ишемии на фоне недостаточно развитого коллатерального кровообращения. Эта Ст относится к нестабильной с серьезным прогнозом - может протекать тяжело, с симптомами страха, одышкой, тахикардией, холодным потом. В течение 1 месяца после появления первых ангинозных атак, Ст de novo может привести к: ВКС, ИМ (первый приступ Ст может стать и последним), прогрессированию или перейти в стабильную Ст. Поэтому больных с Ст de novo необходимо госпитализировать в кардиологическое отделение для наблюдения и лечения. Необходимо время для улучшения коллатерального кровообращения (молодым требуется 3-4 недели, а пожилым - больший период). Адекватное лечение этой Ст усиливает адаптацию миокарда к ишемии и формирование коллатералей.
Стабильная Ст напряжения (длительность более 1 месяца) является неоднородной группой по тяжести. Симптоматика ее не имеет значительного ухудшения в течение длительного времени (месяцы или годы). К стабильной Ст относят: Ст напряжения ФК1-4 и Ст покоя, возникающую у лиц, страдающих Ст ФК 3-4. У этой группы больных имеется снижение ТФН и четкая связь приступов с одной и той же ФН. Вследствие стенозирования коронарной артерии (чаще до 70-80% просвета), в условиях возрастания потребности миокарда в кислороде, суженная коронарная артерия не может обеспечить адекватного кровотока. Но в покое, как правило, болей нет, так как при этом коронарный кровоток еще может обеспечить работу сердца (его метаболизм не страдает). В пораженных атеросклерозом участках возникает ишемия, приводящая к боли в сердце и вынужденной остановке при ходьбе (больные Ст - “смотрители витрин” магазинов). Прекращение ФН восстанавливает равновесие между потребностью миокарда в кислороде и его доставкой, что и приводит к исчезновению болей. У каждого больного Ст имеется свой, один и тот же стереотип болей (по характеру, длительности, условиям возникновения и локализации).
Геберден еще 200 лет назад описал “Ст перехаживания”, которая возникает в 10% случаев Ст. Например, у больного при ходьбе возник ангинозный приступ (прерывистая ишемия), но больной пошел дальше и приступ пропал (появилась реперфузия). В основе феномена “перехаживания” лежит накопление креатинфосфата в период первой ишемии (сердце готовит дополнительную энергию). Позднее миокард легко выполняет ФН - переносит следующие ишемические эпизоды.
Прогрессирующая Ст напряжения(ее относят к группе нестабильной Ст) связана с разрывом атеросклеротической бляшки и последующим внутрикоронарным тромбозом. При этом миокард, доходя до критической точки, может выйти на гибернацию, а потом и на некроз (ИМ). Тяжелые формы этой Ст иногда называют “прединфарктным синдромом” (с высокой угрозой развития ИМ). Для данной Ст характерно нарушение обычного стереотипа болей: усиливается продолжительность (нередко до 20-30 мин), сила и частота ангинозных приступов. Боли возникают в ответ на меньшую ФН (снижается ТФН) и хуже купируются нитроглицерином (требуется больше таблеток). Отдельные приступы могут возникать и спонтанно, в покое и без связи с ФН. Редко появляются другие симптомы - например, одышка у больных СД (вследствие дефектов в защитной системе миокарда) или укорочение дыхания как результат ишемически обусловленной дисфункции ЛЖ (это повышает КДД в ЛЖ и застой в легких). Нередко (в 20% случаев) фармакологическое лечение этой Ст становится малоэффективным, прогрессирование болезни может быть неуправляемым - через 3-5 дней пребывания больного в стационаре у него развивается ИМ.
Спонтанная Ст имеет свои характерные особенности. Так, истинная спонтанная Ст Принцметала возникает в результате спазма коронарных артерий (с временной или полной ее закупоркой), обусловленного нарушением баланса эндотелина (вазоконстриктора) и NO (вазодилататором). Эта Ст чаще возникает ночью (без связи с ФН или другим очевидным провоцирующим фактором) у лиц молодого и среднего возраста (чаще женщин), с хорошей ТФН. Часто имеются другие формы реактивности сосудов (мигрень, феномен Рейно). Вне приступа ТФН высокая, так как нет выраженного стенозирования коронарной артерии (обычно оно не превышает 20-30% просвета; в 3/4 случаев на коронарографии имеются субкритические стенозы). По характеру, локализации и иррадиации боли приступы спонтанной Ст не отличаются от приступов Ст напряжения. Продолжительность спонтанных приступов у большинства больных составляет более 15 минут, что превышает таковые при классической Ст. Приступы чаще всего возникают ночью или ранним утром (в одно и то же время суток), могут появляться в виде серий по 2-5 приступов с интервалом 2-15 минут, могут быть спорадическими, возникать один раз в сутки, неделю, в месяц. Приступы спонтанной Ст могут быть спровоцированы общим или локальным охлаждением, гипервентиляцией, отменой нитратов. Нередко (чуть ли не в половине случаев) спонтанная Ст сочетается с Ст напряжения.
Приступ боли при Ст Принцметала иногда может купироваться антагонистами кальция (АК). Классический ЭКГ - признак спонтанной Ст, быстропроходящий подъем сегмента ST (как при начинающемся ИМ) на 2 мм и выше от изолинии, но может быть и снижение ST. Подъем сегмента ST держится на ЭКГ в течение 10-20 минут. У 50% больных на ЭКГ во время приступа регистрируются ЭС, пароксизмальная тахикардия, А-В блокады и другие опасные для жизни нарушения ритма (описаны случаи смерти больных вследствие ФЖ). После приступа этой Ст интервал ST снижается до изолинии, роста ферментов в крови нет. Почти у трети больных этой Ст в течение 1-2 последующих месяцев развивается ИМ. У другой части больных спонтанная Ст трансформируется в Ст напряжения. Иногда спонтанная Ст сочетается со стабильной Ст ФК3 (комбинированные формы Ст).
У ряда пожилых лиц ночью (или в ранние утренние часы) могут развиваться приступы спонтанной Ст покоя (Ст “лежащего положения”). Морфологическая основа такой Ст: стенозирующий коронаросклероз нескольких коронарный артерий, перемещение в сосудистое русло избыточного количества интерстициальной жидкости, приток большого объема крови в малый круг кровообращения и рост преднагрузки (по сути - это разновидность ОЛЖН). В этих клинических случаях эффективность нитратов низкая, необходимо проведение АКШ.
Иногда приступы Ст вызываются нарушением ритма сердца (“Ст от аритмии”); обильным ужином вследствие роста образования хиломикронов (“гиперлипидемическая Ст”); охлаждением комнаты (“Ст открытой форточки”).
Диагностика Ст. Ее основой является триада: анамнез, функциональная и инвазивная диагностика. Весьма важно целенаправленное изучение анамнеза больного (с учетом факторов риска) и тщательная оценка болевого синдрома согласно опросника (например, Роуза): были ли боли или неприятные ощущения в сердце; возникали ли они при быстрой ходьбе или подъеме в гору или ходьбе обычным шагом по ровному месту; что вы делаете, если боли возникли в период ходьбы; что происходит после того, как вы остановились; как быстро проходят боли; где вы ощущаете боль; пользуетесь ли вы нитроглицерином; если да, то как быстро он снимает боль?
Диагноз Ст в большинстве случаев ставится уже на основе анализа жалоб, так как объективное обследование может и не обнаружить патологии. В целом для Ст характерно наличие болей в период ФН (или воздействия факторов, повышающих потребление кислорода миокардом) и прекращение боли в течение 1-15 мин после устранения этих факторов.
Врачу необходимо оценить 7 основных клинических признаков Ст:
1. Характер болей.
2. Иррадиацию болей.
3. Начало болей, их связь с определенной ФН или отягощающими факторами.
4. Длительность болей.
5. Окончание приступа.
6. Чем купируются боли.
7. Как быстро помогает нитроглицерин.
Характер болей -может быть различный: от легкого дискомфорта, онемения, до сильной острой, сжимающей боли. Боль может быть тупой, тягостной (словно болит зуб), давящей (как будто сжимает горло), сверлящей и жгучей. Нет полного параллелизма между степенью ишемии миокарда и выраженностью ангинозной боли.
Локализация болей типичная: верхняя треть грудины (больные кладут сюда ладонь), боль может быть чуть левее или в глубине грудной клетки. Важно учитывать мимику и “коронарные жесты” больного (которые могут сказать больше, чем словесное описание боли) - больной ведет рукой по нижней трети грудины вверх, как бы завязывая галстук или кистями обоих рук охватывает грудную клетку. Если больной указывает пальцем на точечную боль, то вряд ли она носит ангинозный характер. Эпицентр болевых ощущений может находится в любом месте: от нижней челюсти до эпигастральной области (в том числе и в правой половине грудной клетки). Различия в локализации боли зависят от ряда факторов - особенностей инервации миокарда и кровообращения, локализации поражения, путей проведения болевых импульсов, наличия сопутствующих заболеваний. В целом для больного Ст характерно постоянство локализации болей. Если таковой нет, то не похоже, что это Ст.
Иррадиация болейможет идти в обе стороны от грудины, но все же чаще бывает в левую сторону (левую лопатку, медиальную часть левой руки, а потом - кисть). Нередко отмечаются отраженные боли в шею или нижнюю челюсть (зубы). Кроме этого у ряда больных Ст может отмечаться повышенная чувствительность отдельных участков кожи левой половины грудной клетки (например, симптом “наградных колодок”) вследствие наличия зон Захарьина-Геда.
Начало болей, их связь с ФНили другими провоцирующими факторами(например, эмоции, АГ также могут вызывать приступ Ст). Оценка болей не полная, если не учитываются последние. Обычно при Ст напряжения боль возникает на высоте ФН одинакового уровня (например, при ходьбе, особенно против холодного ветра или подъеме на лестницу, после обильного приема пищи или при сексе) вследствие роста ЧСС, АД и сократимости миокарда. Это повышает потребление кислорода миокардом, чего не может обеспечить имеющийся коронарный кровоток.
По величине ФН, вызывающей ангинозный приступ, определяемой ориентировочно (опросом по переносимости бытовых нагрузок) и объективным критерием - велоэргометрической пробой (ВЭП), стабильная Ст напряжения подразделяется 4 функциональных класса (ФК) согласно классификации Канадской ассоциации кардиологов:
ФК1 - обычная, повседневная физическая активность (ходьба, подъем по лестнице) не вызывают приступов. Они появляются на фоне интенсивной или быстро и долго выполняемой ФН. Непрямым маркером потребления кислорода миокардом являются: двойное произведение (отражающее возможности коронарного кровотока) (ДПр)=ЧСС*САД/100 => 278 усл. ед. и достигаемая мощность (W) на ВЭП > 750 кгм/мин. В стационаре с больными Ст ФК1 врачи, как правило, не сталкиваются.
ФК2 - небольшое ограничение обычной ФН. Приступ возникает при быстрой ходьбе по ровному месту на расстояние более 500 м или подъеме по лестнице более, чем на 1 этаж (с обычной скоростью и в нормальных условиях). ДПр = 218-277 усл. ед., W = 450-600 кгм/мин. Часто отмечается метеочувствительность у больных. Приступы Ст появляются при ходьбе против холодного ветра, после обильной еды или при эмоциональном стрессе.
ФК3 - выраженное ограничение ФН. Приступы возникают при ходьбе в обычном темпе на расстояние до 500 м или подъеме по лестнице на один пролет. Порог нагрузки, требуемой для развития приступа Ст может быть снижен провоцирующими факторами (холодная погода, курение, прием пищи). Может быть и редкая стенокардия покоя. ДПр = 151-217 усл. ед., W <300 кгм/мин.
ФК4 - неспособность переносить любую, малейшую ФН без дискомфорта. Так, приступы Ст возникают при ходьбе по ровному месту на расстояние менее 100 метров. Достаточно часто ангинозный синдром развивается в покое (в случае изменения ЧСС и АД). ВЭП противопоказана - больные чаще всего не могут выполнить ВЭП, если это все-таки удалось, то ДПр не превышает 150 усл. ед.
Количество нитратов, принимаемых за сутки, также характеризует ФК.
Длительность болей -при Ст напряжения не превышает 15 мин. Если приступ затягивается более 20 мин на фоне сохраняющегося воздействия тахикардии, АГ, эмоционального стресса и др. -- возникает реальная угроза развития ИМ.
Окончание приступа - типичный приступ боли постепенно нарастает по интенсивности, достигая максимума через 2-3 мин. Потом боль снижается и проходит через 1-2 мин после прекращения, уменьшения нагрузки (на фоне снижения потребления кислорода миокардом) или приема нитроглицерина. При спонтанной Ст реакция на нитроглицерин слабая.
Атипичные виды Ст характеризуются отсутствием типичного болевого приступа и появлением на фоне ишемии миокарда других менее специфичных симптомов (одышки, аритмии, тяжести, изжоги и др.):
- аритмический - на высоте ФН появляются преходящие нарушения ритма (чаще желудочковые ЭС, пароксизмы МА), но без боли. Этот вариант Ст чаще встречается у пожилых больных, ранее перенесших ИМ. Обычно аритмии после купирования приступа проходят (“нитроглицерин купирует аритмию”);
- астматический - на фоне ФН (быстрой ходьбы) появляется одышка (удушье), сухой кашель (по сути приступ КА). Данный вариант возникает при обширных зонах ишемии на фоне ослабленного миокарда (имеются старые пороки сердца, длительная АГ, обширный постинфарктный кардиосклероз). В основе астматического эквивалента Ст лежит резкое снижение сократимости миокарда ЛЖ (систоло-диастолическая дисфункция) на фоне его ишемии;
- периферический - нет типичной локализации боли в грудной клетке. Возможно появление при ФН зубной боли; тошноты, изжоги или диспепсии (что симулирует язвенную болезнь), не связанных с приемом пищи и купирующихся нитроглицерином; тупых ноющих болей в суставах, горле и нижней челюсти; приступов мышечной слабости в левой руке и онемения 4-5 пальцев левой кисти;
- коллаптоидный - снижается АД вследствие падения сократительной функции миокарда;
- безболевая ишемия (БИМ) -субъективно ничем не проявляется, размер ишемии миокарда небольшой;
- позднеишемический - часто развивается у больных после перенесенного ИМ, когда боли возникают не в период ФН, а через некоторое время (от нескольких мин до ч). Это обусловлено: большим стенозированием коронарных артерий (ФК3-4), синдромом обкрадывания, замедлением нейроэндокринных реакций (например, при СД вследствие вегетативной диабетической кардиальной нейропатии) и ростом агрегации тромбоцитов после ФН.
Помогают диагностике атипичных видов Ст то, что у этих, уже немолодых больных, диагноз ИБС поставлен, а ЭКГ в покое - нормальная (необходимо проводить Холтеровское мониторирование).
При объективном обследовании больного (осмотр, пальпация и аускультация) в период приступа Ст специфических физикальных симптомов обычно нет. Нередко размеры сердца и данные его аускультации (звучность первого тона) не изменены. Иногда определяются неспецифические изменения гемодинамики: учащение или урежение ЧСС, кратковременное повышение или снижение АД, аритмии (последнее более важно). Иногда при осмотре больного с Ст можно выявить наличие факторов риска ИБС:
- симптомы выраженного атеросклероза - arcus senilis (у лиц старше 50 лет это указывает на гиперхолистеринемию); ксантаматоз век глаз; систолический шум на аорте или верхушке сердца в покое или во время провокаций;
- систолический клик при ПМК или дисфункции сосочковых мышц; уменьшение пульсации артерий на руках и стопах ног;
- СД с поражениями кожи и трофическими язвами;
- АГ со смещением верхушечного толчка влево и вниз (увеличение его площади более 3 см2 достаточно точный индикатор дилатации ЛЖ), что предполагает предшествующий ИМ и выраженную ГЛЖ, акцентом 2 тона на аорте и изменением цифр АД; характерные изменения глазного дна (симптомы “медной или серебряной проволоки”);
- признаки пороков сердца (изменение тонов, характерные систолические и диастолические шумы).
В целом объективная симптоматика Ст зависит от: степени развития атеросклероза (кардиосклероза), наличия АГ, нарушений ритма сердца и степени ХНК.
Критерии диагноза хронической ИБС:
- основные -типичный приступ Ст, достоверные признаки перенесенного ранее ИМ, положительная ВЭП и данные коронарографии (стеноз коронарной артерии);
- дополнительные -признаки ХНК, нарушения ритма и проводимости (при отсутствии других болезней их вызывающих).
Дата добавления: 2018-11-25; просмотров: 1483;
