ПЕРИОПЕРАТИВНЫЙ ПЕРИОД
Периоперативный период — это время с момента принятия решения об операции до восстановления трудоспособности или ее стойкой утраты. Он включает в себя несколько периодов.
Предоперационный период. Период с момента установления диагноза и принятия решения об операции до ее начала называется предоперационным. Основная цель предоперационной подготовки пациента состоит в снижении риска развития осложнений в интра-и послеоперационном периодах. Основными задачами при подготовке пациента к операции являются:
■ уточнение диагноза, показаний, противопоказаний к операции, сроков ее выполнения;
■ выявление функционального состояния основных органов и систем, при необходимости — их лечение;
■ медикаментозная подготовка пациента к операции. Предоперационный период подразделяется на два этапа: диагностический и предоперационной подготовки пациента к операции.
Диагностический этап. Поступившему в отделение пациенту лечащий врач проводит тщательное обследование, устанавливает диагноз, оценивает функциональное состояние основных органов и систем. Назначают лабораторные, специальные и инструментальные методы исследования. Для оценки состояния сердца и легких определенное значение имеют функциональные пробы с задержкой дыхания на вдохе (проба Штанге — норма до 55 с) и на выдохе (проба Генча — норма до 40 с).
При необходимости выполняют дополнительные исследования (ректороманоскопия, колоноскопия, эзофагогастродуоденоскопия, реовазография артерий нижних конечностей, флебография и др.). У гинекологических больных в дополнительные исследования также входят рентгенография желудка при опухоли яичника, ультразвуковое исследование (УЗИ) органов малого таза. После получения анализов проводят консультации терапевта, анестезиолога, стоматолога, гинеколога (для женщин) и других специалистов для выявления противопоказаний.
Показания к операции бывают абсолютными и относительными.
Абсолютные показания к экстренной операции включают заболевания или повреждения, при которых отказ от операции или задержка с ее выполнением угрожает жизни пациента смертельным исходом, а к плановой операции — злокачественные опухоли, стеноз привратника, механическая желтуха. Котносительным показаниям относятся заболевания, которые не представляют угрозы для жизни пациента, например калькулезный холецистит, грыжи без ущемления и др.
Этап предоперационной подготовки пациента. Этап начинается после того, как поставлен диагноз, выявлено функциональное состояние органов и систем, определен срок предстоящей операции. Теперь проводят психологическую подготовку пациента, лечение пациента по поводу выявленных сопутствующих заболеваний жизненно-важных органов и систем (соматическую подготовку) и специальную подготовку.
Психологическая подготовка. Основная цель этой подготовки заключается в том чтобы успокоить пациента, вселить в него уверенность в благополучном исходе операции. Между пациентом, его родственниками и медицинскими работниками должны быть доверительные отношения. Обращаться к пациентам нужно по имени и отчеству, не сердиться на них. Для проведения психологической подготовки можно использовать лекарственные препараты (седативные, транквилизаторы), особенно у эмоционально лабильных пациентов. Важно помнить, что психологическая премедикация наряду с фармакологическими средствами, способствующими стабилизации психического состояния больного, способствуют уменьшению числа послеоперационных осложнений и облегчают анестезию во время операции.
Соматическая подготовка. Выявленные в предоперационном периоде нарушения функций отдельных органов и систем необходимо устранить или хотя бы уменьшить их негативное влияние на течение послеоперационного периода. При наличии у пациента хронических воспалительных заболеваний нужно провести санацию очагов инфекции. Необходимо научить пациента правильному дыханию (глубокий вдох через нос, пауза 1—3 с, длительный выдох через рот, пауза 1 —3 с) и откашливанию, чтобы предупредить задержку секрета и застоя в дыхательных путях в послеоперационном периоде. При нарушении деятельности сердечнососудистой, мочевыделительной и других систем проводят лечебные мероприятия.
Вечером накануне операции пациент должен принять душ (полная санитарная обработка), надеть чистое белье, сменить постельное белье. Ужин должен быть легкий, не позднее 17.00—18.00. Очистительные клизмы ставят вечером и рано утром. Утром нельзя есть и пить. Волосяной покров в зоне операционного поля сбривают сухим способом утром в день операции. Мочевой пузырь освобождают самостоятельно или катетером. Перед операцией кесарева сечения и лапаротомией при гинекологических операциях выводят мочу по катетеру. Вечером и утром в день операции выполняется премедикация.
В предоперационной на голову пациенту надевают шапочку или косынку, а на ноги — бахилы и доставляют его в операционную. В операционной его укладывают на операционный стол (рис. 6.1). В зависимости от характера операции, органа, на котором она будет выполняться, состояния больного положение пациента на операционном столе может быть различно:
■ при операциях, при которых выполняют передний доступ (на лице, животе, мужских половых органах, конечностях), — положение пациента на спине, горизонтальное;
■ операциях на органах шеи — на спине, горизонтальное, с головой, запрокинутой назад;
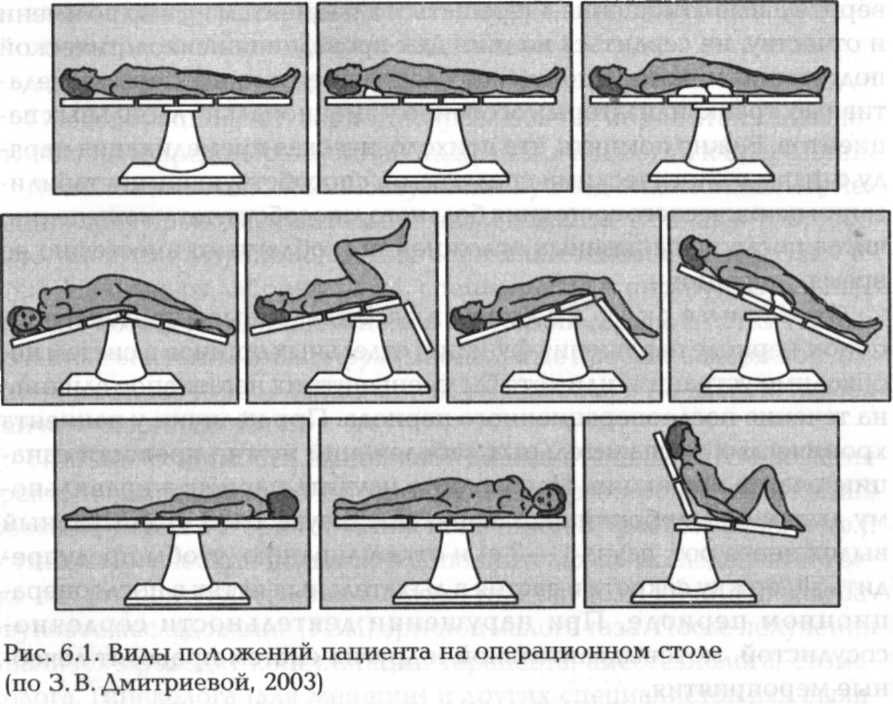
■ операциях на органах малого таза — положение Тренделенбурга (опущенный головной конец стола и приподнятый ножной);
■ операциях на легких — на боку с отведенной вверх рукой;
■ операциях на почке — на боку с почечным валиком;
■ гинекологической операции, операции на прямой кишке или промежности — на спине с приподнятой тазовой областью; ноги, согнутые в коленных и тазобедренных суставах, уложены на ногодержатели;
■ операциях на спине, позвоночнике, затылочной области — на животе.
Неудобное положение можно придать пациенту после введения в наркоз. Предоперационный период заканчивается приданием пациенту необходимого положения на операционном столе.
Специальная подготовка. Такая подготовка зависит от характера заболевания, локализации патологического процесса и органа, на котором будет выполняться операция. Если предстоит операция на толстой кишке, то за неделю до нее назначают бесшлаковую диету, прием слабительных препаратов, антибиотиков, очистительные клизмы до чистых промывных вод. Перед операцией на легких проводят бронхоскопию, бронхографию. Перед операцией на желудке выполняют гастроскопию, назначают химически и механически щадящую диету, тщательное промывание желудка накануне вечером и утром в день операции. При других хирургических заболеваниях предоперационная подготовка имеет свои особенности.
Особенности подготовки больных пожилого и старческого возраста. У этой категории больных значительно снижены компенсаторные возможности организма, сопротивляемость к операционной травме. У большинства из них имеются явления сердечно-сосудистой и легочной недостаточности. Психика их легкоранима, лабильна. Желудочно-кишечный тракт функционирует слабо, что ведет к образованию запоров.
При подготовке к операции больных этой категории необходимо учесть все эти особенности, чтобы не допустить осложнений в послеоперационном периоде. Необходимо всестороннее исследование и при необходимости лечение пациентов пожилого и старческого возраста в предоперационном периоде. Нельзя допускать переохлаждения пациента. С ним проводят дыхательную гимнастику, регулируют стул путем назначения слабительных и очистительных клизм. Температура воды при санитарной обработке должна быть не выше 37 оС.
Особенности подготовки детей. При подготовке детей к операции почти всегда нужна помощь родителей. Они помогают медицинскому персоналу при выполнении манипуляций. Вечером накануне операции дети грудного возраста получают пищу не позднее 22.00, так как они очень чувствительны к голоданию. Детям более старшего возраста разрешают легкий ужин, а за 3 ч до операции можно дать сладкий чай. Нельзя допускать переохлаждения детей, так как система терморегуляции у них несовершенна.
Особенности подготовки пациента к экстренной операции. Подготовка пациента к экстренной операции должна быть очень кратковременной. Обязательно исследуют кровь на группу, резус-фактор и свертываемость. Назначают анализ крови (эритроциты, лейкоциты), при необходимости — анализ мочи, рентгенологическое обследование, если это не удлиняет предоперационный период.
Проводится частичная санитарная обработка. Очистительную клизму не ставят. Мочевой пузырь пациент опорожняет самостоятельно или ему выполняется катетеризация. Промывание желудка выполняют по показаниям. За 20 — 30 мин до операции по назначению анестезиолога проводится премедикация.
Интраоперационный период. Этот период начинается с выполнения хирургического вмешательства и длится до его окончания.
Послеоперационный период. Этот период длится от момента окончания операции до выписки пациента из стационара и восстановления трудоспособности или ее стойкой утраты (инвалидности). Главными задачами этого периода являются:
■ предупреждение возможных осложнений со стороны раны и внутренних органов;
■ их своевременное распознавание и лечение;
■ облегчение общего состояния пациента;
■ ускорение процессов регенерации в организме пациента;
■ восстановление трудоспособности. Послеоперационный период условно делят на три фазы:
■ раннюю (реанимационную) — первые 3—5 сут после операции;
■ выздоровления — до выписки из стационара (до 2 — 3 недель);
■ реабилитации или амбулаторного долечивания (до 2—3 мес).
Транспортировка пациента из операционной осуществляется под контролем анестезиолога, медицинской сестры — анестезистки и палатной медицинской сестры. Особое внимание обращают на выступающие трубчатые дренажи, катетеры, инфузионную систему, чтобы они не выпали во время транспортировки. На всем пути необходимо внимательно следить за состоянием пациента и быть готовыми оказать неотложную помощь.
К моменту доставки пациента из операционной палата и постель должны быть подготовлены. Палату нужно проветрить. Функциональная кровать застилается подкладной клеенкой, чистым бельем и должна стоять так, чтобы к ней можно было подойти со всех сторон. В холодное время года перед укладыванием пациента постель нужно согреть грелками.
В зависимости от характера операции пациенту придается определенное положение в постели. Чаще всего после операций под наркозом пациента на 2 ч укладывают на спину горизонтально без подушки с повернутой в сторону головой. Такое положение способствует приливу крови к головному мозгу и предотвращает аспирацию рвотных масс. После операции на органах живота пациента из горизонтального положения переводят в положение Фовлера, т.е. полусидячее. После операции на позвоночнике пациента укладывают на живот, предварительно подложив под матрац щит. После операции на нижних конечностях их укладывают на шины Белера.
На область операционного вмешательства на 2 ч кладут пузырь со льдом и груз (мешочек с песком) для профилактики кровотечения из раны. Для профилактики пролежней тяжелых больных необходимо регулярно поворачивать в постели, а под крестцовую область подкладывать резиновый круг.
Самой ответственной, требующей пристального внимания медицинского персонала, является ранняя фаза послеоперационного периода. На этой фазе возможны серьезные осложнения, нередко угрожающие жизни пациента.
Осложнения со стороны раны. Кровотечение. Причиной могут быть недостаточный гемостаз, соскальзывание лигатуры, значительное повышение АД, снижение свертываемости крови. Это осложнение можно заподозрить по обильному промоканию кровью повязки, появлению бледности кожных покровов и слизистых оболочек, значительному снижению АД, появлению крови в моче, если операция выполнялась на органах мочевой системы, неожиданной тахикардии, кровавой рвоте, если операция выполнялась на желудке.
При подозрении на кровотечение необходимо срочно вызвать врача и приготовить гемостатические препараты (100 мл 5 % раствора аминокапроновой кислоты, 10 мл 10 % раствора хлорида кальция, 1 мл 1 % раствора викасола и др.), одноразовую систему для инфузии, подготовить пациента к возможной транспортировке в перевязочную или операционную, проверить наличие донорской крови нужной группы.
Нагноение операционной раны. Причин этого осложнения достаточно много. Это могут быть нарушения правил дезинфекции и стерилизации инструментов, перевязочного материала, операционного белья, шовного материала и мытья рук перед операцией. Способствуют нагноению операционной раны грубые манипуляции с тканями во время операции и нарушения санитарно-эпидемиологического режима операционного блока и др. Воспалительный процесс начинает проявляться повышением температуры тела, ухудшением общего состояния и другими явлениями интоксикации (головная боль, тахикардия, ознобы, рвота и т.д.).
При появлении указанных симптомов необходимо сообщить о них врачу, а он уже предпримет соответствующее лечение (физиотерапевтическое лечение, антибиотикотерапию, снятие швов, разведение краев раны, дренирование и др.).
Расхождение краев послеоперационной раны. Это осложнение возможно из-за нагноения раны, раннего снятия швов, прорезывания швов, резкого повышения внутрибрюшного давления во время кашля или чиханья, снижения процессов регенерации тканей при сопутствующих заболеваниях (сахарный диабет, авитаминоз, кахексия). При этом возможно выхождение внутренних органов живота наружу (эвентрация). Это осложнение легче предупредить, чем лечить. Если оно все же возникло, медицинская сестра обнаружит обильное промокание повязки кровью. Нужно вызвать врача и подготовить пациента к транспортировке в перевязочную для ревизии раны и наложения вторичных швов.
Осложнения со стороны сердечно-сосудистой системы. Острая сердечно-сосудистая недостаточность. Причинами этого осложнения могут быть кровопотеря, шок, гипоксия, предшествующая ишемическая болезнь сердца и др. Для предупреждения этого осложнения в предоперационном периоде необходимо проводить более тщательное исследование сердечно-сосудистой системы. Во время операции обезболивание должно быть достаточным, кровопотерю следует свести к минимуму.
При появлении у пациента боли в области сердца, частого пульса слабого наполнения и напряжения, низкого АД, чувства страха смерти медицинская сестра должна немедленно вызвать врача. К его прибытию она готовит сердечно-сосудистые препараты (1 мл 0,06 % раствора коргликона, 1 мл 0,05 % раствора строфантина, 1 мл 1 % раствора мезатона, 40 % раствор глюкозы, изотонический раствор и др.).
Тромбозы и эмболии. Причинами этих осложнений могут быть варикозное расширение подкожных вен нижних конечностей и замедление кровотока в них, посттромбофлебитическая болезнь, повышенная свертываемость крови. С целью профилактики этих осложнений необходимо, чтобы нижние конечности были забинтованы эластичным бинтом. После операции в постели ноги желательно укладывать на шину Белера. Пациенту нужно рекомендовать раннее вставание, активное ведение послеоперационного периода.
При появлении тромбозов и эмболии необходимо вызвать врача и к его прибытию приготовить реополиглюкин, гепарин, раствор фраксипарина в шприцах, 2 % раствор промедола и др.
Осложнения со стороны дыхательной системы. Острая дыхательная недостаточность. Осложнение может проявляться в форме асфиксии, инспираторной или экспираторной одышки, в форме нарушения ритма дыхания (дыхание Биота, Чейна—Стокса), нарушения частоты и глубины дыхания (дыхание Куссмауля).
Это осложнение требует оказания неотложной помощи. Нужно срочно вызвать врача, начать оксигенотерапию, по показаниям начать ИВЛ методом «изо рта в рот». К приходу врача готовят наборы для трахеотомии, интубации трахеи, сердечные и дыхательные аналептики.
Бронхит, пневмония, ателектазы. Осложнения развиваются в результате нарушения вентиляции легких из-за застойных явлений (чаще всего в задненижних отделах), обусловленных болью в ране, скоплением слизи в бронхах, длительным положением на спине. Немалую роль в возникновении этих осложнений играет и переохлаждение пациента. Профилактика заключается в дыхательной гимнастике в пред- и послеоперационном периодах, активном ведении пациента, придании пациенту положения Фовлера, введении обезболивающих препаратов, активном откашливании мокроты. Нельзя допускать переохлаждения.
Осложнения со стороны нервной системы. Операционный шок, боль. Эти осложнения возникают при недостаточном обезболивании во время операции или после нее, невосполненной кровопотере, перевозбуждении нервной системы. Срочно вызывают врача, вводят обезболивающие препараты, восполняют кровопотерю.
Нарушение сна. Пациент, перенесший операцию, в определенной степени испытал стресс, боль, кровопотерю. Все это способствует расстройству сна. Для нормализации функции сна необходимы медикаментозная коррекция, придание удобного положения в кровати, проветривание палаты.
Осложнения со стороны органов пищеварения. Парез желудочно-кишечного тракта. Осложнение часто развивается после операций на органах брюшной полости и обусловлено атонией мускулатуры пищеварительного тракта. При этом появляются икота, отрыжка, рвота, задержка стула и газов, метеоризм, разлитые боли в животе.
Нужно вызвать врача и ко времени его прибытия приготовить назогастральный зонд, шприц Жане, 100— 150 мл 2 % раствора соды, газоотводную трубку, 50—100 мл 10 % раствора натрия хлорида для выполнения гипертонической клизмы, 1 мл 0,05 % раствора прозе-рина. Для профилактики этого осложнения нужно периодически отсасывать содержимое желудка и промывать его с помощью шприца Жане через постоянный назогастральный зонд, так как его просвет может закупориваться. Периодически нужно вводить газоотводную трубку, придавать пациенту положение Фовлера.
Несостоятельность швов, перитонит. После операций на полых органах живота с наложением различных анастомозов могут прорезываться швы, и тогда содержимое этих органов начинает изливаться в свободную брюшную полость, что неизбежно ведет к развитию перитонита.
Необходимо вызвать врача и готовить пациента к повторной операции (релапаротомии).
Осложнения со стороны печени и почек (печеночно-почечная недостаточность). Это тяжелейшее осложнение обусловлено распространением инфекции в организме. Отмечается выраженная интоксикация: возбуждение, затем вялость, бессонница. Позднее увеличиваются печень, селезенка, развиваются желтуха, диарея. Прогрессирует анемия, наблюдается сдвиг лейкоцитарной формулы влево. Нарастают истощение, депрессия. Характерны температура тела гектического типа частый пульс, сухость слизистых оболочек, жажда, многократная рвота. Количество мочи уменьшается вплоть до анурии. При неблагоприятном течении печеночно-почечной недостаточности явления интоксикации нарастают, и через 5—20 сут наступает смерть.
При появлении первых признаков этого осложнения необходимо своевременно доложить врачу об изменениях в состоянии здоровья пациента, чтобы как можно раньше приступить к лечению.
Осложнения со стороны психики. Развитие послеоперационного психоза зависит от характера психической деятельности пациента, его возраста, психической травмы, передозировки наркотических веществ во время наркоза или пристрастия к алкоголю. У пациентов отмечается сильное двигательное и речевое возбуждение с нарушением ориентировки во времени и месте, галлюцинациями и бредом. В таком состоянии пациент может сорвать повязки, выпрыгнуть из окна, нанести увечья себе и окружающим. Уговоры неэффективны. Необходимо фиксировать его к кровати, срочно вызвать врача и к его прибытию приготовить 1—2 мл 2,5 % раствора аминазина. Обеспечивают постоянное наблюдение за пациентом, приглашают психиатра на консультацию.
Характеристика адекватного течения послеоперационного периода. Любая хирургическая операция вызывает определенные изменения в органах и системах организма пациента. Эти изменения (боль, повышение температуры тела, сухость во рту и т.д.) являются ответной реакцией организма на операционную травму и направлены на восстановление постоянства внутренней среды организма (гомеостаза). При неосложненном течении послеоперационного периода ответная реакция организма на операционную травму выражена умеренно и через 3—5 сут уменьшается и постепенно исчезает.
После операции пациент испытывает боли через 1,0 — 1,5 ч, если операция проводилась под местной анестезией, и по возвращении сознания после общей анестезий. Послеоперационные боли оказывают губительное воздействие на организм в целом и вызывают ряд изменений в различных органах и системах. В результате послеоперационных болевых раздражений часто возникают расстройства сердечной деятельности, дыхания, функции мочевого пузыря, перистальтики кишечника и др. Из перечисленных изменений, которые наступают в организме в результате операционной травмы, становится совершенно ясной и убедительной необходимость борьбы с послеоперационными болями. Обезболивание способствует благоприятному течению послеоперационного периода, быстрейшему заживлению послеоперационных ран и выздоровлению. С этой целью необходима хорошая анестезия, удобное положение в постели, введение наркотических (1 мл 2 % раствора промедола, 2 мл 0,005 % раствора фентанила) и ненаркотических анальгетиков (2 мл 50 % раствора анальгина, 5 мл раствора баралгина).
После тяжелых операций больные в послеоперационном периоде резко обезвоживаются. Обезвоживанию способствуют еще и многократная рвота, диарея, повышенная потливость. Имеет значение также повышенное выделение паров воды легкими. После операций повышается частота дыхания, понижается ее глубина; минутный объем вдыхаемого воздуха чаще всего увеличивается. В соответствии с этим количество воды, теряемой легкими при дыхании, также увеличивается. Потеря организмом воды влечет за собой резкое снижение хлоридов в крови. А ведь хлориды обладают высокой способностью задерживать воду в организме. Нарушение водного обмена сопровождается ацидозом, повышением вязкости крови, сухостью кожи и слизистых, сильнейшей интоксикацией.
Основная задача — восполнить потерю жидкости организмом в послеоперационном периоде путем введения в организм физиологического раствора, раствора глюкозы, крови и других растворов в общей сложности до 3 — 5 л в сутки. Устранению обезвоживания способствует также раннее кормление больных с разрешения врача; нужно иметь в виду, что принимаемая пища содержит около 50 % воды. При проведении инфузионной терапии необходимо ориентироваться на количество выведенной жидкости из организма через почки, кожу, легкие и количество введенной жидкости через рот и внутривенно. Главная масса воды выделяется из организма через почки с мочой (1,0 — 1,5 л в сутки), легкими — с выдыхаемым воздухом (до 500 мл), путем кожного дыхания и потения (0,5—1,0 л). На каждый градус повышенной температуры тела потеря воды организмом составляет 500 мл.
В послеоперационном периоде нередко наблюдается также нарушение углеводного обмена — гипергликемия. В большинстве случаев послеоперационное повышение сахара в крови держится в течение 3—4 сут, затем снижается до предоперационных цифр. Су
щественная роль в образовании гипергликемии принадлежит эмоциональному фактору (влияние адреналина), который доминирует не только до операции, но и во время, и после операции. С повышением сахара в крови тесно связаны явления послеоперационного ацидоза как выражения нарушения кислотно-щелочного равновесия в крови. После операций, особенно проведенных под наркозом, преобладающей причиной гипергликемии и ацидоза является ослабление окислительных способностей тканей в результате угнетающего действия наркотических веществ на окислительные процессы. В большинстве случаев наблюдается «компенсированный ацидоз» без каких-либо клинических симптомов.
Лучшим методом профилактики послеоперационного ацидоза является раннее кормление больных в послеоперационном периоде с назначением рациональной диеты, исходя из особенностей оперативного вмешательства. Эффективным является введение в пред- и послеоперационном периоде глюкозы с инсулином, особенно истощенным больным и перед тяжелыми операциями. Инсулин вводится из расчета одна единица инсулина на 5 г сухой глюкозы.
После операций часто обнаруживаются нарушения белкового обмена. Чем тяжелее и длительнее операция, тем выше содержание остаточного азота в крови. Наибольший подъем наблюдается в течение первых 2—3 суток после операции и к 3-м или 4-м суткам содержание остаточного азота возвращается к норме. Повышение остаточного азота является следствием усиления распада белков в ране и не зависит от недостаточности почек.
В послеоперационном периоде очень часто наблюдается гипопротеинемия, особенно после операций на ЖКТ и операций, сопровождавшихся большой кровопотерей. Наиболее резко она выражена на 4—5-е сутки после операции и в дальнейшем (через 8—20 сут) постепенно проходит. В свете этих данных приобретает особенное значение раннее кормление больных полноценной белковой пищей.
Из-за нервно-рефлекторного спазма сфинктера мочевого пузыря, необычного положения пациента часто возникает острая задержка мочи. Необходимо в первую очередь применить нервно-рефлекторные меры воздействия для побуждения пациента к мочеиспусканию: открыть водопроводный кран — журчание льющейся воды поможет снять спазм сфцнктера мочевого пузыря; уединить пациента; положить теплую грелку на лонную область. При неэффективности проводят катетеризацию мочевого пузыря.
Под влиянием операции и наркоза у больных происходят значительные изменения в кроветворении. В послеоперационном периоде отмечается лейкоцитоз, увеличение молодых нейтрофильных форм, уменьшение лимфоцитов, эритроцитов, тромбоцитов, гемоглобина. Лейкоцитоз объясняется реакцией организма на всасывание продуктов распада белков. Количество эритроцитов уменьшается незначительно, резко падает на 2-е и особенно 3-й сутки, с 6-х суток начинает вновь увеличиваться. Показатели крови к 10-м суткам после операции обычно возвращаются к норме.
КОНТРОЛЬНЫЕ ВОПРОСЫ
1. Дайте определение хирургической операции.
2. По каким признакам классифицируют хирургические операции?
3. Назовите этапы хирургического вмешательства.
4. Что представляет собой предоперационный период? Назовите его основную цель.
5. Перечислите задачи диагностического этапа предоперационного периода.
6. Что представляет собой психологическая предоперационная подготовка?
7. Что входит в соматическую предоперационную подготовку?
8. Что подразумевает специальная предоперационная подготовка?
9. Охарактеризуйте послеоперационный период.
10. Какие фазы выделяют в послеоперационном периоде?
11. Какие существуют различия в подготовке пациентов к экстренным и плановым операциям?
В чем заключается особенность подготовки детей к операции?
13. Назовите особенности подготовки к операции больных пожилого и старческого возраста.
14. Что такое периоперативный и интраоперационный периоды?
ТЕСТЫ
6.1. Основной задачей предоперационного периода является:
а) улучшение состояния пациента;
б) подготовка больного к операции;
в) проверка органов дыхания;
г) нормализация стула.
6.2. Предоперационный период заканчивается:
а) накануне операции;
б) в день операции;
в) за 30 мин до операции;
г) с момента начала операции.
6.3. Проведение экстренной операции откладывается:
а) при простудном заболевании;
б) гнойных высыпаниях на коже;
в) менструации;
г) не откладывается.
6.4. Послеоперационный период начинается:
а) с установления диагноза;
б) начала операции;
в) окончания операции;
г) через сутки после операции.
6.5. Бритье операционного поля проводится:
а) утром накануне операции;
б) вечером накануне операции;
в) утром в день операции;
г) по окончании операции.
6.6.Положение больного в кровати в первые 2 ч после операции:
а) с приподнятым ножным концом;
б) приподнятым головным концом;
в) опущенным головным концом;
г) горизонтальное.
6.7. При острой задержке мочи у больного после операции медицинская
сестра должна:
а) ввести катетер в мочевой пузырь;
б) срочно вызвать врача;
в) оказать рефлекторное воздействие;
г) ввести мочегонные средства.
СИТУАЦИОННЫЕ ЗАДАЧИ
6.1. В приемное отделение гинекологической больницы поступила женщина 25 лет с жалобами на разлитые боли в животе. Пациентку беспокоят общая слабость, головокружение, тошнота. Артериальное давление
90/40 мм рт. ст., пульс 120 уд./мин, слабого наполнения и напряжения.Женщина почувствовала себя плохо внезапно 1 ч назад. Дежурный врач поставил диагноз «Прервавшаяся внематочная беременность. Внутрибрюшинное кровотечение. Гемотрайсфузионный шок II степени».
1. Назовите вид предстоящей операции по срокам выполнения.
2. Как подготовить пациентку к предстоящей операции?
6.2. В женскую консультацию обратилась женщина по поводу фибромиомы матки для решения вопроса об оперативном лечении. Общее состояние пациентки удовлетворительное, кожные покровы чистые, зев и конъюнктивы гиперемированы, имеются насморк и слезотечение. Температура тела 37,3 °С.
1. Назовите вид предстоящей операции по срокам выполнения.
2. Какое решение нужно предпринять по поводу данной пациентки?
6.3. На 5-е сутки после операции по поводу опухоли матки у пациентки поднялась температура тела до 38,5 °С, появился сухой кашель, ухудшилось общее состояние, появилась головная боль. Частота дыхательных движений составляет 24 в 1 мин. Повязка чистая сухая, воспалительные явления в ране отсутствуют.
1. О каком возможном осложнении в послеоперационном периоде
идет речь?
2. Как проводится профилактика данного осложнения?
Глава 7
Дата добавления: 2016-05-11; просмотров: 19128;
