Синдром длительного сдавления
Синдром длительного сдавления (синонимы: травматический токсикоз, краш-синдром, миоренальный синдром) — патологический симптомокомплекс, возникающий в результате длительного сдавления (более 2 ч) отдельных частей тела тяжелыми предметами во время землетрясения, разрушений зданий и т.д. Сдавление вызывает не только механическое повреждение, но и длительную ишемию, что приводит к обширным ишемическим некрозам. Этот симптомокомплекс развивается после удаления сдавливающего предмета и восстановления кровообращения в пострадавшей области тела. Продукты распада и нарушенного обмена поступают в общий кровоток из сдавленных или размозженных тканей поврежденного органа.
Клиническая картина. В клинике синдрома длительного сдавления различают три периода.
Ранний период характеризуется шоковым состоянием: сначала появляется беспокойство, потом заторможенность, возникают выраженная бледность кожных покровов, тахикардия, гипотония. В области сдавления после освобождения появляются бледность кожи, отек с кровоподтеками и отслойкой эпидермиса, нарушается чувствительность, нарастают боли. На коже образуются пузыри, наполненные серозной или геморрагической жидкостью. В дистальных отделах конечности пульс резко ослабевает или совсем отсутствует из-за сдавления конечности отечными тканями и спазма артерий. Пострадавших беспокоят сильная распирающая боль в поврежденной конечности, слабость, озноб.
Промежуточный период (2—3-й сутки) проявляется клиникой почечно-печеночной недостаточности: возникают боли в поясничной области, начинаются жажда, рвота, общее состояние значительно ухудшается, появляется желтушность кожных покровов. Цвет мочи становится бурым. Ее количество резко уменьшается. Сознание пострадавшего спутанное. В поврежденной области отек нарастает, кожа становится синюшной окраски, содержимое пузырей нагнаивается, пульсация периферических сосудов отсутствует.
Поздний период начинается через 2—3 недели при благоприятном течении заболевания и характеризуется отторжением некротических тканей, восстановлением жизнеспособности тканей поврежденной области. Функция печени и почек медленно восстанавливается. При неблагоприятном течении заболевания развиваются гангрена пострадавшей конечности и сепсис. Пациенты погибают от печеночно-почечной недостаточности.
Первая медицинская и доврачебная помощь. Помощь оказывают в следующей последовательности:
1) проводят обезболивание;
2) если есть возможность, еще до освобождения от сдавления на конечность накладывают артериальный жгут выше места сдавления для предотвращения поступления токсических веществ из размозженных тканей в общий кровоток;
3) после устранения сдавления туго бинтуют поврежденную конечность от пальцев до жгута;
4) снимают артериальный жгут;
5) осуществляют транспортную иммобилизацию поврежденной конечности транспортными шинами или подручными средствами;
6) обкладывают конечность пузырями со льдом;
7) дают пострадавшему обильное щелочное питье;
8) внутривенно вводят 200 мл 4—5% раствора гидрокарбоната натрия;
9) бережно транспортируют в ЛПУ.
Лечение. Лечение в стационаре направлено на снижение интоксикации, улучшение функции печени и почек, уменьшение некроза тканей. С этой целью проводится противошоковая, дезинтоксикационная, антибактериальная терапия. Во время перевязок выполняется некрэктомия. При циркулярном сдавлении конечности струпом выполняется его рассечение. При развитии гангрены конечность ампутируют.
Вывихи
Под вывихом (лат. luxatio) понимают стойкое смещение суставных концов костей за пределы их нормальной подвижности, иногда с разрывом суставной сумки и связок и выходом суставного конца одной из костей из сумки (при травмах, заболеваниях суставов). Частичное смещение суставных концов в суставе называется подвывихом. Название вывиха дается по наименованию дистальной кости, образующей сустав, например вывих плеча в плечевом суставе. Наиболее часто вывихи происходят в плечевом суставе. Это обусловлено анатомическими особенностями плечевого сустава. Классификация вывихов приведена на рис. 8.1.
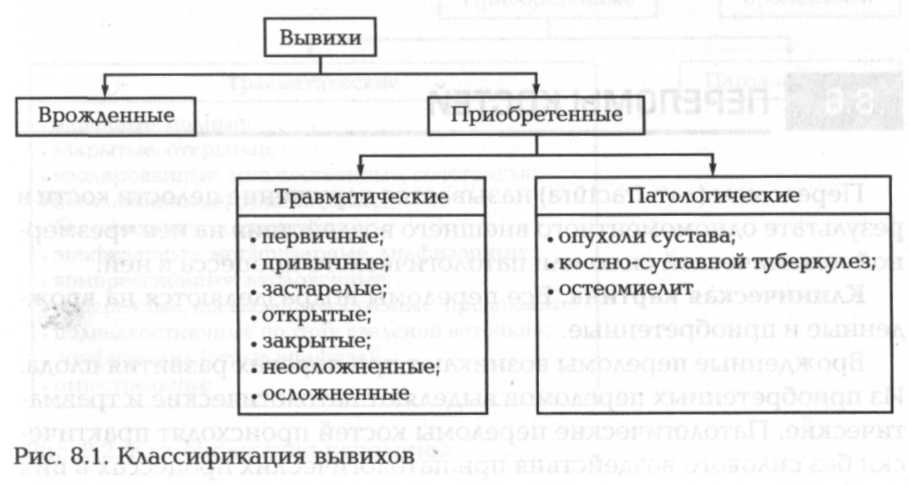
Среди врожденных наиболее частым является .врожденный вывих бедра, который чаще бывает у девочек. Большинство вывихов являются травматическими.
Клиническая картина. Выраженная боль в области поврежденного сустава, нарушение функции конечности, деформация сустава, вынужденное положение конечности и изменение ее длины (укорочение), «пустой сустав», пружинящие пассивные движения в суставе и нарушение физиологической оси конечности.
Первая медицинская и доврачебнаяпомощь. Проводят обезболивание (внутримышечно вводят 1 мл 1 —2 % раствора промедола), иммобилизируют конечность шиной Крамера или подручными средствами в вынужденном положении. Местно можно применить холод. Пострадавшего направляют в травмпункт или травматологическое отделение щадящим транспортом. Без рентгенологического обследования сустава вправление вывиха недопустимо, так как у пострадавшего кроме вывиха может быть еще и перелом одной из костей, образующих сустав.
Лечение. В ЛПУ пострадавшего направляют на рентгенологическое обследование поврежденного сустава. После этого вывих вправляют под местным или общим обезболиванием. Устранив вывих, врач направляет пациента на контрольную рентгенографию сустава.
После рентгенологического подтверждения устранения вывиха конечность иммобилизируют гипсовой повязкой на определенный срок. После снятия повязки назначаются физиотерапевтические процедуры, лечебную физкультуру (ЛФК) и массаж.
Открытый, застарелый и привычный вывихи подлежат оперативному лечению.
ПЕРЕЛОМЫ КОСТЕЙ
Переломом (лат. fractura) называется нарушение целости кости в результате одномоментного внешнего воздействия на нее чрезмерной механической силы или патологического процесса в ней.
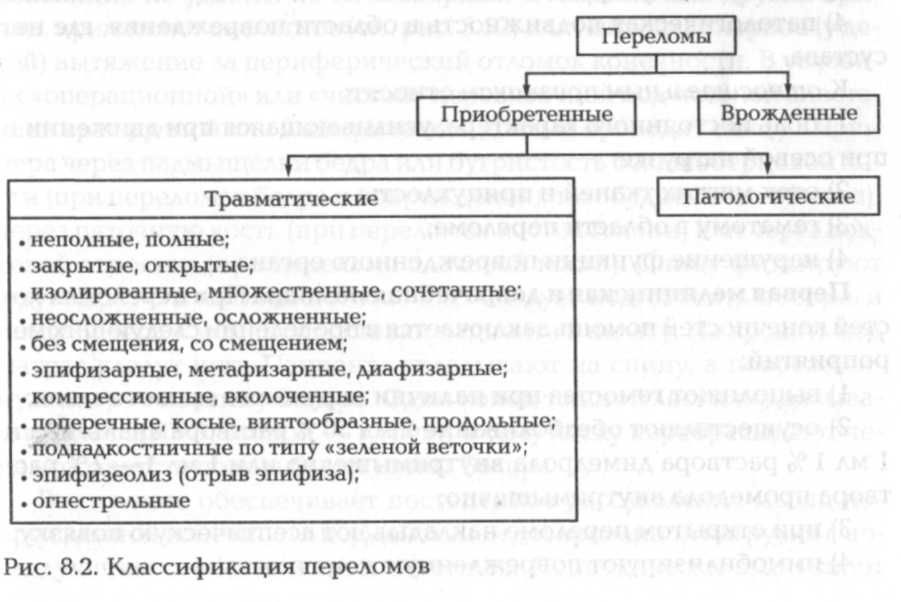
Клиническая картина. Все переломы подразделяются на врожденные и приобретенные.
Врожденные переломы возникают при пороках развития плода. Из приобретенных переломов выделяют патологические и травматические. Патологические переломы костей происходят практически без силового воздействия при патологических процессах в них
(метастазы злокачественной опухоли, остеомиелит и др.). Причиной остальных приобретенных переломов в большинстве случаев является травма — это травматические переломы.
Классификация переломов приведена на рис. 8.2.
По характеру повреждения кости переломы бывают неполные и полные. К неполным переломам относятся трещины, надломы, вдавления. При полных переломах нарушается целость кости и надкостницы.
Об открытом переломе кости говорят в тех случаях, когда имеется нарушение целости покровов в области перелома от воздействия травмирующего предмета или отломков кости. При закрытом переломе целость покровов не нарушена.
Перелом одной кости называют изолированным, двух и более костей — множественным. Если перелом сопровождается повреждением других органов, то он сочетанный.
Осложнения переломов костей бывают ранними и поздними. К ранним осложнениям относятся: травматический шок; жировая эмболия; повреждения сосудов (кровотечения) и нервов (параличи); повреждения внутренних органов (головной или спинной мозг, легкие, органы малого таза и др.). К поздним осложнениям относятся пролежни, нагноения в зоне спиц Киршнера или операционной раны, прорезывание спиц, замедленная консолидация, образование ложного сустава.
По наличию смещения костных отломков относительно друг друга переломы бывают со смещением и без смещения. Выделяют следующие виды смещения костных отломков:
1) боковое;
2) по длине;
3) под утлом;
4) ротационное.
В зависимости от локализации различают диафизарные, метафизарные и эпифизарные переломы.
Переломы с внедрением одного костного фрагмента в другой называются вколоченными.
По направлению линии выделяют поперечные, косые, продольные, оскольчатые, винтообразные, вколоченные, компрессионные переломы. Поднадкостничные переломы по типу «зеленой веточки» и эпифизеолиз (перелом по линии эпифизарного хряща) встречаются у детей.
Перелом, возникший вследствие огнестрельного ранения, называется огнестрельным. Такие переломы характеризуются большими разрушениями костной ткани.
Выделяют абсолютные и относительные признаки переломов.
К абсолютным признакам относятся:
1) деформация в зоне перелома;
2) крепитация костных отломков, определяющаяся при пальпации области повреждения;
3) абсолютное укорочение кости;
4) патологическая подвижность в области повреждения, где нет сустава.
К относительным признакам относят:
1) боль постоянного характера, усиливающаяся при движении и при осевой нагрузке;
2) отек мягких тканей и припухлость;
3) гематому в области перелома;
4) нарушение функции поврежденного органа.
Первая медицинская и доврачебная помощь. При переломах костей конечностей помощь заключается в проведении следующих мероприятий:
1) выполняют гемостаз при наличии наружного кровотечения;
2) осуществляют обезболивание 2 мл 50 % раствора анальгина и 1 мл 1 % раствора димедрола внутримышечно или 1 мл 1 —2 % раствора промедола внутримышечно;
3) при открытом переломе накладывают асептическую повязку;
4) иммобилизируют поврежденную конечность;
5) кладут холод на область перелома;
6) бережно транспортируют в ЛПУ.
Пострадавших транспортируют несколькими способами. Они могут передвигаться сами с помощью помощников, их переносят на руках либо двумя лицами при помощи «замка» из четырех или трех рук; при переноске на носилках соблюдаются определенные правила:
■ при повреждениях верхних конечностей пострадавших переносят в положении на спине с поворотом на здоровый бок; поврежденное предплечье укладывают на грудь или живот;
■ повреждениях нижних конечностей — на спине; поврежденную ногу укладывают на возвышение из подушки, одеяла и т. д.
Транспортировка может осуществляться любым транспортом, но при условии максимального покоя для пострадавшего.
Лечение. С диагностической целью обязательно проводится рентгенологическое обследование поврежденной области в двух или трех проекциях. При смещении костных отломков под местным или общим обезболиванием осуществляется их репозиция, т. е. сопоставление. После репозиции обязателен рентгенологический контроль.
Если репозицией смещение отломков удалось устранить или перелом был без смещения, то на поврежденную конечность обычно накладывают гипсовую повязку. В тех случаях, когда одномоментная репозиция не удается из-за повторных смещений или других причин, применяют скелетное (см. рис. 5.52) или лейкопластырное (у детей) вытяжение за периферический отломок конечности. В условиях «операционной» или «чистой» перевязочной под местной анестезией врач ручной или электрической дрелью проводит спицу Киршнера через надмыщелки бедра или бугристость болынеберцовой кости (при переломах бедра и повреждениях тазобедренного сустава), через пяточную кость (при переломах костей голени) или через локтевой отросток (при переломе плечевой кости). Спицу фиксируют к дуге ЦИТО и натягивают ключом. Следует подготовить постель и шину Белера к моменту доставки пациента в палату. На кровать под матрас кладут щит. Пациента укладывают на спину, а поврежденную ногу — на шину Белера. Один конец толстой лески подвязывают к дуге ЦИТО, второй — к грузу, а саму леску перебрасывают через соответствующие блоки шины Белера.
Вытяжение обеспечивает постепенное расслабление мышц поврежденной конечности под действием дозированной нагрузки с последующим сопоставлением отломков. Периодически выполняют
рентгенологический контроль перелома. После образования хрящевой мозоли в области перелома вытяжение снимают и на конечность накладывают гипсовую повязку до образования костной мозоли. Гипсовая повязка может быть в виде лонгеты, циркулярной (глухой), лонгетно-циркулярной, окончатой или мостовидной при наличии раны, кокситной при повреждениях бедра или тазобедренного сустава, торакобрахиальной при переломах плечевой кости. Как только образовалась неокрепшая костная мозоль, гипсовую повязку снимают и назначают ЛФК, парафиновые аппликации, электрофорез, тепловые процедуры.
Основным недостатком скелетного вытяжения является вынужденное положение пациента в постели на спине со всеми вытекающими отсюда последствиями. Этот недостаток компенсируется внеочаговым компрессионно-дистракционным остеосинтезом аппаратами Илизарова (см. рис. 5.53), Гудушаури. При этом методе лечения спицы Киршнера проводят через кость в разных плоскостях выше и ниже перелома, закрепляют металлическими кольцами, которые соединяют между собой штангами. Эти штанги можно укорачивать; при этом происходит компрессия (сжатие) отломков. При удлинении штанги будет происходить дистракция (растяжение) отломков.
Этот метод лечения переломов укорачивает сроки лечения, позволяет больному рано ходить с аппаратом. Применяются операции металлоостеосинтеза с внутрикостной или накостной фиксацией отломков пластинами, стержнями, шурупами. В последнее время широко используют эндопротезирование суставов, особенно тазобедренного при переломах шейки бедра.
Дата добавления: 2016-05-11; просмотров: 2058;
