Проводниковая анестезия
Препараты—новокаин, лидокаин и тримекаин (1—2% раство-
ры), которые вводят пери- или эндоневрально:
а) стволовая анестезия—раствор анестетика вводят по ходу
нерва, иннервирующего данную область. Примером могут служить
анестезия пальцев по методу Оберста—Лукашевича и паравер-
тебральная анестезия;
б) анестезия нервных сплетений производится путем введе-
ния анестезирующего раствора в область сплетения, иннервирую-
щего конечность, например плечевого сплетения при операциях
на руке;
в) перидуральная анестезия. Перидуральное пространство про-
стирается от основания черепа до копчика, оно расположено меж-
ду твердой мозговой оболочкой и внутренней поверхностью спин-
номозгового канала. Перидуральное пространство выполнено рых-
лой соединительной тканью, в которой располагаются венозные
сплетения и проходят передние и задние корешки спинномозговых
нервов.
Препараты—растворы лидокаина 2%—30,0 мл; тримекаина
2%—30,0 мл; маркаина 0,5%—20,0 мл; дикаина 1%—20 мл.
Количество анестезирующего раствора зависит от возраста, ве-
са и общего состояния больного. К анестетикам добавляют раст-
вор адреналина 1 : 1000 по капле на каждые 5 мл раствора. Для
удлинения времени действия анестетиков пользуются так называе-
мыми пломбированными растворами. В качестве “пломбы” приме-
няют кровь больного или гемодез.
Техника исполнения. Анестезию производят в положе-
нии больного сидя или лежа на левом боку. Место инъекции сма-
зывают йодной настойкой, а затем протирают спиртом. Место
укола определяют по опознавательным пунктам: линия, соединя-
ющая spina illiaca, пересекает IV поясничный позвонок, углы
лопаток соответствуют VII грудному позвонку, spina scapulae—
V грудному позвонку, promines—VII шейному позвонку. Место
инъекции зависит от желаемого уровня анестезии:
грудь— Тh2—Тh3;
верхняя половина живота — Th7—Th8;
нижняя половина живота—Тh10—Th11;
малый таз—L1—L2;
нижние конечности, промежность—L3—L4.
Иглу вводят строго по средней линии, в поясничном отделе
строго перпендикулярно к поверхности спины, в грудном отделе—
с наклоном книзу соответственно направлению остистых отрост-
ков. Иглу с мандреном вводят на глубину 3 см, мандрен удаляют
и присоединяют шприц с физиологическим раствором. Пока игла
проходит через связки, несмотря на давление на поршень, раствор
из шприца не вытекает. В момент попадания иглы в перидураль-
ное пространство физиологический раствор, не встречая сопротив-
ления, свободно поступает туда. После введения 1—2 мл физиоло-
гического раствора шприц снимают и убеждаются в правильности
расположения иглы, при этом из просвета иглы не должна выде-
ляться жидкость. Если игла стоит правильно, можно начать вве-
дение анестетика. Далее используют одномоментную или продлен-
ную перидуральную анестезию с катетеризацией в зависимости от
показаний.
Клиника. Развитие анестезии наступает через 15—20 мин и
длится в течение 3—4 ч. Первым признаком блокады уже через
4—5 мин после введения полной дозы анестетика является гипо-
стезия, а затем аналгезия, зона которой быстро расширяется
вверх и вниз от уровня введения препарата. Одновременно выклю-
чается восприятие температурных изменений.
Постепенное снижение артериального давления вследствие развивающейся симпатической блокады является непостоянным, но
определяющим признаком перидуральной анестезии. Наступает
хорошая релаксация мышц брюшной стенки. Двигательная актив-
ность при перидуральной анестезии выключается в последнюю
очередь, а восстанавливается первой.
Показания:
1) при различных операциях на брюшной полости, в гинеколо-
гии, урологии, на нижних конечностях;
2) с лечебной целью—снятие болевого синдрома.
Противопоказания:
1) воспалительные изменения в области прокола или септице-
мия;
2) тяжелый шок;
3) повышенная чувствительность к препаратам;
4) заболевания ЦНС.
Осложнения:
1) прокол твердой мозговой оболочки;
2) незамеченное повреждение вен при катетеризации периду-
рального пространства;
3) неврологические боли в спине, перидурит, менингит;
4) тотальная спинальная блокада;
5) глубокая гипотония;
6) токсические проявления.
Одной из разновидностей перидуральной анестезии является
сакральная анестезия.
Препараты и дозы такие же, как при перидуральной анестезии.
Техника исполнения. Анестезию проводят в положе-
нии на животе с подложенным валиком. Раствор вводят в дисталь-
ную часть перидурального пространства крестца через hiatus ca-
nalis sacralis (рис. 6).
Иглу с мандреном вводят в канал на глубину 3—4 см под уг-
лом 45° к поверхности кожи. После попадания в перидуральное
пространство мандрен удаляют, проверяют правильность положе-
ния иглы и медленно вводят анестетик, который должен идти сво-
бодно, без сопротивления. Анестетик распространяется до I пояс-
ничного позвонка и анестезирует все пояснично-крестцовые сег-
менты.
Показания:
1) при цистоскопии;
2) при геморроидэктомии;
3) при родах;
4) при урологических операциях.
Осложнения: те же, что и при перидуральной анестезии;
г) спинномозговая анестезия. При спинномозговой анестезии
анестетик вводят в субарахноидальное пространство.
Препараты: лидокаин 1%—1 мл, новокаин 5%—1 мл, совка-
ин 1%—0,5—1 мл.
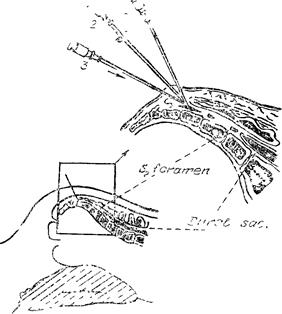
Рис 6 Пункция перидурального пространства са-
кральным доступом
Техника исполнения. При проведении спинномозговой
анестезии большое значение имеет положение больного на опера-
ционном столе после введения анестетика. Если удельный вес ра-
створа анестетика выше удельного веса ликвора (5% раствор но-
вокаина), он опускается к крестцу (в положении больного сидя)
или попадает в грудной отдел (в положении лежа). Если удель-
ный вес раствора анестетика меньше, чем спинномозговой жидко-
сти (1% раствор совкаина), перемещение раствора будет проис-
ходить в сторону черепа.
Спинномозговую анестезию можно производить высокую для
операций в брюшной полости и низкую—на нижних конечностях.
Это зависит от уровня прокола, а также от удельного веса раство-
ра. Наиболее частым уровнем для пункции является промежуток
между XII грудным и I поясничным и между I и II поясничными
позвонками. После прокола внутреннего листка твердой мозговой
оболочки и удаления мандрена из иглы начинает выделяться каплями спинномозговая жидкость. Это служит доказательством, что
пункция сделана правильно и можно вводить анестетик. При по-
явлении крови из просвета иглы ее следует извлечь, а пункцию
повторить.
После введения раствора иглу удаляют, место прокола смазы-
вают клеолом и накладывают марлевую наклейку. Учитывая
удельный вес раствора, регулируют положение операционного сто-
ла. Необходима строжайшая асептика.
Клиника. Анестезия наступает спустя 5—7 мин после инъек-
ции. Вначале исчезает болевая чувствительность, потом темпера-
турная и, наконец, тактильная. Часто наблюдается снижение ар-
териального давления, в связи с чем в премедикацию обязательно
включают эфедрин. Продолжительность новокаиновой анестезии
45—60 мин, совкаиновой—2—3 ч.
Преимущества:
1) полное, глубокое обезболивание и хорошая релаксация при
операциях в брюшной области и на нижних конечностях;
2) отсутствие послеоперационных легочных осложнений.
Недостатки:
1) сохранение сознания больного;
2) плохая управляемость длительностью и глубиной анестезии.
Противопоказания:
1) низкое артериальное давление;
2) острая кровопотеря;
3) заболевания ЦНС (опухоли, менингит);
4) сердечно-сосудистая недостаточность;
5) гнойничковые поражения кожи поясничной области, сепсис;
6) детский возраст;
7) костная деформация позвоночника.
Осложнения:
1) в момент пункции:
а—повреждение корешков спинного мозга;
б — кровотечение из венозных сплетений;
2) в период наступления анестезии:
а—снижение артериального давления;
б—угнетение и остановка дыхания при высокой анестезии;
3) в послеоперационном периоде:
а—тошнота, рвота, головная боль;
б — менингит;
в—парестезии, параличи.
Дата добавления: 2016-01-09; просмотров: 1305;
