Острый холецистит
Острый холецистит, по нашим данным, занимает в настоящее время по частоте второе место после аппендицита, составляя 17—18% от больных, поступающих по неотложной хирургии. Острые холециститы в 95,1% случаев связаны с калькулезом и лишь в 4,9% — бескамневые. Патоморфологические формы холецистита занимают по частоте: катаральные—10,7%, флегмонозные— 75,9%, гангренозные—12% и перфоративные — 1,4% (В. И. Филин и М. А. Элькия, 1978).
В развитии острого холецистита ведущую роль играет фактор застоя, усугубляющийся присоединением инфекции, на фоне нарушения химического состава желчи (дисхолии).
Фактор застоя может быть: а) механического характера; б) функционального; в) эндокринного.
Механический фактор связан с анатомическими изменениями, нарушающими отток желчи на уровне пузырного протока, общего желчного протока, большого дуоденального соска и двенадцатиперстной кишки (рис. 17).
1. На уровне пузырного протока нарушение пассажа желчи может быть связано за счет изолированного воспалительного процесса в протоке и его рубцового сужения. Причем наружные размеры его не отличаются от нормальных и лишь при рассечении обнаруживается, что просвет протока едва проходим. Другой причиной нарушения оттока является ущемленный камень как в пузырном протоке, так и в кармане Гартмана. Наиболее постоянной причиной, обнаруживаемой при операционной холангиографии, является анатомическая особенность хода пузырного протока и его взаимоотношений с общим желчным протоком. Ruge выделил три типа впадения пузырного протока в холедох. Первый тип состоит во впадении пузырного протока в холедох под острым углом (33—80%). Второй тип заключается в параллельном ходе пузырного протока на протяжении 1—5 см и более (12—49%). Третий тип характеризуется спиралеобразным ходом его и впадением в печеночные протоки.
Анализ нашего операционного материала показывает, что у больных Острым холециститом наиболее постоянно встречается второй тип пузырного протока по Ruge. Среди наших оперированных больных он составил почти 80% (рис. 18). Мы объясняем это обстоятельство следующим образом. Вероятно, при параллельном ходе пузырного протока он отделяется от общего желчного протока лишь слизистой оболочкой (И. Литман, 1970). Поэтому любое повышение давления в общем желчном пророке прежде всего направлено в сторону слабой стенки, состоящей часто лишь из слизистой перегородки, что приводит к сдавлению пузырного протока и нарушению оттока желчи (боковой гидродинамический эффект). Можно предположить, что люди со вторым типом пузырного протока имеют предрасположенность к возникновению холецистита. Стремление к излишнему радикализму при иссечении пузырного протока может оказаться для этих пациентов губительным. Понятно, что единственным средством, делающим в этой ситуации хирурга осторожным, является интраоперационная холангиографня.
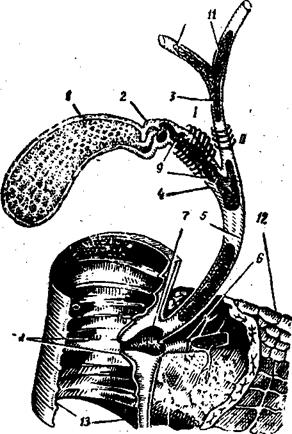
Рис. 17. Схема строения внепеченочных желчных путей (У. А. Арипов и соавт., 1969):
I. Сфинктер Люткенса. II. Сфинктер Мирицци. 1 — желчный пузырь; 2 — шейка пузыря; 3 — общий печеночный проток; 4— пузырный проток; б — общий желчный проток; 6 —главный панкреатичеркий проток; 7 —ампула Фатера; 8. — Фатеров сосок; 9 — Гейстеровы клапаны; 10 — правый печеночный проток; 11 — левый печеночный проток; 12 — поджелудочная железа; 13 — двенадцатиперстная кишка.
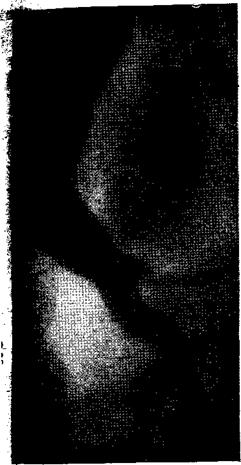

Рис.18. Операционная холангиография. Пузырный проток длиной в 8 см идет параллельно общему желчному протоку и впадает в него на уровне интрапанкреатического отдела. Такой вариант хода пузырного протока создает условия для сдавления его и нарушения оттока желчи.


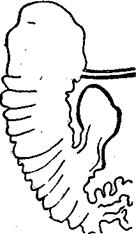
Рис. 20. Релаксационная дуоденография. Выявляется префатериальный дивертикул, вызывающий нарушение оттока желчи.
По нашим наблюдениям, в длинном и низко впадающем пузырном протоке могут фиксироваться камни, которые извне сдавливают холедох и приводят к развитию нетолько холецистита, но и желтухи (рис. 19). Случаи дуктулярного литиаза нередки и требуют точной дифференцировки, поскольку такие камни невозможно удалить прихоледотомии и очень трудно при папиллосфинктеротомии.
2. Следующим анатомическим уровнем, на котором происходит нарушение оттока желчи, является большой дуоденальный сосок (БДС). Причиной непроходимости БДС являются желчно-каменная болезнь, паразитарные поражения желчных путей и первичные заболевания БДС (папиллоспазм, стенозирующий папиллит, возрастная гипертрофия и склероз соска, дивертикул и т. д.).
3. Не менее важным элементом нарушения пассажа желчи является заболевание двенадцатиперстной кишки, в частности, префатериальные дивертикулы (рис. 20) и дуоденостазы. Причины дуоденостаза можно подразделить на пять групп (Н. А. Скуя, 1981):
А. Врожденные аномалии: спайки дуоденоеюнального изгиба, аномалии связки Трейца, подвижная двенадцатиперстная кишка, кольцевидная поджелудочная железа, опущение двенадцатиперстной кишки и так называемая хроническая артерио-мезентериальная непроходимость, существование которой оспаривается.
Б. Экстрадуоденальные заболевания и компрессии дуоденоеюнального отдела, вызванные опухолью желудка, поджелудочной железы, ретроперитонеальными опухолями, кистами, увеличенными лимфатическими узлами и аневризмой брюшной аорты.
В. Заболевания внутри кишки: опухоли, дивертикулы, пептические язвы, туберкулез.
Г. Механическое закрытие просвета кишки инородными телами, желчными камнями, паразитами.
Д. Заболевания, возникшие после операции на желудке и тонкой кишке.
Функциональный фактор связан: 1) с дисфункцией вегетативной нервной системы; 2) с сенсибилизацией внепеченочных желчных протоков; 3) с повышением внутрибрюшинного давления, редкими приемами пищи.
Эндокринный фактор застоя связан с дефицитом интестинальных гормонов. Установлено, что в слизистой двенадцатиперстной кишки образуется гормон холецистокинин-панкреозимин, обладающий сильным холекинетическим и холеретическим действием, а также способностью открывать сфинктер Одди (Sun, Shay, 1960; Plessierи соавт., 1973; Ю. И. Рафес, 1974, 1975). Слизистой оболочкой начального отдела тонкого кишечника освобождается другой гормон — секретин, увеличивающий щелочные компоненты желчи и снижающий спазм сфинктера Одди. При дефиците интестинальных гормонов развивается атония желчных путей и застой желчи в результате подобной эндокринной патологии.
Химический фактор связан: а) с нарушением соотношения в желчи холестерина, желчных кислот и лецитина (Admirand, Small, 1968), б) с рефлюксом панкреатического сока в желчные пути.
Инфекционный фактор и паразитарное поражение внепеченочных желчных путей. Инфекция попадает в желчную систему тремя путями: 1) энтерогенным (восходящим) путем из кишечника; 2) гематогенным (через пузырную артерию и воротную вену); 3) лимфатическим. Микрофлора в пузырной желчи выявляется примерно у 60% больных. При посеве желчи чаще обнаруживают кишечную палочку, затем стрептококк, стафилококки, энтерококки (С. М. Рысс, 1956; Т. А. Глазкова, 1963, и др.).
Сосудистый фактор играет немаловажную роль в возникновении холецистита, особенно у лиц пожилого и старческого возраста. Значительную роль в развитии деструктивных изменений в стенке желчного пузыря играют сосудистые изменения, связанные с общим поражением сосудов в организме при атеросклерозе, гипертонической болезни или в результате постоянной желчной гипертензии (В. В. Виноградов, С. И. Левина, 1970).Кроме того, после 60 лет наблюдаются значительные изменения в артериях желчного пузыря и его мышечной оболочки, характеризующиеся истончением мышечной оболочки в области дна желчного пузыря. Изменения в артериях желчного пузыря заключаются в эластофиброзе интимы, склерозе мышечного слоя и истончении адвентиции, нарушающих кровоток и способствующих тромбозу. Вначале эти изменения развиваются в основном стволе пузырной артерии, а затем и ее ветвях (А. В. Бельский и соавт., 1975). При ангиобиомикроскопии желчного пузыря при холецистите обнаруживается изменение характера кровотока с ламинарного на турбулентный с появлением завихрений и застойных зон. Кроме того, отмечалась вазоконстрикция терминальных отделов, тромбоз артериол, сопровождающийся пятнистым некрозом слизистой оболочки. При тромбозе крупных ветвей пузырной артерии наблюдался диффузный ишемический некроз всей толщи стенки органа (И. Б. Розанов, А. С. Сорокин, 1979). Такие формы острого поражения желчного пузыря можно назвать «ишемическим холециститом».
Клинико-диагностическая программа. Объем и характер клинико-диагностической программы при остром холецистите меняются, так как это заболевание часто имеет четко выраженный фазный характер. В начале заболевания превалируют явления застоя (1 стадия), затем присоединяются инфекция и воспаление (2 стадия) и при прогрессировании заболевания развиваются осложнения (3 стадия). Поэтому объем клинико-диагностической программы может меняться в зависимости от стадии заболевания.
Первая стадия желчной колики, как правило, развивается при условии существования камня в желчном пузыре. В 74% случаев желчная колика заканчивается развитием стадии воспаления, т. е. острым холециститом. Причиной возникновения желчной колики является острая обструкция оттока желчи из желчного пузыря вклинившимся в пузырный проток камнем или сдавление его камнем, находящимся в гартмановском кармане. Нарушение оттока желчи вызывает сокращение мышц желчного пузыря через ровные промежутки времени, что и вызывает сильные боли. В связи с этим возникают различной интенсивности, периодически усиливающиеся боли как в правом подреберье, так и в подложечной области. Боли иррадиируют в правое плечо, лопатку и усиливаются при любом физическом напряжении. Появляется многократная рвота, не приносящая облегчения. Пальпаторно при мягком животе часто определяется увеличенный желчный пузырь. Отсутствие пальпаторно определяемого желчного пузыря связано со склерозом его стенок после повторных приступов. Температура, как правило, остается нормальной.
Вторая стадия, воспаления, развивается, если через 10—12 часов пассаж желчи не восстанавливается. Чаще всего эта фаза развивается после уже ранее перенесенных приступов холецистита. Так, по нащим наблюдениям, с первым приступом острого холецистита поступило лишь 22% больных, а остальные перенесли в течение последних трех лет от 1 до 3 приступов, причем 33,5% из числа этих больных страдало холециститом более 5 лет.
В этой стадии наблюдается перемещение болей из подложечной области полностью в правое подреберье, т. е. их полная концентрация в области желчного пузыря. Спустя сутки интенсивность болей резко снижается. Однако появляются признаки воспаления и интоксикации. Температура повышается до 38° и выше, появляется стойкая тахикардия. Напряжение живота в правом подреберье частый, но не постоянный симптом, нередко исчезающий при консервативном лечении, хотя деструктивные изменения в стенке желчного пузыря прогрессируют.
По данным В. П. Мельниковой и соавт. (1975), среди больных острым холециститом боль и болезненность в животе наблюдались в 100%, иррадиация болей — в 59,4, симптом Ортнера,—в 79,8, рвота — в 39, гиперлейкоцитоз (свыше 10 тыс.) — в 75,9, нейтрофильный сдвиг в формуле белой крови — в 77,8%. Увеличенный желчный лузырь наблюдается также непостоянно, примерно у 68% больных (В. И. Филин, М. А. Элькин, 1978).
Третья стадия — осложнений, развивается на 4—6 день болезни. Она начинается с образования перивезикулярного инфильтрата, на 8—10 день заканчивается формированием околопузырного гнойника. Он может прорваться в свободную брюшную полость и вызвать разлитой перитонит, в просвет кишечника или в желчные пути. В таких случаях появляются явления острого холангита. Ведущими в его клинической картине являются желтуха, гектическая температура, проливные поты и тупые боли в области печени. Нередко в этой стадии ранопоявляется септическая пневмония и выпотной плеврит. Гнойный холангит и деструктивный процесс в желчном пузыре способствуют возникновению и развитию печеночной недостаточности. В стадии осложнений местные проявления деструктивного процесса в брюшной полости очень скудные, а превалируют общие проявления особеино явления интоксикации. Это ведет к трудностям чисто клинической постановки диагноза и необходимости применения инструментальных методов диагностики.
Инструментальная диагностика. Термография жидкими кристаллами приобретает все большую популярность из-запростоты и доступности (Ю. М. Герусов, 1978; О. С. Кочнев, С. С. Федотов, 1980). В нашей клинике С. С. Федотов провел исследования по определению ценности жидкокристаллической диагностики острого холецистита. По его данным, при катаральном холецистите и отключенном желчном пузыре у 14 больных уже на ранних сроках заболевания наблюдалось повышение кожной температуры над областью желчного пузыря до 37—37,5°. Термограмма характеризовалась наличием участка красно-зеленого цвета в правом подреберье размером 10x12 см без распространения ее на другие отделы живота. При флегмонозном холецистите (10 больных) с наличием выпота по правому боковому каналу соответственно распространению экссудата появлялся участок сине-голубого цвета размером 13x18 см на красно-зеленом фоне. Кожная температура повышалась до 38°. При эмпиеме желчного пузыря (8 больных) температура в соседних с желчным пузырем областях повысилась до 38,7—39°, а в проекции желчного пузыря была равна 37,5—38°. Термографически это проявлялось в виде зон «холодного» зеленого цвета на фиолетовом фоне размером 4x8 см. При гангренозном холецистите температура в области желчного пузыря повышалась до 40°, а в соседних областях — до 38,5—39°. При этом насине-фиолетовом фоне дифференцировался очаг черного цвета размером 10x12 см.
Ложноотрицательные результаты были получены при холецистите у 10 больных. Они были связаны с наличием отключенного желчного пузыря на ранних сроках заболевания и развитием его водняки, отсутствием воспалительных изменений в соседних с желчным пузырем тканях, внутрипеченочным расположением желчного пузыря, что было подтверждено лапароскопическими и операционными находками.
Проведенные исследования показали, что серийные жидкокристаллические композиции могут быть использованы для экспресс-диагностики острых холециститов и динамического контроля за течением воспалительного процесса в брюшной полости и эффективностью лечения.
Электромиография передней брюшной стенки. Сотрудник нашей клиники Р. Ш. Шаймарданов (1982) провел ЭМГ исследование брюшной стенки у 40 больных острым холециститом и выделил по ЭМГ картине три группы. Первую группу составили 10 больных, у которых была зарегистрирована фоновая электрическая активность над областью желчного пузыря. При функциональных нагрузках (подъем ног или головы) у больных этой группе наблюдалось усиление электрической активности брюшных мышц во всех зонах, но более всего над патологическим очагом. Лапароскопия или операция показали наличие деструктивного процесса в желчном пузыре и воспаление париетальной брюшины.
Вторую группу составили 15 больных, у которых фоновая электрическая активность отсутствовала. При функциональных нагрузках выявлена значительная асимметрия электрических потенциалов, особенно в правом подреберье. У больных этой группы воспалительный процесс не выходил за пределы желчного пузыря.
В третью группу вошли 15 больных. У них отсутствовала не только фоновая электрическая активность в правом подреберье, но и не наблюдалось феномена электрической асимметрии при нагрузках. У этих больных была диагностирована желчная колика или дискинезия желчных путей, т. е. воспалительный компонент в желчном пузыре отсутствовал.
Полученные результаты позволяют сделать заключение, что электромиографический метод исследования брюшной стенки позволяет установить наличие или отсутствие воспаления в брюшной полости, выявить локализацию патологического очага и распространенность воспалительного процесса в брюшине.
Лапароскопия. Показанием для проведения экстренного лапароскопического исследования являются случаи холецистита: 1) не поддающиеся консервативному лечению в течение 10—12 часов (сохранение сильного болевого синдрома); 2) при неясной клинической картине заболевания; 3) при наличии острого холецисто-панкреатита с целью уточнения локализации основного патологического процесса.
Нами совместно с сотрудником нашей клиники И. А. Кимом, начиная с 1975 г., разработана и применена у 161 больного холециститом и холецисто-панкреатитом комбинированная лапароскопическая диагностико-лечебная программа. Она состоит из следующих элементов: 1) обзорной лапароскопии; 2) экстренной холецистохолангиографии; 3) лапароскопической внутрибрюшинной термометрии; 4) лечебного промывания желчного пузыря и протоков; 5) лапароскопической холецистотомии; 6) лапароскопической канюляции круглой связки печени. И. А. Ким провел 88 обзорных лапароскопий при остром холецистите. Из 88 лапароскопированных больных с клиническим диагнозом острого холецистита 12 пациентам потребовалась экстренная операция. У 10 она была необходима в связи с наличием деструктивного холецистита и местного перитонита, а у 2 — перфоративной язвы желудка. Таким образом, экстренная диагностическая лапароскопия позволила в 13,6% случаев сократить время наблюдения и поставить точный диагноз. В 8 случаях диагноз не подтвердился. Следовательно, диагностические ошибки до применения лапароскопии составили 9,9%. Всем остальным больным (71) проведено лапароскопическое лечение (канюляция круглой связки печени, промывание желчного пузыря и протоков).
Экстренная лапароскопическая холецистография разработана и стала применяться нами с 1975 г. (О. С. Кочнев, И. А. Ким, 1978; И. А. Ким, 1979). При этом мы использовали метод, предложенный М. Royerв 1942 г. Техника исполнения прямой лапароскопической холецистохолангиографии заключалась в пункции желчного пузыря у его дна под контролем лапароскопа у 54 больных и через паренхиму печени у 8 больных. Пункция проводилась длинной тонкой иглой диаметром до 0,2 см, надетой на шприц «Рекорд», наполовину заполненный 0,25% раствором новокаина. После аспирации желчи вводилось контрастное вещество в объеме на 8—10 мл, превышающем количество аспирированной желчи. Рентгенографию осуществляли через 2—2,5 минуты. После этого желчный пузырь промывали теплым 0,25% раствором новокаина с антибиотиками до получения чистых промывных вод и затем полностью его опорожняли. При проведении экстренной лапароскопической холецистохолангиографии у 62 больных в 15 случаях был обнаружен стеноз терминального отдела холедоха, в 10—обтурация пузырного протока, в 19 — камни желчного пузыря, в 6 —отек головки поджелудочной железы, в 10 —опухоль головки панкреас, в 2 случаях патологии не найдено. Таким образом, экстренная лапароскопическая холецистохолангиография дает возможность установить морфологические изменения не только в желчном пузыре, но ив желчевыводящих путях (рис. 21).
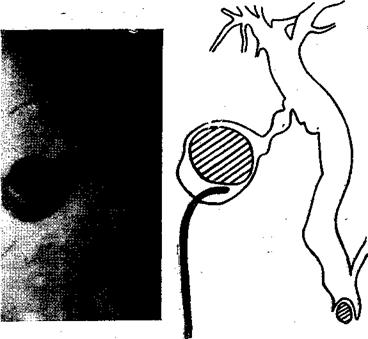
Рис. 21. Экстренная лапароскопическая холецистохолангиография. Выявлен рождающийся ущемленный камень большого дуоденального соска, вызвавший полное нарушение оттока желчи и панкреатического сока в двенадцатиперстную кишку. Имеется резкое расширение вне- и внутрипеченочных желчных ходов, рефлюкс контрастного вещества в главный панкреатический проток. В желчном пузыре камень, занимающий 3/4 его объема.
Лапароскопическая термометрия. Метод, впервые разработанный в нашей клинике (О. С. Кочнев, И. А. Ким, 19,78), заключается в последовательном, систематическом измерении температуры органов и окружающих тканей под контролем лапароскопа при невскрытой брюшной полости. Во время лапароскопии, когда результаты визуального осмотра вызывают сомнение, а также при трудности установления воспалительного процесса в органе, прикрытого другими тканями, производится дополнительная пункция передней брюшной стенки троакаром и вводится зонд с термопарой, установленной на конце зонда. Этим зондом делают замер температуры в исследуемом органе с одновременной его пальпацией. В клинике выполнено 56 лапароскопических исследований, сопровождающихся термометрией, при неясном диагнозе и у 10 — при отсутствии патологии в брюшной полости (И. А. Ким, 1980). Нормальная температурная картина органов брюшной полости представлена в табл. 6. Результаты температурных измерений при патологии представлены в табл. 7.
Лапароскопическая канюляция круглой связки печени разработана в нашей клинике в 1976 г. (О. G. Кочнев, И. А. Ким, Ф. А. Давлеткильдеев, 1977, 1978). Для этого под, контролем лапароскопа чрескожно иглой 0,2 мм пунктировали круглую связку печени и вводили иглу в толщу связки на глубину 4—5 см по направлению к печени. После извлечения иглы по проводнику проводили полихлорвиниловый катетер. Обязательным условием успешной канюляции круглой связки является сохранение целостности брюшины. При повреждении брюшины новокаин изливается в брюшную полость и основная цель блокады не будет достигнута. После канюляции связки через катетер вводили новокаин — 200—250 мл в смеси с антибиотиками (пенициллин и стрептомицин). В последующие дни через катетер капельно снова вводили лечебную смесь в течение 4—5 дней. Лапароскопическая канюляция круглой связки печени и ее пролонгированная блокада были применены в лечении 53 больных, в том числе с катаральным холециститом — у 8, с флегмонозным холециститом — у 21, холециститом в стадии инфильтрата — у 8, с холецисто-панкреатитом — у 16 больных. Лишь двое пациентов были оперированы, остальные излечены консервативными мерами.
Таблица 6.
Нормальная лапароскопическаятермометрическая «карта» органов брюшной полости (10 наблюдений) (°С) (И. А. Ким, 1980)
| Печень | Желчный пузырь | Желудок | 12-перстная кишка | Круглая связка печени | Корень мезоколон | Подвздошная кишка | Червеобраз-ный отросток | Придатки матки |
| 37,7±0,2 | 37,5±0,18 | 37,4±0,19 | 37,4±0,17 | 37,4±0,2 | 37,7±0,19 | 37,2±0,19 | 37,3±0,16 | 37,5±0,12 |
Таблица 7.
Лапароскопическая температура в органах при патологии
| Заболевание | Кол-во больных | Печень | Желчный пузырь | 12-перст. кишка | Желудок | Круглая связка печени | Отросток слепой кишки | Подвздошная кишка | Корень мезоколон | Придатки матки |
| Катараль-ный холецистит | 38,1 | 38,6 | 38,7 | 38,0 | 38,4 | 37,6 | 37,5 | 38,3 | 37,4 | |
| Флегмоноз-ный холецистит | 39,7 | 40,1 | 39,8 | 38,6 | 39,9 | 37,7 | 37,4 | 38,7 | 37,5 | |
| Гангреноз-ный холецистит | 40,8 | 42,0 | 40,7 | 40,9 | 41,4 | 37,9 | 37,7 | 41,0 | 37,4 | |
| Инфильтрат в области желчного пузыря | 40,8 | 41,6 | 40,8 | 40,8 | 41,6 | 37,8 | 37,6 | 40,9 | 37,3 | |
| Острый панкреатит | 38,1 | 38,2 | 38,3 | 39,3 | 39,4 | 37,9 | 37,7 | 40,9 | 37,5 | |
| Киста поджелудоч-ной железы | 37,6 | 37,2 | 37,2 | 37,8 | 37,5 | 37,4 | 37,4 | 38,8 | 37,3 | |
| Опухоль поджелудоч-ной железы | 37,5 | 37,5 | 36,6 | 37,5 | 37,4 | 37,5 | 37,3 | 37,8 | 37,3 | |
| Воспаление придатков матки | 38,0 | 37,7 | 37,8 | 38,0 | - | 39,4 | 38,9 | 38,1 | 41,8 | |
| Аппендицит | 38,1 | - | - | 37,8 | - | 41,9 | 40,9 | 38,4 | 39,8 |
Показания к операции. Анализ лечения 1344 больных острым холециститом, из которых 490 оперированы (летальность 7%), показывает, что тактика, сформулированная еще VI пленумом правления Всесоюзного общества хирургов в 1956 г., и в настоящее время является оптимальной. Согласно этим рекомендациям больные делятся на три группы.
1. С подозрением на прободение желчного пузыря, гангрену и флегмону, когда воспалительный процесс с самого начала принимает бурное течение с явлениями раздражения брюшины, ознобом, высоким лейкоцитозом и другими местными и общими угрожающими симптомами. В этих случаях показана экстренная по жизненным показаниям операция (первые 24 часа).
2. При прогрессирующем ухудшении состояния или при отсутствии улучшения, несмотря на энергичные меры в течение 24—72 часов, показана срочная операция.
3. При острых холециститах, в особенности при повторных затихающих приступах, операцию следует производить после стихания процесса, от 7 до 25 дней с момента приступа.
Консервативное лечение. Активная хирургическая тактика не исключает интенсивного консервативного лечения больных острым холециститом и является продолжением энергичных терапевтических мер. Консервативная терапия при остром холецистите направлена на улучшение или восстановление оттока из желчного пузыря и внепеченочных желчных путей, снятие воспалительных явлений и интоксикации, коррекции различных нарушений (диабет, гипертоническая болезнь, нарушение сердечного ритма, выделительной функции почек и т. д.). Поэтому целесообразно провести следующие мероприятия:
1. Снятие спазма с мышечных жомов пузырного протока и терминального отдела холедоха. Это достигается введением спазмолитических препаратов (но-шпа, галидор, атропин, платифиллин) и дачей нитроглицерина. Выраженное спазмолитическое и анальгетическое действие оказывает комбинированная новокаиновая блокада, включающая параперитонеальную блокаду по Дудкевичу и паранефральную блокаду. Параперитонеальная блокада заключается в пункции в середине средней линии живота апоневроза и введении 150—200 мл новокаина в предбрюшинную клетчатку. Причем часть новокаина распространяется по круглой связке к воротам печени. Эти же цели преследует и общая новокаиновая терапия, состоящая из введения 400—600 мл 0,25% раствора новокаина внутривенно капельно (медленно!). Она рассчитана на использование антиаллергического, антигистаминового влияния и способности новокаина нормализовать тонус гладкой мускулатуры и улучшать кровообращение, т. е. оказывать тем самым и противовоспалительное действие (Н. А. Хлопов, Ф. Ш. Шарафисламов, О. С. Кочнев, 1981).
Если нарушение дренажа желчи из пузыря связано с воспалительным процессом, то подобная новокаиновая терапия ведет к сокращению желчного пузыря и купированию болевого синдрома. При невосстановленном оттоке желчи эффект от такой блокады отсутствует. Таким образом, комбинированная новокаиновая блокада является как лечебным средством, так и диагностическим тестом, позволяющим подтвердить или отвергнуть необходимость оперативного лечения.
2. Дезинтоксикационная терапия состоит из введения 5% раствора глюкозы, раствора Рингера (до 2000 мл), а также введения гемодеза и осмодиуретиков.
3. Для профилактики печеночной недостаточности назначаются кокарбоксилаза (А. Я. Иванов, 1974) и большие дозы аскорбиновой кислоты.
4. При нарушении сердечного ритма или хронической коронарной недостаточности показано применение панангина (И. И. Сивков, В. Г. Кукес, 1971).
5. Нормализация белкового обмена достигается назначением анаболических стероидов — неробола (метандростенолона) по 15—20 мг внутрь ежедневно или внутримышечно ретаболила по 50 мг 1 раз в 7 дней. Они способствуют также быстрому нарастанию объема циркулирующей крови и ее компонентов (Е. П, Кураков, Т. Е. Мареева, 1971) и улучшают сократительную функцию миокарда (О. Г. Довгялло, И. И. Мисюкевич, 1972).
6. Экстренная экспресс-иммунизация адсорбированным стафилококковым анатоксином путем введения 9,5 мл под кожу лопатки у лиц пожилого и старческого возраста (С. В. Лохвицкий и соавт., 1975).
7. Антибиотики вначале не назначаются. Они показаны в случаях, когда острый процесс имеет тенденцию к разрешению и при явной возможности обойтись терапевтическими методами. До получения результатов микробиологического исследования предпочтительны полусинтетические пенициллины, при явлениях перитонита назначается канамицин (В. И. Стручков и соавт., 1978).
Операционная программа. Операционный доступ. Из многочисленных операционных разрезов, предлагаемых для операций на внепеченочных желчных путях, мы отдаем предпочтение срединной лапаротомии с аппаратной коррекцией доступа крючками РСК-10, крепящимся к операционному столу. Этот вид доступа позволяет избежать пересечения больших мышечных массивов, уменьшает число послеоперационных нагноений и грыж, поскольку дренажи и тампоны выводятся вдалеке от операционной раны.
Операционная диагностика.
1. Операционное обследование панкреатобилиарной зоны при остром холецистите лучше начать с осмотра поджелудочной железы. Он проводится через отверстие в желудочно-ободочной связке и после введения через него печеночных зеркал. При осмотре и пальпации можно получить представление о размерах железы, ее плотности, наличии в ней инфильтративных изменений, кист и рубцов.
2. Перед дальнейшим обследованием внепеченочных желчных путей производится ретродуоденальная новокаиновая блокада из трех точек. Первой точкой является корень брыжейки поперечной ободочной кишки справа от связки Трейца. Второй точкой является угол слияния между супрадуоденальной частью холедоха и двенадцатиперстной кишкой. Здесь обычно располагается лимфатический узел. Третьей точкой – круглая связка.
3. после выполнения «ключевой» блокады проводится осмотр и пальпация желчного пузыря, холедоха и головки поджелудочной железы. При этом обращается внимание не только на наличие в них камней, но и на степень дилатации желчного пузыря, ширину холедоха, выраженность инфильтративных изменений по ходу общего желчного протока, лимфатических узлов и ход пузырного протока. По нашим наблюдениям, пузырный проток, идущий на значительном протяжении параллельно холедоху, очень часто сопровождается изменениями не только в желчном пузыре, но и в терминальном отделе холедоха.
При механической желтухе пальпацию концевой части холедоха лучше делать после бескровной мобилизации двенадцатиперстной кишки и головки поджелудочной железы. Пальпация холедоха и головки поджелудочной железы после подобной мобилизации исключает возможность оставления ампулярных камней даже при отрицательных данных холангиографии.
4. Рентгенохолангиоманометрия в операционной диагностике состояния внепеченочных желчных путей имеет неравнознчную ценность. Наиболее информативными среди всех показателей манометрии, хотя и с большими оговорками, являются остаточное давление и дебитоманометрия. Остаточное давление измерялось нами по методу Малле — Ги — Виноградова. Однако повышение остаточного давления не является надежным критерием проходимости БДС. Оно зависит от правильной интубации протока и недостатков самого метода. В ответ на гиперпрессию в желчных путях нередко возникает длительный спазм сфинктера Одди, продолжающийся более длительное, чем в норме, время. В результате сокращения и времени раскрытия сфинктера Одди нормализация остаточного давления происходит более длительное время, хотя никаких органических препятствий в области желчных путей не имеется. Поэтому градиент остаточного давления как изолированный показатель не может использоваться для оценки проходимости БДС (К. В. Новиков, 1973; М. А. Трунин, Н. А. Пострелов, 1977). Оно должно обязательно сочетаться с проведением дебитоманометрии, измерением ширины протока, бужированием папиллы и холангиографией.
Нами проводилась дебитометрия до методу Besanson (1965). Наличие повышенного остаточного давления при нормальном дебитееще не говорит о нарушении проходимости БДС, но заставляет ее предполагать. Повышение же остаточного давления и снижение дебита жидкости более определенно заставляет думать о возможности нарушения пассажа желчи. К сжалению, ни тот, ни другой метод не позволяет придти к окончательному решению о наличии препятствия оттоку желчи в БДС. По нашим данным, показатели дебитоманометрии информативны в основном при выраженных и хорошо сформированных стенозах БДС, сопровождающихсязначительной дилатацией холедоха. В начальных же стадиях формирования стеноза БДС, когда склеротический процесс поражает БДС лишь в изолированных участках, а перистальтика холедоха сохраняется, информативность данного метода снижается и дает 53% несовпадений с истинными анатомическими изменениями в БДС (О. С. Кочнев, В. Н. Биряльцев и соавт., 1981).

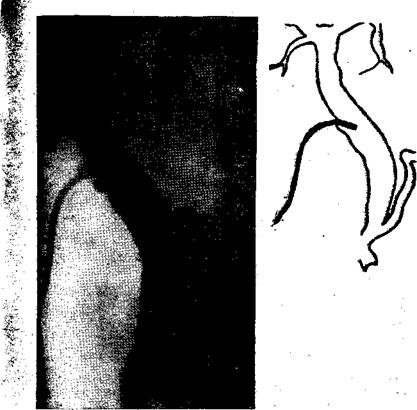
Рис. 24. Операционная холангиография. Ущемленный камень большого дуоденального соска, вызвавший полное нарушение оттока желчи, панкреатического сока в двенадцатиперстную кишку и расширение вне- и внутрипеченочных ходов. Имеется рефлюкс Контрастного вещества в высоко впадающий в холедох расширенный Вирсунгов проток.
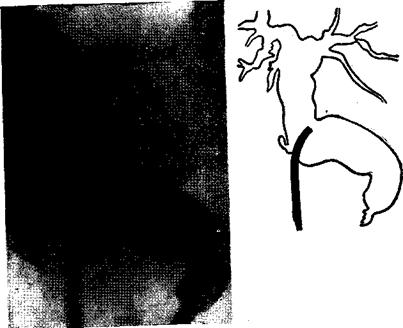
Рис 25. Операционная холангиография. Рак головки поджелудочной железы Имеется неровность и изъеденность контуров терминального отдела холедоха, полное нарушение оттока контрастного вещества в двенадцатиперстную кишку, резкое расширение печеночного и общего желчного протоков.
5. Операционная холангиография. Этот метод, предложенный еще в 1931 г. аргентинским хирургом Мирицци, в последнее десятилетие пережил свое второе рождение. Теперь уже ни у кого нет сомнений в том, что он является решающим в выявлении патологии во внепеченочных желчных путях и БДС.
Оценку холангиограмм мы проводили по следующим параметрам: 1) ширине общего желчного и печеночного протоков; 2) выявлению расширенных сегментарных протоков печени III— IV порядка; 3) обнаружению камней во внепеченочных желчных путях; 4) выявлению сужения концевой части холедоха, виду и протяженности этого сужения, наличию в этой области ущемленных камней, дивертикулов, опухоли; 5) обнаружению рефлюкса констрастного вещества в панкреатический проток; 6) определению взаимоотношений концевой части холедоха и Вирсунгова протока; 7) времени поступления контрастного вещества в двенадцатиперстную кишку,

Рис. 25. операционная холангиография. Рак головки поджелудочной железы. Имеется неровность и изъеденность контуров терминального отдела холедоха, полное нарушение оттока контрастного вещества в двенадцатиперстную кишку, резкое расширение печеночного и общего желчного протоков.
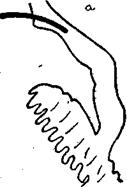

Рис. 27. Мобилизационная операционная холанпюграфия.
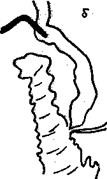
а) Холангиография до мобилизации двенадцатиперстной кишки. Общий желчный проток расширен. Контрастное вещество поступает в двенадцатиперстную кишку. Тень контрастного вещества в кишке накладывается на тень в терминальный отдел холедоха.
б) Холангиография того же больного после мобилизация двенадцатиперстной кишки. Отчетливо виден на всем протяженни общий желчный проток. Четко выделяется тень терминального отдела холедоха с признаком начального стеноза папиллы.
При этом для стенозирующего папиллита характерен вид протока по типу «писчего пера» или кончика сигары (рис. 22), для хронического индуративного панкреатита характерно копьевидное сужение протока (рис. 23). При ущемленном камне в БДС появляется дефект наполнения сферической формы, обращенный выпуклостью кверху (рис. 24). При раке головки поджелудочной железы появляется изъеденность контуров терминального отдела холедоха с полным отсутствием поступления контрастного вещества в двенадцатиперстную кишку (рис.25) или резкий обрыв тени холедоха (рис. 26). Камни при холангиографии не обнаружены в 20% случаев, но их отсутствие на рентгенограммах не должно влиять на решимость хирурга обязательно проверить состояние расширенного холедоха.
Однако и интраоперационная холангиография может быть причиной ошибочного заключения. Оказывается, при обычном методе выполнения холангиографии нередко имеет место наслоение тени контрастного вещества в концевой части холедоха на тень контраста в двенадцатиперстной кишке. По нашим данным, это наблюдалось у 13% оперированных больных (О. С. Кочнев, В. Н. Бирялъцев, 1981). Для устранения этого недостатка холангиографии мы предложили в 1979 г. производить ее повторно после мобилизации двенадцатиперстной кишки — «мобилизационную холангиографию». При этом рентгенологическая картина до и после мобилизационной холангиографии существенно меняется. Если вначале на холангиограмме не только не видна тень концевой части холедоха, но и симулируется недостаточность БДС, то после мобилизационной холангиографии четко определяется вид концевой части протока (рис. 27).
6. Определение ширины протока. Расширение протока более 1см очень часто, но не безусловно говорит о возможности органического препятствия в БДС. Однако постоянной прямой зависимости между степенью расширения общего желчного протока и стенозом БДС не существует (табл.8). Несовпадение между степенью расширения протока и степенью стенозирования БДС выявлено у 38 больных из 118.
Таблица 8
Дата добавления: 2015-07-24; просмотров: 1322;
