Стенозы большого дуоденального соска (БДС)
Непроходимость дистального отдела общего желчного протока в течение последнего десятилетия стала серьезной проблемой, в хирургии. Это связано с тем, что числопациентов с непроходимостью БДС доброкачественного характера составляет от 15 до 30% всех заболеваний внепеченочных желчных путей. Самой частой причиной нарушения проходимости в терминальном отделе холедоха, кроме холедохолитиаза, являются стенозы БДС (В. В. Виноградов и соавт., 1977; В. С. Савельев и соавт., 1977; Б. В. Петровский и соавт., 1980). Так, по нашим данным, больные со стенозами БДС составляют 40% от пациентов с хирургической патологией внепеченочных желчных путей. Вид и исходы оперативных вмешательств при стенозах БДС, выполненных в нашей клинике, представлены в табл. 9.
Таблица 9
Оперативные вмешательства и исходы при стенозах и спазмах БДС.
| Вид операции | Число опери-рован-ных | Число умер-ших |
| Бужирование соска | - | |
| Неврогенная сфинктеротомия | - | |
| Холецистэктомия, супрадуоденальная холедоходуоденостомия | ||
| Холецистэктомия, трансдуоденальная папиллосфинктеротомия без холедохотомии | ||
| Трансдуоденальная папиллосфинктеротомия без холедохотомии | - | |
| Холецистэктомия, холедоходуоденостомия+папиллосфинктеротомия | ||
| Холедоходуоденостомия+папиллосфинктеро-томия | ||
| Холецистэктомия, папиллосфинктеротомия+вирсунгопластика | ||
| Холецистэктомия, папиллосфинктеротомия и первичный шов холедоха | - | |
| Папиллосфинктеротомия, вирсунгопластика и первичный шов холедоха | ||
| Холецистэктомия, папиллосфинктеротомия, холедохотомия+наружное дренирование | ||
| Папиллосфинктеротомия, холедохотомия и наружное дренирование | - | |
| Холецистэктомия, папиллосфинктеротомия, вирсунгопластика, холедохотомия, наружное дренирование | - | |
| Папиллосфинктеротомия, вирсунгопластика, холедохотомия и наружное дренирование | - | |
| Холецистэктомия, холедоходуоденостомия | - | |
| Всего | 100% | 6,8% |
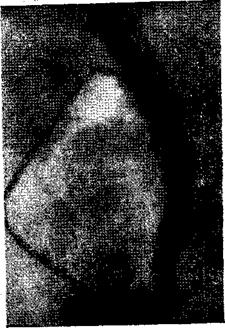

Рис 30 Операционная холангиография. Стеноз большого дуоденального соска (остиумстеноз). Внепеченочные желчные пути цилиндрически расширены и выпрямлены. В терминальном отделе имеется свободное сообщение с Вирсунговым протоком. Ниже располагается стриктура БДС на ограниченном участке. 



Рис 32 Операционная холангиография. Стеноз большого дуоденального соска (папиллосфинктерный игрекообразный стеноз). Резкое расишрение общего, желчного протока. Сужение на протяжении 1,2 см терминального отдела холедоха. Стриктура Вирсунгова протока на протяжении 1 см и резкое его расширение (до 1 см).
В связи с наличием множества зачастую противоречивых суждений о заболеваниях БДС доброкачественной природы приводим наиболее приемлемую с практической точки зрения классификацию патологии БДС.
Первичные заболевадия БДС:
1. Стенозирующий папиллит.
2. Спастический стеноз БДС, переходящий в папиллосклероз.
3. возрастные изменения БДС (возратсная гипертрофия и склероз).
4. Доброкачественные опухоли БДС: липомы, меланомы, фибромы, аденомы, полипы, папилломы, карциноиды и др.
5. врожденные аномалии БДС.
Вторичные заболевания БДС:
1. Вторичный стеноз при наличии желчнокаменной болезни.
2. Вторичный комбинированный стеноз — недостаточность.
3. Стенозы БДС на почве дуоденита.
Большое значение в выборе метода коррекции при стенозах БДС имеет протяженность стеноза по длине и вовлечение в патологический процесс различных элементов БДС. Наиболее часто в нашей практике (до 45% всех случаев) встречались так называемые остиум-стенозы (рис. 30). Этот вид стеноза характеризуется сужением только верхушки БДС, что создает условия для рефлюкса желчи в панкреатический проток и развития панкреатита (Niedner, 1975). Поражение склеротическим или воспалительным процессом всей ампулы БДС и собственно ее сфинктера рассматривается как ампулярный или папиллостеноз (рис. 31). Этот вид стеноза протекает клинически более благоприятно, так как при нем меньше условий для рефлюкса желчи в панкреатические протоки, чем при остиум-стенозах. И, наконец, если стеноз захватил весь собственно сфинктер холедоха, то его называют папиллосфинктерным стенозом. Протяженность такого стеноза составляет не более 2 см. Он часто сочетается со стенозированием Вирсунгова протока (рис. 32). Эта разновидность стеноза получила название игрекообразного стеноза (Hess, 1966; Е. А. Почечуев, 1977).
Клинико-диагностическая программа.
1. Клиническая картина стеноза БДС полиморфна, отличается непостоянством и разнообразием симптомов. Однако ведущим симптомом являются постоянные боли, часто не зависящие от приема пищи. Боли могут локализоваться в правом подреберье и поясничной области, подложечной области и левом подреберье. Такая «пестрая» локализация болей зависит от сопутствующего панкреатита. Такие боли, как правило, не бывают интенсивными, но являются причиной воздержания больных от приема пищи и сопровождаются их похуданием. Поразительно, что желтуха встречается лишь у 40% больных. В результате воспалительных и склеротических изменений в стенке желчного пузыря симптом Курвуазье встречается редко. Отмечаются также диспептические явления в виде тошноты, вздутия живота, запоров. Больные нередко отмечают и кожный зуд.
2. Дооперационная диагностика функционального состояния сфинктера Одди представляет значительные трудности. Среди инструментальных методов диагностики наибольшее распространение получили рентгеноконтрастные методы. Однако разрешающая способность внутривенной холеграфии даже в плановой хирургии составляет не более 85% (И. X. Рабкин и соавт., 1970).
Проведя совместно с В. Н. Биряльцевым анализ рентгеноконтрастных дооперационных исследований в неотложной .хирургии и сопоставив их с операционными находками у 214 больных со стенозами БДС, мы установили, что разрешающая способность холеграфии составляет меньше 60%. Трудности дооперационной диагностики усугубляются двумя обстоятельствами. Во-первых, несоответствием ширины холедоха степени стеноза БДС, что имело место у 32% больных, и, во-вторых, отсутствием билирубинемии у 60% больных с нарушением проходимости БДС (О. С. Кочнев, В. Н. Биряльцев и соавт., 1981). В связи с этим сотрудник нашей клиники В. Н. Биряльцев обратился к проверке диагностической ценности при заболеваниях БДС многофракционного хроматического зондирования, возможности его усовершенствования и повышения точности метода.
Имеются данные, что известные способы хроматического зондирования дают 30—50% ошибок (В. В. Виноградов, Ю. Ф. Сандулова, 1977). Поэтому вначале была проверена у 75 больных диагностическая ценность многофракционного хроматического зондирования по методу Г. И. Дихгенко (1971). Причем данные лабораторных исследований были сопоставлены у 65 больных с операционными находками. Анализ результатов хроматического зондирования по фазам показал следующее.
Первая (холедохеальная) фаза имеет большое диагностическое значение. Уменьшение дебита желчи в этой фазе является косвенным признаком недостаточности пассажа желчи по холедоху вследствие дилатации общего желчного протока и нарушения его моторики. Истинный характер этих состояний, т. е. функциональную или органическую природу затрудненного пассажа желчи, помогает дифференцировать совокупность данных первой и второй фаз. Изменение цвета желчи, поступающей в этой фазе с более выраженной концентрацией билирубина типа остаточной желчи, указывает на билиарный стаз в холедохе. При наличии стриктуры БДС происходит неполный выброс желчи из холедоха в двенадцатиперстную кишку, что сопровождается образованием остаточной желчи в холедохе, которая постепенно меняет свой цвет, превращаясь из золотистой (при нормальной ширине холедоха) в оливковую (при дилатации холедоха).
Вторая фаза — фаза закрытия сфинктера Одди. По нашим данным, укорочение времени меньше 3 минут, в течение которого сфинктер остается закрытым, связано с препятствием для оттока желчи в виде панкреатита или ущемления камня. Удлинение же времени этой фазы до 7—8 минут объясняется наличием стеноза органиченного характера. Продолжительность этой фазы более 30—60 минут указывает на наличие функционального спазма сфинктера Одди. Третья фаза, или фаза выделения желчи «А», которой многие авторы придают диагностическое значение, по нашим наблюдениям, не отражает истинного состояния проходимости БДС. Отсутствие выделения окрашенной желчи в четвертой фазе указывает на полную блокаду желчного пузыря, а слабая окраска желчи в сине-зеленый цвет — на плохую концентрационную способность желчного пузыря в связи с воспалительным процессом.
Для повышения точности идентификации холедохеальной и печеночной желчи в нашей клинике В. Н. Биряльцев (1980) использовал метод спектрофотометрии, позволяющий объективизировать наличие или отсутствие дилатации общего желчного протока за счет повышенной концентрации билирубина в холедохеальной желчи, придающей ей соответствующую окраску. Данная методика основана на изучении поглощаемости спектра каждой порции желчи на спектрофотометре СФ-4. При этом может меняться высота пика кривой за счет уменьшения плотности, что не влияет на изменение длины волны поглощаемого спектра холедохеальной желчи, которая остается постоянной. На основании изменения длины волны поглощаемого спектра холедохеальной желчи можно судить о патологии желчевыводящей системы. Так, у условно «здоровых» людей без дилатации холедоха длина волны поглощаемого спектра составляет 410±2 нм, а у больных со стриктурой БДС —от 418 до 426±2 нм.
3. Из инструментальных методов диагностики стеноза БДС большое значение имеют лапароскопия с чрескожной холецистохолангиографией, фибродуоденоскопия и ретроградная панкреатохолангиография. При этом лапароскопия является ведущим методом при подозрении надеструктивный холецистит и особенно при механической желтухе. В остальных же случаях первичным методом исследования является фибродуоденоскопия (В. С. Савельев, В. М. Буянов и соавт., 1981) с проведением рентгеноконтрастных методов исследования.
4. Лабораторными показателями, позволяющими судить о функциональном состоянии печени, являются содержание билирубина, активность щелочной фосфатазы. Липотропную функцию печени определяют по содержанию холестерина в сыворотке крови, углеводную — по уровню сахара натощак, белковообразующую — по определению концентрации общего белка и А/Г коэффициента. Мочевинообразующую функцию —по содержанию мочевины, протромбинообразующую - по протромбиновому индексу, а ферментнообразующую — определением активности аланин- и аспартат-аминотрансфераз.
Эндоскопическое лечение. У ряда больных лапароскопия и фибродуоденоскопия сочетаются с лечебными мероприятиями (И. Д. Прудков, 1971; Ю. М. Панцырев и соавт., 1979; В. Н. Сотников и соавт., 1979). Эндоскопическое лечение показано у лиц пожилого и старческого возраста при сочетанием поражении желчного пузыря и протоков и особенно механической желтухе.
Лапароскопические вмешательства состоят в лечебном промывании желчных путей и лапароскопической холецистостомии. При стенозах БДС, осложненных желтухой, ущемленных камнях с успехом применяется эндоскопическая папиллотомия (Classen и Demeling, 1974; Kawai и соавт., 1975; Ю. М. Панцырев, Ю. И. Галлингер я соавт., 1979).
Хирургическое лечение. На основании данных холангиоманометрии различают три степени стеноза БДС {В. В. Виноградов, Э. В. Гришкевич, 1962). Первая степень: общий желчный проток расширен до 1,5 см, остаточное давление составляет не более 200 мм вод. ст., а дебит снижен до 15 мл в минуту. Вторая степень: общий желчный проток расширен от 1,5 до 2 см, терминальный отдел протока резко сужен и имеет вид писчего пера, остаточное давление — от 200 до 250 мм вод. ст., а дебит составляет от 5 до 12 мл в минуту. Третья степень стеноза характеризуется резкой дилатацией не только магистральных, но и внутрипеченочных желчных ходов третьего и четвертого порядка. Ширина холедоха составляет 2,5—3 см. Контрастное вещество попадает в двенадцатиперстную кишку в незначительном количестве. Дебит снижен до 3—5 мл в минуту.
В настоящее время в хирургии стенозов БДС используются два вида операций: 1) наложение различных супра- и трансдуоденальных билиодигестивных анастомозов с оставлением некорригированного стеноза; 2) радикальное устранение стеноза БДС папиллосфинктеротомией.
Диагностика стеноза и его степени основывается на клинических проявлениях болезни, данных дооперационного и интраоперационного обследования. Диагноз стеноза БДС считается убедительным при следующих условиях (Б. В. Петровский, О. Б. Милонов и соавт., 1980): 1) клинических проявлениях желчной гипертензии, необъснимых другими причинами; 2) расширении общего желчного протока более 12 мм при вторичных и более 10 мм при первичных стенозах БДС; 3) наличии характерной картины стеноза при холангиографии; 4) появлении стойкого внутрипеченочного и билиопанкреатического рефлюкса в связи с неудовлетворительной проходимостью контрастного вещества в двенадцатиперстную кишку; 5) невозможности свободного проведения через папиллу бужа диаметром в 3 мм.
Следует подчеркнуть, что функционально-воспалительные изменения, которые возникают в терминальном отделе холедоха при остром холецистите, нельзя рассматривать как истинные стенозы. Легкие степени стеноза, возникающие при остром холецистите, хорошо ликвидируются после холецистэктомии и наружного дренирования желчных путей (В. М. Ситенко, А. И. Нечай, 1972} В. Р. Пурмалис, 1977; Б. В. Петровский, О. Б. Милонов и соавт., 1980).
Показания к холедоходуоденоанастомозу ХДА:
1. Папиллостеноз с расширением общего желчного протока от 1,5 до 2 см.
2. Копьевидное сужение терминального отдела холедоха длиной в 2 см и более.
3. Опухоль головки поджелудочной железы в неоперабельных случаях.
4. Резкое расширение просвета общего желчного протока при сохраненной проходимости БДС.
Противопоказания: 1) ширина холедоха менее 8 мм2) обширный спаечный процесс в области двенадцатиперстной кишки; 3) дуоденостаз; 4) неудаленные камни.
Недостатки ХДА: образование «слепого» мешка в терминальном отделе холедоха, опасность развития «восходящего» холангита и дискинетические нарушения в двенадцатиперстной кишке, являющиеся причиной рецидива болевого синдрома и холангита.
Важнейшие этапы операции. Чтобы избежать указанных недостатков при выполнении ХДА, следует придерживаться ряда правил:
1. Не накладывать анастомозы шириной менее 2,0— 2,5 см с целью предупреждения их сужения в послеоперационном периоде.
2. Для профилактики сужения соустья лучше пользоваться однорядным узловым швом.
3. Не применять этот вид соустья при рубцовых, воспалительных и функциональных нарушениях двенадцатиперстной кишки,
4. Исходя из этих задач, наиболее оптимальным видом билиодигестивного анастомоза является ХДА по Юрашу.
5. Вскрытие общего желчного протока производится в продольном направлении, начиная от двенадцатиперстной кишки, если в этой зоне нет сосуда.
6. Двенадцатиперстная кишка вскрывается электроножом в поперечном направлении на уровне разреза холедоха. Предварительно в необходимых случаях делается мобилизация двенадцатиперстной кишки по Кохеру.
7. ХДА выполняется однорядным швом с помощью атравматических игл. Швы при этом накладываются, начиная со стенки кишки, вкалывая иглу через все слои кишки снаружи внутрь, а затем проводя ее через стенку протока изнутри кнаружи.
8. Для облегчения адаптации краев ХДА лучше сразу наложить все швы и взять их на зажимы, а уже затем произвести затягивание провизорных лигатур.
9. При такой технике выполнения ХДА все узлы располагаются снаружи от соустья и происходит хорошая адаптация слизистой протока и двенадцатиперстной кишки.
10. Применять преданастомотическое дренирование холедоха через дополнительный разрез или культю пузырного протока нецелесообразно, так как обычно такие дренажи не функционируют.
11. Подпеченочное пространство обязательно дренируется трубкой, которая выводится через отдельный разрез. Один конец трубки располагается вблизи анастомоза.
12. Нельзя накладывать ХДА при неудаленном желчном пузыре.
13. Показания к ХДА в экстренной хирургии должны быть ограничены по сравнению с плановой хирургией стенозов БДС. Нецелесообразно накладывать ХДА при выраженных воспалительно-инфильтративных изменениях гепатодуоденальной связки и двенадцатиперстной кишки. В подобных случаях для декомпрессии внепеченочных желчных путей применяется один из известных дренажей холедоха или чресшеечное дренирование. Это необходимо и при холецистопанкреатите.
Показания к холедохоеюноанастомозу. Показания к этому виду анастомоза те же, что и к ХДА. Основным его достоинством является отсутствие рефлюкса пищевых масс в желчные пути, а отсюда и меньшая возможность развития холангитов. В отечественной хирургической практике этот вид анастомоза применяется реже.
Показания: 1) наличие выраженного дуоденостаза; 2) наличие обширного спаечного процесса в области двенадцатиперстной кишки; 3) высокая непроходимость желчных путей.
Недостатки. Его выполнение технически сложнее, в то время как данному варианту операции свойственны недостатки, характерные для всех супрадуоденальных анастомозов. Кроме того, после него в послеоперационном периоде часто наблюдается развитие дуоденальных язв.
Показания к папиллосфинктеротомии. Преимуществом подобной операции перед билиодигестивными анастомозами является: 1) сохранение естественного пассажа желчи; 2) исключение образования «слепого» мешка; 3) декомпрессия не только билиарного, но и панкреатического протока; 4) уменьшение возможности развития «восходящего» холангита благодаря сохранению части собетвенного сфинктера общего желчного протока. Кроме того, при этом возможна прицельная визуальная биопсия.
Операция папиллосфинктеротомия показана: 1) при ущемленных камнях БДС; 2) при стенозах БДС III степени; 3) при стенозах БДС II степени, сопровождающихся панкреатитом.
Противопоказания: 1) распространенный стеноз терминального отдела холедоха протяженностью более 2 см; 2) острый панкреатит; 3) множественные камни холедоха.
По объему рассечения большого дуоденального соска различают: папиллотомию или парциальную папиллосфинктеротомию на протяжении 5—6 мм, субтотальную папиллосфинктеротомию на протяжении 1,5—2 см и тотальную папиллосфинктеротомию на протяжении 2,5—3 см (рис. ЗЗ а,б,в) (П.Н.Напалков и соавт., 1978).
Производить парциальную папиллотомию в большинстве случаев нецелесообразно, так как после нее часто развиваются рестенозы. Однако для удаления вклинившегося в БДС камня достаточно и минимального рассечения папиллы.
Операция тотальной сфинктеротомии, с нашей точки зрения, также не является оптимальной, так как полной рассечение мышечного жома ведет к постоянному зиянию папиллы и рефлюксу дуоденального содержимою в общий желчный проток. Поэтому более оптимальной считаем субтотальную папиллосфинктеротомию, обеспечивающую хороший отток желчи и сохранение части мышечного аппарата сфинктера Одди, обеспечивающей порционное освобождение желчных путей (Б. В. Петровский, О. Б. Милонов и соавт., 1980; П. Н. Напалков и соавт., 1980). Однако при этом остается неясным, в каких случаях и что должно определять длину разреза, т. е. когда же считать рассечение достаточным и когда хирургу надо остановиться. Проведя анализ длины разреза и диаметра вновь образованного соустья, мы убедились, что адекватность разреза зависит от продолжительности стеноза. Так, при стриктуре в 1,5—1,8 см рассечение БДС на протяжении в 2 см дает отверстие диаметром около 3 мм, что будет способствовать раннему рестенозу. Поэтому мы считаем необходимым при проведении папиллосфинктеротомии ориентироватъся не только на длину разреза, но и на диаметр вновь образованного отверстия. Для этих целей мы используем специальный буж, предложенный Р. 3. Наримановым (1980). Он выполнен в виде измерительных цилиндров, калиброванных в мм в последовательности 3, 5, 7, 9, 11, 13 мм. Этот инструмент позволяет точно дозировать продолжительность разреза в зависимости от диаметра вновь сформированного отверстия.

Рис. 33. Операция на большом дуоденальном соске (П. Н Напалков и соавт., 1980): а) терминальная папиллотомия; б) субтотальная папиллосфинктеротомвя; в) тотальная аапиллосфинктеротомия.
Важнейшие этапы операции:
1. Обширная бескровная мобилизация нисходящего сегмента двенадцатиперстной кишки и головки поджелудочной железы после ретродуоденальной новокаиновой блокады.
2. Инструментальная ревизия холедоха и БДС через холедохотомное отверстие или через пузырный проток.
3. С помощью оливчатого зонда, проведенного в холедох, определяется расположение папиллы и проекция места предстоящего размера двенадцатиперстной кишки.
4. При ущемленном камне БДС зонд для исключения «ложного» хода не вводится, а камень вытягивается на переднюю стенку двенадцатиперстной кишки.
5. Над выпяченным кончиком зонда или камнем стенка двенадцатиперстной кишки берется на две держалки и рассекается между ними электроножом в продольном направлении. Такой разрез позволяет расширить его в нужном направлении и на значительном протяжении.
6. Папилла выводится за края разреза кишки с помощью оливчатого зонда. В отверстие папиллы на 11 часах вводятся два москита, между которыми и рассекается БДС. Последовательно накладывая москиты на края разреза БДС друг против друга, отверстие расширяется до нужного диаметра.
7. Одновременно производится сшивание слизистой протока и двенадцатиперстной кишки тонким кетгутом и особенно на верхушке разреза (пластика). С внутренней стороны швы не накладываются. Перед наложением швов проводится идентификация Вирсунгова протока и при подозрении на стриктуру его панкреатография.
8. Если папиллосфинктеротомия проводилась через пузырный проток, ревизию холедоха делаем ретроградно через вновь сформированное отверстие ложечкой, электроотсосом и по показаниям холедохоскопом.
9. После проверки на гемостаз кишка ушивается в поперечном направлении двухрядным швом. Для разгрузки двенадцатиперстной кишки, предупреждения желчной гипертензии и панкреатита необходимо провести наружное дренирование холедоха через пузырный проток или холедохотомическое отверстие. Дренировать проток транспапиллярно дренажом типа Долиотти ошибочно, так как этот дренаж, перекрывая Вирсунгов проток, способствует развитию панкреатита. Можно для этих целей воспользоваться Т-образным дренажом или дренажом типа А. В. Вишневского.
10. Наружный дренаж используется для декомпрессии желчных путей, для контроля за восстановлением нормальной гидродинамики и для проведения лечебных мероприятий при возникновении панкреатита (капельно теплый новокаин с добавлением контрикала).
11. Операция заканчивается дренированием подпеченочного и ретродуоденального пространства трубкой. Она служит контролем и путем оттока при недостаточности двенадцатиперстной кишки, недостаточности швов холедоха или лимфы, скапливающейся после мобилизации панкреатодуоденального комплекса. Чаще всего лимфоррея является косвенным признаком панкреатита. Мы наблюдали лимфоррею у 9 больных. Наружная яимфоррея бывает чаще недлительной (3—5 суток) и проявляется в выделении 30—50 мл серозной или серозно-геморрагической жидкости. У 3 больных лимфоррея была очень значительной, достигая 500 мл лимфы и более за сутки. При этом в двух случаях лимфа выделялась не только наружу, но и в брюшную полость, являясь источником хилезного перитонита. Вероятно, лимфоррея после обширной мобилизации двенадцатиперстной кишки и головки поджелудочной железы наблюдается нередко и является причиной возникновения «необъяснимого» повышения температуры и инфильтратов в правом подреберье после этой операции.
По нашим наблюдениям, успех этой операции обеспечивают: 1) хорошая мобилизация двенадцатиперстной кишки; 2) осторожное манипулирование пуговчатыми зондами и проведение их к БДС под контролем левой руки; 3) сокращение холедохотомий за счет использования для проведения зондов пузырного протока; 4) достаточное по объему рассечение БДС; 5) идентификация Вирсунгова протока и очень осторожные по показаниям манипуляции на нем; 6) обязательное дренирование холедоха; 7) раннее применение лечебных эндохоледохеальных мероприятий при подозрении на обострение панкреатита (новокаин, церукал, контрикал, антибиотики).
Показания к операции «двойного дренирования». При стенозах БДС возникают ситуации, когда ни один из методов внутреннего дренирования не является достаточным для декомпрессии билиарного тракта и панкреатических протоков. Так, при стенозах, сопровождающихся дилатацией холедоха более 2 см, папиллосфинктеротомия, устраняя затруднения для оттока панкреатического сока, не способствует удовлетворительному пассажу желчи из-за нарушенной перистальтики холедоха.
Трудности в выборе адекватной операции возникают и при множественном холедохолитиазе, сочетающемся с панкреатитом или ущмленным в БДС камнем. В таких случаях оказывается эффективным двойное дренирование гепатикохоледоха – папиллосфинктеротомия и ХДА. Таким образом, показанием к операции «двойного дренирования» являются сегментарные или комбинированные обтурирующие поражения гепатикохоледоха и БДС в различных сочетаниях. Кроме одномоментной операции «внутреннего дренирования», могут применяться и двухмоментные операции. Так, органическое сужение БДС, выявленное после операции ХДА и сопровождающееся панкреатитом, дополняется папиллосфинктеротомией. Явления билиарной гипертензии и холангита после рестеноза ранее рассеченного БДС могут дополняться ХДА. Технической особенностью этой операции является лишь возможность использования дуоденотомического отверстия для наложения ХДА (О. Б. Милонов, А. А. Мовчун, 1975). В остальных случаях дуоденотомическое отверстие ушивается обычным способом, а после этого накладывается типичный ХДА по Юрашу с интактной ранее стенкой двенадцатиперстной кишки.
Дата добавления: 2015-07-24; просмотров: 3948;
