Зависимость дилатации холедоха от выраженности стенозирования терминального отдела холедоха
| Степень стеноза папиллы | Ширина холедоха, см | Всего больных | ||||
| 0,5-1 | 1,1-1,5 | 1,6-2 | 2,1 и более | Абс. | % | |
| I | - | 13,5 | ||||
| II | 30,0 | |||||
| III | 50,5 | |||||
| Нет стеноза | 6,0 | |||||
| Итого | 100,0 |
7. Зондирование протока и папиллы. Окончательное решение в сомнительных случаях о состоянии БДС позволяет вынести зондирование протока и папиллы. Это обследование у многих больных вполне возможно провести через пузырный проток и тем самым избежать диагностической холедохотомии. При узком пузырном протоке его диаметр можно увеличить рассечением вдоль. Обследование протоков через пузырный проток или холедохотомическое отверстие целесообразнее начать с помощью ложечки даже при «отрицательной» на выявление конкрементов холангиограмме. Причем ложечка сначала вводится впеченочные протоки, а затем в терминальный отдел холедоха. Ощущение «скребка» при движении ложечкой помогает обнаружить камень, невидимый на холангиограмме, или удалить замазкообразную массу. После этого проводится зондирование папиллы мягкими металлическими или пластмассовыми бужами от 1 до 6 мм.
В трудных диагностических случаях зондирование папиллы лучше проводить после мобилизации панкреатодуодентального комплекса с помощью пальцев левой руки, направляющих кончик бужа. И здесь могут возникнуть диагностические артефакты, связанные с форсированным проведением бужа и развитием склероза в папилле не циркулярно, а на изолированных участках. Поэтому форсированное введение бужа приводит к разрыву изолированных рубцовых участков и симулирует свободное прохождение бужа при наличии имеющегося все же нарушения проходимости БДС.
8. Холедохоскопия. Она позволяет осмотреть общий печеночный проток, внутрипеченочные протоки, общий желчный проток и терминальный отдел холедоха. Холедоскоп вводится через широкий пузырный проток, холедохотомическое отверстие. Мы применяли ретроградное введение холедохоскопа через рассеченную папиллу. Этот прием позволяет контролировать состояние холедоха без холедохотомии. Предварительно взятый на держалки желчный проток рассекается продольно. После введения в проток рабочего колена прибора в просвет протоков делали перекрест держалок над ним. Далее прибор проводится правой рукой, а контролируется левой, введенной в печеночно-дуоденальную связку. Время исследования 3—5 минут. За время исследования для ирригации протоков используется 30—500 мл физиологического раствора.
Эндоскопическое исследование желчных путей имеет определенные показания. Оно обычно используется тогда, когда состояние желчных путей не может быть определено другими методами и применяется при холедохолитиазе, стенозе БДС, рубцовых стриктурах, панкреатитите и особенно для контроля эффективности хирургической санации желчных путей (В. Р. Пурмалис, 1965; С. Я. Кнубовец, 1965; Э. И. Гальперин, 1965 и др.). Возможности эндоскопии желчных путей расширились после применения волоконных холангиоскопов (В. В. Виноградов, В. Л. Занделов, 1981). Все же возможности метода не до конца еще раскрыты, и он требует дальнейшего совершенствования.
9. В последние годы в хирургии внепеченочных желчных путей используется интраоперационное просвечивание протоков с помощью источника «холодного» света (трансиллюминация). Однако возможности этого метода при остром холецистите ограничены из-за инфильтративных изменений в подлежащих исследованию зонах.
Важнейшие этапы операции холецистэктомии:
1. Введение новокаина под серозу желчного пузыря с целью гидравлической ее препаровки.
2. Отсасывание содержимого желчного пузыря и взятие желчи на посев для определения чувствительности .к антибиотикам.
3. Надсечение брюшины, покрывающей желчный пузырь, отступя 1 —1,5 см от печени для сохранения ее при катаральном и флегмонозном холецистите. При гангренозном холецистите желчный пузырь удаляется вместе с измененной брюшиной.
4. Выделение пузырного протока и пузырной артерии, взятие их на держалки. При наличии инфильтрата или выраженного склероза в этой области целесообразно начать выделение пузыря от дна, а затем приступить к выделению пузырного протока и артерии.
5. Изолированная перевязка и прошивание пузырной артерии, ориентируясь на лимфатический узел Масканьи.
6. Тщательное выделение кармана Гартмана, лежащего у половины оперированных на общем желчном протоке и нередко симулирующего «ложный» пузырный проток.
7. Перевязка шейки желчного пузыря; надсечение пузырного протока и его канюляция для холангиодебитоманометрии.
8. При наличии свободного оттока желчи и интактного общего желчного протока операция заканчивается перевязкой пузырного протока, отступя на 2—3 мм от стенки холедоха, капроновой лигатурой. Выше остатки пузырного протока прошиваются и перевязываются. Перитонизацию культи делать не следует.
9. При наличии сопутствующего отечного панкреатита или явлений стойкого спазма сфинктера Одди целесообразно оставить катетер, проведенный через пузырный проток, для декомпрессии желчных путей. При низком впадении пузырного протока и при гнойном холангите этот метод дренирования желчных путей неэффективен.
10. Ложе желчного пузыря должно быть по возможности ушито за счет оставшейся брюшины с целью гемостаза и профилактики желчеистечения из добавочных желчных ходов, наличие которых предвидеть часто невозможно. Поэтому к области Винслова отверстия через отдельный разрез по средней подмышечной линии вводится латексная трубка. Показания к тампонаде подпеченочной области ограничены случаями перивезикулярных абсцессов, ненадежном гемостазе и неполном удалении деструктивно измененной стенки желчного пузыря.
Трудные холецистэктомии.
1. Если встречаются трудности при верификации пузырного протока и артерии, лучше прекратить попытки их выделения и удалить желчный пузырь, от дна, предварительно произведя холецистохолангиографию.
2. При обширных сращениях в области пузырных и печеночных протоков отсасывается содержимое желчного пузыря, производится холецистохолангиография и вскрывается желчный пузырь. После удаления конкрементов дальнейшее выделение желчного пузыря ведется на пальце.
3. При интимной связи стенки желчного пузыря с печенью серозномускулярная стенка пузыря оставляется печени, а слизистая выжигается электроножом (операция Прибрама, 1927).
4. При внутренних пузырно-холедохеальных свищах нужно оставить на холедохе часть стенки желчного пузыря в виде венчика, используя его затем для закрытия дефекта (Н. Н. Малиновский, О. Б. Милонов, 1980).
5. При наличии пузырно-дигестивного свища вокруг тверстия в стенке желудка или кишки также оставляется небольшой участок стенки желчного пузыря. Стремление иссечь свищевой ход пошире, в пределах здоровых тканей, необоснованно увеличивает отверстие в стенке органа и затрудняет его ушивание.
6. При наличии инфильтративных изменений не нужномаксимально выделять пузырный проток. Культя пузырного протока при нормальной проходимости БДС и при отсутствии камней не ведет к развитию постхолецистэктомического синдрома (Н. Н. Малиновский, О. Б. Милонов, А. А. Мовчун, 1980).
7. В случае возникновения кровотечения при манипуляциях в области пузырного протока не следует вслепую накладывать зажим. Лучше использовать прием Барона, заключающийся в пережатии пальцами левой руки печеночно-двенадцатиперстной связки. После осушения раны зажим накладывается точно на кровоточащую культю артерии.
8. При неясной анатомической ситуации перед выделением пузыря и пузырного протока необходимо вначале произвести холецистохолангиографию.
9. Не пересекать и не иссекать тяжистых образований вблизи желчного протока без предварительной пункции тонкой иглой. Лучше сначала их взять на держалки, произвести холангиографию, вскрыть желчный пузырь, провести зондирование общего желчного протока и лишь затем перевязывать и пересекать образования в области пузырно-холедохеального соустья.
Холедохотомия.
У 30% больных имеются, показания к холедохотомии (А. В. Гуляев и соавт., 1980). Показания к чисто диагностической холедохотомии послепроведения холангиографии возникают относительно редко (в 5% случаев). В большинстве случаев применяется лечебная холедохотомия.
1. Показания к холедохотомии: а) холангит и желтуха, существующие перед операцией; б) камни, определяемые во время лапаротомии; в) мутная или гнойная желчь, полученная при пункции холедоха; г) холангиографические данные, свидетельствующие о непроходимости БДС; д) расширение гепатикохоледоха более 1,2 см.
Такие факторы, как желтуха в прошлом, мелкие камни в желчном пузыре, уплотнение головки поджелудочной железы, не являются показанием к хвледохотомии и учитываются в совокупности с другими признаками.
2. Окончание холедохотомии. Некоторые авторы шов холедоха считают методом выбора (Н. А, Телков, 1970; В. В. Виноградов и соавт., 1977). Однако в неотложной хирургии показания к его наложению предельно ограничены, так как часто отсутствуют два основных условия идеальной холедохотомии: уверенность в хорошей проходимости БДС и отсутствие воспалительных изменений в холедохе. На 490 холецистэктомий мы применили первичный шов холедоха лишь у 17 больных и у 2 наблюдали подтекание желчи, причем в одном случае потребовалась релапаротомия.
Поскольку желчнокаменная болезнь очень часто сочетается с нарушением проходимости БДС, а операция на желчных путях ведет к временной желчной гипертензии (Д. Л. Пиковский, 1971), первичный шов холедоха нужно применять с большой осторожностью. При первичном шве холедох ушивается двухрядно и проводится дополнительная декомпрессия желчных путей через пузырный проток с контролем надежности наложенных на холедох швов промыванием протока под давлением.
3. Показания к наружному дренированию (рис. 28). У 35% больных холедохотомия заканчивается наружным дренированием по А. В. Вишневскому или Т-образным силиконовым дренажом, что более предпочтительно. Показанием к наружному дренированию после холедохотомии являются: а) желчный перитонит; б) выраженные воспалительные изменения в области гепатодуоденальной связки; в) тяжелый холангит; г) ослабленные больные старческого возраста.
4. Контроль дренирования желчных путей. В послеоперационном периоде холангиоманометрия является лучшим средством контроля восстановления свободного пассажа желчи в двенадцатиперстную кишку. Нормальные показатели дебита достаточно надежно сигнализируют о возможности прекращения дренирования. Вначале проток перекрывают на 2—3 дня и при отсутствии болевого синдрома дренаж удаляют.
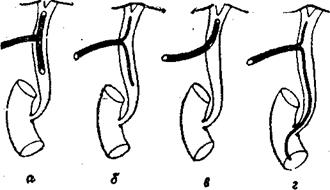
Рис. 28. Методы наружного дренирования общего желчного протока. Т-образная дренажная трубка по Керу (а), расщепленный дренаж по Стерлингу (б), дренаж по Мейо—Вишневскому (в), по Каттелю (г).
5. Сроки удаления дренажа из желчных путей. Одним из частых осложнений окончания дренирования желчных путей является синдром удаленного катетера. Он наблюдается у 20% больных с наружным дренированием и заключается или в повышении температуры или возникновении стойкого болевого синдрома и напряжения в правом подреберье после удаления катетера. Указанные явления, как правило, проходят через 3—5 дней после консервативного лечения. Чем раньше удаляется катетер, тем больше возможность развития синдрома удаленного катетера. Наиболее оптимальным сроком удаления катетера являются 2—3 недели после дренирования.
6. Остаточные камни из холедоха удаляются тремяметодами: 1) холангиоскопом через имеющуюся фистулу; 2) петлей ретроградно под контролем дуоденоскопа; 3) методом растворения камней (петролиза). Наиболее простым является метод лекарственного петролиза при отсутствии серьезных нарушений функции печени. Вначале общий желчный проток промывается раствором новокаина, вводятся спазмолитик и анальгетик внутримышечно. Затем в холедох вводится 5 мл подогретого хлороформа. После этого нельзя закрывать дренажную трубку, так как это вызывает усиление болей. Иногда, кроме болей, появляются тошнота и рвота. При отсутствии эффекта процедуру повторяют через 5—6 дней. Мы в двух случаях из трех добились полного растворения достаточных камней с помощью этого метода (рис. 29).

Для растворения оставленных камней применяются и другие медикаментозные средства. С этой целью используется, в частности, хенодеоксихолевая кислота по 0,5 г 3 раза в день (Danzibiger, 1972). Большей популярностью пользуется промывание общего желчного протока гепарином (Gardner, 1975), а также физиологическим растворам или раствором Рингер-лактата с добавлением спазмолитиков в объеме 500 мл 2—3 раза в день капельио (Lahana, 1974; Holub, 1977). По мнению многих авторов, благоприятные результаты после промывания желчных путей связаны в основном с механическим, вымывающим действием растворов. Под давлением промывной жидкости происходит проталкивание вместе с жидкостью мелких камней через папиллу или вымывание их наружу.
Дата добавления: 2015-07-24; просмотров: 3224;
