Сосудистые реконструктивные операции на висцеральных артериях.
Можно выделить три основных вида операций на висцеральных артериях. 1. Эндартериэктомия с боковой ангиопластикой заплатой или без нее (Shaw и Maynard, 1958; Mikkelsen и Zaro, 1959; Rob, 1966). 2. Шунтирование между аортой и висцеральными артериями или их главными ветвями: а) с использованием сосудистых протезов, аутовенозных и аутоартериаль-ных трансплантатов (Morris и соавт., 1961, 1966; Rob, 1966); б) с использованием селезеночной артерии in situ (Luke, 1960; Emmermann, 1966). 3. Резекция стеноза с анастомозом конец в конец, реимплантацией в аорту или замещением сегмента артерии ауто- и аллотрансплантатом (Mikkelsen и Zaro, 1959).
В выборе метода сосудистой реконструкции нет единства взглядов и общепризнанных критериев. Локализация, протяженность и характер поражения, личная точка зрения и опыт оперирующего хирурга имеют решающее значение. Мы приведем некоторые основные суждения о методах и технике операций, основываясь на данных литературы и личном опыте.
Эндартериэктомия показана при атеросклеротических стенозах проксимальной части висцеральных артерий на ограниченном протяжении.
Эндартериэктомию из чревной артерии выполняют под визуальным контролем (открытым методом) через продольную артериотомию артерии, при сужении ее устья — с переходом на аорту (рис. 88, а). При этом производят боковое отжатие аорты. Расширения просвета артерии достигают путем боковой пластики синтетической заплатой или из вены.
Экспозиция устья и начального отдела верхней брыжеечной артерии при лапаротомном доступе затруднительна. Поэтому открытую эндартери-
эктомию (рис. 88, б) из этого отдела выполнить трудно. В некоторых случаях, при пролонгированных поражениях, производят полуоткрытую энд-артериэктомию через артериотомию в более доступной части верхней брыжеечной артерии (рис. 88, в), что создает условия для проведения реконструкции. Аутовенозная пластика заплатой при этом является обязательной.
Из недостатков этого метода реконструкции можно отметить следующие. Глубокое расположение сосудов и недостаточно хорошая экспозиция особенно проксимальной части верхней брыжеечной артерии затрудняет выполнение эндартериэктомии. Возможны ретромбозы в связи с малым диаметром артерий, особенно при использовании синтетической заплаты. Высокая частота кальциноза стенозирующих бляшек также ограничивает применение этого метода. Выполнение эндартериэктомии при пролонгированных поражениях сложно.
Перспективным мы считаем метод тромбэндартериэктомии из левой боковой аортотомии торакофренолюм-ботомическим доступом в модификации А. В. Покровского и соавторов (1977). Метод позволяет производить одномоментную эндартериэктомию из чревной, верхней брыжеечной, при необходимости также из почечных артерий. Одновременно может быть выполнена реконструкция брюшной аорты при высокой ее окклюзии. Мы применили этот метод реконструкции у больного с сочетанной окклюзией чревной и верхней брыжеечной артерий (рис. 88, г, д) и со стенозом чревной артерии (у 2 больных) и считаем, что он открывает новые возможности в хирургическом лечении этой сложной патологии. Операцию производят в положении больного на правом боку из левостороннего доступа в IX межреберье от задней аксиллярной линии до реберной дуги, затем по параректальнои линии почти до лонного сочленения. Производят 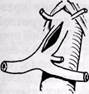

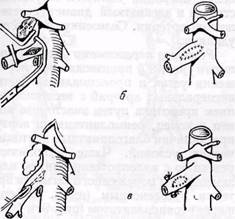
Рис. 88. Методы эндартериэктомии и боковой аутовенопластики при окклюзии висцеральных артерий:
я — открытая тромбэндартериэктомия из чревной артерии; 6 — открытая эндартериэктомия из верхней брыжеечной артерии; в — полуоткрытая эндартериэктомия из верхней брыжеечной артерии с использованием интимотромбэкстрактора нашей конструкции; г — трансаортальная эндартериэктомия из чревной и верхней брыжеечной артерий с использованием торакофренолюмбото-
мии (д)
торакотомию, пересекают реберную дугу, рассекают диафрагму, отделяют брюшину от задне-боковой стенки живота. Пересекают левые ножки диафрагмы, после чего выделяют супра-и инфраренальный отделы брюшной аорты, почечные и висцеральные артерии. При выполнении одномоментной эндартериэктомии из чревной и верхней брыжеечной артерий накладывают зажимы на аорту непосредственно проксимальнее чревной и почечных артерий. Аорту рассекают по задне-боковой стенке продольно на уровне устьев чревной и верхней брыжеечной артерий и под визуальным контролем осуществляют эндар-териэктомию из них. Для выполнения эндартериэктомии и наложения шва
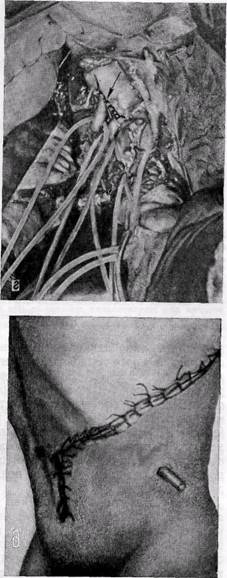
на аорту требуется не более 20—30 мин. Как известно, выключение почек из кровотока в течение этого времени безопасно и протекает без особых клинических проявлений.
Методы обходного шунтирования получили большое признание за рубежом (Morris и соавт., 1966; Rob, 1966; Heberer, 1972, и др., рис. 89, а). Преимущество этого способа реконструкции заключается в относительной
175 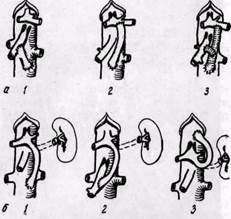
Рис. 89.Методы обходного шунтирования при окклюзии висцеральных артерий:
а — шунтирование от аорты к верхней брыжеечной артерии (7), к селезеночной артерии (2) с использованием аутовенозного трансплантата; 3 —бифуркационное шунтирование синтетическим протезом при окклюзии чревной и верхней брыжеечной артерий; б — использование селезеночной артерии для шунтирования методом in situ при окклюзии чревной (/, 3) или верхней брыжеечной (2) артерии
простоте техники операции, поскольку артерию и аорту выделяют в легко доступных участках. При реконструкции верхней брыжеечной артерии обычно достаточно выделить участок между a. pancreaticoduodenalis inferior и a. colica media. Дистальный конец шунта вшивают в межбрыжеечный или терминальный отдел брюшной аорты или даже в общую подвздошную артерию.
Для обходного шунтирования от аорты к верхней брыжеечной или чревной (селезеночной) артерии использовали синтетические сосудис-стые протезы диаметром 8 мм, однако, в последние годы отдают преимущество аутовенозным трансплантатам, учитывая более высокие биологические свойства последних и большее соответствие диаметров анастомозируемых сосудов.
Весьма эффективным считается использование для обходного шунтирования селезеночной артерии методом in situ. Артерию выделяют на всем протяжении до ворот селезенки, где ее перевязывают и пересекают. Дистальный анастомоз выполняют
обычно с аортой при окклюзии чревного ствола или с верхней брыжеечной артерией (рис. 89,6) при окклюзии проксимального сегмента последней и свободном просвете чревного ствола. Селезеночную артерию выделяют доступом через желудочно-ободочную связку. Необходимым условием выполнения операции является отсутствие стеноза и адекватный диаметр селезеночной артерии. Селезенку обычно не удаляют.
Резекцию пораженного участка артерии (рис. 90) производят при поражении устья и проксимальной части висцеральных артерий с восстановлением кровотока путем анастомоза конец в конец, реимплантации в аорту при наличии благоприятных анатомических условий. Чаще выполняют резекцию с аллопротезированием или замещением пораженного сегмента артерии аутовенозным (из v. saphena magna) трансплантатом (рис. 91). Операцию применяют при пролонгированном поражении висцеральных артерий. Как показал анализ методов реконструктивного лечения абдоминального ишемического синдрома у 357 больных (Heberer и соавт., 1972), обходное шунтирование и резекция с замещением аутовенозным трансплантатом являются наиболее предпочтительными.
Реконструкция нижней брыжеечной артерии, кровоснабжающей дис-тальные отделы толстого кишечника, показана только единичным больным, обычно в сочетании с реконструкцией брюшной аорты при аневризмах или окклюзии ее. Обычно применяют методику реимплантации артерии с участком стенки аорты в брюшную аорту или протез (А. В. Покровский, 1977).
Результаты лечения. Начиная с 1958 г., число опубликованных в литературе наблюдений хирургического лечения больных с хроническими ок-клюзиями висцеральных абдоминальных артерий исчисляется, по-видимому, несколькими тысячами [по сборной статистике Heberer и соавторов 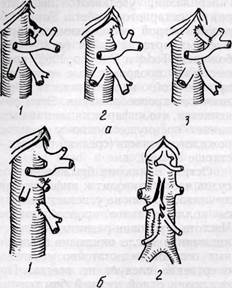
Рис. 90. Методы восстановления кровотока в висцеральных артериях:
резекцией окклюзированного сегмента (а, 1) с реимплантацией в аорту (а, 2; б, /), замещением аутовенозным (аутоартериальным) трансплантатом (3', или анастомозированием подвздошно-обо-дочной артерии с аортой бок в бок (6, 2)
(1972),— 357 больных]. Количество личных наблюдений авторов обычно невелико. Операционная и госпитальная летальность, по данным Heberer и соавторов (1972), составляет 6,5%. Характер сосудистой реконструкции существенно не влияет на процент летальности. Успешная реваскуляри-зация висцеральных артерий — устранение клинического симптомокомплек-са, прибавление массы тела, нормализация стула—достигнута у 90% больных. Наблюдения в течение 5 лет после операции показали низкий процент повторных окклюзии, более отдаленные результаты не опубликованы.
За период с 1965 г. под нашим наблюдением находились 102 больных, у 88 из них диагностировано нарушение кровотока в чревном стволе, у 10 — в верхней брыжеечной артерии, а у 4 — сочетанное поражение чревного ствола и верхней брыжеечной артерии. Большинство больных были женщины (53) в возрасте 20—40 лет.
Рис. 91.Замещение чревной артерии аутовенозным трансплантатом у больной с фиб-розно-мышечным стенозом чревного ствола: / — венозный трансплантат; 2 — аорта; 3 — селезеночная артерия; 4 — общая печеночная артерия
Оперативному лечению подвергли 84 больных. Декомпрессию чревной артерии и артериолиз основных ее ветвей по поводу стенозирования извне применяли наиболее часто — 72 операции, расширение чревного ствола за счет вшивания аутовенозной заплаты — у 2 больных, замещение чревного ствола аутовенозным трансплантатом — у 2, эндартериэктомию с расширяющей пластикой веной — у 2, резекцию стенозированного сегмента с реимплантацией — у 1, обходное шунтирование веной или протезом — у 4, трансаортальную эндартериэктомию из чревного ствола или одномоментную из чревной и верхней брыжеечной артерий — у 3 больных.
Рецидив абдоминального ишеми-ческого синдрома отмечен у 4 больных, состояние без перемен — у 3 больных. 1 больной умер. У остальных отмечены хорошие и удовлетворительные результаты.
Анализируя причины рецидивов, мы пришли к выводу о необходимости большей радикальности операции у больных с длительно существующим внесосудистым сдавленней чревной артерии в случае утолщения ее стенки, 'наличия остаточной деформации (сужения).
Декомпрессию целесообразно дополнять расширением артерии ауто-венозной заплатой или замещением ее аутовеной.
Таким образом, результаты хирургической коррекции кровотока в висцеральных артериях свидетельствуют о высокой их эффективности.
При наличии болевого абдоминального синдрома, причина которого остается неясной, после обычных методов исследования пищеварительного канала более широко следует применять ангиографию висцеральных артерий для выявления или исключения окклюзионных поражений сосудов. Целенаправленное обследование больных позволяет своевременно выявить лиц, страдающих висцерально-ише-мическим синдромом, и применить хирургическое лечение в соответствии с характером поражения сосудов.
ОСТРАЯ ЗАКУПОРКА БРЫЖЕЕЧНЫХ СОСУДОВ (ИНФАРКТ КИШЕЧНИКА)
Острая окклюзия брыжеечных сосудов — относительно редкое заболевание и встречается, по данным Д. Ф. Скрипниченко (1970), у 3% больных с острой кишечной непроходимостью. Чаще всего инфаркт кишечника вызывается закупоркой ве42хдей_брыжееч-нрй артерлдюее ветвей вследствие эмболии (60—90%) или острого тромбоза (10—30%). Основным источником эмболии служат тромбы сердца при ревматических и атеросклеротических его поражениях, инфаркте миокарда, эндокардите, реже — тромбы аорты. Острый тромбоз обычно развивается на фоне патологически измененных артерий вследствие атеросклероза, аорто-артериита, облитерирующего эндартериита, фиброзно-мышечной
гиперплазии, узелкового периарте-риита, сахарного диабета. Таким образом, острой непроходимости брыжеечных артерий часто (у 40—50% больных, Todd и Pearson, 1963) предшествуют продромальные симптомы хронической недостаточности брыжеечного кровообращения. Этим объясняется, что инфаркт кишечника возникает преимущественно у больных пожилого возраста (средний возраст—• старше 50 лет).
Острая окклюзия брыжеечных сосудов часто приводит к инфаркту кишечника, так как не успевает развиться коллатеральное кровообращение. Частота и условия развития гангрены кишечника после окклюзии брыжеечных сосудов недостаточно уточнены, омертвение следует не всегда. При окклюзии одной нижней брыжеечной артерии омертвение кишечника наступает редко (А. Е. Норенберг-Черкви-ани, 1967; Э. К. Бренцис, 1973; Rob и Snyder, 1966).
Инфаркт кишечника может быть следствием не только острой артериальной окклюзии, но и венозного тромбоза, сочетания артериальной и венозной окклюзии, длительного спазма ветвей брыжеечной артерии (Musa, 1965); у больных с тяжелой сердечной недостаточностью, эндотоксемическим шоком, аллергией (Berger и Byrne, 1961; П. Лепэдат, 1975) в результате нарушения микроциркуляции в кишечной стенке, у молодых женщин — в связи с приемом гормональных противозачаточных средств.
Дата добавления: 2015-07-18; просмотров: 2028;
