Предлучевой период
В предлуневом периоде проводят подготовку больного к лечению. Ее следует начинать с психологической подготовки. Пациенту разъясняют необходимость лучевого воздействия, его эффективность, указывают на возможные изменения самочувствия и некоторые лучевые реакции, особенности режима и питания. Беседа с больным должна вселить в него надежду и уверенность в хороших результатах лечения.
Дальнейшими этапами подготовки являются усиленное питание с потреблением большого количества жидкости, насыщение организма витаминами (в частности, не менее 1 г витамина С в сутки), санация облучаемых поверхностей и полостей. В местах, подлежащих облучению, кожа должна быть чистой, без ссадин и гнойничков. Все физиотерапевтические процедуры и медикаментозные средства для наружного применения типа мазей, болтушек отменяют. При облучении лицевого отдела головы проводят санацию полости рта. Запрещают употребление спиртных налитков и курение. При сопутствующем воспалительном процессе назначают антибиотики, при анемии — средства для ее коррекции.
Следующим ответственным этапом является клиническая тонометрия, описанная выше. Здесь же необходимо еще раз подчеркнуть, что в связи с появлением компьютерной и магнитно-резонансной томографии создаются принципиально новые возможности предельно точной наводки пучков излучения на «мишень». От анализа расположения «мишени» на плоскости совершается переход к объемному восприятию опухоли, от анатомической информации — к геометрическим представлениям, к построению сложных дозиметрических распределений, обеспечиваемых компьютерными программами.
На основании результатов клинико-радиобиологического анализа и тонометрии подбирают такой вид излучения и такие физико-технические условия облучения, чтобы произошло поглощение намеченного количества энергии в опухоли при максимальном снижении дозы в окружающих тканях. Иными словами, устанавливают оптимальную суммарную поглощенную дозу излучения, разовую дозу (дозу от каждого облучения), общую длительность лечения.
В предлуневом периоде клиницисту и инженеру-физику приходится решать много задач. С учетом топографоанатомических особенностей
опухоли и ее гистологической структуры выбирают дистанционное, контактное или сочетанное облучение. Определяют технологию облучения и вид устройства (аппарата), которое будет использовано. С лечащим врачом согласовывают условия проведения курса - амбулаторно или в стационаре. С инженером-физиком врач по дозиметрическому плану намечает оптимальное распределение полей для дистанционного облучения.
Статическое облучение можно проводить через одно входное поле на поверхности тела (однопольное облучение) либо через несколько полей (многопольное облучение). Если поля расположены над облучаемой областью с разных сторон таким образом, чтобы опухоль оказалась в перекресте радиационных пучков, говорят о многопольном перекрестном облучении (рис. IV.7). Это наиболее распространенный способ. Оя позволяет значительно увеличить очаговую дозу по сравнению с дозой в соседних органах и тканях.
Выбор количества, локализации, формы и величины полей строго индивидуален. Он зависит от вида и энергии излучения, требуемых разовой и суммарной доз, размеров опухоли, величины зоны ее субклинического распространения. Наиболее часто используют два противолежащих поля, три поля (одно спереди или сзади и два сбоку), четыре поля с перекрещивающимися в очаге пучками.
При подвижном облучении источник радиации перемещается относительно больного. Наиболее распространены три способа подвижного облучения: ротационное, секторное и касательное. При всех этих способах пучок излучения наведен на опухоль.
В случае ротации облучение проводят по всему периметру тела больного. Достоинством метода является концентрация поглощенной дозы в очаге поражения с одновременным уменьшением дозы в окружающих тканях, особенно в коже. Однако интегральная поглощенная доза в организме пациента оказывается значительной. Условно можно считать, что ротационный метод является предельным вариантом многопольного перекрестного облучения, когда количество полей крайне велико. Метод показан при локализации опухоли вблизи срединной оси тела (например, при раке пищевода).
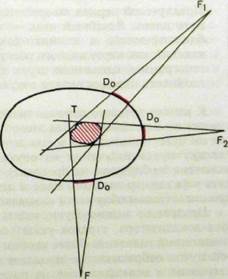
Pic. IV.7. Схема многопольного перекрестного облучения, р F,, F2 — разные положения источника излучения; Ь0 — доза в области входного поля для каждого положения пучка излучения; Т — опухоль, в которой скрещиваются лучи.
| 5 ом |
| 180° |
|
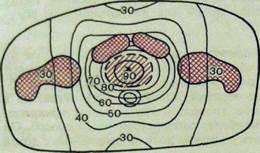
| Рис IV.8. Распределение доз при дистанционной гамма-терапии рака предстательной железы в режиме двухзонной ротации. Угол качания 180°, размер поля 6x9 см, расстояние между осями ротации — 5 см. |
При секторном облучении источник перемещается относительно тела больного по дуге в пределах выбранного угла — 90°, 120°, 180° (рис. IV.8). Такой метод целесообразно применять при эксцентрическом расположении опухоли в теле больного (например, при раке легкого или мочевого пузыря). При касательном облучении центр вращения системы находится на небольшой глубине под поверхностью тела. Тем самым пучок из перемещающегося источника все время направляется по касательной относительно облучаемого отдела тела пациента. Это выгодно при облучении поверхностно расположенного очага достаточной протяженности (например, при диссеминации раковых узелков в коже грудной стенки после удаления молочной железы).
Предлучевой период завершается окончательным оформлением лечебного плана. Лечебный план — это набор документов клинико-радио-биологического и клинико-дозиметрического планирования, включающий как карту дозного распределения в теле пациента, так и рентгенограммы, сделанные через входные поля и подтверждающие правильность наводки пучков излучения на очаг.
К началу лучевого периода необходимо произвести разметку полей облучения на теле больного. Для этого пациенту придают то положение, которое он будет занимать во время лечебных облучений. Далее осуществляют наводку пучка излучения на опухоль (конечно, установка при этом не включена и облучение не проводят). Центральная ось пучка должна проходить через центр входного поля и центр опухоли, поэтому наводку на очаг при статическом облучении называют центрацией.
Центрацию можно осуществлять с помощью механических средств: ту-буса-локализатора, стрелок-указателей или стержней, соединенных с радиационной головкой. Более удобны оптические методы центрации: световой пучок отбрасывается зеркалом в направлении пучка ионизирующего излучения и освещает поле на поверхности тела больного. Это световое поле совмещают с размеченным на коже запланированным полем и световыми «зайчиками», направленными перпендикулярно к нему от дополнительных центраторов. Однако наиболее надежны рентгенологические средства наводки: с помощью рабочего пучка аппарата или дополнительной рентгеновской трубки делают прицельный снимок на пленке, помещенной позади облучаемой области. На таком снимке изображение опухоли должно находиться в центре поля облучения.
В последние годы созданы специальные аппараты для оентгеновской центрацни - симуляторы. Они названы так *nJZ%^S^%^ ровать (симулировать) все движения источника излучение SL^
7° P2TZTnZiTHTa> снабжетая Усилителе рентгенТскоТизо-бражения и дисплеем для демонстрации изображения. Трубка может перемещаться по окружности вокруг больного. Рентгеновский пучок точно имитирует лечебный пучок. При этом источник света обозначает границы рентгеновского пучка на поверхности тела пациента. По изображению на экране врач имеет возможность контролировать правильность наводки на очаг, а при наличии компьютера с помощью светового «пера» корректировать направление и размеры пучка излучения.
Дата добавления: 2015-06-12; просмотров: 2175;
