Клиническая характеристика поражения головного мозга при ЧМТ.
Возвращаемся к классификации ЧМТ. Как было сказано ранее, тяжесть поражения головного мозга характеризуется двумя нозологическими формами: сотрясение головного мозга (СГМ) и ушиб головного мозга. Ушиб головного мозга разделяется на три степени тяжести: ушиб головного мозга легкой, средней и тяжелой степени. Дадим краткую характеристику этих нозологических форм.
Сотрясение головного мозга. Морфологические повреждения в головном мозге отсутствуют. У пациентов имеются только умеренные проявления общемозговой симптоматики: головная боль, рвота, головокружение. Мы не говорим о ВЧГ, так как объем внутричерепного содержимого не увеличен. Поэтому, как мы это и сделали, правильнее говорить об общемозговой симптоматике. Диагноз СГМ ставится анамнестически. Больной сообщает вам, например, что он упал, ударился головой, была утрата сознания (до нескольких секунд), однократная рвота. На момент осмотра, находясь в ясном сознании, жалуется на головную боль, головокружение, тошноту, слабость. Из объективных данных обращает на себя внимание бледность кожных покровов, страдающее выражение лица. При СГМ часто встречается частичная или полная ретроградная (не помнит события, предшествующие травме), антеградная (не помнит события, следующие за травмой) или смешанная амнезия. По нашему опыту длительность амнезии соответствует времени утраты сознания. Здесь необходимо сказать следующее: если у больного не было утраты сознания в момент травмы, то диагноз СГМ является сомнительным. Никакой очаговой, менингеальной и, тем более, дислокационной симптоматики при СГМ нет. Длительность пребывания в стационаре 5 – 7 дней. После СГМ еще в течение 2 – 3 недель наблюдается астено-вегетативная симптоматика (слабость, потливость, быстрая утомляемость, раздражительность, нарушение сна). Последующая инвалидизация для перенесших СГМ не характерна. Основой лечения является покой и соблюдение охранительного режима.
Ушиб головного мозга легкой степени. Морфологические нарушения характеризуются локальным отеком. Нейроны в зоне отека не погибают и находятся в состоянии парабиоза. При УГМ легкой степени (рис. 39) мы с полным основанием говорим о синдроме ВЧГ, так как локальный травматический отек головного мозга имеет объемное значение. У пострадавшего имеются умеренно выраженные проявления ВЧГ, хотя, как правило, больные находятся в ясном сознании. Утрата сознания достигает нескольких десятков секунд. Столько же времени занимает период амнезии. Так как нейроны головного мозга, находящиеся в зоне травматического отека, выключаются из его работы, то при поступлении в стационар у больных имеются умеренно выраженные очаговые симптомы (акцент рефлексов, патологические стопные знаки, умеренные афатические нарушения, если страдает левое полушарие). Травматический отек головного мозга это динамический процесс, который нарастает, достигая максимума, в течение 5 – 7 дней. В течение следующих 5 – 7 дней он постепенно регрессирует. Длительность травматического отека составляет 10 – 14 дней. По этой причине все симптомы регрессируют на 10 – 14 день. Примерно у 5% имеется САК, что определяет наличие у этих 5% больных менингеального синдрома. Примерно в 5% случаев выявляются переломы костей черепа (как правило, оскольчатые вдавленные переломы).
Длительность пребывания больного в стационаре 10 – 14 дней. Основой лечения является покой, охранительный режим. Если у больного имеется САК, то через день проводятся люмбальные пункции до полной санации ликвора. Находясь в стационаре, больные получают медикаментозное лечение, включающее ноотропы, витамины группы В, сосудистую терапию. Так как у пациента имеется угроза развития эпилептических припадков, то обязательным является назначение антиконвульсантов. Только в 10% случаев после ушиба головного мозга легкой степени в последующем возможна стойкая инвалидизация (это больные имеющие вдавленные переломы или САК). По экспертной оценке СГМ и УГМ легкой степени относятся к легким телесным повреждениям.
Ушиб головного мозга средней степени. При травме этой тяжести имеется отчетливый морфологический субстрат повреждения в виде очага размозжения (ОР). ОР – участок травматического некроза в пределах мозговой ткани. В патологоанатомическом аспекте это полость, заполненная мозговым детритом (некротизированная мозговая ткань) и сгустками крови. ОР окружен зоной перифокального отека (переходная зона). Эта зона называется пенумбра. ПЕНУМБРА (лат. paene - почти и umbra - тень, букв. - полутень) - зона нефункционирующих и частично повреждённых, но сохраняющих жизнеспособность клеток, окружающая очаг первичного повреждения (некроза).
В пенумбре снижены процессы кровообрашения, метаболизма. При своевременном вмешательстве жизнедеятельность клеток можно восстановить, в противном случае очаг необратимого повреждения ткани расширяется за счёт этой зоны. Период, в течение которого в клетках пенумбры сохраняются обратимые изменения, называется терапевтическим окном, обычно его продолжительность исчисляется несколькими часами или сутками.
При УГМ ср.ст. ОР имеет небольшие размеры. При поступлении таких больных в стационар у них определяется более выраженная ВЧГ (оглушение I, имеет место выраженная головная боль, многократная рвота). Утрата сознания у таких больных чаще всего длится несколько минут и ей соответствуют сроки амнезии. Встречающиеся в литературе сведения об утрате сознания длящейся около часа противоречат нашему опыту. Более выражены симптомы неврологического дефицита (легкие парезы, выраженные афатические нарушения, отчетливые патологические стопные знаки и т.д.). У всех больных определяется менингеальный синдром, следовательно, САК имеется в 100% случаев. Переломы костей черепа встречаются в 30 –40% случаев.
Длительность госпитализации таких больных 3 – 4 недели. Во время пребывания в стационаре пациенты получают инфузионную терапию, включающую в себя сосудистую, ноотропную, метаболическую, витаминотерапию, больным проводится транскраниальная микрополяризация очага размозжения. Проводятся через день люмбальные пункции до полной санации ликвора. Смысл проводимого лечения заключается в восстановлении нормальной жизнедеятельности нейронов переходной зоны и активации рассасывания некротических масс и сгустков крови в ОР. Все больные обязательно получают антиконвульсанты. Последствиями ОР является образование местного глиального рубца или ликворной кисты. 66% больных перенесших УГМ ср. ст. в той или иной степени инвалидизируются. 11 – 20% больных страдают в последующем посттравматической эпилепсией. По экспертной оценке УГМ ср.ст. относится к телесным повреждениям средней степени тяжести.
Ушиб головного мозга тяжелой степени. При этой форме ушиба морфологические изменения представлены тяжелыми повреждениями головного мозга.
УГМ т. ст в 90 % случаев сопровождается сдавлением головного мозга внутричерепной гематомой или массивным очагом размозжения. При отсутствии сдавления головного мозга имеет место диффузное аксональное поражение головного мозга (ДАП). Согласно современным представлениям, ДАП возникает в результате резкого изменения скорости движения головы, когда мозгу придается вращательное движение, при котором аксоны черепных нервов вырываются из мозга или происходят разрывы аксонов в белом веществе. Больной впадает в глубокую кому, в веществе мозга выявляются многочисленные мелкоочаговые кровоизлияния, летальность – 90%. К ДАП наиболее часто приводят: ДТП, падение с высоты или сильный удар в подбородок. Тяжесть ДАП определяется множественными разрывами аксонов белого вещества головного мозга в области лучистого венца На гистологических препаратах мозга погибших вследствие ДАП имеется характерная картина множественных булавовидных утолщений по ходу аксонов, которые возникают вследствие того, что в разорванном нервном волокне продолжается ток аксоплазмы. Видны также признаки разряжения волокон белого вещества за счет его атрофии .
Макроскопически мозг может выглядеть не измененным.
При госпитализации у больных имеются тяжелые проявления ВЧГ (как минимум оглушение II, чаще сопор, кома),выраженные проявления неврологического дефицита (гемиплегия), менингеальный синдром, а у больных со сдавлением головного мозга признаки дислокационного синдрома. Иными словами при УГМ т.ст. определяются все 4 разобранные нами выше синдрома. Переломы костей черепа встречаются примерно у 60% больных. Здесь необходимо вернуться к уже сказанному о том, что, несмотря на название «черепно-мозговая травма», травма костей черепа встречается далеко не во всех случаях. Больным со сдавлением головного мозга проводится хирургическое и реанимационное лечение. Длительность пребывания в стационаре составляет в зависимости от исхода оперативного лечения до нескольких месяцев. По судебно-медицинской экспертной оценке УГМ т. ст. относится к тяжелым телесным повреждениям. По ходу изложения мы вплотную приблизились к ключевому понятию нейротравматологии – сдавлению головного мозга.
Сдавление (компрессия) головного мозга. Сдавление головного мозга - это развивающийся во времени процесс увеличения в размере объемного травматического образования, клинически проявляющийся бурным нарастанием ВЧГ, очаговой неврологической симптоматики и появлением и нарастанием признаков дислокации ствола головного мозга. Термин «компрессия» это чисто нейротравматологический термин. Он не используется ни в нейроонкологии и в нейрохирургической ангиологии. Сдавление головного мозга осуществляется факторами компрессии, к которым относятся интракраниальные (внутричерепные) гематомы и крупные очаги размозжения. Среди внутричерепных гематом различают: эпидуральную, субдуральную и интрацеребральную (внутримозговую) (рис. 45). Эпидуральная и субдуральная гематомы еще называются оболочечными, так как имеют отношение к твердой мозговой оболочке (ТМО). Первая из них располагается над твердой мозговой оболочкой, в то время как вторая под ней.
ЭПИДУРАЛЬНАЯ ГЕМАТОМА (ЭДГ). Располагается под внутренней поверхностью костей черепа над ТМО.
Источником формирования ЭДГ является кровотечение из a. meningea media, которая, имея объем, в процессе возрастного развития костей черепа продавливает на их внутренней поверхности борозды, которые повторяют рисунок сосудистого ветвления. Артерия как бы вдавлена в кости черепа.
Следовательно, при ЧМТ артерия может быть повреждена только в случае перелома костей черепа. Действительно, ЭДГ травматической этиологии всегда сопровождаются переломами костей черепа и всегда располагаются на стороне перелома. Так как необходимо значительное давление и усилие, чтобы отслоить ТМО от внутренней поверхности костей черепа, ЭДГ в большинстве случаев являются локальными. На компьютерных томограммах (КТГ) ЭДГ имеет форму двояковыпуклой линзы.
Следует обратить внимание, что острые гематомы на КТ имеют гиперденсный характер, хотя по своим плотностным характеристикам они являются менее плотными, чем вещество головного мозга. Это объясняется тем, что в гемоглобине крови содержится большое количество железа.
При формировании ЭДГ за счет кровотечения из основного ствола срединной менингеальной артерии могут формироваться распространенные гематомы, являющиеся причиной летальных исходов.
СУБДУРАЛЬНАЯ ГЕМАТОМА (СДГ). Располагается под ТМО над поверхностью головного мозга). Субдуральное пространство свободно проходимо во всех направлениях, поэтому СДГ, как правило, распространяется над всем полушарием головного мозга и, как плащ, окутывает его. Размеры СДГ могут варьировать от пластинчатых до весьма объемных. Считается, что объем гематомы, в том числе и СДГ, превышающий 150 мл не совместим с жизнью, хотя на практике это правило не является абсолютным. У пожилых людей и у лиц, злоупотребляющих алкоголем на операции можно обнаружить гематомы гораздо больших объемов. Это объясняется атрофией головного мозга и увеличением за счет этого резервных пространств полости черепа.
Описаны два механизма формирования СДГ. Первый механизм – кровотечение из разорвавшейся переходной вены (вен). Все церебральные вены впадают в синусы или эмиссары. Переходной веной называется свободно расположенный в полости черепа участок церебральной вены от того места, где она покидает поверхность головного мозга, до ее впадения в синус или венозный выпускник.
Так как мозг, словно якорь, «подвешен» в полости черепа на этих венах, то они имеют еще одно название – якорные вены. За счет имеющихся резервных пространств мозг в момент травмы перемещается в полости черепа. Во время этих быстрых и резких перемещений могут разорваться якорные вены. При этом, особенно, у пожилых людей мозг может морфологически не пострадать. Это дало право проф. И.М. Иргеру в 1971 г утверждать, что СГМ может сопровождаться компрессией головного мозга и озвучить мысль, что СГМ может быть причиной летального исхода. В настоящее время это положение можно считать абсурдным. Если имеется сдавление головного мозга, то даже, несмотря на отсутствие его морфологического повреждения, ставится диагноз – УГМ т.ст.
Второй механизм формирования СДГ – кровотечение из очага размозжения. В очаге размозжения, помимо повреждения ткани мозга, повреждаются и сосуды, в том числе мелкие артерии коры головного мозга. Кровотечение из них приводит к формированию и растеканию по субдуральному пространству гематомы. На компьютерных томограммах СДГ имеет серповидную форму.
ВНУТИМОЗГОВАЯ ГЕМАТОМА. КРУПНЫЙ ОЧАГ РАЗМОЗЖЕНИЯ.Очаг размозжения (ОР), имеющий крупные размеры, также как внутримозговая гематома (ВМГ) является фактором компрессии головного мозга. Мы объединили их в одну рубрику, так как оба эти объемные травматические образования имеют единый механизм формирования и сходны по своей фенотипической сущности. В подавляющем большинстве случаев ВМГ и ОР формируются при затылочном механизме травмы (падение с высоты роста с ударом затылочной областью головы о твердое покрытие). Очень часто такую травму получают в скользкую погоду. Для того, чтобы понять механизм формирования ВМГ и ОР при затылочном механизме травмы необходимо вспомнить, что объем внутричерепного содержимого меньше, чем объем полости черепа. Следовательно, в полсти черепа имеются свободные (резервные) пространства, в пределах которых мозг перемещается в момент травмы. Эти перемещения достаточно резкие и совершаются в считанные доли секунды. Итак, при ударе затылком о скользкий асфальт во время гололеда мозг по законам инерции смещается кзади. Затылочные доли мозга «провисают» на тенториуме (рис. 51), который обладает, хотя они слабы, эластическими свойствами. В следующее мгновение тенториум, как резинка рогатки, «выстреливает» мозг кпереди. Так как резервные пространства невелики, то мозг не может достигнуть такой кинетической энергии, чтобы разбиться о передние костные препятствия, на которые он натыкается (лобная кость, кривизна большого крыла основной кости). Мозг является эластичным мягкотканным органом, и при таком столкновении участки мозга, прилежащие к этим костным препятствиям (передние отделы лобных и височных долей), сплющиваются, и тканевое давление в них резко и значительно возрастает. Затем мозг снова отходит назад – эти перемещения головного мозга в черепной коробке во время ЧМТ отдаленно напоминают игру в настольный теннис. Когда мозг откатывается назад, тканевое давление в передних отделах лобных и височных долей резко падает. Этот резкий перепад тканевого давления приводит к разрыву вещества головного мозга. Так как при этом в мозговой ткани образуется полость (cavitus), то этот механизм образования ВМГ и ОР получи название – кавитационный. Из сказанного становится понятным, что ВМГ и ОР формируются по принципу противоудара. Если при падении удар приходится на левую половину головы, то ОР и ВМГ образуются справа и наоборот.
Если в момент травмы разрывается достаточно крупный сосуд, то формируется ВМГ (рис. 54). Если не происходит повреждение крупного сосуда, то формируется ОР, содержащий мозговой детрит и сгустки крови, появляющиеся при кровотечении из мелких сосудов (рис. 55).
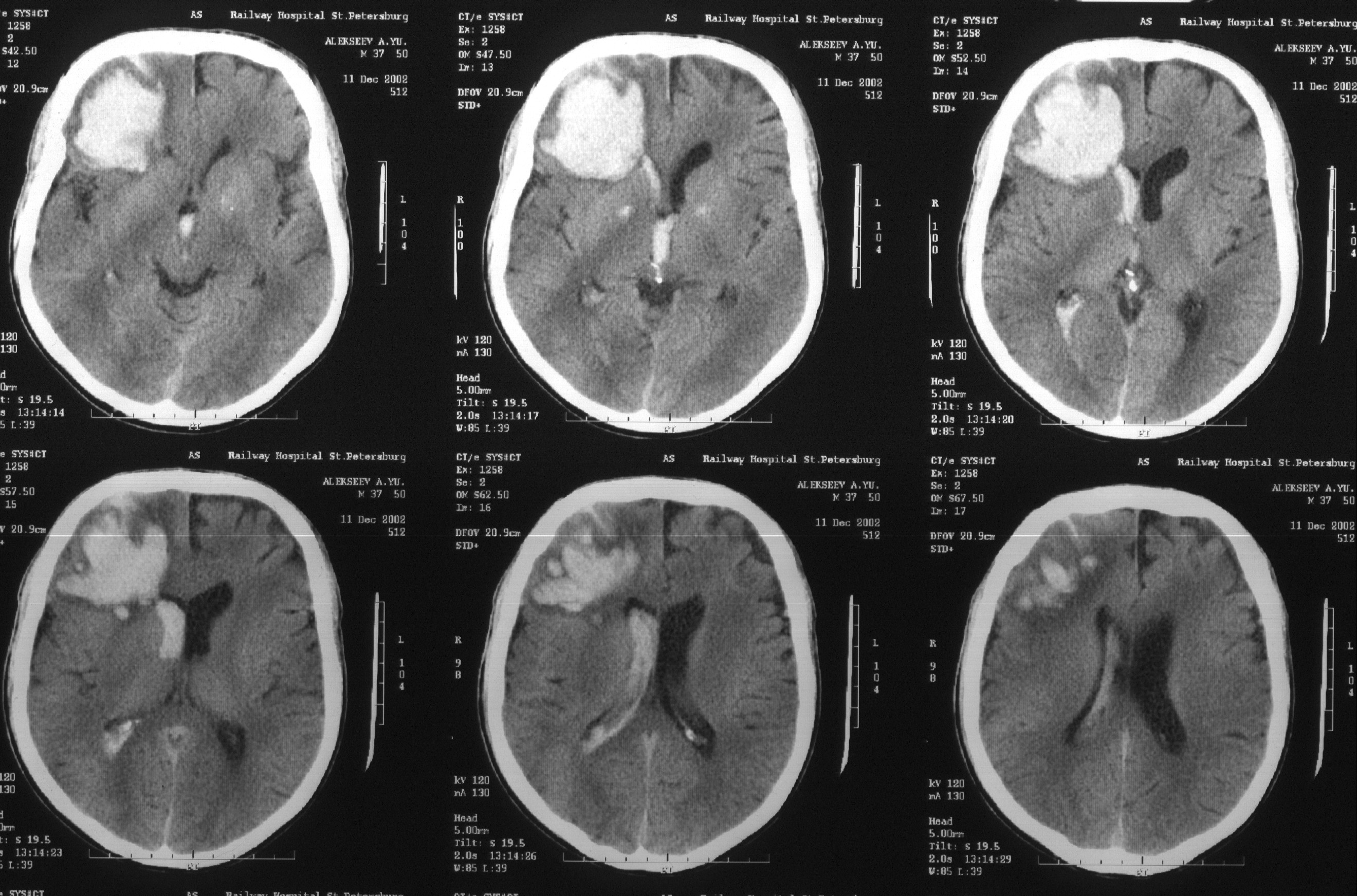
Рис. 54. Компьютерная томография. Травматическая ВМГ с прорывом крови в желудочковую систему
Из сказанного становится понятным, что ОР и ВМГ локализуются в передних (базально-полюсных) отделах лобных и височных долей головного мозга.

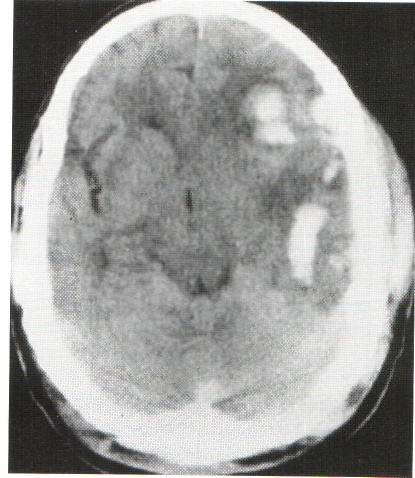
Рис. 55. Очаги размозжения (слева – ОР обеих лобных долей, справа - левых лобной и височной долей).
Помимо кавитационного механизма формирования ОР и ВМГ существует также и контактный (прямой) механизм, который встречается значительно реже.
Возвращаясь к понятию компрессии головного мозга, необходимо сказать, что компрессия может быть монофакторной (одна гематома) и полифакторной (несколько гематом). Полифакторная компрессия может быть односторонней и двусторонней.
Дата добавления: 2015-05-28; просмотров: 2843;
