Расширение показаний к абдоминальному родоразрешению
По данным The National Sentinel Section Caesarean Audit, частота кесарева сечения в 2003 г. составила 15,9 %. Роль кесарева сечения в снижении перинатальной заболеваемости и смертности в настоящее время ни у кого не вызывает сомнений.
Поиск оптимальной частоты абдоминального родоразрешения остается одной из наиболее сложных и актуальных проблем современного акушерства. До настоящего времени не получены однозначные данные об оптимальных значениях частоты кесарева сечения, которые не только приводили бы к улучшению перинатальных показателей, но и не повышали операционный риск.
В последние годы следование концепции «перинатального акушерства», занявшей доминирующее положение в родовспомогательных учреждениях, вызвало подъем частоты кесаревых сечений, производимых по относительным показаниям: увеличение числа первородящих старше 30 лет; расширение показаний при тазовом предлежании, увеличение частоты тяжелых форм гестоза, недонашивание беременности, ПН, отягощенный акушерско‑гинекологический анамнез; увеличение числа беременных с рубцом на матке после кесарева сечения. Поскольку большинство абдоминальных вмешательств проводят именно по сумме относительных показаний, они являются фактором, играющим основную роль в увеличении частоты кесаревых сечений в последнее время. В то же время многие относительные показания к кесаревому сечению дискутабельны. Неясно, сколько относительных показаний необходимо для оперативного родоразрешения. Разные авторы указывают разные цифры – от 2 до 5. По мнению В. Е. Радзинского, резервы снижения перинатальной заболеваемости лежат в изменении подхода к операциям кесарева сечения, производимым по относительным показаниям у контингента беременных, имеющих 25 и более баллов перинатального риска.
По данным Г. М. Савельевой, увеличение частоты кесаревых сечений по отношению к родам повышает материнскую заболеваемость в ближайшие сроки после операции, не всегда устраняет заболевания плода и в большом проценте наблюдений становится основанием для повторной операции.
В настоящее время многие акушеры считают, что родоразрешение путем кесарева сечения предпочтительнее, чем длительные роды со стимуляцией родовой деятельности, поскольку при этом снижаются уровень перинатальной смертности и частота неврологических нарушений у новорожденных. Такая тактика привела к выраженному расширению показаний к кесареву сечению и росту частоты оперативных вмешательств.
По мнению В. И. Краснопольского, Л. С. Логутовой, в настоящее время чрезмерно расширены относительные показания к операции кесарева сечения, в основном за счет отягощенного акушерско‑гинекологического анамнеза, возраста первородящих более 30 лет и более, рубца на матке. Действительно, как отмечают А. Н. Стрижаков и соавт., в условиях низкой рождаемости нетрудно обосновать показания к первому кесареву сечению в интересах плода. Однако бесконечное расширение показаний к абдоминальному родоразрешению не улучшает репродуктивное здоровье женщин фертильного возраста.
По данным МЗСР, в России в 2006 г. при частоте кесарева сечения 18 % материнская летальность составила 26,2 женщин на 100 тыс. детей, родившихся живыми. От всех случаев материнских смертей умершие после кесарева сечения составили более 50 %.
ВОЗ, основываясь на принципах доказательной медицины, рекомендует придерживаться частоты кесарева сечения в пределах 5‑15 %. По мнению В. И. Краснопольского и В. Е. Радзинского, повышение частоты абдоминальных родоразрешений выше 15–17 % приводит к повышению частоты осложнений оперативного вмешательства, оставляя неизменной частоту перинатальной смертности. Г. М. Савельева и соавт. считают, что оптимальная частота кесарева сечения в неспециализированных акушерских стационарах – 16–18 %.
Однако не вызывает сомнений, что снижение перинатальной смертности нельзя объяснить только увеличением количества абдоминальных родоразрешений, поскольку данный показатель зависит от многих факторов. По мнению Г. М. Савельевой, снижение перинатальной смертности происходит при частоте кесарева сечения 13–14 % от числа всех родов в популяции. Дальнейшее же повышение частоты абдоминального родоразрешения не приводит к значительным изменениям показателей перинатальной заболеваемости и смертности.
По данным В. Е. Радзинского, 25 % производимых абдоминальных родоразрешений проводится необоснованно, однако 15 % действительно необходимых кесаревых сечений не делается. Следовательно, получаемые простым вычитанием 10 % кесаревых сечений являются резервом для оптимизации их частоты.
В настоящее время существует множество относительных показаний к абдоминальному родоразрешению, и еще большее число их комбинаций, что создает почву для дискуссий. Поэтому до сих пор нет единых взглядов на показания к ее проведению. Это подтверждается размахом частоты абдоминального родоразрешения в различных странах.
Например, к середине прошлого десятилетия частота кесарева сечения в США стабилизировалась на уровне 22 %, в Шотландии – 16 %, в Англии – 14 %, при этом уровень перинатальной смертности снизился в 1,5–2 раза, составив в среднем 8–9‰. Частота кесарева сечения в Испании – 21 %, в Мексике – 22 %, на Кубе – 34 %, в Бразилии – 35 %. В частных клиниках этот показатель выше. В Российской Федерации средний уровень операции кесарева сечения составляет 19 ‰, при частоте перинатальной смертности 9 %.
Преобладание антенатальной смертности в структуре перинатальных потерь свидетельствует об отработанных оптимальных методах родоразрешения беременных, входящих в группу высокого риска. Наиболее частые причины перинатальной смертности – асфиксия, дыхательные расстройства, в особенности при досрочном родоразрешении, наследственная патология и гемолитическая болезнь новорожденных. Новорожденные, погибшие от гемолитической болезни, рождаются от матерей, которым после завершения предыдущих беременностей не был введен анти‑резус‑гаммаглобулин.
Проведенный нами анализ перинатальной заболеваемости и возможности ее снижения путем коррекции показаний к операции кесарева сечения на основе 2989 историй родов показал имеющиеся резервы в снижении данного показателя. Конечно, снизить показатель перинатальной смертности до нуля, к сожалению, не представляется возможным. В связи с развитием концепции «перинатального акушерства» в последние годы в структуре показаний к кесареву сечению превалируют относительные: отягощенный акушерско‑гинекологический анамнез, тазовое предлежание плода, крупный плод и т. д. Снижения частоты кесарева сечения при данных состояниях не ожидается, поэтому необходимо искать причины, управляющие частотой перинатальной заболеваемости у контингента высокого риска.
Преобладание кесаревых сечений, производимых в экстренном порядке, над плановыми свидетельствует о недостаточном уровне, а соответственно и об имеющихся резервах диагностики состояния как матери, так и плода. Для контроля за состоянием плода в настоящее время применяется УЗИ и КТГ‑мониторинг, с целью своевременного определения нарушений состояния плода и своевременного решения вопроса об экстренном родоразрешении. Несмотря на длительное применение КТГ‑мониторинга в акушерской практике, единого мнения о целесообразности его использования не существует. По некоторым данным, КТГ‑мониторинг во время родов из‑за гипердиагностики приводит к увеличению частоты кесаревых сечений, не снижая показатели перинатальной заболеваемости и смертности. Большинство же акушеров считают, что КТГ‑мониторинг состояния плода дает объективную информацию.
Наиболее частое показание к экстренному кесаревому сечению в родах – аномалии родовой деятельности. По данным ряда авторов, это актуальнейшая проблема современного акушерства, поскольку при ее развитии часто возникают нарушения состояния плода. Динамика родов должна отображаться на партограммах в каждом случае – только это позволяет установить отклонения родовой деятельности от нормальной, вовремя поставить диагноз и своевременно начать лечение. По данным Г. М. Савельевой, при возникновении аномалий родовой деятельности и признаков нарушений состояния плода целесообразно родоразрешение путем операции кесарева сечения. Наши данные подтверждают справедливость этого мнения: перинатальная заболеваемость при наличии данного осложнения в родах достоверно (p < 0,05) выше, особенно это выражено в группе высокого перинатального риска.
Самым эффективным для предотвращения этого осложнения остается выбор адекватного и оптимального метода обезболивания родов – регионарной анестезии. В связи с внедрением нового поколения анестетиков, использованием современного инструментария большинство анестезиологов отдают ей предпочтение. Этот вид обезболивания имеет терапевтическую направленность в плане лечения гестоза и аномалий родовой деятельности. Обезболивание родов при нефропатии желательно проводить при помощи регионарной анестезии. По мнению ряда авторов, необходимы адекватная профилактика, доклиническое выявление признаков этой патологии, своевременное и стандартизированное лечение, оптимальные сроки и методы родоразрешения. Внедренный в практику алгоритм ведения беременных с нефропатией позволил снизить частоту абдоминальных родоразрешений и показатель перинатальной смертности при данном виде патологии. Такой результат представляется удовлетворительным, поскольку, по мнению В. Н. Серова, наиболее частой причиной материнской смертности от эклампсии в РФ остается несоблюдение установленной тактики лечения и сроков родоразрешения. Соблюдение данных критериев позволяет в большинстве случаев пролонгировать беременность, соответственно перинатальная заболеваемость и смертность в данной группе при этом лишь незначительно превышает аналогичные показатели у контрольной группы женщин. Среди относительных показаний к операции кесарева сечения, производимой, как правило, в плановом порядке, превалирует тазовое предлежание плода. Предпочтение абдоминального родоразрешения с целью снижения перинатальной заболеваемости и смертности при тазовом предлежании показано в многочисленных работах Е. А. Чернухи, Г. М. Савельевой, М. А. Курцера. Наши данные подтвержают это мнение: перинатальная заболеваемость при кесаревом сечении ниже таковой при родах через естественные родовые пути и практически не зависит от количества баллов перинатального риска. Однако при низких баллах перинатального риска (менее 10) эти различия нивелированы, поэтому тазовое предлежание нельзя считать абсолютным показанием к абдоминальному родоразрешению – только степень перинатального риска в сочетании с динамической оценкой сократительной деятельности матки должны определять решение вопроса о способе родоразрешения.
При перенашивании беременности, по данным А. Н. Стрижакова, Е. А. Чернухи, наблюдается высокая частота перинатальной заболеваемости у детей. По мнению P. Crowley, перинатальная смертность начинает увеличиваться с 294‑го дня беременности. Увеличение частоты перинатальной смертности обусловлено, по мнению В. Н. Серова, В. А. Таболина, N. Aries, развитием хронической гипоксии плода. Поэтому ведущая роль в снижении частоты перинатальной заболеваемости при перенашивании беременности принадлежит ранней диагностике этих нарушений.
Наиболее спорное показание к абдоминальному родоразрешению – рубец на матке. В настоящее время во всех клиниках ведется поиск возможности ведения родов при рубце на матке через естественные родовые пути. Необходимо проанализировать причину первого кесарева сечения, состояние рубца, предполагаемую массу плода, и, при отсутствии других показаний к кесареву сечению, невысоком перинатальном риске и присутствии опытного акушера роды можно провести через естественные родовые пути. Проведение консервативных родов у таких женщин не повышает частоту перинатальной заболеваемости и смертности, поэтому может считаться резервом снижения частоты абдоминальных родоразрешений (рис. 9).
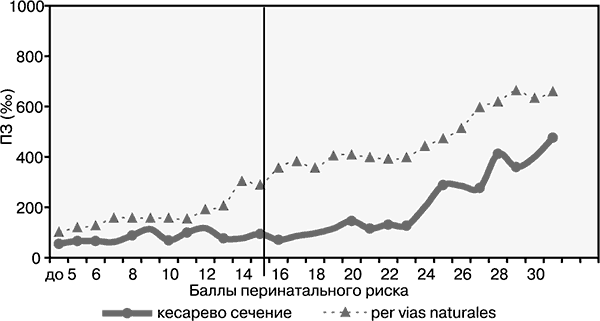
Рис. 9. Перинатальная заболеваемость рожденных через естественные родовые пути и КС, при тазовом предлежании плода (‰)
Согласно полученным нами данным, для выбора способа родоразрешения при наличии относительных показаний к операции кесарева сечения, таких как тазовое предлежание плода, гипотрофия плода, экстрагенитальные заболевания, нефропатия у матери необходимо учитывать факторы перинатального риска. При повышении баллов риска выше 15 с целью снижения показателей перинатальной заболеваемости и смертности следует расширять показания к абдоминальному родоразрешению. При баллах риска выше 25 и наличии хотя бы одного относительного показания к операции кесарева сечения следует провести абдоминальное родоразрешение. Число пациенток с такими высокими баллами перинатального риска относительно невелико, и расширение у них показаний к абдоминальному незначительно влияет на общую частоту кесаревых сечений.
Запланированное кесарево сечение
Существуют три разновидности времени проведения операции кесарево сечение.
В плановом порядке операцию чаще всего производят до начала родовой деятельности. Перед плановым кесаревым сечением пациентке проводят полноценную дооперационную подготовку, включающую клинико‑лабораторное обследование, проведение функциональных методов диагностики, консультации специалистов, лечение осложнений беременности и экстрагенитальных заболеваний. Большинство операций производят днем, кроме того, немаловажную роль играет психологическая подготовленность пациентки.
Экстренное кесарево сечение крайне неблагоприятно. Здесь играют роль несколько факторов: непосредственное показание к оперативному вмешательству, психологическая неподготовленность беременной или роженицы, временной фактор – большинство экстренных операций приходится на вечерне‑ночное время.
Третий вид кесарева сечения – запланированное. При этом роды ведут через естественные родовые пути, однако при осложнениях немедленно, без коррекции, проводят абдоминальное родоразрешение. Неоспоримое достоинство «запланированного» кесарева сечения – возможность проводить гибкую тактику родоразрешения, не исключающую возможность родов через естественные родовые пути. Это возможно в случаях, когда роды через естественные родовые пути возможны с благоприятным исходом для матери и плода, но в то же время высок риск осложнений в родах (рубец на матке, тазовое предлежание, анатомически узкий таз I степени, ХПН, отягощенный акушерско‑гинекологический анамнез). Такой метод позволяет, не нарушая тактики «перинатального акушерства», более дифференцированно подходить к способу и времени родоразрешения, и, соответственно, снизить частоту необоснованных оперативных вмешательств.
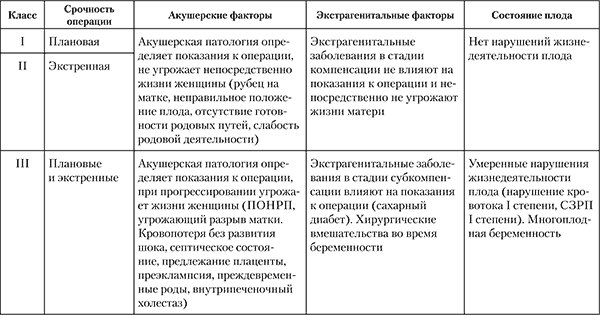
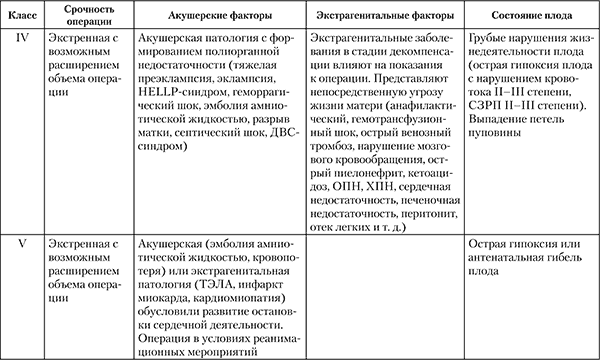
С учетом высокой зависимости перинатальных исходов от характера оперативного вмешательства А. В. Куликовым была разработана шкала анестезиологического перинатального риска (табл. 11).
К преимуществам предложенной шкалы анестезиологического перинатального риска (АПР) перед традиционными шкалами можно отнести следующие.
1. Помимо традиционных критериев оценки тяжести состояния пациентки учитываются специфические для акушерства состояния, а также состояние плода. Это позволяет прогнозировать рождение детей группы высокого риска, а также проводить соответствующую профилактику развития критического состояния у женщины за счет оптимизации анестезиологического пособия и интенсивной терапии в периоперационный период.
2. Оценка АПР позволяет анестезиологу‑реаниматологу проводить анестезию и периоперационную интенсивную терапию в соответствии с разработанными протоколами, что особенно важно для анестезиологов‑реаниматологов, не работающих постоянно в акушерстве.
3. Шкала анестезиологического перинатального риска позволяет акушеру прогнозировать возможность расширения объема операции, перинатальный результат, учитывать особенности послеоперационного периода.
4. Предоперационная оценка анестезиологического перинатального риска позволяет неонатологу планировать проведение реанимации и интенсивной терапии новорожденным, второй этап выхаживания в детской клинике.
Таблица 11 Шкала анестезиологического перинатального риска (АПР) при оперативном родоразрешении
5. Использование шкалы АПР позволяет адекватно оценивать сложность анестезиологического пособия с учетом акушерских и перинатальных факторов, появляется возможность сопоставлять объем, качество и категорию сложности анестезии в различных учреждениях родовспоможения (табл. 12).
6. Анализ частоты больных различного класса АПР и внедрение протоколов анестезии и послеоперационного периода позволяет организаторам здравоохранения планировать потребность в медикаментах, расходном материале и затрат на койко‑день (табл. 13).
Таблица 12 Основные принципы периоперационной терапии и выбор анестезии в соответствии с классом АПР
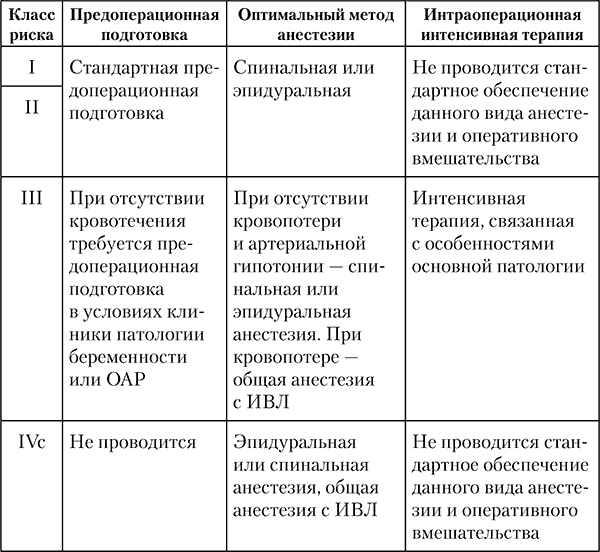
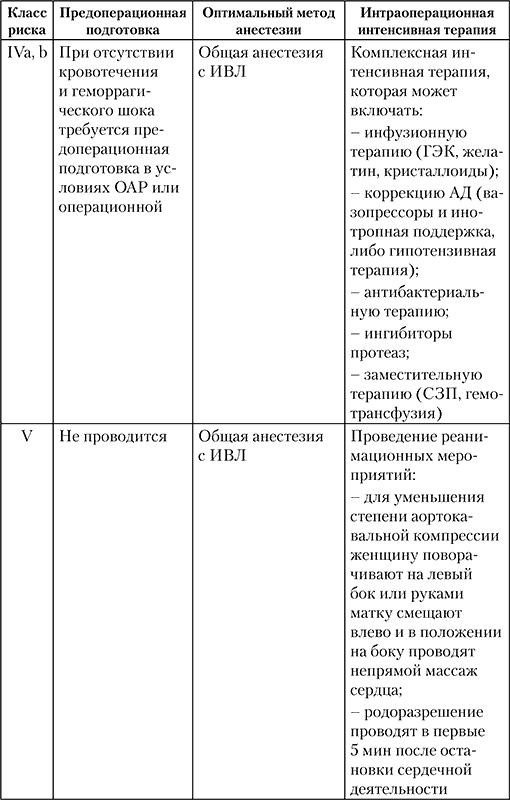
Таблица 13 Основные принципы терапии в раннем послеоперационном периоде в соответствии с классом АПР
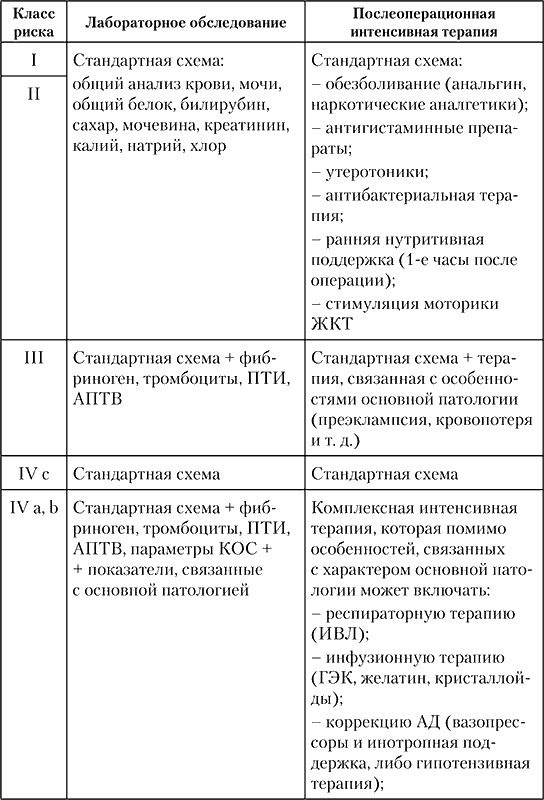
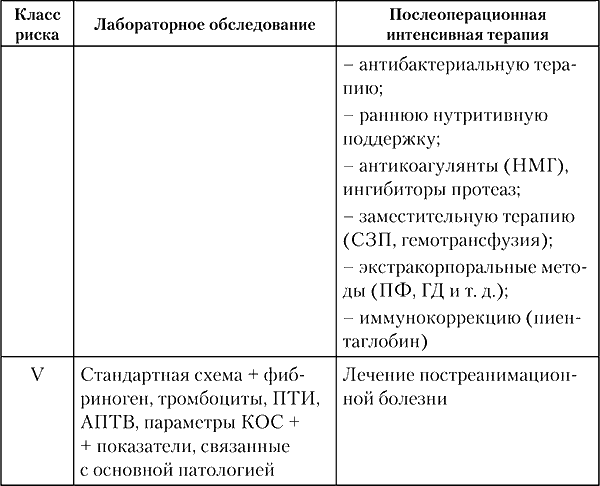
В большинстве акушерских стационаров кесарево сечение в 2/3 случаев производят именно в экстренном порядке, когда отсутствует полноценная предоперационная подготовка, не всегда возможен выбор оптимального вида анестезии. По мнению В. В. Абрамченко, D. L. Saunders, S. L. Makutu, это происходит из‑за недооценки перинатальных факторов риска и отсутствия четкого плана родоразрешения. В данной ситуации современные технологии родоразрешения, в том числе и запланированное кесарево сечение, считаются резервом снижения частоты кесарева сечения.
Один из резервов улучшения исходов кесарева сечения – снижение частоты абдоминальных родоразрешений, предпринятых в экстренном порядке, поскольку перинатальные и материнские исходы при ургентных вмешательствах хуже, чем при плановых.
Немаловажен в проблеме увеличения частоты кесаревых сечений вопрос о состоянии детей, извлеченных абдоминальным путем. По утверждению L. Janus, такие дети получают так называемую перинатальную психотравму из‑за неожиданности и неподготовленности к переходу во внеутробное существовование, вызывающую нервно‑психические и интеллектуальные депривации, которые чрезвычайно трудно поддаются лечению.
Более того, при сравнении исходов оперативного родоразрешения для новорожденного немаловажную роль играет время его выполнения. Доказано, что при кесаревом сечении, проводимом до начала родовой деятельности, адаптация новорожденных к внеутробной жизни происходит тяжелее, чем при вмешательстве, проводимом в первом периоде родов.
Во время родов плод испытывает влияние различных факторов – механических и метаболических. На них организм плода отвечает мощным выбросом гормонов стресса (адреналин, норадреналин, дофамин, кортикотропин, кортизол), благодаря которым он способен преодолеть отрицательное воздействие и легче перенести процесс адаптации к внеутробной жизни. Известно, что гормоны стресса способствуют активации сурфактантной системы легких, мобилизуют энергетические ресурсы, обеспечивают обильное кровоснабжение сердца и головного мозга. Иными словами стресс, испытываемый при родах, – фактически последний этап в созревании плода, в первую очередь его дыхательной системы. Именно поэтому дети, извлеченные при проведении операции в плановом порядке, имеют большую частоту дыхательных расстройств.
Все это дает основание рекомендовать более широкое применение операции кесарево сечение в процессе родов, что способствует оптимизации ранней адаптации ребенка после рождения.
Дата добавления: 2015-05-08; просмотров: 1959;
