НАРУШЕНИЯ АППЕТИТА 3 страница
Рвотный центр контролирует и объединяет в единое целое рвотный акт. Он получает афферентные сигналы от кишечника, из других частей тела, из вышерасположенных кортикальных
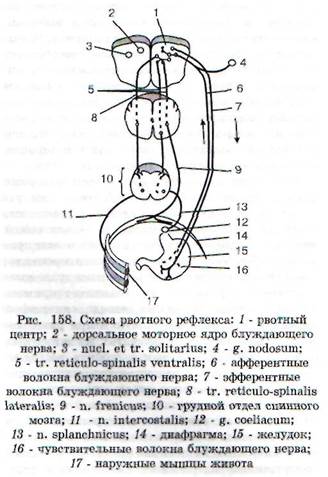
центров, особенно из аппарата внутреннего уха и из тригерной хеморецепторной зоны. Важными эфферентными проводящими путями при рвоте являются диафрагмальные нервы (к диафрагме), спинномозговые нервы (к мышцам брюшной стенки) и висцеральные эфферентные нервы (к желудку и пищеводу).
Чаще рвота возникает при раздражении рецепторов желудка недоброкачественной пищей, токсическими веществами, в частности суррогатами алкоголя, а также при высокой возбудимости этих рецепторов в условиях патологии. В таких случаях рвоту называют желудочной.Рефлексогенными зонами рвотного акта являются также задняя стенка глотки, илеоцекаль-ная область кишки. Возможна стимуляция центра рвоты с рецепторов брюшины, желчных протоков, желчного пузыря, почек, мочевых путей, коронарных сосудов, перепончатого лабиринта внутреннего уха и др. Рвоту, вызываемую импульсами с периферических рефлексогенных зон, называют периферической.
Рвота может иметь центральноепроисхождение и возникать при патологических процессах в области IV желудочка (опухоль либс воспалительный процесс). Центр рвоты может раздражаться ядами или токсинами, при токсикозах беременных, при употреблении токсических продуктов, лекарственных препаратов, нарушении обмена веществ при почечной и печеночной недостаточности, при кетоацидозе и т.д. Рвота может возникнуть по механизму условного рефлекса - при неприятном запахе, виде несъедобной пищи. В лаборатории И. П. Павлова в 1914 г. была воспроизведена условнорефлектор-ная рвота у собаки при сочетании индифферентного раздражителя (звук дудки) с инъекциями апоморфина.
Рвота может быть острой,что наблюдается при отравлении как защитная реакция, направленная на очищение желудочно-кишечного тракта от токсинов, веществ недоброкачественной пищи. Острая рвота может быть связана с острым процессом в брюшной полости, таким как кишечная непроходимость, ущемление грыжи, что сопряжено и с болевым синдромом. Острая боль с явлением рвоты возникает при перфорации язвы желудка и двенадцатиперстной кишки, остром аппендиците. Подобный симптом не всегда связан с патологией желудочно-кишечного тракта, а может быть обусловлен и патологическим процессом в гепатобилиарной системе
(острый холецистит, острый гепатит, острый панкреатит, желчекаменная болезнь), патологией сердечно-сосудистой системы (острый инфаркт миокарда, расслаивающая аневризма аорты), почек (нефролитиаз). Повторная рвота, чаще после приема пищи, облегчающая состояние больного, характерна для язвенной болезни желудка или двенадцатиперстной кишки в период обострения. При стенозе привратника рвота возникает чаще к вечеру и пищей, съеденной накануне.
Рвота, особенно повторная, приводит к целому ряду метаболических нарушений. Чаще всего это метаболический алкалоз, гипокалиемия и гипонатриемия. Метаболический алкалоз является следствием повышения концентрации бикарбонатов в плазме крови, что обусловлено: 1) снижением концентрации ионов Hf во внеклеточной жидкости; 2) потерей жидкости, содержащей хлориды в больших концентрациях, чем концентрация бикарбонатов во внеклеточной жидкости; 3) увеличением концентрации бикарбонатов при введении соды и иных веществ, превращающихся в бикарбонат во внеклеточной жидкости.
Гипокалиемия развивается в результате потери калия с рвотой и его малого поступления с пищей. Гипонатриемия также развивается вследствие выведения натрия с рвотными массами и, возможно, с мочой по причине метаболического алкалоза.
16.4.4. Нарушение всасывательной
функции желудка
В норме эта функция невелика. При патологических состояниях желудка она может значительно усиливаться. Так, при застое пищи в желудке через его стенку могут всасываться полипептиды, что вызывает интоксикационный синдром. Усиление этой функции может наблюдаться при воспалительно-дистрофических процессах, в частности при хроническом гастрите, когда слизистая оболочка желудка становится проницаемой для токсинов и продуктов переваривания пищи.
16.4.5. Нарушение выделительной
функции желудка
Выделительная (экскреторная) функция желудка является одним из экстраренальных пу-
тей выведения метаболитов из кровотока для обеспечения гомеостаза. В полость желудка выделяются продукты обмена, а также попавшие в организм вещества, пребывание которых в нем излишне или вредно. Экскреторная функция желудка благоприятствует деятельности почек, предохраняя их от излишнего напряжения. Роль этой функции особенно возрастает при различных патологических состояниях организма или при чрезвычайных воздействиях на него, вызывающих выраженные изменения в обмене веществ. Экскреторная функция желудка тесно взаимосвязана с другими его функциями, что обеспечивается общими регуляторными механизмами.
Желудочная секреция регулируется холинер-гическими структурами вегетативной нервной системы. Стимуляция а- и (3-адренорецепторов мобилизует экскреторную функцию желудка. В пусковую фазу желудочного пищеварения экскреторная способность желудочных желез ниже, чем в завершенную, в механизме которой ведущую роль играют гуморальные факторы. К стимуляторам экскреторной функции желудка относятся кортикостероиды, простагландины Е, гипоксия; тормозящее влияние на нее оказывают минералокортикоиды.
О выделительной функции желудка судят по скорости появления в желудочном соке введенного внутривенно раствора краски нейтрального красного (нейтральрот), который в норме появляется там через 12-15 мин. При секреторной недостаточности желудка, особенно при атрофии слизистой, выделение краски значительно запаздывает (до 30-45 мин), при повышенной кислотности - несколько ускоряется (до 8-10 мин).
Стенкой желудка могут выделяться в его полость циркулирующие в крови метаболиты (мочевина, мочевая кислота, креатин, креатинин). И. П. Павлов подчеркивал роль выделительной функции желудка как важного фактора дезинтоксикации организма, как «физиологической меры защиты». Так, например, при хронической почечной недостаточности содержание мочевины, креатинина в желудочном соке и в слюне значительно нарастает. С усилением экскреции стенкой желудка продуктов клеточного распада связывают развитие гастритических изменений в слизистой желудка после тяжелых инфекционных заболеваний и других болезней.
У собак, подвергнутых перегреванию, отмечается появление в желудочном соке молочной
кислоты. Экскреция желудком большого количества азотосодержащих веществ отмечается у подопытных животных при полном голодании. Подобная ситуация при длительном голоде возникает и у человека. Эти вещества затем всасываются в кишечнике и используются организмом для питания жизненно важных органов. Так, у больных с длительными хроническими гнойными процессами отмечается непрерывная секреция желудочного сока, где концентрация соляной кислоты снижена, а присутствует высокое содержание азотистых веществ. Последние всасываются в кишечнике. Однако процесс всасывания отстает от экскреции, и это один из факторов, которые способствуют так называемому раневому истощению.
Главные механизмы экскреции (сорбция веществ мембранами, различные виды мембранного транспорта) лежат в основе межорганного обмена нутриентов, ведущую роль в котором играет пищеварительная система. Термин «нутри-енты» (не пищевые, а питательные вещества) в данном случае является более точным, так как происходит от nutrition - питание. Известно, что в деятельности желудочно-кишечного тракта, помимо собственно пищеварения, есть и другая сторона, связанная с выделением в его полость значительного количества эндогенных веществ, которые вместе с экзогенными перевариваются, всасываются и способствуют ассимиляции нутриентов во всем организме. В организме сложилась кооперация между разными органами в получении необходимых нутриентов и снабжении ими друг друга, что способствует нормальному течению и хорошей координации обмена веществ во всем организме. Некоторые ткани, благодаря их специализированному обмену, способны интенсивно синтезировать определенные вещества и не только удовлетворять в них свою собственную потребность, но и экспортировать их с кровью для использования другими тканями. Например, мышцы при голодании выделяют в кровь аминокислоты с разветвленной углеводной цепью, усиленно используемые мозгом. Почки интенсивно выделяют в кровь серии, используемый затем почти всеми тканями организма.
Участие пищеварительной системы в межорганном обмене нутриентов выражается: а) в кругообороте белковых веществ между кровью и пищеварительной системой; б) в кругообороте
некоторых минеральных веществ, в частности цинка; в) в экспорте фосфолипидов и прочих соединений печенью для использования их другими, бурно пролиферирующими тканями; г) в выделении эндогенных нутриентов при периодической деятельности желудочно-кишечного тракта в условиях голода.
Кругооборот нутриентов представляет интерес в клиническом аспекте. Где бы ни происходило нарушение их кругооборота (в местах выделения эндогенного вещества, его транспорта или в зоне всасывания в кишечнике), во всех случаях может возникать вторичная недостаточность данного вещества в организме.
16.4.6. Язвенная болезнь
Язвенная болезнь является результатом нарушения соотношения между факторами «защиты» (активная секреция слизи, простагландинов, бикарбонатов, достаточное кровоснабжение, активная регенерация) и факторами «агрессии» (гиперпродукция соляной кислоты и пепсина, желчные кислоты, панкреатические ферменты, гастродуоденальная дисмоторика, бактерии Helicobacter pylori (HP)).
Быть или не быть язвенной болезни, решается при сопоставлении факторов «защиты» и факторов «агрессии». Старое правило Шварца «нет кислоты - нет язвы» можно считать верным для большинства случаев язвенной болезни двенадцатиперстной кишки, хотя для язвенной болезни желудка это условие не обязательно.
«Нет HP - нет язвенной болезни», - утверждают сейчас. Инфекция HP признается основным этиологическим фактором развития хронической язвы желудка и ДПК. Это подтверждается тем, что эрадикация HP ведет к снижению рецидивов заболевания. Другой причиной развития язв является прием нестероидных противовоспалительных препаратов. Факторами, способствующими развитию язвенной болезни, являются наследственность, курение, нарушение эвакуации пищи из желудка, что в совокупности приводит к дисбалансу между агрессивными и защитными факторами в желудке и двенадцатиперстной кишке.
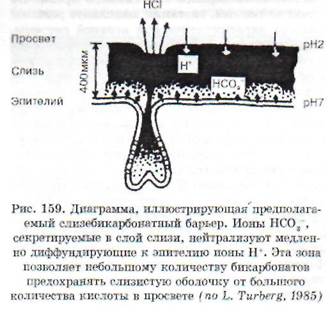
Для понимания патофизиологических основ язвенной болезни необходимо знать существующие механизмы защиты слизистой оболочки. Слизистая желудка постоянно подвергается воздействию соляной кислоты, пепсина, а при дуо-
деногастральном рефлюксе - и воздействию желчных кислот, панкреатических ферментов. В защитном барьере желудка первой линией защиты от повреждающих факторов являются клетки слизистой оболочки. Это поверхностные клетки и секреторные добавочные, секретирующие слизь н бикарбонаты. За счет этих веществ создается физико-химический барьер, который представляет собой гель, поддерживающий рН нейтральной среды у поверхности эпителия. Все поверхностные эпителиальные клетки, выстилающие желудок и ДПК, синтезируют и секрети-руют бикарбонаты (рис. 159). Слизистая проксимальной части ДПК вырабатывает бикарбонатов в 2 раза больше, чем вся слизистая желудка. Важная роль в поддержании базального уровня секреции бикарбонатов и слизи отводится и эндогенным простагландинам. Слизь, ее нерастворимая фракция, бикарбонаты защищают слизистую оболочку желудка от воздействия соляной кислоты и пепсина. Слизистый барьер предотвращает обратную диффузию ионов водорода из просвета желудка в кровь. Длительный же контакт слизистой с кислой средой и изменения в составе слизи (в период обострения язвенной болезни в слизи уменьшается содержание сиа-ловых кислот и гликопротеидов, нейтрализующих соляную кислоту) ведут к прорыву слизистого барьера и к возникновению обратной диффузии ионов водорода. В ответ на это высвобождается гистамин из тучных клеток (тканевые базофилы желудка) и рефлекторно возбуждается холинергическая система, отмечаются венозный стаз, переполнение капилляров, усиливается продукция соляной кислоты и пепсина - все это способствует образованию пептической язвы.
В поддержании устойчивости слизистой оболочки желудка и ДПК к факторам агрессии важную роль играют способность клеток к быстрому обновлению (репарация), хорошее состояние кровообращения и секреция химических медиаторов защиты (простагландины, гормон роста). Известно, что слизистая оболочка желудка и ДПК после повреждения обычно быстро восстанавливается (в течение 15-30 мин). Этот процесс идет не за счет деления клеток, а в результате движения их из покровно-ямочного эпителия желудка вдоль базальной мембраны и закрытия дефекта в участке поврежденного эпителия.
Простагландины, особенно простагландин Е2, способствуют повышению защитных свойств слизистой оболочки желудка, так как угнетают ак-
тивность париетальных клеток, стимулируют секрецию слизи и бикарбонатов и улучшают кровоснабжение слизистой оболочки, снижая обратную диффузию ионов водорода и ускоряя регенерацию. Секреция их осуществляется главными, добавочными и париетальными клетками слизистой оболочки желудка.
Таким образом, защитный барьер слизистой оболочки желудка состоит из трех частей: 1) надэпителиальной (слизь, бикарбонаты); 2) эпителиальной (клетки эпителия и их репарация, простагландины, гормоны роста); 3) субэпителиальной (кровоснабжение, микроциркуляция).
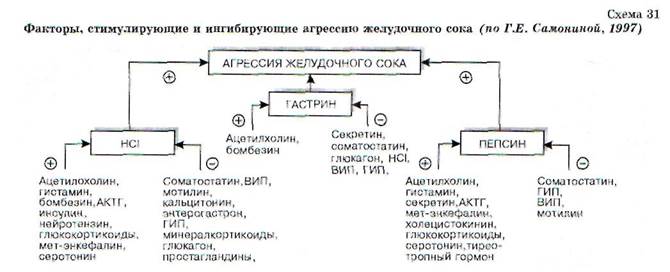
К повреждающим факторам относится прежде всего высокий кислотно-пептический фактор. Причинами гиперсекреции соляной кислоты являются гиперплазия париетальных клеток, по-видимому генетически обусловленная, ваго-тония и гиперпродукция гастрина. Основные стимуляторы секреции соляной кислоты в желудке - гистамин, гастрин и ацетилхолин. В ответ на раздражение п.vagus повышается концентрация гастрина, вырабатываемого G-клетками антрального отдела желудка, что ведет к повышению секреции соляной кислоты (синтетический аналог гастрина - пентагастрин используется в качестве стимулятора секреции НС1). Гастрин и ацетилхолин активируют специфические рецепторы, связанные с системой кальций/про-теинкиназа С. После активации соответствующих механизмов происходит стимуляция водо-родно-калиевых (Н*/К') АТФазных каналов,
|
приводящая к продукции и выделению ионов водорода. Повышенная концентрация другого гастроинтестинального гормона - секретина -стимулирует пепсинообразование. Кроме того, известно, что недостаточная выработка глюка-гона и особенно соматостатина также способствует язвообразованию (схема 31).
При язвенной болезни нарушается обмен биогенных аминов - гистамина и серотонина, выделяющихся в основном из эятерохромафин-ных клеток слизистой оболочки желудка. Гис-тамин стимулирует секрецию НС1 через Н2-ре-цепторы, связанные с цАМФ. В период обострения язвенной болезни процессы синтеза гистамина обычно усиливаются, что влечет за собой появление свободного гистамина в крови. По одной из гипотез, гистамин выполняет роль медиатора парасимпатической нервной системы. Согласно другой, широко распространенной точке зрения гистамин является промежуточным звеном в реализации действия гастрина на секреторные клетки. Изменяется капиллярное кровообращение, повышается проницаемость сосудистой стенки, усиливается выработка пепсина (гистамин - мощный стимулятор главных клеток). Гистамин и серотонин, выполняя роль активаторов кининовой системы (активируют бра-дикинин), вызывают значительные расстройства микроциркуляции, страдает кровообращение и трофика слизистой оболочки желудка.
Повреждающим фактором в реализации болезни, наряду с высоким кислотно-пептическим фактором, является гастродуоденальная дисмо-торика. Если у здорового человека идет ритмичное поступление желудочного содержимого в
ДПК - в 1 минуту 3 сокращения, то у больных язвенной болезнью в ДПК констатируются 15-минутные периоды низкого уровня рН. Высокая кислотность не может удержать нормальную перистальтику, и происходит «закисление» двенадцатиперстной кишки. Длительный контакт кислого содержимого со слизистой ведет к язвообразованию. «Закисление» в ДПК нередко связано с возможной ее дискинезией и со снижением ее ощелачивающей функции в связи с нарушением выработки бикарбонатов панкреатического и билиарного секретов.
Определенное значение в развитии язвенной болезни придается дуоденогастральному реф-люксу (ДГР) - забросу желчи (желчных кислот) в желудок. Желчь, воздействуя на слизистую желудка, приводит к нарушению слизистого барьера и к повышению кислотно-пептических свойств желудочного сока из-за стимуляции эндокринного аппарата желудка (прежде всего усиливается выработка гастрина), Дискинезия ДПК, особенно по гипомоторному типу, понижение тонуса антрального отдела желудка способствуют ДГР, делают его продолжительным и интенсивным. Доказано, что ДГР встречается значительно чаще при сочетании язвенной болезни с заболеваниями гепатобилиарной системы, особенно с желчекаменной болезнью.
В настоящее время есть все основания рассматривать язвенную болезнь как инфекционное заболевание, так как доказана связь между развитием язвенной болезни и инфицирован ностью Helicobacter pylori. Однако язвенная болезнь - это не классическая инфекция, и одного инфицирования HP недостаточно для ее
возникновения. Ряд исследователей полагают, что для развития, в частности, дуоденальной язвы необходимо по крайней мере сочетание двух факторов: кислото-пептического и HP.
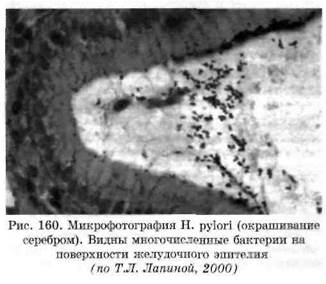
Helicobacter pylori является грамотрицатель-ной анаэробной палочкой, которая имеет жгутик и способна вырабатывать уреазу. Этот возбудитель обнаруживается в слизистой оболочке антрального отдела желудка, выявляясь иногда и у здоровых, без каких-либо патологических изменений, но значительно чаще (до 95%) у больных гастритом или язвенной болезнью (рис. 160). При попадании в просвет желудка с заглатываемой слюной или с поверхности гастроскопа, желудочного (дуоденального) зонда HP оказывается в сложной для обитания среде (кислое содержимое желудка). Однако благодаря своей уреазной активности бактерии могут существовать в этих условиях. Мочевину, поступающую из кровеносного русла, путем пропотева-ния через стенку капилляров, уреаза превращает в аммиак и С02, которые и нейтрализуют соляную кислоту желудочного сока, создавая вокруг бактериальной клетки локальное ощелачивание. Жгутики и спиралевидная форма бактерий обеспечивают активное продвижение вперед, и HP в окружении уреазы и аммиака проникает из просвета желудка в слой слизи, где процесс продвижения продолжается. Кроме локального ощелачивания, вокруг бактерий идет снижение вязкости желудочной слизи - муцин разрушается, и HP достигает через защитный слизистый барьер покровно-ямочного эпителия слизистой желудка. Происходит адгезия HP на покровно-ямочный эпителий антрального отдела желудка. Часть микробов пенетрирует в собственную пластинку через межэпителиальные контакты. В эпителиальных клетках возникают дистрофические изменения, что снижает их функциональную активность. Интенсивное размножение и колонизация HP на слизистой антрального отдела желудка ведут к повреждению эпителия вследствие действия фосфолипаз. Выделяют уль-церогенный штамм HP, который синтезирует цитотоксины, активирующие фосфолипазу, и вероятность изъязвления слизистой оболочки в этих случаях очень велика. Идет разрушение защитных белковых компонентов, муцина, что открывает путь HP вглубь слизистой оболочки. Аммиак, воздействуя на эндокринные клетки антрального отдела желудка, уменьшает количество D-клеток, вырабатывающих соматостатин,
и, соответственно, падает его концентрация. Выброс гастрина выходит из-под контроля D-клеток, что приводит к гипергастринемии, повышению массы париетальных клеток и гиперпродукции соляной кислоты. Таким образом, инфицирование HP может быть первичным, а повышение секреции соляной кислоты - вторичным звеном в патогенезе язвенной болезни желудка. В подслизистом слое формируется воспалительный инфильтрат (состоящий из нейтро-филов, лимфоцитов, макрофагов, плазматических и тучных клеток), происходит некроз эпителия с образованием язвенного дефекта.
Патогенез язвы двенадцатиперстной кишки сложнее, чем язвы желудка. Бактерии HP избирательно заселяют только метаплазированный эпителий и не поражают нормальную слизистую ДПК. Желудочная метаплазия (замещение цилиндрических клеток эпителия ДПК клетками желудочного эпителия) наблюдается у 90% больных дуоденальной язвой. Метаплазия позволяет HP внедряться в клетки слизистой оболочки луковицы ДПК, делая их менее устойчивыми к повреждению соляной кислотой, пепсином, желчью. Длительный заброс в луковицу ДПК кислого желудочного содержимого создает благоприятные условия для развития желудочной метаплазии ее эпителия. Риск развития дуоденальной язвы при выраженном антральном гастрите и проксимальном дуодените, ассоциированных с HP, превышает контрольные в 50 раз, а при нормальной слизистой он практически равен нулю. Факторами, способствующими развитию болезни, являются курение, наследственная ПреД-
расположенность, принадлежность к мужскому полу, группа крови 0(1).
Экспериментальные язвы желудка. Язва в желудке, как уже говорилось, возникает вследствие переваривания стенки пепсином в присутствии соляной кислоты, создающей в желудке высокую концентрацию водородных ионов. Однако в норме самопереваривания стенки желудка не происходит, так как его полость выстлана щелочным гелеобразным секретом, который продуцируется клетками слизистой оболочки. Кроме того, между эпителиальными клетками имеются очень плотные соединения, не пропускающие водородные ионы, а хорошее кровообращение обеспечивает интенсивную регенерацию слизистой при малейшем повреждении. В условиях патологии эти защитные механизмы не могут противостоять повреждающим факторам и возможно язвообразование (рис. 161). Факторами, способствующими повреждению слизистой оболочки желудка, являются отрицательные эмоции, длительный стресс, при которых повышается уровень глюкокортикоидов в крови, с последующим выбросом соляной кислоты, пепсина и нарушением микроциркуляции в стенке желудка; патологическая гиперсекреция НС1, которая нарушает защитный слизистый барьер; снижение в желудке концентрации простаглан-дина Е2, что ведет к нарушению кровообращения в стенке желудка и к гиперсекреции желудочного сока; этому способствует прием нестероидных противовоспалительных препаратов; слабые кислоты (ацетилсалициловая, желчные и др.), а также алкоголь, которые разрушают слизистый барьер и повреждают слизистую оболочку при попадании в желудок.
Для воспроизведения язвы желудка в эксперименте наиболее часто используются следующие методы:

1. Повреждение слизистой желудка физическими и химическими раздражителями (горячая вода, ляпис, кислоты, кротоновое масло и др.). В стенке желудка развивается острое воспаление и происходит образование язвенных дефектов, которые обычно быстро заживают.
2. Нарушение кровообращения в стенке желудка или двенадцатиперстной кишки (перевязка, эмболия, склерозирование сосудов). Кровоток обычно восстанавливается за счет анастомозов, и образующиеся язвы быстро заживают.
3. Длительное введение лекарств, усиливающих желудочную секрецию (атофан, гистамин, пентагастрин, пилокарпин и др.), с последующим образованием язвенного дефекта.
4. Хроническое раздражение п. vagus с усилением желудочной секреции и нарушением микроциркуляции в стенке желудка.
5. Экспериментальные неврозы с дополнительным введением желудочного сока. У собак язвы желудка возникали при сочетании срыва высшей нервной деятельности с ежедневным двухчасовым орошением слизистой желудка желудочным соком.
6. Наложение лигатуры на привратник с сохранением его проходимости (метод Шейя). При этом в желудке крыс через 1-2 сут появлялись эрозии и иногда язвы вследствие сдавления сосудов и раздражающего воздействия лигатуры на п. vagus, что вызывало значительное нарушение кровообращения.
7. Введение гастроцитотоксической сыворотки, полученной путем иммунизации животных-доноров гомогенатом ткани желудка. Например, кролика иммунизируют тканью желудка собаки и полученную сыворотку, содержащую противо-желудочные антитела, вводят внутривенно ин-гактной собаке-реципиенту. Антитела взаимодействуют с тканью желудка животного-реципиента и вызывают повреждение этой ткани в результате реакции антиген - антитело.
Описанные методы экспериментального моделирования язв вызывают в основном острые язвенные дефекты. По механизму возникновения и особенностям течения (обычно быстро заживают) они принципиально отличаются от язвенной болезни, больше воспроизводя картину симптоматических язв человека. Однако частично удается моделировать отдельные проявления этого заболевания, что ориентирует в разрабатываемой противоязвенной терапии.
 16.5. НАРУШЕНИЯ ПИЩЕВАРЕНИЯ В КИШЕЧНИКЕ
16.5. НАРУШЕНИЯ ПИЩЕВАРЕНИЯ В КИШЕЧНИКЕ
Пищеварение в тонкой кишке обеспечивает деполимеризацию питательных веществ до стадии, в которой они всасываются в кровь и лимфу. Пищеварение в тонкой кишке сначала происходит в ее полости (полостное пищеварение),а затем в зоне кишечного эпителия спомощью ферментов, фиксированных на его микроворсинках, и в гликокаликсе (пристеночное пищеварение).Полостное и пристеночное пищеварение осуществляется кишечными ферментами и ферментами поджелудочной железы. Важную роль играет желчь.
16.5.1. Нарушение желчеотделения
Желчь продуцируется гепатоцитами и секре-тируется в кишечник (в ДПК) в объеме 500 мл в сутки. В ней содержатся желчные кислоты, желчные пигменты, холестерин и другие липиды, атакже щелочная фосфатаза.
Желчные кислоты и их соли (натриевая и калиевая) необходимы для всасывания жира. Когда желчные кислоты попадают через проток и сфинктер Одди в ДПК, они смешиваются с перевариваемыми липидами и жирорастворимыми витаминами, образуя мицеллы(водорастворимые комплексы). Мицеллы участвуют в эмульгировании жиров, увеличивают площадь поверхности для гидролиза и готовят жиры для всасывания. Гепатоциты вырабатывают холевую и хенодезоксихолевую кислоты - первичные желчные кислоты. Под влиянием бактерий тонкой кишки они модифицируются во вторичные желчные кислоты (дезоксихолевую, метохолевую и урсохолевую). Желчные кислоты реабсорбиру-ются в тонкой кишке и попадают в систему воротной вены для рециркуляции. При поступлении в печень по механизму отрицательной обратной связи они угнетают синтез новых желчных кислот, т.е. происходит процесс кишечно-печеночной циркуляции желчных кислот. Без этой циркуляции наступает нарушение всасывания жиров, так как печень не в состоянии обеспечить синтез новых желчных кислот, необходимых для поступающих в кишечник липидов. Изменения состава желчи происходят под действием клеток желчных протоков, которые выделяют в желчь бикарбонат и воду (регулируется секретином). Окончательная желчь, выделя-
ющаяся в ДПК, имеетщелочную реакцию и изо-осмолярна плазме крови. Этот процесс регулируется также и холецистокинином (секретин и холецистокинин вырабатываются клетками слизистой проксимального отдела тонкой кишки). Эти гормоны обладают и синергическим действием на секрецию сока поджелудочной железы.
Недостаточное поступление желчи в кишечник называется гипохолией,а полное прекращение ее поступления - ахолией.Это возможно при закупорке общего желчного протока камнем, реже глистами, вследствие воспаления или сдавления опухолью, увеличенными лимфатическими узлами, рубцовой тканью ворот печени. При гипохолии, особенно ахолии, нарушается переваривание и всасывание жиров. Липаза панкреатического сока в отсутствие желчи мало активна, жиры не эмульгированы, и их контакт слиполитическими ферментами затруднен. Страдает всасывание жирных кислот, так как для этого необходимо образование водорастворимых комплексов с желчными кислотами. Нарушается также всасывание холестерина и жирорастворимых витаминов, так как они всасываются, как и пищевые жиры. Нарушение переваривания жиров проявляется стеатореей(stear, atos - сало, жир; rhoe - течение) - избыточным содержанием жиров в кале. С калом при этом выводится до 70-80% съеденных жиров. В кишечнике нерас-щепленные жиры обволакивают пищевой химус и затрудняют действие амилолитических и про-теолитических ферментов дуоденального сока, активность которых при недостаточном поступлении желчи в кишечник снижается. Сорбцион-ные свойства кишечного эпителия также страдают из-за недостатка желчных кислот, нарушается пристеночное пищеварение. Это влечет за собой нарушения пищеварения и всасывания белков и углеводов. Неусвоение жиров способствует выходу из кишечника и жирорастворимых витаминов. Развиваются гиповитаминозы. Вследствие гиповитаминоза А возникает дерматит, замедляется рост, снижается зрение вплоть до слепоты (ксероофтальмия). Недостаток витамина К ведет к нарушению свертывания крови и к повышенной кровоточивости. Недостаток витамина D, регулирующего всасывание Са2+ в тонкой кишке, ведет к рахиту и остеомаляции, а дефицит витамина Е - к нарушениям со стороны нервной системы (в виде мозжечковых расстройств).
Дата добавления: 2015-03-19; просмотров: 942;
