Длительная почечная колика может сопровождаться повышением артериального давления, а при пиелонефрите - повышением температуры. 3 страница
В диагностике инфекций урогенитального тракта в настоящее время широко используются микробиологические и молекулярные методы лабораторных исследований. Однако в связи с тем, что большинство микроорганизмов, населяющих урогенитальный тракт, являются облигатными, то микробиологические методы эффективны, если врач знает состав нормальной микрофлоры урогениталий и знает, как правильно оценить результат исследований.
Молекулярные методы диагностики позволяют выявить минимальное количество микроорганизмов, однако не все они являются этиологическим фактором развития инфекционного заболевания репродуктивных органов.
На сегодняшний день «золотым стандартом» диагностики урогенитальной инфекции являются сочетание культурального метода и метода ПЦР.
Микоплазмы выделяют из канала шейки матки у женщин репродуктивного возраста вне беременности в 13,3 % случаев, при вагинитах их число достигает 23,6 %, а при эктопиях шейки матки – увеличивается до 37,9 %. Во время беременности частота обнаружения микоплазм увеличивается почти в 2 раза, а у женщин с невынашиваемостью она составляет 24,4 % вне беременности.
M. genitalium вызывают послеабортные и послеродовые осложнения с повышением температуры тела, повышением титра специфических антител и С-реактивного белка. Восходящая инфекция характерна для преждевременных родов, при этом M. genitalium проникает в околоплодные воды и при целом плодном пузыре, вызывая воспаление в плодных оболочках и эндометрии.
Заболеваемость новорождённых хламидийной инфекцией растёт пропорционально заболеваемости женщин репродуктивного возраста и беременных [14]. Во время беременности возможна активация латентно протекающей инфекции, неблагоприятное влияние хламидийной инфекции на её течение, исход отражается на состоянии внyтpиутробного плода, новорождённого и ребёнка [14].
Основная масса инфекционных заболеваний урогенитального тракта остаётся нераспознанной и, следовательно, большинство беременных и новорождённых с инфекционной патологией не получают адекватной этиотропной терапии [14], поэтому наблюдается рост уровня перинатальной, неонатальной и младенческой смертности, формируется возможность персистенции хламидийной внутриутробной инфекции, а среди детей с персистирующей хламидийной инфекцией высокий процент ослабленных и часто болеющих детей.
Беременность при хламидиозе нередко заканчивается преждевременными родами, самопроизвольными абортами, неразвивающейся беременностью [14], может приводить к развитию послеродовых воспалительных процессов органов малого таза. Вместе с тем, в некоторых исследованиях, не найдено достоверной зависимости гестационного процесса от наличия хламидийной инфекции [17]. Возможно, что такие противоречивые результаты в первую очередь связаны с многообразием вариантов течения хламидиоза. Бессимптомное и персистирующее течение характерно для женщин (до 80 %) [15]. Острое течение заболевания у беременных наблюдается редко, чаще имеет место хроническое, при котором происходит постоянное активное размножение возбудителя, но клинические проявления инфекции могут отсутствовать. Персистенция возможна при иммунопатологии взаимодействия хламидийной клетки и организма-хозяина. В результате этого приостанавливается рост хламидии, меняется её антигенная структура с непрерывным синтезом белка теплового шока (HSP60) [15]. В связи с разнообразием форм хламидийной инфекции у беременных, существуют сложности в их диагностике.
Установлено, что у женщин, ранее перенесших воспалительные гинекологические заболевания хламидийной этиологии на фоне родовой травмы и в раннем послеродовом периоде может отмечаться активизация персистентной хламидийной инфекции и нисходящее поступление жизнеспособных хламидий в матку и влагалище, в связи с чем увеличивается риск развития инфекционных осложнений в послеродовом периоде и инфицирование новорождённого.
В подходах к терапии ГИ в первую очередь необходимо обратить внимание на инфекции, вызванные внутриклеточными паразитами. В большинстве руководств препаратами выбора вне беременности являются азитромицин 1 г однократно и доксициклин 100 мг 2 раза в день в течение 7 дней. При беременности для лечения хламидийной инфекции используют 7-дневные курсы эритромицина (500 мг 4 раза), амоксициклина (500 мг 3 раза) или джозамицина (500 мг 3 раза). При выявлении M. genitalium – единственного представителя рода микоплазм, признанного большинством исследователей абсолютно патогенным микроорганизмом, назначают азитромицин 1 г однократно или 500 мг 1 раз и далее по 250 мг в сутки в течение 4 дней, джозамицин 500 мг 3 раза в день в течение 10 дней или доксициклин 100 мг 2 раза в день в течение 10 дней. При микст-инфекции препаратом выбора рекомендуется джозамицин.
Под нашим наблюдением находилась 61 женщина в период беременности с диагнозами: урогенитальный хламидиоз, микоплазменная инфекция и микст-инфекция (хламидийная и микоплазменная), подтверждённые результатом ПЦР. Возраст женщин колебался от 21 года до 38 лет.
Этиотропным действием по отношению к хламидийной и микоплазменной инфекции обладают антибактериальные препараты тетрациклинового ряда, макролиды, фторхинолоны. Для этиотропной терапии используются курсы лечения продолжительностью от 7 до 10 дней. Однако не все из вышеперечисленных препаратов могут применяться в период беременности. В соответствии с действующими европейскими стандартами по лечению хламидиоза, беременным в качестве препаратов выбора рекомендуется применение эритромицина, амоксициллина и джозамицина.
У 27 наших пациенток были выявлены хламидии, у 5 была микоплазменная инфекция (M. genitalium), у 55 микст-инфекция (хламидии + микоплазма).
У 19 беременных пациенток хламидии были выявлены только в I и II триместре, у остальных в течение всей беременности несколько рецидивов в том числе в третьем триместре.
Часть наших пациенток (19 женщин), у которых хламидийная инфекция была выявлена в I и II триместре беременности, получала терапию препаратом Вильпрафен по 500 мг трижды в день в течение 7 дней (в соответствии с рекомендациями доза составляет 1500 мг/сут в течение 7 дней), все признаки воспалительного процесса после окончания терапии отсутствовали и контрольное исследование на наличие хламидий было отрицательным. При последующих исследованиях в период беременности не было повторного положительного анализа на хламидии. У этих пациенток беременность закончилась срочными родами, однако у 17 % рожениц было раннее излитие вод и была снижена масса плода по сравнению с женщинами, у которых в период беременности не было выявлено инфицирования хламидиями.
Пациентки (8 женщин), наблюдавшиеся в районной женской консультации, у которых хламидии были выявлены в I и II триместре, получали терапию Вильпрафеном по 500 мг 2 раза в день в течение 7 дней, дали рецидив заболевания в III триместре, что возможно связано с особенностями слизистой половых путей во время беременности (повышенным кровоснабжением, рыхлостью, наличием лакун и т. д.), а также недостаточностью суточной дозы препарата и длительностью его применения. Проведённая терапия в III триместре (Вильпрафен по 500 мг 3 раза в день в течение 7 дней) дала полную санацию, но у этих пациенток беременность протекала с выраженной патологией (угроза выкидыша, нарушения маточно-плацентарного кровотока, многоводие), также у них отмечена патология родов, раннее излитие вод, угроза отслойки плаценты. 3 пациенткам было сделано кесарево сечение, так как возникла угроза гибели плода. Все дети были с низкой массой тела (их масса не превышал 2600 грамм), низкой оценкой по шкале Апгар через 5 минут после рождения (6-8 баллов). Однако анализ на инфицированность хламидиями был отрицательным.
У 5 пациенток во II триместре беременности посредством ПЦР диагностики была обнаружена M. genitalium, причём при их обследовании до беременности и в I триместре беременности микоплазма не выявлялась. Пациенткам была назначена терапия препаратом Вильпрафен по 500 мг трижды в день в течение 10 дней. При контрольном обследовании через 3 недели после окончания терапии анализ был отрицательным, и в III триместре рецидивов не было. Средняя масса новорождённых составила 3 200 граммов, а оценка по шкале Апгар через 5 минут после рождения 8-9 баллов.
У 16 пациенток с микст-инфекцией (хламидийная и микоплазменная инфекция) возбудители были выявлены в I триместре, всем пациенткам была назначена терапия препаратом Вильпрафен по 500 мг трижды в день в течение 7 дней. При контрольном обследовании после окончания терапии анализ был отрицательным, однако у 4 из них при обследовании в III триместре вновь была выявлена хламидийная и микоплазменная флора, что возможно связано с перенесёнными до беременности воспалительными заболеваниями урогенитального тракта. У 13 пациенток до беременности в анамнезе был излеченный хламидиоз, и при ПЦР в I и II триместрах беременности инфекции выявлено не было, при анализе ПЦР в III триместре была выявлена хламидийная и микоплазменная инфекция. Учитывая, что при сочетании хламидиоза и микоплазменной инфекции возможно недостаточным является курс 7-дневной терапии им и 3 пациенткам с рецидивом инфекции в III триместре был назначен Вильпрафен по 500 мг 3 раза в день в течение 10 дней. При контрольном обследовании через 3 недели после окончания терапии анализ был отрицательным. Средняя масса новорождённых составила 3 000 г, а оценка по шкале Апгар через 5 минут после рождения 7-9 баллов. В этой группе у 37,3 % рожениц было раннее излитие вод, у 15,9 % новорождённых масса не превышала 2 600 г, у 27,4 % была диагностирована гипоксия плода. В 28,5 % родов отмечены осложнения – разрыв промежности, разрывы малых половых губ, разрывы стенок влагалища, что возможно связано с инфекционным поражением тканей половых органов (рис. 1, 2).
Всё вышесказанное указывает на необходимость профилактического обследования на урогенитальный хламидиоз и микоплазменную инфекцию до наступления беременности, особенно у женщин, имевших в анамнезе факт заболевания этой инфекцией ранее, учитывая особенности течения хламидиоза и возможность развития персистирующей его формы. У женщин при выявлении микст-инфекции во время беременности необходимо назначение Вильпрафена курсом не менее 10 дней, учитывая физиологическое состояние урогенитального тракта у беременных для предупреждения рецидивов заболевания и риска развития патологии в течение беременности и в родах.
Тема 02.01.06. Болезни эндокринной системы, расстройства питания, нарушения обмена веществ и беременность
(конспекты лекций)
Введение в эндокринологию
Эндокринология – наука о строении, функции и патологии желез внутренней секреции и о вырабатываемых ими гормонах. Занимается изучением биосинтеза, метаболизма, механизма действия гормонов в норме и при патологии, созданием эффективных методов лечения эндокринных заболеваний, определением закономерностей гормональной регуляции процессов жизнедеятельности организма, изучением химической структуры гормонов, получением новых гормональных препаратов.
Железы внутренней секреции представляет собой специализированные органы, имеющие железистое строение. В отличии от желез внешней секреции они не имеют выводных протоков и выделяют продуцируемые гормоны непосредственно в кровь или лимфу.
Эндокринная система регулирует работу органов, обменные процессы, а так же поддерживает состояние равновесия (гомеостаз) в организме.
К железам внутренней секреции относятся гипоталамус (вырабатывает рилизинг либерины и статины), гипофиз, щитовидная железа и паращитовидные железы (паратгормон), поджелудочная железа, надпочечники, яичники, яички (семенники), тимус.
Железы внутренней секреции разделяют на две группы: железы со смешанной функции, осуществляющие внутреннюю и внешнюю секрецию (половые железы, поджелудочная железа) и железы, осуществляющие только внутреннюю секрецию (гипофиз, щитовидная железа, паращитовидные железы, надпочечники).
Выделяют гипоталамонейрогипофизарную железу внутренней секреции – представляет собой единую морфологическую и функциональную систему.
Гормоны – это биологически высокоактивные вещества, образующиеся в железах внутренней секреции, поступающие в кровь и оказывающие регулирующее влияние на функцию удаленных от места их секреции органов и систем организма. Одна и та же железа может продуцировать неодинаковое по своему действию гормоны, например, щитовидная железа – тироксин и тирокальцитонин, надпочечники – глюкокортикоиды и минералокортикоиды, и.т.д. Кроме того, продукция одних и тех же гормонов может осуществляться различными эндокринными железами, например, половые гормоны могут продуцироваться половыми железами и надпочечниками, соматотропин – рилизинг ингибирующий гормон (соматостатин) гипоталамусом и Д-клетками островков Лангерганса.
После образования гормоны по мере необходимости поступают в кровь, что зависит в определенной степени от времени суток и возраста человека. Например, максимальное выделение в кровь гормонов щитовидной железы и кортикостероидов в утренние часы, а минимальное – в вечерние часы.
Гормоны – имеют дистантный характер действия, обладают строгой специфичностью и высокой биологической активностью, длительно сохраняющимся эффектом.
В организме имеются две регулирующие системы – ЦНС и эндокринная. Эндокринная система функционирует под контролем ЦНС, а связующим звеном между этими важнейшими системами служит гипоталамус, являющийся одновременно нервным образованием и эндокринной железой.
Эндокринные железы очень чутко отвечают на изменение окружающей среды и внутренней среды организма изменением своего функционального состояния – гиперфункцией или гипофункцией (усилением или ослаблением синтеза гормонов) с помощью специальной для каждой железы внутренней секреции механизмов регуляции и саморегуляции.
Одним из путей регуляции функции эндокринных желез является система обратной связи периферической железы внутренней секреции и тропной функции передней доли гипофиза. Суть системы обратной связи состоит в том, что при увеличении уровня периферического гормона происходит торможение секреции тропного гормона и наоборот (рисунок).
На ранних стадиях большинство эндокринных заболеваний не имеют патогмоничных признаков, поэтому эндокринология в большей степени зависит не от установления совокупности симптомов, а от исследования гормонального статуса, т.е. даже характерный клинический синдром без гормонального подтверждения не дает уверенности в диагнозе. Гормональный статус включает в себя определение концентрации периферических гормонов и тропных гормонов гипофиза в плазме крови, экскреции их или метаболитов с мочой. Повышение возможностей методов визуализации (УЗИ, КТ, ЯМРТ) обеспечивает возможность верификации эндокринной патологии. Так, аденомы гипофиза, опухоли надпочечников и яичек часто диагностируют с помощью данных методов, а так же верифицируют от злокачественных образований.
ДИАГНОСТИКА ЗАБОЛЕВАНИЙ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
Анатомия щитовидной железы
Щитовидная железа является самой крупной эндокринной железой человеческого организма, имеющей только внутрисекреторную функцию. Ее масса у взрослого человека составляет около 15-20г. Щитовидная железа состоит из двух долей и перешейка, располагающихся на поверхности трахеи и по ее бокам. Ее закладка происходит на 15 неделе внутриутробного развития, а к 18-20 недели она начинает продуцировать тиреоидные гормоны.
Щитовидная железа состоит из клеток разных видов: фолликулярных (продуцирующих тироксин (Т4) и трийодтиронин (Т3), которые формируют в железе многочисленные фолликулы, заполненные коллоидом, главной составляющим которых является белок тиреоглобулин и парафолликулярных клеток, продуцирующих гормон кальцитонин.
Необходимым структурным компонентом тиреоидных гормонов является йод. Этот микроэлемент всасывается в кишечнике и оттуда поступает в плазму крови. Перенос йода внутрь тиреоцита происходит с помощью переносчиков.
Нормальный уровень тиреоидных гормонов необходим для функционирования всех без исключения систем организма, а при нарушении функции щитовидной железы патологические изменения носят полисистемный характер. Тиреоидные гормоны необходимы для формирования нервной и других систем плода и новорожденного.
Методы обследования щитовидной железы
Физикальные методы
У подавляющего числа людей ЩЖ в норме достаточно хорошо пальпируется. Пальпация может быть затруднена у тучных пациентов и у мужчин с выраженной мускулатурой шеи.
Прощупывание ЩЖ осуществляется во время проглатывания слюны, когда гортань вместе с ЩЖ сначала поднимается вверх, а затем опускается вниз. В этот момент ЩЖ перекатывается через пальцы и ощущается как мягко-эластичный валик. Врач во время пальпации может стоять лицом к лицу пациента (при этом пальпация осуществляется двумя большими пальцами) или находиться сзади (пациент при этом сидит) и пальпировать ЩЖ двумя указательными и средними пальцами.
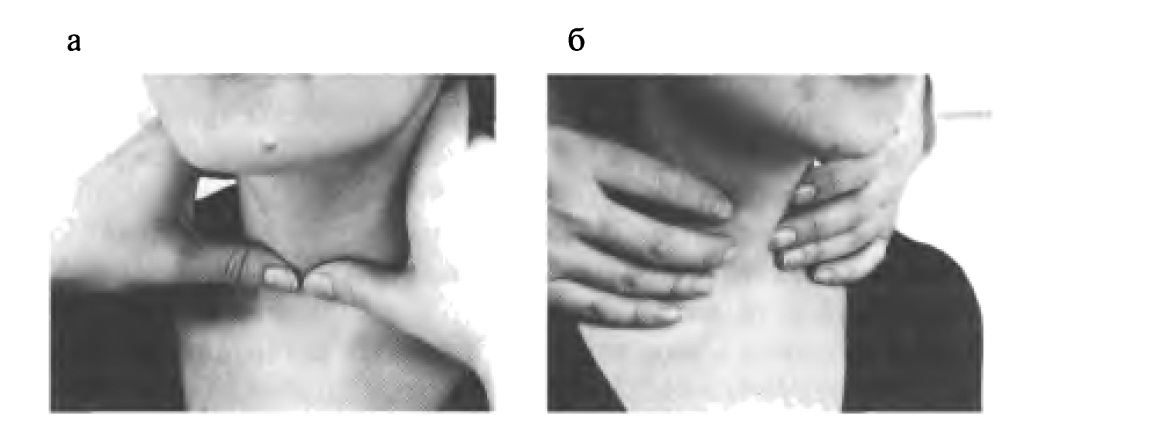
Методы пальпации щитовидной железы
Инструментальные и лабораторные методы обследования
К инструментальным методам обследования пациентов с заболеваниями ЩЖ относятся УЗИ, сцинтиграфия, пункционная биопсия, компьютерная и магнитно-резонансная томография, лабораторное исследование гормонов ЩЖ.
Наиболее простым, информативным, безопасным и неинвазивным методом исследования ЩЖ является УЗИ, позволяющее достаточно точно определить размеры долей, наличие и размер узловых образований, объем железы.
Сцинтиграфия ЩЖ позволяет оценить два основных параметра: захват радиофармпрепарата и его распределение в ЩЖ, по которым судят о наличии «горячих» и «холодных» узлах.
Тонкоигольная аспирационная биопсия ЩЖ показана при всех пальпируемых узловых образованиях, а также при образованиях, превышающих (по данным УЗИ) в диаметре 1 см. При узловых образованиях меньшего размера биопсия может быть показана в том случае, если имеются подозрительные на рак ЩЖ УЗИ- признаки. Основное назначение тонкоигольной биопсии — дифференциальная диагностика заболеваний, протекающих с узловым зобом. Проведение биопсии под ультразвуковым контролем значительно повышает информативность исследования. Следует отметить, что за биопсией следует цитологическое, а не гистологическое исследование, то есть изучение разрозненных групп клеток, а не среза ЩЖ.
Из дополнительных методов исследования в диагностике заболеваний ЩЖ могут использоваться МРТ и КТ. Показания для них ограничиваются достаточно редкими случаями, когда необходимо визуализировать крупный загрудинный зоб, сдавливающий органы средостенья. В данном случае значительно более информативна МРТ. Кроме того, она может использоваться для диагностики и оценки эффективности лечения эндокринной офтальмопатии.
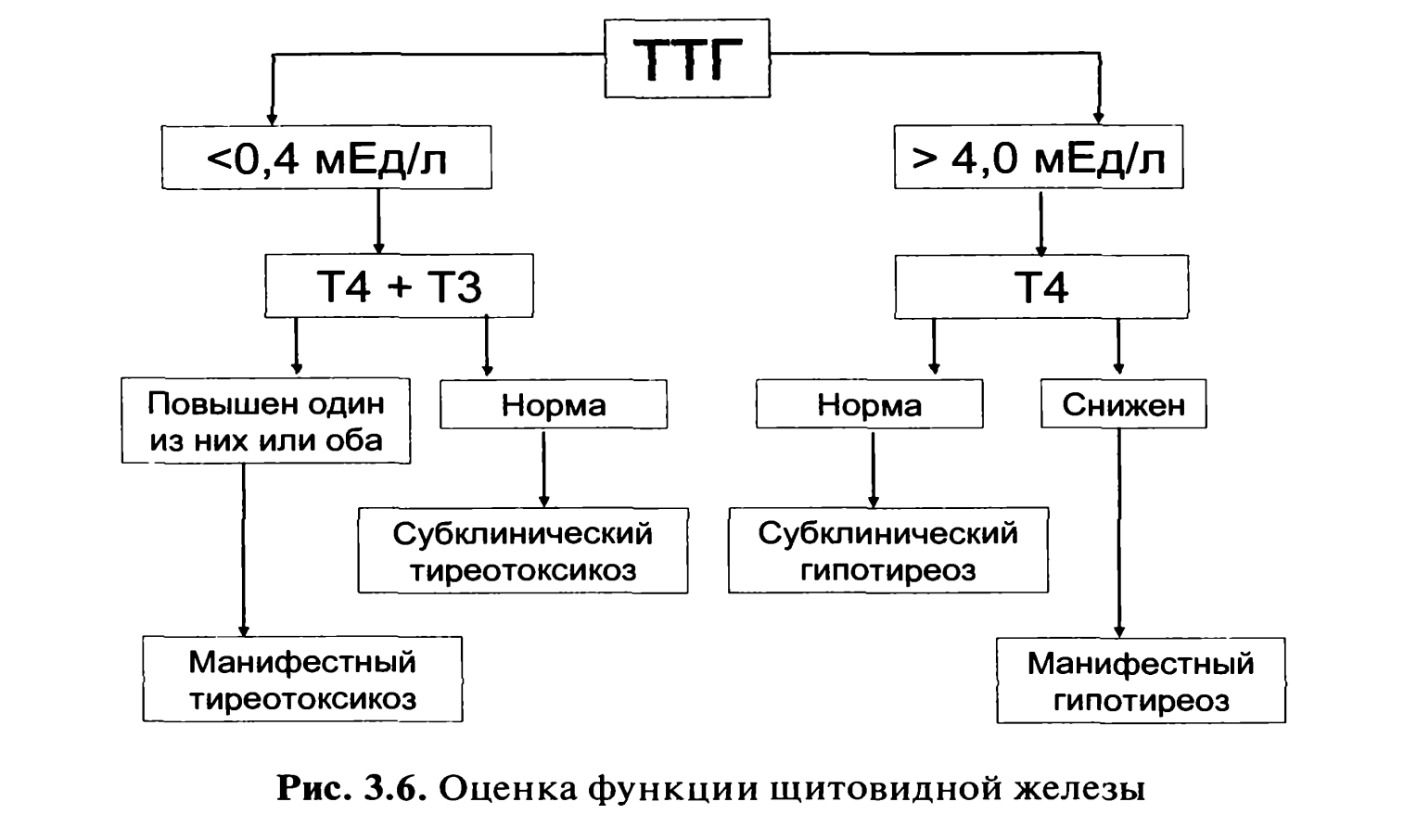
Для оценки функции щитовидной железы применяются лабораторные методы – забор крови натощак и определение гормонов щитовидной железы – тиреотропного гормона (ТТГ), трийодтиронина (Т3) и тироксина (Т4), для оценки аутоиммунного воспаления определяют антитела к ТГ (тиреоглобулину).
Гипотиреоз
Гипотиреоз — клинический синдром, вызванный длительным, стойким недостатком гормонов щитовидной железы в организме или снижением их биологического эффекта на тканевом уровне.
Распространенность гипотиреоза в общей популяции составляет 2%, у женщин пожилого возраста распространенность увеличивается до 6-8%.
Этиология и патогенез
Гипотиреоз может быть врожденным (аплазия или дисплазия щитовидной железы, врожденный дефицит тиреотропного гормона, а также синдром периферической резистентности к гормонам щитовидной железы) и приобретенным.
При врожденном гипотиреозе уже на 5-6 месяце отмечается задержка психомоторного и физического развития, диспропорциональный рост и если не начато лечение в первые недели жизни, то в последующем развивается различная степень олигофрении, вплоть до кретинизма.
По патогенезу гипотиреоз может быть первичным (вследствии патологии самой щитовидной железы) и вторичным (вследствии дефицита ТТГ, например, опухоли гипоталамо– гипофизарной области, облучение гипофиза, врожденная гипофизарная недостаточность).
Более 99% всех случаев заболевания приходится на долю первичного приобретенного гипотиреоза.
Причины, способствующие развитию первичного гипотиреоза: хронический аутоиммунный тиреоидит (ведущая причина), резекция щитовидной железы, лечение при помощи радиоактивного йода, тяжелый йодный дефицит. В крайне редких случаях гипотиреоз может возникать при избыточном употреблении препаратов тиреостатиков при лечении диффузного токсического зоба. Иногда причину первичного гипотиреоза выяснить не удается. В таком случае ставится диагноз идиопатического гипотиреоза.
Клиническая картина заболевания.
Клиническая картина гипотиреоза характеризуется полисистемностью, но у отдельных пациентов могут доминировать симптомы со стороны какой либо одной системы, в связи с чем у пациентов диагностируются различные «маски» заболевания.
Таб. «Маски» гипотиреоза
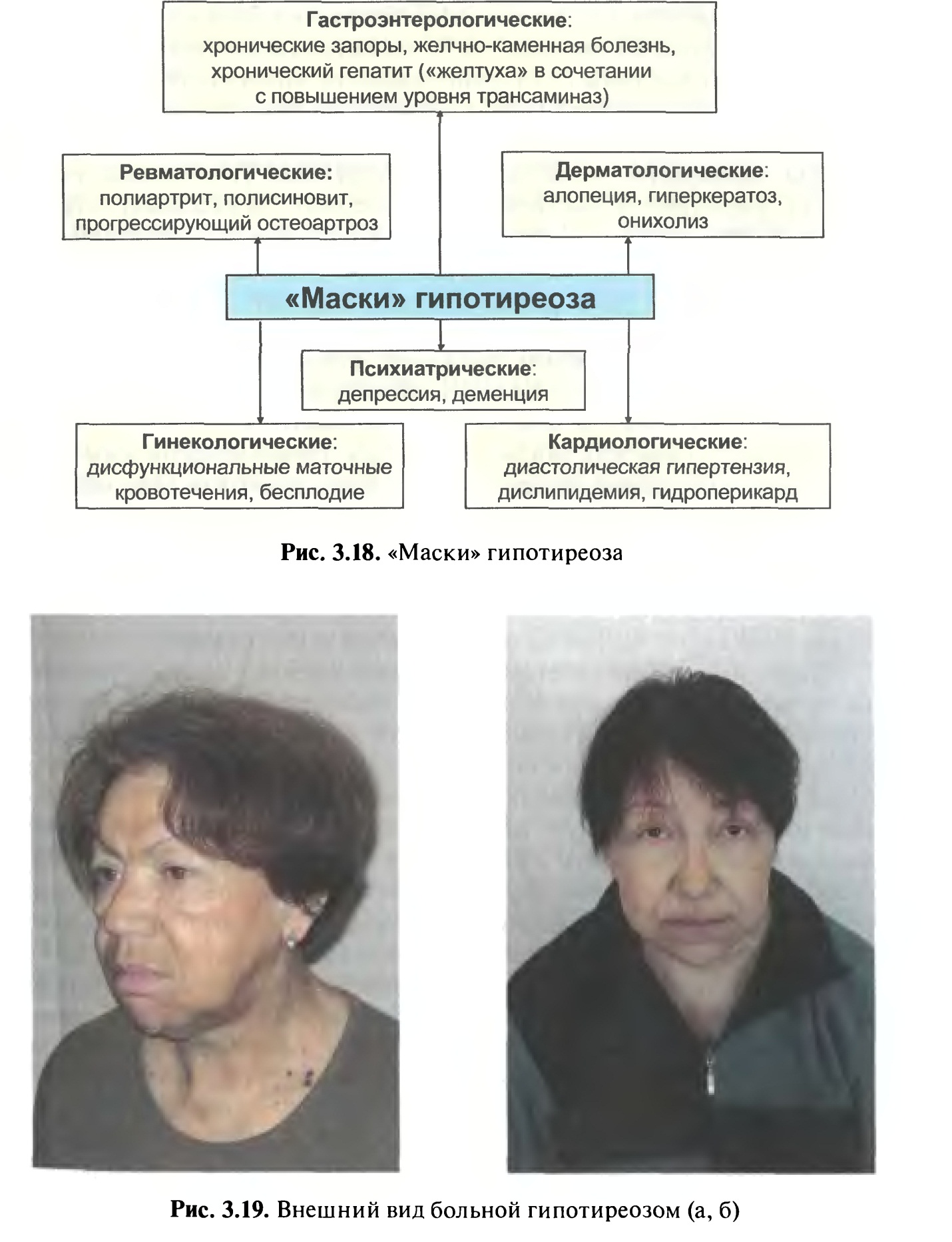
При выраженном и длительно существующем гипотиреозе у пациента формируется достаточно характерный «микседематозный» внешний вид, который характеризуется общей и периорбитальной отечностью. Лицо одутловато, бледно-желтушного оттенка, взгляд отчужден, мимика бедна (маскообразное лицо).
Кроме того, отмечается поредение и потускнение волос, их усиленное выпадение. В целом пациенты апатичны, замедлены или даже заторможены. Для тяжелого гипотиреоза весьма характерно замедление речи; иногда кажется, что у больного что-то во рту (язык заплетается). Отечность слизистой гортани проявляется низким или даже хриплым тембром голоса. Пациент может спотыкаться на произнесении отдельных слов, после чего, приложив определенные усилия, произносит их более внятно. Классически при гипотиреозе описывается отечность языка, на котором можно увидеть отпечатки зубов. Отечность слизистой евстахиевой трубы может проявиться некоторым снижением слуха. Частой жалобой является сухость кожи.
Среди изменений со стороны нервной системы следует указать на снижение памяти и интеллекта, сонливость, депрессию.
Общее снижение уровня основного обмена проявляется некоторой склонностью пациентов с гипотиреозом к прибавке веса. Пациенты часто предъявляют жалобы за зябкость (все время мерзнут). При крайне тяжелом гипотиреозе может развиваться гипотермия.
Наиболее частыми изменениями со стороны сердечно-сосудистой системы является склонность к брадикардии, артериальная гипертензия и формирование выпота в полости перикарда. У большинства пациентов с гипотиреозом повышается уровень холестерина. На ЭКГ выявляются дистрофические изменения - в виде отриательного зубца Т и его низкого вольтажа.
Со стороны пищеварительной системы часто встречающимся симптомом являются запоры.
Характерно развитие анемического синдрома. Анемия при этом может быть нормохромной, нормоцитарной, железодефицитной или В12 дефицитной.
Очень часто, особенно у женщин, на первый план выходят изменения со стороны половой системы. При гипотиреозе могут происходить различные нарушения менструального цикла, бесплодие. Как у мужчин, так и у женщин происходит снижение либидо.
Осложнением течения гипотиреоза является микседематозная кома, которая встречается в крайне редких случаях. Обычно развитие данного осложнения наблюдается у пациентов пожилого возраста в случае, если гипотиреоз не был диагностирован длительное время, а также при наличии тяжелых сопутствующих заболеваний. Появление микседематозной (гипотиреоидной) комы может быть спровоцировано охлаждением организма, воздействием препаратов для наркоза.
Характерна следующая клиническая картина: снижение температуры тела, нарушение дыхания, снижением ЧСС и АД, развивается выраженная сердечная недостаточность, острая задержка мочи и динамическая кишечная непроходимость. Возникают выраженные нарушения со стороны ЦНС - ступорозное состояние, а впоследствии кома. Летальность при данном осложнении очень высока и достигает 80%.
Дианостика гипотиреоза – это доказательство факта снижения функции щитовидной железы. Определение уровня ТТГ и Т4, при этом обнаружение изолированного повышения ТТГ свидетельствует о субклиническом гипотиреозе, а одновременное повышение ТТГ и снижение уровня Т4 – о явном или манифестном гипотиреозе.
Диффузный токсический зоб (болезнь Гревса, Базедова болезнь) - органоспецифическое аутоиммунное заболевание, характеризующееся стойким патологическим повышением продукции тиреоидных гормонов, как правило, диффузно увеличенной щитовидной железой с последующим нарушением функционального состояния различных органов и систем, в первую очередь сердечно-сосудистой системы, центральной нервной системы. Заболевание поражает женщин в 5—10 раз чаще, чем мужчин.
Этиология
Основная роль в развитии диффузного токсического зоба отведена генетической предрасположенности.
Факторами, провоцирующими возникновение заболевания, являются стрессы, инфекции, инсоляции и т. д.
У 15% больных имеются родственники с такой же патологией.
Патогенез
Развитие заболевания развивается при наличии генетической предрасположенности и воздействии провоцирующих факторов внешней среды. Довольно часто отмечается то, что диффузный токсический зоб развивается в параллели с другими заболеваниями аутоиммунной природы.
В патогенезе ДТЗ основное значение придается образованию АТ к рецептору ТТГ на щитовидной железе (АТ-рТТГ). В отличии от большинства аутоиммунных заболеваний при ДТЗ происходит не разрушение, а стимуляция органа-мишени – тиреоцитов, усиливается синтез тиреоидных гормонов (тиреотоксикоз) и, кроме того, стимулируя гипертрофию тироцитов (увеличение ЩЖ). При тиреотоксикозе изменения со стороны органов и систем, происходит из-за значительного повышения уровня основного обмена, которое со временем приводит к дистрофическим изменениям.
Клиника
Так как при ДТЗ происходит увеличение продукции тиреоидных гормонов, развивается тиреотоксикоз, степень которого и влияет на выраженность клинических проявлений заболевания.
В первую очередь страдает сердечно-сосудистая система.
Характерно развитие «тиреотоксического» сердца, при котором происходит его дистрофия. Клинически данная патология проявляется постоянной синусовой тахикардией, появлением экстрасистол, развивается аритмия, которая может быть пароксизмальной или постоянной, пульсовое давление повышается, в большинстве случаев отмечается систолическая артериальная гипертензия.
Кроме сердечно - сосудистой системы, поражается также центральная нервная система.
Симптомами ее поражения являются следующие: плаксивость, повышенная возбудимость, эмоциональная лабильность, движения становятся суетливыми, отмечается тремор пальцев вытянутых рук — симптом Мари, а также тремор всего тела.
Наблюдается развитие катаболического синдрома, который клинически проявляется снижением массы тела прогрессирующего характера, температура тела повышается до субфебрильных цифр. Аппетит обычно повышен, отмечается потливость, слабость мышц.
Кроме этого, происходит развитие остеопении (снижения минерализации костей). Довольно часто больные предъявляют жалобы на повышенную ломкость ногтей и выпадение волос. Нарушается функция пищеварительной системы, что проявляется нарушениями стула, болями в животе без четкой локализации.
При прогрессировании болезни появляются характерные глазные симптомы.
Симптом Грефе — при взгляде вверх верхнее веко отстает от радужки.
Симптом Кохера — при взгляде вниз верхнее веко также отстает от радужки.
Симптом Мебиуса — больной не может зафиксировать взгляд на близко расположенном предмете.
Симптом Штельвага — редкое моргание.
Симптом Розенбаха — мелкий тремор закрытых глаз.
Симптом Жоффруа — при взгляде вверх больной наморщивает лоб.
Симптом Дальримпля — глазная щель расширена, между радужкой и верхним веком отмечается белая полоска склеры.
Главным звеном патогенеза всех вышеперечисленных симптомов является то, что нарушается вегетативная иннервация глаз.
При выраженном диффузном токсическом зобе отмечается увеличение размеров щитовидной железы, что можно определить либо при пальпации в случае небольшого ее увеличения, либо при осмотре области шеи, что возможно при достаточно сильном увеличении ее размеров.
Имеются две классификации степеней увеличения щитовидной железы. Классификация по Николаеву (1955 г.) включает V степеней увеличения железы:
0 степень — щитовидная железа совсем не пальпируется.
I степень — пальпируется увеличенный перешеек щитовидной железы.
II степень увеличение щитовидной железы отмечается при пальпации и во время акта глотания.
III степень— отмечается увеличение размеров шеи.
IV степень— зоб сильно увеличен и изменяет форму шеи.
V степень— зоб очень больших размеров.
Существует классификация ВОЗ (1994 г.), согласно которой различают III степени увеличения железы:
0 степень - зоба нет.
I степень - зоб не виден при осмотре, но пальпируется. При этом размеры его долей не более размера дистальной фаланги большого пальца кисти;
II степень - зоб виден при осмотре.
Помимо данных симптомов нарушается функция и других эндокринных желез организма. У женщин отмечается нарушение менструального цикла. У мужчин наблюдается гинекомастия. Может развиваться фиброзноокистозная мастопатия. Также нарушается функция надпочечников, что проявляется относительной надпочечниковой недостаточностью.
Дата добавления: 2015-01-02; просмотров: 1425;
