Длительная почечная колика может сопровождаться повышением артериального давления, а при пиелонефрите - повышением температуры. 2 страница
- Хронические заболевания желудка и кишечника - хронический гастрит, колит, язвенная болезнь.
- Различные заболевания почек и органов мочеполовой системы - пиелонефрит, цистит, аденома предстательной железы, простатит и др.
Камни могут образовываться в любом отделе мочевыделительной системы. Наибольшее значение имеют камни почек, мочеточников и мочевого пузыря.
Камни в почках проявляются болями в пояснице, появлением крови в моче. Возможно самостоятельное отхождение камней с мочой. Боли носят тупой, ноющий характер, но могут быть острыми. Чаще боли бывают с одной стороны. Если камни есть в обеих почках, то боли будут возникать одновременно или поочередно с обеих сторон. Характерна связь болей с движением, изменением положения тела. Кровь в моче появляется обычно после сильной боли или физической нагрузки, ходьбы. Сильный приступ боли также может стать причиной отхождения камней. Смещаясь из почки, камень попадает в мочеточник. Боль при этом переходит из поясницы в пах, низ живота, половые органы, бедро. Если камень располагается в нижней части мочеточника, то больной испытывает частые беспричинные позывы на мочеиспускание. Когда камень полностью перекрывает просвет мочеточника, в почке скапливается моча, что вызывает приступ почечной колика. Возникают острые схваткообразные боли в пояснице, которые быстро распространяются на соответствующую половину живота. Боль может продолжаться несколько часов и даже дней, периодически стихая и возобновляясь. Больной при этом ведет себя беспокойно, не может найти удобного положения. Приступ заканчивается, когда камень изменяет свое положение или выходит из мочеточника. Если после приступа колики камень не отошел, то приступ может повториться. Обычно по окончании приступа появляется кровь в моче.
Симптомы при наличии камней мочевого пузыря - боль внизу живота, которая может отдавать в промежность, половые органы. Боль появляется при движении или мочеиспускании. Другое проявление камней мочевого пузыря - учащенное мочеиспускание. Резкие беспричинные позывы появляются при ходьбе, тряске, физической нагрузке. Может отмечаться так называемый симптом «закладывания»; струя мочи во время мочеиспускания неожиданно прерывается, хотя больной чувствует, что пузырь опорожнен не полностью. Возобновляется мочеиспускание только после перемены положения тела. Камни почки и мочеточника со временем обязательно приведут к развитию острого или хронического пиелонефрита. При отсутствии лечения может произойти гнойное расплавление почки, и ее придется удалять. Камни мочевого пузыря могут спровоцировать развитие острого цистита с тяжелыми проявлениями.
Лечение может быть консервативным, инструментальным, и оперативным. Консервативное лечение проводится при небольшом размере камня и отсутствии осложнений заболевания. Оно включает в себя правильную диету и некоторые лекарственные препараты. Диета зависит от вида уролитиаза (состава камней). При образовании уратов из пищи исключаются субпродукты - мозги, почки, печень и др. При фосфатных камнях: исключаются из еды молоко и молочные продукты; показаны мясо, сало, мучные блюда, растительные жиры; ограничиваются овощи и фрукты. При оксалатных камнях: исключаются салат, шпинат; ограничиваются картофель, молоко. Существуют лекарства, которые могут растворять некоторые виды камней, например, ураты. Действие этих препаратов очень специфично и не всегда эффективно, поэтому они должны приниматься строго по назначению уролога. При приступе почечной колики необходимо принять теплую ванну или положить грелку на поясницу и принять спазмолитическое и обезболивающее средство (но-шпа, баралгин, анальгин). Если камень очень беспокоит, его удаляют инструментально или на операции.
Профилактика мочекаменной болезни включает следующие рекомендации: отказ от бульонов, шоколада, кофе, какао, острой, жирной и жареной пищи; ограничение общего количества пищи (не переедать), поваренную соль; пить много воды, не менее 1,5 л в сутки, летом следует пить столько, чтобы никогда не ощущать жажды; регулярно принимать мочегонные настои или отвары различных трав; не переохлаждаться, всегда держать в тепле поясницу. При появлении неприятных ощущений в области поясницы немедленно обращаться к урологу.
В целом же, для профилактики болезней мочеполовой системы, следует придерживаться здорового образа жизни, т.е.избежание переохлаждений (закаливание), переутомлений, соблюдение правил питания (сокращение острой пищи, отказ от злоупотребления спиртными напитками), наличие физической нагрузки (в частности короткие перерывы на прогулку и / или зарядку в течение дня в случае сидячего характера работы).
Также важно своевременно ликвидировать очаги воспаления при заболеваниях носоглотки, ротовой полости, желудочно-кишечного тракта. Если имеется хроническое заболевание мочевыводящей системы, необходимо ежегодно проходить медицинские обследования.
Соблюдение вышеперечисленных мер позволит значительно снизить риск развития воспалительного процесса в органах мочеполовой системы и избежать более серьезных осложнений. Важно помнить, что любое инфекционно-воспалительное заболевание легче предотвратить, нежели вылечить.
Заключение
В заключении можно сказать, что в круг профессиональных интересов врача уролога входит широкий список патологических состояний органов мочеполовой системы, как у мужчин, так и у женщин, для устранения которых, уролог может использовать как терапевтические методы консервативного (медикаментозного) лечения, так и хирургические вмешательства.
В большинстве случаев инфекции этого вида вызваны бактериями. Заражается каждая часть мочевыводящих путей: почки, мочеточник, мочевой пузырь и мочеиспускательный канал.
Основные признаки инфекций мочевых путей: учащённое мочеиспускание, «резь» при мочеиспускании, кровь в моче.
Мужская урология включает в себя такие мочеполовые заболевания как импотенция, преждевременное семяизвержение, простатит, аденома простаты, уретрит, цистит, баланопостит, орхит, эпидидимит, мужское бесплодие, заболевания передающиеся половым путем: хламидиоз, уреаплазмоз, гарднереллез, генитальный герпес.
Женская урология проводит диагностику, лечение и профилактику следующих мочеполовых заболеваний: цистит, уретрит, пиелонефрит, недержание мочи. К сожалению, многие пациенты обращаются к урологу только в случае крайней необходимости. Урологи настоятельно рекомендуют профилактические осмотры не реже 1-2 раз в год (после 40 лет - 2-3 раза в год).
Соблюдение профилактических мероприятий имеет важное значение для предотвращения подобной перспективы течения болезни. Профилактические мероприятия нередко требуют от пациента выполнения различных рекомендаций в течении длительного периода. В ряде случаев возникает необходимость изменения устоявшихся привычек и образа жизни у пациентов.
Лекция 2.
Острый нефритический синдром. Хронический нефритический синдром. Нефротический синдром. Определение. Этиология. Клиника. Диагностика. Лечение. Профилактика
Гломерулонефрит – это генетически обусловленное иммунно-опосредованное воспаление почек с преимущественным исходным поражением клубочков и вовлечением в патологический процесс всех почечных структур, клинически проявляющееся почечными и внепочечными симптомами.
Этиология острых гломерулонефритов
I. Инфекционные факторы.
1. Постстрептококковый гломерулонефрит.
2. Непостстрептококковый гломерулонефрит:
- вызванный стафилококками, пневмококками, энтерококками, палочкой Фридлендера, бруцеллами, брюшнотифозной палочкой, менингококками;
- обусловленный вирусами гепатита В, инфекционного мононуклеоза, эпидермического паротита, ветряной оспы, вирусами Коксаки, ЕСНО;
- вызванный простейшими (токсоплазмой, малярийным плазмодием) и трепонемами (бледная трепонема, лептоспира).
II. Неинфекционные факторы.
1. Полисистемные заболевания: системная красная волчанка, васкулиты - болезнь Шенлейна-Геноха, легочно-почечный синдром Гудпасчера.
2. Применение вакцин, сывороток.
3. Воздействие алкоголя.
4. Охлаждение.
Патогенетические варианты ОГН
1. Иммунокомплексный.
2. «Малоиммунный», пауцииммунный.
3. Обусловленный антителами к базальной мембране клубочков.
4. Обусловленный антигенной мимикрией.
Основные синдромы гломерулонефритов
Внепочечные:
- отечный синдром (типичные почечные отеки);
- сердечно-сосудистый синдром (артериальная гипертензия и ее осложнения);
- церебральный синдром (эклампсия, отек мозга).
Почечные:
- синдром острого воспаления клубочков почек (основные проявления – боль в области поясницы, мочевой синдром – гематурия, протеинурия, цилиндрурия).
Клинические формы острого гломерулонефрита
1. Классическая триадная развернутая форма (отечный, сердечно-сосудистый и мочевой синдромы).
2. Бисиндромная форма (мочевой и отечный синдромы или мочевой и сердечно-сосудистый синдромы).
3. Моносиндромная форма (изолированный мочевой синдром).
4. Нефротическая форма (нефротический синдром).
Причины развития отечного синдрома
- Гиперальдостеронизм, развивающийся вследствие ишемии почек и активизации ренин-ангиотензин-альдестероновой системы.
- Повышение проницаемости сосудов вследствие высокой активности гиалуронидазы.
- Потеря белка с мочой, развитие гипоальбуминемии и снижение онкотического давления крови.
Причины развития синдрома артериальной гипертензии
1. Активация юкстогломерулярного аппарата вследствие ишемии почек с последующим повышением синтеза ренина и активацией ренин-ангиотензинового механизма.
2. Гиперальдостеронизм с задержкой натрия и воды в организме и увеличением объема циркулирующей крови.
Клинические формы хронических гломерулонефритов
- Латентная форма (изолированный, мочевой синдром).
- Нефротическая форма (нефротический синдром).
- Гипертоническая форма (синдром артериальной гипертензии и умеренный мочевой синдром).
- Смешанная форма (сочетание нефротического и гипертензионного синдромов).
- Гематурическая форма (мочевой синдром с минимальной протеинурией и выраженной гематурией).
Нефротический синдром – это клинико-лабораторный симптомокомплекс, обусловленный структурным повреждением базальных мембран капилляров клубочков с резким повышением их проницаемости и клинически проявляющийся сочетанием массивной протеинурии и гипопротеинемии с распространенными отеками, гиперлипидемией и снижением резистентности к инфекции.
Хронический гломерулонефрит
ХГН - хроническое иммуновоспалительное поражение почек.
Эпидемиология
Развивается у 10-20% больных как исход ОГН. У 80-90% больных наблюдается медленное, часто незаметное начало. Заболевают чаще мужчины в возрасте до 40 лет.
Этиология
I группа факторов — инфекции: ?-гемолитический стрептококк (его роль в развитии ХГН менее очевидна, чем при ОГН), вирус гепатита В, паразитарные инвазии.
II группа факторов — эндогенные: опухоли (паранеопластический синдром), диффузные заболевания соединительной ткани, системные васкулиты.
III группа факторов — экзогенные: алкоголь, лекарства, производственные факторы.
Патогенез
Патогенез ХГН связан с иммуновоспалительными реакциями. Различают два возможных механизма поражения почек: иммунокомлексный и антительный. Иммунокомплексный механизм ХГН аналогичен ОГН. Гораздо чаще встречается антительный механизм: образование аутоантител против базальной мембраны клубочков.
Классификация
1. Клиническая классификация:
1.1 Латентный.
1.2 Гематурический.
1.3 Нефротический.
1.4 Гипертонический.
1.5 Смешанный (нефротический + гипертонический).
2. Морфологическая классификация:
2.1 Мезангиальный.
2.2 Мембранозный.
2.3 Минимальные изменения клубочков.
2.4 Фибропластический.
Клиническая картина
Латентный гломерулонефрит — самая частая форма ХГН. Проявляется лишь изменениями мочи (умеренная протеинурия, небольшая эритроцитурия), иногда незначительным повышением АД. Течение медленно прогрессирующее, прогноз хуже при сочетании протеинурии с гематурией. 10-летняя выживаемость больных — 85-90%.
Гематурический вариант - относительно редкий, составляет 6—10% случаев ХГН. Проявляется постоянной гематурией, иногда с эпизодами макрогематурии. Как самомтоятельную, четко отграниченную форму выделяют гематурический гломерулонефрит с отложением в клубочках IgА, так называемую IgА-нефропатию (болезнь Берже), возникающую чаще у молодых мужчин, протекает после респираторных инфекций, обычно с редким развитием ХПН.
Нефротический гломерулонефрит встречается у 20% больных ХГН, протекает с выраженной протеинурией, снижением диуреза, упорными отеками, гипоальбумиемией, гипер- ?2-глобулинемией, гиперхолестеринемией. Течение: умеренно прогрессирующее (морфологически чаще мембранозный или мезангиопролиферативный ХГН), быстро прогрессирующее (морфологически мезангиокапиллярный ХГН, фокальносегментарный гломерулосклероз, фибро-пластический ХГН). При развитии ХГН выраженность нефротического синдрома уменьшается, уступая место артериальной гипертензии. Характерны нефротические кризы: внезапно повышается температура тела, появляется рожистоподобная эритема на коже, перитонитоподобные симптомы (симптомы раздражения брюшины), гиповолемический коллапс и флеботромбозы, в т.ч. тромбозы почечных вен, резко ухудшающие функцию почек, а также кризы внутрисосудистой коагуляции.
Гипертонический вариант — встречается у 20% больных ХГН. Изменения в моче минимальны, протеинурия не превышает 1г/сут., эритроциурия незначительна. Ведущим является гипертензионный синдром с гипертрофией левого желудочка, изменениями глазного дна. Этот вариант ХГН напоминает латентную форму, так как АГ переносится удовлетворительно на протяжении многих лет (иногда до 30 лет). Поэтому при отсутствии отеков больные долгое время не обращаются к врачу. При этой форме часто встречается левожелудочковая недостаточность с сердечной астмой, ритм галопа. Течение медленно, неуклонно прогрессирующее с обязательным исходом в ХПН.
Смешанный ХГН — характеризуется сочетанием нефротического синдрома с гипертензионным. Это наиболее типичный вариант болезни, т.к. проявляется основными синдромами ХГН — выраженными отеками типа анасарки, олигоурией, массивной протеинурией, высокой гипертензией. Встречается менее чем у 10% больных ХГН. Течение неуклонно прогрессирующее.
Морфологические формы
1. Мезангиальный гломерулонефрит связан с отложением иммунных комплексов в мезангии и под эндотелием капилляров клубочков и реакцией мезангия на эти отложения. Варианты: мезангиомембранозный, мезангиопролиферативный, мезангиокаппилярный, лобулярный. При всех вариантах мезангиального гломерулонефрита обязательны изменения канальцев в виде зернистой, гиалиновокапельной или вакуольной дистрофии эпителия.
2. Мембранозный ХГН (мембранозная нефропатия) — во всех клубочках выявляется диффузное утолщение стенок капилляров, просветы которых широко открыты.
3. Минимальные изменения клубочков (липоидный нефроз). Световая микроскопия не обнаруживает изменений, электронная микроскопия выявляет изменения эпителиоцитов. Базальная мембрана не изменена.
4. Фибропластический (склерозирующий ГН). Собирательная группа, объединяющая в финале болезни многие морфологические типы ГН. Одним из вариантов фибропластического гломерулонефрита является фокальный сегментарный гломерулярный гиалиноз, который протекает с ранним развитием нефротического синдрома, неуклонным прогрессированием и резистентностью к терапии.
Лечение
Этиотропное лечение может быть использовано у небольшой части больных в виде антибиотикотерапии на ранней стадии постстрептококкового нефрита.
Патогенетическая терапия — основная терапия ХГН: глюкокортикостероиды, цитостатики, антикоагулянты, антиагреганты.
Симтоматическая терапия: мочегонные (фуросемид 20-60 мг/сут), гипотензивные, антибиотики при инфекционном осложнении. Санаторно-курортное лечение.
Лекция 2.
Острый тубулоинтерстициальный нефрит. Хронический тубулоинтерстициальный нефрит. Хроническая почечная недостаточность. Определение. Этиология. Клиника. Диагностика. Лечение. Профилактика.
Хроническая почечная недостаточность – постепенно возникающее и неуклонно прогрессирующее нарушение функции почек, приводящее к уремической интоксикации.
Этиология. Этиологическими факторами являются: хронический гломерулонефрит, хронический пиелонефрит, диабетический гломерулонефрит, амилоидоз, поликистоз почек, почечнокаменная болезнь, аденома, рак простаты.
Патогенез. Патогенетические механизмы заболевания: отсутствие регенерации паренхимы, неотвратимые структурные изменения в паренхиме, уменьшение количества функционирующих нефронов, их атрофия и сморщивание, нарушение выделительной, кровоочистительной и гомеостатической функций, задержка в крови азотистых продуктов обмена: мочевины, мочевой кислоты, аммиака, аминокислот, креатинина, гуанидина, задержка фосфатов, увеличение уровня калия плазмы и внеклеточной жидкости, гипокальциемия.
Классификация. В состав хронической почечной недостаточности входят: хроническая уремия, диффузный склерозирующий гломерулонефрит, терминальная стадия поражения почек, другие проявления хронической почечной недостаточности.
Таблица 5. Стадии хронической почечной недостаточности (по Шулутко Б. И., 1994 г.)
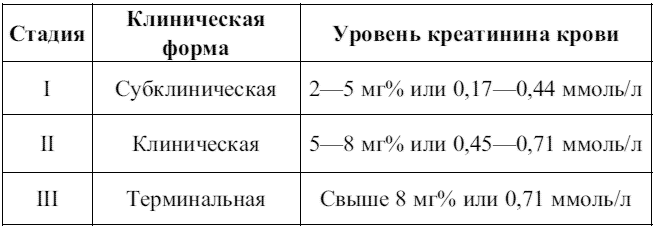
Клиника. При субклинической форме наблюдается увеличение объема выпиваемой жидкости (до 3 литров в сутки), никтурия (до 3 раз за ночь), сухость, дряблость кожи, ее шелушение, дневная сонливость, слабость, утомляемость, шум в ушах, снижение слуха.
При клинической форме отмечаются признаки легочно-сердечной недостаточности, выраженная анемия, изменения печени, желудочно-кишечного тракта без нарушения функций.
При терминальной форме выражена интоксикация: медлительность, апатичность, сонливость, лицо одутловатое, кожа сухая, мучительный зуд, отсутствие потливости, мышечная слабость, мышечное подергивание, большие судороги (вследствие снижения кальция в крови), глубокое шумное дыхание, боли в груди, развитие вторичных пневмоний, влажные хрипы, в терминальной стадии – уремический отек легких. Развиваются уремический перикардит (аускультативно: шум трения перикарда), гипертензивный сердечно-сосудистый синдром, уремические васкулиты, висцериты, гипотермия. Появляется анорексия, отвращение к пище, тошнота, рвота, тяжесть, полнота в эпигастрии после приема пищи, жажда. Развивается анемия, токсический лейкоцитоз с нейтрофильным сдвигом влево, тромбоцитопения, нарушение свертывания крови. Происходит поражение костей, изменение скелета, вторичная подагра, смена полиурий на олиго– и анурию, мочевой синдром выражен незначительно.
Дополнительное диагностическое исследование. Проводят исследование креатинина сыворотки крови, исследование азотистых продуктов обмена (остаточного азота, мочевины, мочевой кислоты), исследование состояния электролитного и минерального обменов, кислотно-основного состояния, ультразвуковое исследование почек, ЭКГ-исследование.
Лечение. Больным показана диета (физиологическая, полноценная) для предотвращения распада собственного белка, возможно в сочетании с парентеральным введением анаболических гормонов (ретаболил по 50 мг внутримышечно 1 раз в 10–15 дней), расширенный питьевой режим.
Ликвидация гиперкалиемии: введение больших количеств глюкозы 40 %-ной – 100 или 200 мл с добавлением 15–20 ЕД инсулина, 10 %-ного раствора кальция хлорида, 3–5 %-ного раствора натрия гидрокарбоната (повышение уровня калия крови до 7 г/сутки является абсолютным показателем для подключения к искусственной почке).
Ликвидация гипонатриемии: внутривенное введение 10 %-ного раствора натрия хлорида.
Ликвидация гипернатриемии: введение натрийдиуретиков (10 %-ный раствор глюконата кальция), тахистина (0,125 мг).
Ликвидация ацидоза: диета, содовые клизмы, внутривенное введение щелочных растворов.
Ликвидация алкалоза: аммоний или 200 мл 2 %-ного раствора калия хлорида;
Ликвидация анемии: тестостерон по 300 мг в неделю 3–6 месяцев или сустанон по 1 мл внутримышечно 1 раз в неделю; препараты железа только при их дефиците, аминокислота гистидин, переливание крови только при острой кровопотере и уровне гемоглобина ниже 60–70 г/л.
Проводят гемодиализ: гидрокарбонатный на капиллярных диализаторах на основе ацетатцеллюлозных высокопроницаемых мембран 3–5 раз в неделю по 5 ч. Также проводят перитонеальный диализ (при созревании артериовенозной фистулы, восстановлении функции почечного трансплантата, больным старше 60 лет с неустойчивой гемодинамикой, при диабетической нефропатии, системных заболеваниях, геморрагическом синдроме): диализирующая жидкость небольшими порциями на определенное время вводится в полость брюшины, а затем заменяется свежим раствором. Используют гемосорбцию: удаление из крови токсических веществ при прохождении ее через колонку с активированным углем, содержание токсических веществ заметно снижается через 2 ч от начала процедуры.
Для снижения почечной гипертонии применяют все гипотензивные средства, снижение давления до обычных значений не показано: только до рабочего уровня для предотвращения снижения фильтрационной функции.
Для уменьшения отечного синдрома назначаются тиазидные производные, фуросемид с возможным сочетанием с триамтереном, верошпироном при отсутствии гиперкалиемии.
Используют препараты растительного происхождения (леспенефрил (препарат деспидозы)), трансплантацию почки.
Прогноз. Прогноз определяется фазой почечной недостаточности, темпами ее развития.
Профилактика. Профилактические меры: активное лечение основных заболеваний, систематическая плановая вторичная профилактика хронической почечной недостаточности, диспансеризация.
Лекция 4
Влияние болезней мочеполовой системы на течение беременности. Профилактика осложнений. Доврачебная помощь при неотложных состояниях в соответствии со стандартами медицинской помощи. Сестринский уход.
Проблема совершенствования акушерско-гинекологической помощи женщинам, страдающим генитальной инфекцией, вошла в число наиболее важных медицинских проблем и обусловлена высоким уровнем и постоянным ростом заболеваемости, хроническим течением процесса и недостаточной эффективностью терапии.
Гинекологическая инфекция (ГИ) является причиной невынашивания, внутриутробного инфицирования плода, уретритов, сальпингитов, цервицитов, играет большую роль в развитии фоновых и раковых заболеваний шейки матки. В последние годы при лечении инфекционных заболеваний большое внимание уделяется системному подходу, заключающемуся в комплексном применении средств, оказывающих специфическое и неспецифическое этиотропное действие, а также препаратов, влияющих на патогенез воспалительного процесса [8]. Применение даже только современных антибактериальных средств не всегда приводит к элиминации микроорганизмов и не гарантирует этиологической излеченности. Увеличение доз и длительности приёма лекарственных средств повышает риск развития побочных осложнений: диспепсии, невралгии, изменения нормальной микрофлоры организма и других осложнений [9]. Неудачи в лечении ГИ могут быть связаны как с ростом штаммов микроорганизмов, резистентных к лекарственным препаратам, проникновением патогенной микрофлоры в крипты слизистой оболочки цервикального канала, так и с затруднениями в проникновении лекарственных препаратов в инфекционно-воспалительные очаги [9].
Достаточно часто проблемы в течение беременности и родов ассоциируются с хламидийной и микоплазменной инфекциями.
Хламидиоз – заболевание, вызванное Chlamydia trachomatis, является одним из самых распространённых среди инфекций, передаваемых половым путём. Существует 15 разновидностей данного вида возбудителя, некоторые из них вызывают трахому, венерический лимфогрануломатоз. Две из разновидностей могут поражать мочеполовую систему человека, вызывая урогенитальный хламидиоз. Возбудители заболевания занимают промежуточное положение между вирусами и бактериями, поэтому диагностика и лечение, как правило, являются существенно более сложными, чем при обычных бактериальных инфекциях. Каждый год в мире хламидиозом заболевает около 90 млн человек.
В результате многоцентровых эпидемиологических исследований установлено, что хламидийная инфекция является самой распространённой урогенитальной инфекцией в странах Северной Америки и Европы. Статистическая регистрация заболеваемости урогенитальным хламидиозом в России, осуществляемая с 1993 года, свидетельствует о ежегодном увеличении числа больных. Учитывая субъективно-асимптомное течение заболевания, наблюдающееся у значительного числа лиц обоего пола, в некоторых странах приняты рекомендации по ежегодному скринингу на хламидиоз сексуально-активных подростков и женщин в возрасте 20-24 лет с целью предотвращения возможных последствий хламидийной инфекции.
Возбудителем урогенитальной хламидийной инфекции является Chlamydia trachomatis (серотипы D, E, F, G, H, J, K) – грамотрицательные облигатные внутриклеточные бактерии, характеризующиеся наличием в своем жизненном цикле двух различных морфологических форм: элементарных (ЭТ) и ретикулярных (РТ) телец: ЭТ – метаболически неактивные инфекционные формы возбудителя, адаптированные к внеклеточному существованию, ответственны за передачу инфекции от одного хозяина к другому; РТ – метаболически активные неинфекционные внутриклеточные формы, обеспечивающие репродукцию C. trachomatis. Уникальным свойством хламидий, в т. ч. C. trachomatis, является состояние персистенции, характеризующееся появлением и длительным сохранением в макроорганизме жизнеспособных атипичных форм возбудителя, способных к реверсии в обычные формы с последующим рецидивом заболевания.
Одним из основных факторов, способствующих развитию персистенции, является применение антибактериальных препаратов малоактивных или неактивных в отношении C. trachomatis.
Основные методы диагностики хламидиоза:
• выделение возбудителя в культуре клеток;
• серологический;
• прямая иммунофлуоресценция (ПИФ);
• иммуноферментный анализ (ИФА);
• метод ДНК-зондов;
• полимеразная цепная реакция (ПЦР);
• лигазная цепная реакция (ЛЦР);
• транскрипционная амплификация (ТА).
Существует множество методов, с помощью которых можно диагностировать хламидийную инфекцию. Обычно используют сразу несколько способов для получения более точных результатов.
К традиционным методам диагностики хламидиоза относят выделение хламидий в культуре клеток, это классический способ выявления С. trachomatis. Недостаток данного метода заключается в том, что он требует много времени от 42 до 72 часов, специального лабораторного оснащения и, как результат, стоимость его выше по сравнению с другими методами диагностики.
Культуральный метод незаменим для определения персистирующей инфекции.
Метод ПЦР относится к самым чувствительным некультуральным методам диагностики хламидиоза, но его чувствительность зависит от изучаемой популяции.
Проведённые многочисленные исследования выявили, что ГИ является одним из триггеров прерывания беременности во II и III триместрах беременности. Чаще всего при этом выявляется условно-патогенная флора, преимущественно уреаплазма, микоплазма, эшерихии, энтеробактерии, хламидии, трихомонады и стрептококки групп А и В.
Так, в одном исследовании микроценоза эндометрия вне беременности у женщин с невынашиванием в анамнезе была выявлена бессимптомная персистенция условно-патогенных микроорганизмов в эндометрии в 67,7 % случаев, при этом было обнаружено более 20 видов микроорганизмов [15].
Представленные на ХХ европейском конгрессе акушеров-гинекологов в 2008 году данные свидетельствуют, что чаще всего при невынашивании беременности при преждевременном излитии вод чаще всего выделяют уреаплазму, микоплазму и фузобактерии.
Эти микроорганизмы являются триггерами преждевременных родов в 30 % случаев и в 30 % преждевременного излития вод при недоношенной беременности. В 50 % случаев преждевременных родов при сроке до 30 недель беременности присутствует клинический/субклинический хориоамнионит [15].
Условно-патогенные микроорганизмы, в том числе микоплазмы, реализуют свои патогенные свойства при определённых условиях – сниженной активности иммунной системы женщины и высоком уровне бактериальной обсеменённости урогенитального тракта.
Подготовка к беременности женщин с невынашиванием инфекционного генеза должна включать бактериальное исследование и ПЦР, а также исследование иммунного и интерферонового статусов, так как терапия может потребовать назначения не только антибактериальной, но и иммунокоррегирующей терапии. Аналогичное обследование необходимо и при подготовке женщин к ЭКО, а также женщин, предыдушая беременность у которых протекала с явлениями хориоамнионита, с анте- и постнатальной гибелью плода инфекционного генеза в анамнезе.
При невынашивании беременности не характерна моноинфекция, чаще всего выявляются ассоциации условно-патогенных микроорганизмов.
Латентное, субклиническое течение внутриутробной инфекции редко ведет к тяжёлым осложнениям у матери в процессе беременности, в то время как для плода она является чрезвычайно опасной, так как может приводить к поражению мозга и внутрижелудочковым кровоизлияниям, бронхолёгочной дисплазии, развитию некротического энтероколита, повышенной смертности и инвалидности с детства.
Дата добавления: 2015-01-02; просмотров: 1363;
