Частота совпадений гистологического диагноза внутреннего эндометриоза матки с данными других методов исследования 2 страница
При ретроцервикальном эндометриозе больные жалуются на крайне резкую стреляющую боль, иррадиирующую во влагалище, прямую кишку, промежность, наружные половые органы и зачастую в бедро. Эта боль усиливается при половом сношении и акте дефекации. По нашим наблюдениям, прогрессирующая альгоменорея выявляется у каждой 5-й женщины. Менструации сопровождаются рвотой, головокружением, похолоданием конечностей, общей слабостью и иногда кратковременной потерей сознания. У больных отмечается раздражительность, неуравновешенность, плаксивость. Их беспокоят головокружения, частая головная боль, нарушения ритма сна. При этом у больных нередко отмечаются гипофункция щитовидной железы и другие эндокринные нарушения, дискинезия ЖКТ и желчевыводящих путей. Последняя группа симптомов имеет место у каждой 2-й больной, страдающей этим заболеванием. При прорастании ретроцервикального эндометриоза в заднюю стенку влагалища через слизистую оболочку последнего просвечивают мелкие синюшные (нередко кистозного характера) образования небольшой величины (в среднем до 0,8 х 1,0 см). Накануне менструации эти образования приобретают темно-багровую окраску.
Решающее значение в установлении правильного диагноза во всех неясных или подозрительных на ретроцервикальный эндометриоз случаях имеет гистологическое исследование иссеченных тканей (полученных при прорастании эндометриозом тех или иных органов), доступных для биопсии, или удаленного во время операции материала. При ретроцервикальном эндометриозе распределение желёз, окруженных цитогенной стромой, чаще имеет очаговый характер. Местами эндометриоидные гетеротопии бога-
Глава 4. Патология репродуктивной системы в период зрелости
ты тонкостенными кровеносными сосудами различного калибра. На отдельных участках обнаруживаются обширные кровоизлияния. Анализ данных клинического и морфологического исследования показывает, что лучших клинических результатов при гормональном лечении удается достичь у больных в случае обнаружения в ретро-цервикальных образованиях большего количества эндометриоидной ткани, нежели при выявлении мелких эндометриоидных образований, располагающихся в волокнистой соединительной ткани. Краткие сведения о наблюдениях злокачественного превращения очагов эндометриоидных гетеротопий, локализующихся за шейкой матки и в ректовагинальной перегородке, можно найти в одной из первых отечественных монографий по ГЭ [5].
Термином глубокий ретроцервикальный эндометриоз обозначают очаги поражения диаметром > 5 мм, которые наиболее часто обнаруживаются в области крестцово-маточных и кардинальных связок и на брюшине, покрывающей мочевой пузырь и боковые стенки малого таза. Глубокий ретроцервикальный эндометриоз диагностируется при облитерации позадиматочного пространства с инфильтрацией мышечного слоя влагалища и/или прямой кишки и проникновении в их слизистую оболочку. Очаги эндометриоза в слизистых оболочках этих органов и обнаружение их при цисто-, ректо- и/или кольпоскопии, являются, по образному выражению одного из исследователей [155], лишь «вершиной айсберга», тогда как основные очаги поражения представляют собой комбинацию мышечно-фиброзной ткани с железами и стромой эндометриоидных гетеротопий. У части больных узелки эндометриоза в ректова-гинальном пространстве имеют интраперитонеальное происхождение и могут ошибочно приниматься за ретроцервикальную форму эндометриоза. Эти образования иногда имеют глубокое расположение (глубина 3,6 ± 1,6 см, объем 41,6 ± 19,3 мл), тогда как при эндометриозе брюшины или яичников соответствующие размеры достигают в среднем 5,3 ± 0,8 см и 67,2 ± 18,1 мл [208].
Эндометриоз у подростков. Как уже указывалось, первые клинические проявления ГЭ обнаруживаются во многих случаях в подростковом возрасте жизни женщины. В связи с этим рассмотрение клинических проявлений и возможностей диагностики и лечения требует, наряду с изложением общих положений, более детального описания возрастных особенностей и отдельных нозологических форм заболевания.
4.5. Генитальный эндометриоз
Клинические проявления заболевания у подростков имеют некоторые отличия от таковых у взрослых женщин. Так, основными жалобами у подростков могут быть жалобы на боль внизу живота ациклического характера, симптомы со стороны ЖКТ и ациклические кровянистые выделения. По данным трех независимых исследований, рассмотренных в обзорной статье [106], тазовая боль имеет место у 43-100 % больных, ациклического характера — у 28,1-36%, нерегулярные менструации — у 28—36%, симптомы со стороны ЖКТ — у 21-34,3 %.
«Золотым стандартом» диагностики является непосредственная визуализация очагов поражения при лапароскопии и лапаротомии. Среди страдавших ХТБ 67 девочек-подростков 11—19 лет частота выявления эндометриоза составила 73%, по данным лапароскопического обследования, проведенного по обращаемости в целях уточнения природы боли. В описанных случаях это были поверхностные очаги поражения (98 %), красного цвета (82,8 %), хотя морфологическое подтверждение эндометриоза было получено только в 50 % выявленных с помощью лапароскопии очагов. Одним из характерных симптомов эндометриоза в 3/4 этих наблюдений у подростков, страдавших ХТБ или дисменореей, являлась резистентность по отношению к применявшимся до лапароскопического вмешательства ОК и нестероидным противовоспалительным препаратам.
Диагностическая ценность ультразвука при эндометриозе у подростков невелика, чувствительность выявления эндометриоза яичников составляет 83 %, специфичность 98 %. С помощью же метода MP чувствительность выявления имплантов достигает 60 %. Вместе с тем эти неинвазивные методы могут быть использованы в качестве контроля за эффективностью лечебного воздействия. К числу других неинвазивных методов относится определение уровня СА-125 в сыворотке периферической крови и содержания ФНО-а и ИЛ-6 в крови и перитонеальной жидкости.
При лапароскопическом исследовании у большинства подростков выявляется I (77—92 %) или II (8-23 %) стадия развития эндометриоза. При обследовании 49 девочек-подростков среди поражений брюшины очаги красного цвета были выявлены в 81,6% случаев, темно-синие пигментированные — в 75,5%, поверхностные — в 98 %, белые — в 6,1 %, глубокие — в 12,2 %, в виде мешотчатых образований — в 18,4% наблюдений [190].
Глава 4. Патология репродуктивной системы в период зрелости
Лечение генитального эндометриоза. Многообразие возможностей использования отдельных методов лечебного воздействия при ГЭ и его эффективность обусловлены следующими факторами:
• гормональная зависимость и, следовательно, тесная связь с различными фазами репродуктивного периода жизни женщины и продолжительным, многолетним течением;
• гетерогенность по патобиологии патологического процесса;
• разнообразие клинических проявлений заболевания;
• различные локализации и клинические формы;
• основная направленность (цель) лечебного воздействия.
Основными направлениями современной стратегии при ведении
больных ГЭ является раннее выявление заболевания и возможно более раннее лечение. Соответственно особенностям патобиологии при лечении ГЭ используются в различных вариациях и в различной последовательности три основных метода терапевтического воздействия: 1) хирургический; 2) медикаментозный; 3) комбинированный [2, 43, 73, 162, 203].
Хирургическое лечение занимает ведущее место при симптом-ном и тяжелом течении заболевания и играет значительную роль при реконструктивных вмешательствах с целью восстановления репродуктивной функции. В связи с этим объем оперативного вмешательства колеблется от сравнительно мало инвазивных операций лапароскопическим доступом с удалением очагов эндометриоза на брюшине или эндометриоидных кист яичников с использованием разнообразных современных технологий до радикальных вмешательств на органах репродуктивной системы женщины. Применение современных технологий — эндокоагуляция очагов при 80 °С, крио-воздействие, применение аргонового или С02-лазера и др. — существенно расширяет спектр щадящих вмешательств в процессе диагностических и оперативных лапароскопии на более ранних стадиях заболевания. Вместе с тем нередкое вовлечение в патологический процесс соседних органов усложняет объем и характер операций, в связи с чем последние рекомендуется осуществлять в специализированных центрах/отделениях и при участии не только опытных гинекологов, но также и врачей-хирургов смежных специальностей.
Общие принципы хирургического воздействия сводятся к эндоскопическим вмешательствам при начальных стадиях и малых формах заболевания с максимальным внедрением современных технологий и тенденции к реконструктивно-пластическим операциям
4.5. Генитальный эндометрием
при более распространенных его формах у женщин репродуктивного возраста. При тяжелых распространенных формах заболевания в поздней репродуктивной фазе (пременопаузе) и в перименопаузаль-ном периоде предпочтительны радикальные вмешательства с полным иссечением всех очагов эндометриоза и удалением яичников.
Перечень вопросов, возникающих перед врачом при выявлении ГЭ любой локализации, дополняется проблемами, связанными с бесплодием, которым страдает по крайней мере каждая 2-я пациентка репродуктивного возраста. Поэтому в повседневной практической работе не представляется возможным и даже целесообразным разделение проблемы лечения эндометриоза как такового от сопутствующего ему бесплодия, тем более что восстановление способности к зачатию является наиболее ярким свидетельством положительного эффекта, достигнутого в процессе лечебного воздействия.
При наличии глубокого ретроцервикального эндометриоза медикаментозное воздействие либо неэффективно, либо имеет временный результат с высокой частотой рецидивов (до 76 %), тогда как традиционное оперативное вмешательство оказывает достаточный эффект в отношении исчезновения болевого синдрома и диспареу-нии. В последнее время, в связи с внедрением лапароскопического доступа, точка зрения на объем оперативного вмешательства при глубоком ретроцервикальном эндометриозе существенно изменилась. В большинстве случаев лапароскопическим доступом удается осуществить резекцию и восстановление стенки кишки, мочевого пузыря и мочеточника [2, 155]. В то же время в литературе приводятся данные наблюдений, которые свидетельствуют о том, что при облитерации дугласова пространства каждая 4-я пациентка во вмешательстве на стенке кишки не нуждается [189].
Длительный положительный эффект подобного «агрессивного» оперативного вмешательства лапароскопическим доступом с резекцией обширных очагов ретроцервикального эндометриоза отмечен к настоящему времени в большом количестве наблюдений (около 1000 пациенток) [126, 155, 189]. В одном из них [189] результаты были оценены с помощью специального опросника у 84 пациенток, что свидетельствовало об отчетливом симптоматическом улучшении и восстановлении фертильности в 43 % случаев. В эти результаты не были включены данные о 16 пациентках, у которых в ходе операции был осуществлен переход от лапароскопического к лапаротомному доступу В другом исследовании, охватившем свыше 400 пациенток
Глава 4. Патология репродуктивной системы в период зрелости
с глубоким инфильтративным ретроцервикальным эндометриозом, хирургическое лечение было осуществлено лапароскопическим доступом во всех случаях и фертильность была восстановлена в 48 % наблюдений [155]. Положительный эффект резекции глубоких очагов в утеросакральной области был отмечен по отношению к таким симптомам, как дисменорея (84,2 %), диспареуния (94,1 %) и ХТБ (77,7 %). Спустя 2 года после оперативного вмешательства рецидивы сильной тазовой боли были отмечены лишь в 3,7 % случаев, тяжелой диспаре-унии в— 1,2% [126].
Авторы рассмотренных выше наблюдений пришли к заключению о несомненных преимуществах использования радикального оперативного вмешательства при ретроцервикальном эндометриозе лапароскопическим доступом. Последнее должно осуществляться мультидисциплинарной бригадой в составе квалифицированных специалистов — гинеколога, хирурга и уролога.
Таким образом, к настоящему времени в клинической практике произошла эволюция взглядов на хирургическое лечение глубокого инфилыративного ретроцервикального эндометриоза с переходом от нередко неэффективных и калечащих вмешательств по типу гистер-и/или овариэктомии к радикальному иссечению очагов эндометриоза в пределах здоровых тканей, которое может и должно быть осуществлено только в специализированных центрах и лапароскопическим доступом. Подобное изменение хирургической тактики обусловлено преимущественными возможностями визуализации очагов эндометриоза при лапароскопии, поскольку с помощью лапаротомного доступа произвести радикальное микрохирургическое вмешательство на кишке, мочевом пузыре и мочеточнике не удается.
Детальное описание подобных операций можно найти в соответствующих руководствах.
Различные терапевтические режимы, используемые при лечении больных ГЭ, преследуют в конечном итоге одну и ту же цель — угнетение активности гипоталамо-гипофизарно-яичниковой системы и развитие атрофических изменений в ткани эндометриоидных гетеротопий. Условно это можно назвать созданием профиля так называемой ложной беременности путем использования комбинированных эстроген-гестагенных соединений или же состояния псевдоменопаузы, применяя активные антиэстрогены либо аГнРГ.
Таким образом, современная патогенетическая концепция лечения ГЭ основана на комбинированном терапевтическом воздействии.
4.5. Генитальный эндометриоз
Например, для лечения наружного эндометриоза предложена трехступенчатая тактика. На первом этапе — эндоскопическая диагностика, биопсия и оперативное вмешательство с максимальным удалением пораженной ткани, кист яичников и коагуляцией очагов; на втором — гормональная терапия для достижения антигонадотропного эффекта; на третьем — проведение по показаниям повторной лапароскопии в целях контроля за эффективностью лечения и, при необходимости, коррекция выявляемых нарушений. Кроме того, большинство исследователей отмечают положительные стороны предоперационного лечения (в течение 3—6 мес.) антигонадотропными препаратами, что существенно облегчает проведение оперативного вмешательства. Имеются данные, что в этих условиях удается уменьшить объем операции, а также способствовать обратному развитию недоступных для хирургического лечения гетеротопий.
Из числа медикаментозных средств (гормональных препаратов) при лечении ГЭ используется широкий спектр соединений — комбинированные эстроген-гестагенные препараты, прогестагены, антиэстрогены, антигестагены, антигонадотропины, аГнРГ. Среди различных направлений медикаментозного воздействия при ГЭ к числу основных относится воздействие на болевой синдром, оценка эффективности которого служит одновременно критерием тяжести заболевания и/или возникновения рецидивов после оперативного вмешательства [178, 187, 196, 209].
Из широкого спектра комбинированных эстроген-гестагенных соединений используются монофазные препараты: силест, марве-лон, мерцилон, фемоден, минизистон, диане-35 и многие другие. Эти препараты используются у женщин различного возраста с тщательным соблюдением условий мониторинга и нередко в виде длительных прерывистых курсов.
Из числа прогестагенов используются препараты, производные как прогестеронового ряда, так и норстероидов. Препаратом выбора среди гестагенов является препарат Дюфастон(Дидрогестерон), который назначается в дозах 20-30 мг. в сутки с 5 по 25 день менструального цикла либо непрерывно. Предпочтение однако отдается МПА, который назначается или в виде препарата провера (50 мг ежедневно в течение 90 дней) или депо-провера (100—150 мг/2 нед. длительно — свыше 6 мес).
Значительные преимущества, особенно у женщин старших возрастных групп, имеет назначение препаратов, обеспечивающих эффект псевдоменопаузы, — антигестагенов, антигонадотропинов, аГнРГ. Эти препараты назначаются, как правило, на 6 мес. Антиге-
Глава 4. Патология репродуктивной системы в период зрелости
стаген гестринон (неместран) применяют перорально в дозе 2,5 мг 2 раза в неделю, препараты с антигонадотропными свойствами (производные Д) — по 200—400 мг/сут, аГнРГ — преимущественно в виде депо-препаратов внутримышечно в дозе 3,75 мг 1 раз в 28 дней. На фоне наступающей под влиянием этих препаратов псевдоменопаузы у больных могут развиваться симптомы эстрогенного дефицита (приливы жара, потеря костной массы и пр.), которые у части пациенток требуют соответствующей коррекции. Перечисленные выше препараты с антигормональной активностью нередко назначаются больным после оперативного вмешательства.
В целях определения эффективности прогестагенов по отношению к обусловленному эндометриозом болевому синдрому был проведен анализ опубликованных в англоязычной литературе данных за 1996—1999 гг. После отбора исследований, отвечавших соответствующим критериям, авторы остановились на анализе 26 описательных и 29 рандомизированных контролируемых исследований, в рамках которых средний срок наблюдения за 355 пациентками во время лечения прогестинами составил 6 мес. (из числа которых 9 % не представили информации к концу лечения). Средний показатель СШ по данным 4 рандомизированных контролируемых исследований, основанных на сопоставлении эффективности прогестинов с таковой Д и аГнРГ, составил 1.1 (95% ДИ 0,4-3,1), что свидетельствовало об идентичности их терапевтического эффекта. После отмены лечения возобновление болевых ощущений было отмечено в 50 % наблюдений (95% ДИ 37,8-62,2). Среди стремившихся забеременеть женщин частота зачатий после лечения составила 44 % (95 % ДИ 37,2-51,6). Авторы пришли к выводу о временном, но хорошем эффекте прогестинов для облегчения болевых ощущений, обусловленных ГЭ, идентичном таковому при использовании других «менее безопасных» методов воздействия [99].
В другом открытом рандомизированном проспективном исследовании [188] был сопоставлен эффект 6-месячного курса лечебного воздействия аГнРГ (3,75 мг/сут подкожно) и 10 мг/сут гестагена (линестренола) у 48 женщин, подвергшихся удалению первичных верифицированных очагов ГЭ. При повторной лапароскопии спустя 6 мес. были установлены очевидные преимущества аГнРГ в сравнении с гестагеном по отношению к основным симптомам заболевания, отмеченные на фоне различной степени угнетающего воздействия этих препаратов на уровень содержания Э2 в плазме
4.5. Генитальный эндометриоз
периферической крови (27,7 ± 9,3 и 42,6 ± 59,3 пг/мл соответственно). Что касается комбинированных контрацептивных препаратов, то лучший эффект при их назначении наблюдался у больных с длительными и интенсивными менструациями. Вместе с тем высказываются соображения о том, что направленность и эффективность хирургического и медикаментозного воздействия в отношении таких симптомов ГЭ, как болевой синдром и бесплодие, различны.
Оценке эффективности различных медикаментозных средств по отношению к болевому синдрому при верифицированном ГЭ посвящен ряд обзоров, опубликованных в Кохрановской базе данных и касавшихся эффективности лапароскопического вмешательства, применения современных ОК, аГнРГ и Д. Тщательный анализ соответствующих исследований, отвечавших необходимым критериям, показал, что лапароскопическая лазерная хирургия по поводу минимального и умеренного эндометриоза имеет явные преимущества в сравнении с другими методами воздействия — СШ 4,97 (95 % ДИ 1,85—13,39) [141]. По отношению к такому симптому, как тазовая боль, ОК оказались менее эффективными, чем аГнРГ, тогда как при диспареунии и не связанной с менструацией тазовой болью различия между ОК и аГнРГ отсутствовали.
Наибольшее число корректно выполненных исследований было посвящено сопоставлению эффективности аГнРГ и Д. Их анализ не выявил различий между аГнРГ и другими медикаментозными воздействиями в отношении болеутоляющего эффекта и угнетения эндометриоидных поражений. Вместе с тем отличались характер и степень выраженности побочных эффектов: применение Г и Д вызывало более выраженные андрогенные побочные явления, а аГнРГ — эстрогендефицитные. Сравнение же эффектов Д с плацебо подтвердило наличие выраженного болеутоляющего эффекта, но одновременно и большую частоту побочных действий. Несколько неожиданным явилось упоминание в литературе об эффективности такого антиангиогенного средства, как талидомид, при лечении больных с рецидивами ГЭ спустя 2 года после оперативного вмешательства по поводу IV стадии заболевания с последующим 6-месячным назначением препарата как в комбинации с аГнРГ, так и в отдельности.
Особенно сложную задачу для врача представляет лечение ГЭ у подростков. У данного контингента пациенток к числу основных целей, преследуемых при выборе метода лечебного воздействия, от-
Глава 4. Патология репродуктивной системы в период зрелости
носятся ликвидация симптомов, предупреждение прогрессирования заболевания и сохранение способности к деторождению. Так же как и при лечении взрослых, спектр терапевтического воздействия у подростков включает применение лекарственных препаратов, оперативного вмешательство или их комбинацию. Однако у подростков проведение медикаментозного лечения противовоспалительными препаратами и/или ОК должно предшествовать оперативному вмешательству, и эти препараты могут быть достаточно безопасно использованы в течение довольно длительного времени. Преимуществами применения ОК в этих условиях являются подавление продукции яичниковых гормонов и индуцирование децидуальной реакции в ткани эндометриоидных гетеротопий. При этом может быть рекомендовано как длительное и непрерывное их использование для достижения лучшего обезболивающего эффекта, так и применение в прерывистом режиме в целях сокращения продолжительности кровянистых и мажущих выделений. При отсутствии эффекта от данной группы препаратов возможно назначение МПА в дозе 30—50 мг/сут или 150 мг внутримышечно в виде депо каждые 4-12 недель. При этом, однако, у пациенток старших молодежных групп (18-21 год) не исключен риск некоторого снижения МПКТ. При наличии противопоказаний к назначению эстрогенов или риске развития побочных симптомов в качестве альтернативного воздействия может быть рекомендован ЦА — производное 17-ОП с антиандрогенными и антигонадотропными свойствами — в дозе 12,5 мг/сут.
Даназол, являющийся производным 17а-этинилтестостерона, эффективен в отношении атрофического воздействия на эндометрий, обладает иммунодепрессивными свойствами, включая угнетающее влияние на выработку аутоантител, и эффективен в отношении снятия боли при эндометриозе. Вместе с тем применение его у подростков ограничено из-за сниженной толерантности их организма к побочным его эффектам (акне, нерегулярные менструации, прибавка массы тела, задержка жидкости, приливы жара, гир-сутизм) [106].
Клинические наблюдения свидетельствуют о большей эффективности, в сравнении с ОК, аГнРГ у больных ГЭ. С этой целью могут использоваться различные препараты (леупролида ацетат, нафаре-лин, диферелин, бусерелин, гозерелин, декапептил-депо), которые чаще назначаются виде депо-форм в дозе 3,75 мг/4 нед., хотя анало-
4.5. Генитальный эндометриоз
гичный эффект отмечен и при снижении дозы до 11,25 мг/4—6 нед. Из-за риска снижения МПКТ под влиянием аГнРГ назначение этой группы препаратов ограничивается обычно 6-месячным сроком, а при более длительном применении показано дополнительное введение конъюгированных эстрогенов в дозе 0,625 мг/сут.
При выраженных симптомах заболевания и отсутствии положительного эффекта от медикаментозного воздействия подросткам проводят хирургическое лечение, эффективность которого по отношению к симптоматике заболевания колеблется, судя по приводимым в литературе данным, от 38 до 100%. В целях снижения риска рецидива заболевания рекомендовано включать в алгоритм послеоперационной терапевтической стратегии (при гистологически верифицированном заболевании у девушек моложе 16 лет) длительное назначение ОК или МПА. Лицам старших возрастных групп рекомендовано назначение аГнРГ на 3—6 мес. с дополнительным приемом эстрогенов, после чего длительное непрерывное или периодическое применение'ОК.
В качестве одного из альтернативных методов воздействия у подростков любого возраста, у которых не удалось осуществить минимально инвазивное консервативное оперативное вмешательство или последнее было паллиативным, рекомендуется применение аГнРГ в течение 3—6 мес. с последующей поддерживающей терапией. Следующим терапевтическим шагом при отсутствии эффекта от ОК и нестероидных противовоспалительных препаратов может быть назначение не применявшегося ранее МПА или же аГнРГ [106].
Поскольку при лечении подростков по поводу ГЭ перед врачом стоят более сложные задачи, чем при лечении взрослых, особенно важное значение приобретает вопрос о толерантности к длительному проведению лечебного воздействия. Это требует особой стратегии, безопасности и минимальной инвазивности используемых технологий при условии достоверной информации в отношении диагноза и эффективности лечения, что чрезвычайно важно при раннем выявлении заболевания. В литературе, например, приведено описание двух верифицированных случаев заболевания у подростков, выявленных уже спустя 1 и 5 мес. после менархе. В этих условиях 1-й линией лечения является применение нестероидных противовоспалительных препаратов и ОК, причем рекомендуется непрерывный прием последних, хотя при этом наиболее частым осложнением могут быть кровотечения прорыва. МПА в дозе 30—
Глава 4. Патология репродуктивной системы в период зрелости
50 мг/сут или депо-МПА в дозе 150 мг внутримышечно каждые 4— 12 недель эффективны по отношению к основным симптомам ГЭ, особенно резистентным по отношению к первым двум препаратам. По данным наблюдения, МПА оказался более эффективным в сравнении с непрерывным назначением ОК.
В клиническом отношении, по результатам сравнительного рандомизированного исследования, различий в плане уменьшения болевого синдрома между ежедневным приемом 12,5 мг ЦА или ОК (0,02 мг этинилэстрадиола + 0,15 мг дезогестрела) отмечено не было. Как уже указывалось, Д высоко эффективен при лечении больных с ГЭ, не только благодаря антигонадотропным, но также и имму-номодулирующим свойствам. Препарат также высокоэффективен при ХТБ.
Для оценки и лечения тазовой боли при эндометриозе у подростков предлагается следующий алгоритм. После изучения анамнеза, данных физикального обследования и ведения дневника с регистрацией болевых ощущений к 1-й линии лечебного воздействия относится применение нестероидных противовоспалительных препаратов, затем циклическое назначение ОК, в случае отсутствия эффекта — лапароскопическое вмешательство с биопсией и удалением очагов эндометриоза. При гистологическом подтверждении диагноза у пациенток моложе 16 лет — непрерывный прием ОК, старше 16 лет — краткосрочные (3—6 мес.) курсы аГнРГ с дополнительным назначением эстрогенов или применением ОК периодически или непрерывно. При отсутствии эффекта проводится повторная лапароскопия с соответствующим дополнительным воздействием аГнРГ.
Больные различными формами ГЭ нередко страдают бесплодием, причем риск последнего оказывается заметно выше при наружном, нежели при внутреннем, эндометриозе матки. Для выяснения причин бесплодия предпринимались многочисленные попытки. Показано, что у женщин с малыми формами эндометриоза и бесплодием имеет место снижение предовуляторного уровня 17р-эстра-диола в периферической крови и величины овуляторного пика ЛГ. Наряду с нормальными циклами выявляются циклы с лютеинизаци-ей неразорвавшегося фолликула (рис. 4.25), с образованием кисты фолликула, неадекватным или нарушенным фолликулогенезом или, напротив, преждевременным разрывом фолликула. Таким образом, имеются основания для заключения о том, что у части женщин бесплодие при эндометриозе с этим заболеванием непосредственно
| 4.5. Генитальный эндометриоз |
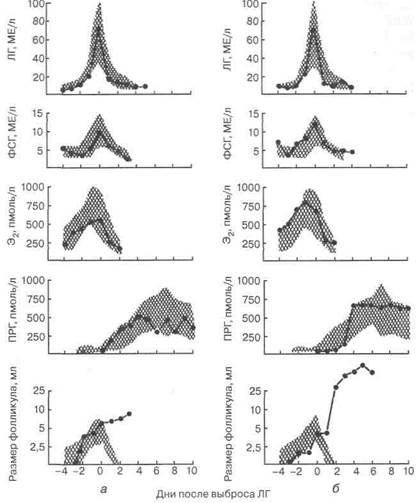
Рис. 4.25. Концентрация гормонов и объем фолликулов в 1-м (а) и
2-м (б) менструальном циклах у больной с синдромом лютеинизации
неовулировавшего фолликула в сравнении сданными, полученными в
12 нормальных циклах (заштриховано)
не связано. Оно может быть обусловлено рядом сопутствующих патологических состояний репродуктивной системы и, следовательно, требует соответствующего целенаправленного воздействия.
Глава 4. Патология репродуктивной системы в период зрелости
Особенности клинического эффекта, многообразие которого определяется целым рядом факторов, требует систематического контроля за результатами проводимого лечения, а также наличия ряда условий для определения прогноза заболевания. Этим целям может служить повторная лапароскопия, проводимая по окончании курса лечения при наружном эндометриозе, и, соответственно, гистероскопический контроль при внутреннем эндометриозе матки. Вместе с тем, как видно из рассмотренных выше материалов, не прекращается дальнейший поиск неинвазивных методов, которые можно было бы применять в указанных целях.
Сопоставление данных анатомо-морфологических и клинических исследований показывает, что медикаментозное воздействие
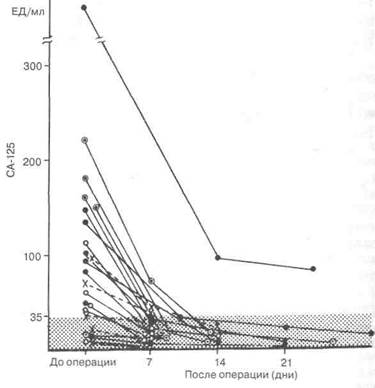
Рис. 4.26. Содержание СА-125 в сыворотке крови до и после операции по поводу эндометриоза (по [180])
4.5. Генитальный эндометриоз
при внутреннем эндометриозе матки II—IV степени распространения может давать эффект только в процессе лечения. В связи с этим больных с данной формой эндометриоза следует подвергать хирургическому лечению.
Дата добавления: 2016-07-09; просмотров: 659;
