Механический циркулярный сосудистый шов
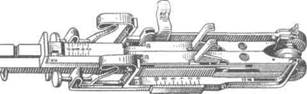
Группа инженеров и врачей (В.Ф. Гудов, Н.П. Петрова, П.И. Андросова и др.) в 1946— 1950 гг. предложила аппарат для сшивания сосудов танталовыми скрепками — аппарат НИИ экспериментальной хирургической аппаратуры и инструментов (НИИЭХАИ) (рис. 4-15).
Суть аппаратного сшивания сводится к одновременному наложению мелких танталовых скрепок (по типу тех, которые соединяют листы тетрадей) на обе стенки сосудов, вывернутых на специальные втулки аппарата, плотно прилегающие друг к другу.
В дальнейшем аппарат был усовершенствован. По его аналогии созданы сшивающие аппараты для бронхов, кишечника, желудка.
Клеевое соединение сосудов
Преимущество метода — его простота: он не требует специальных инструментов. Недостатки — образование в тканях барьера из небиологических материалов, возможность развития локального некроза и воспалительных изменений стенки сосуда с последующим образованием аневризмы и развитием тромбоза.
Электрокоагуляционное соединение сосудов
Этот метод предусматривает использование высокочастотного электрического тока для «сваривания» концов сосуда.
Применение лазеров в склеивании сосудов
В 1967 г. К. Стралли и соавт. сообщили о склеивании сосудов в сочетании с использо-
Рис. 4-15. Сосудосшиваю-
щий аппарат НИИЭХАИ. _________________________
(Из: Петровский Б.В., Мила- ШйШ.....|§]|§|§F
нов О.Б. Хирургия аневризм ишпмшшшпшшпШ^шш
периферических сосудов. — ш
М., 1970.)
ванием лазера. Этот метод значительно упрощает, ускоряет операцию и позволяет получить почти 100 % проходимость микроанастомозов.
Сосудистый трансплантат
При сшивании отрезков сосуда с тем или иным сосудистым трансплантатом (синтетический протез, аутовена и т.д.) существуют некоторые особенности наложения шва. Так, например, адвентиция с артерии не удаляется, достаточно того, чтобы она не нависала над краем пересечённого сосуда. Иглу с нитью при наложении шва проводят сначала снаружи внутрь просвета протеза, а затем прокалывают сосуд изнутри кнаружи; в этом случае адвентиция в просвет анастомоза попадать не будет.
Ушивание сосудов
При ушивании поперечного и продольного дефектов сосуда тактика может быть различной.
Для ушивания поперечного дефекта, занимающего значительную часть окружности сосуда, используют обычно непрерывный обвив-ной шов через все слои сосудистой стенки. Удобнее шить на себя — по направлению к близлежащему к хирургу углу раны. Швы накладывают в поперечном направлении, что уменьшает возможность сужения просвета артерии. Для ушивания ран малого размера, колотых ран применяют также одиночные узловые и П-образные швы. Однако на сосуды малого калибра нецелесообразно накладывать выворачивающий П-образный шов, так как при захвате избыточного количества ткани возможны перегиб сосуда и сужение его просвета.
Поперечная артериотомия с последующим боковым швом остаётся методом выбора для вскрытия периферических сосудов с целью эмбол- и тромбэктомии.
Выбор метода ушивания продольного бокового дефекта стенки артерии в первую очередь определяется калибром сосудов. На артерии диаметром более 8 мм обычно накладывают непрерывный обвивной шов. Продольные раны
288 ♦ ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ И ОПЕРАТИВНАЯ ХИРУРГИЯ ♦ Глава 4
артерий малого и среднего калибра закрывают обычно методом боковой пластики заплатой из вены.
Нецелесообразно использовать для заплаты основной ствол большой подкожной вены бедра, учитывая возможность применения вены в будущем для обходного шунтирования артерий. Рекомендуют использовать для заплаты боковые ветви большой подкожной вены бедра, а также сегмент маргинальной вены, резецируемый над внутренней лодыжкой.
Заплату пришивают обычно двумя нитями, используя их также как держалки. Накладывая швы на венозный лоскут, целесообразно вкалывать иглу в направлении артерия—вена. Это позволяет избежать втягивания адвенти-ции вены и подворачивания её краев.
Поперечный размер заплаты должен быть таким, чтобы не было сужения просвета и в то же время не было аневризматического расширения в месте заплаты. В последнем случае нарушается ламинарный кровоток, возникает турбулентность, что создаёт благоприятные условия для образования пристеночного тромба.
При высокой технике оперирования допускают наложение прямого продольного бокового шва на сосуды среднего и даже малого калибра по специальным показаниям, например у ослабленных больных для сокращения продолжительности операции, при опасности нагноения раны. В таких случаях целесообразно накладывать обвивной шов на пластмассовом катетере, введённом в просвет сосуда с целью уменьшения возможности его сужения.
Техника сосудистого шва при наложении боковых анастомозов типа бок в бок и конец в бок в целом такая же, как при шве конец в конец. Если раньше хирурги сдержанно относились к анастомозам подобного типа, то в настоящее время их широко применяют в реконструктивной хирургии сосудов, особенно при обходном шунтировании.
Применение сосудистого шва как основного способа восстановления магистрального кровотока ограничено областью лечения травматических или операционных повреждений сосудов, некоторых форм аневризм, а также ограниченных по протяженности сегментарных облитераций, деформаций и перегибов сосудов.
При наложении шва на крупные сосуды, например на аорту, в глубине раны нередко ушивают заднюю полуокружность сосуда с внутренней поверхности.
При значительном несоответствии диаметра анастомозируемых сосудов применяют также типичный или упрощённый шов Карреля с рассечением стенки сосуда меньшего диаметра для лучшей адаптации краёв.
С целью предупреждения сужения просвета сосуда малого диаметра по линии шва целесообразно применять так называемый скошенный конце-концевой анастомоз, косо срезая концы сшиваемых сосудов. В отдельных случаях может быть наложена заплата из вены.
Дата добавления: 2016-07-09; просмотров: 1788;
