Повреждения и заболевания периферических нервов
К периферической нервной системе относятся корешки и ганглии черепно‑мозговых нервов, задние и передние корешки спинного мозга, позвоночные спинальные ганглии, спинномозговые нервы и их сплетения.
Формирование периферического нерва происходит следующим образом. Задние и передние корешки спинного мозга, сближаясь, образуют корешковый нерв; после включения спинномозгового ганглия он носит название спинального нерва. Выходя из спинномозгового канала, спинальные нервы делятся на задние ветви, иннервирующие мышцы затылка и спины, а также кожные покровы, и передние ветви ‑‑ более мощные, иннервирующие кожу и мышцы передних отделов туловища и конечностей. Ветви шейных, поясничных и крестцовых сегментов спинного мозга образуют сплетения – шейное, плечевое, поясничное и крестцовое. От этих сплетений отходят периферические нервные стволы.
Периферические нервы образуются из двигательных волокон передних корешков (аксонов клеток передних рогов спинного мозга), чувствительных волокон (дендритов клеток межпозвонковых ганглиев) и вазомоторно‑трофических волокон вегетативной нервной системы. В связи с этим симптомокомплекс поражения периферического нерва складывается из двигательных, чувствительных и трофических расстройств.
Причины развития, локализация и выраженность клинических проявлений этих расстройств может быть различной, но все они объединяются общим названием – невриты, или нейропатии. Если симптомы раздражения (боли) развиваются по ходу того или иного нерва без признаков клинических расстройств, эти состояния называются невралгиями.
Неврит в буквальном смысле означает «воспаление нерва», однако в практике этим термином обозначают также дегенеративные процессы в нервной ткани – прежде всего разрушение миелиновой оболочки, сопровождающееся нарушением проводимости нервных импульсов, двигательными, чувствительными и трофическими нарушениями.
Частота заболеваний и повреждений периферической нервной системы достаточна высока: до 20 % больных в стационарах неврологических отделений и до 35 % пациентов поликлиник.
В практической неврологии выделяют травматические локальные повреждения периферических нервов – мононевриты и множественные воспалительные поражения корешков и сплетений – полиневриты.
В условиях мирного времени травмы периферических нервов составляют 6–8 % случаев заболеваний и повреждений нервной системы. По этиологическому признаку выделяют огнестрельные, резаные, колотые, компрессионно‑тракционные и компрессион‑но‑ишемические повреждения периферических нервов, которые могут сопровождаться как полным, так и частичным нарушением проводимости. Морфологически при повреждении нервных стволов дистальнее травмы наблюдаются дегенерация аксонов и их перерождение. Возможности регенерации аксонов крайне ограничены, поэтому восстановление проводимости никогда не бывает полноценным.
Полиневриты – это множественные (преимущественно дисталь‑ные), симметричные воспалительные поражения периферических нервов. В большинстве случаев полиневриты развиваются вследствие экзогенной интоксикации (лекарственные, токсические, микробно‑вирусные, аллергические) или связаны с эндогенными метаболическими расстройствами (эндокринные, диабетические, при болезнях почек и крови, при авитаминозах и т.п.). В основе заболевания лежат механизмы воспалительного повреждения нервных корешков (чаще всего множественного и симметричного), сопровождающегося полным или частичным нарушением проводимости с развитием клинической картины периферических параличей или парезов. Симптоматика полиневритов определяется этиологическими факторами и уровнем поражения; чаще всего развиваются поражения дистальных отделов конечностей по типу «перчаток» или «носков», с болевой симптоматикой, трофическими нарушениями, двигательными расстройствами.
В последние годы в отдельную группу нетравматических повреждений периферических нервов выделяют туннельные синдромы, которые по механизмам патогенеза являются компрессион‑но‑ишемическими невритами, развивающимися в местах анатомических сужений – костно‑фиброзных, фиброзно‑мышечных и апоневротических каналах и щелях в области суставов. Развитию и формированию туннельных синдромов способствуют: травмы наиболее часто повреждаемых суставов (лучезапястного, голеностопного); обменно‑дистрофические нарушения; длительные «позиционные» сдавления (во время продолжительного сна в состоянии наркотического или алкогольного опьянения, при длительном сидении на корточках и т.п.).
Стойкость клинической симптоматики туннельных невритов объясняется тем, что миелиновая оболочка аксонов периферических нервов даже при кратковременном сдавлении реагирует блокадой проводимости и быстрым развитием дегенерации на участке повреждения.
Особую группу заболеваний периферических нервов составляют радикулиты, под которыми понимается воспалительное заболевание нерва, вызванное комплексом дегенеративно‑дистрофических изменений костно‑связочных структур позвоночника и межпозвонковых дисков. Следствием этих изменений является компрессия корешка и развитие воспалительного процесса.
Общая картина двигательных расстройств при повреждениях периферических нервов любой этиологии носит характер вялого (периферического) паралича или пареза с присущими им атонией, атрофией мышц и утратой рефлексов. Распространенность паралича зависит от уровня повреждения нерва: чем выше поражение, тем более распространены двигательные расстройства. Чувствительные расстройства при поражении периферических нервов проявляются симптомами раздражения (болевой симптоматикой), снижением чувствительности до полной анестезии. Наиболее отчетливая болевая симптоматика – при поражении лицевого, срединного, седалищного и болыиеберцового нервов. Боли отмечаются как по ходу нервного ствола, так и в зоне кожной иннервации. В ряде случаев травматические повреждения срединного и болыиеберцового нервов дают картину мучительных болей, распространяющихся на всю конечность, – каузалгий.
В клиническом течении невритов выделяют три стадии. Для острой стадии (до 2–3 нед), когда под влиянием повреждающего фактора развивается реактивный воспалительный отек тканей, нарушается микроциркуляция, характерно наличие симптомов раздражения нерва: болей, двигательных и чувствительных расстройств. По мере стихания острых воспалительных явлений, выявляются собственно морфологические повреждения нерва, вызванные травмирующим фактором. В подострой стадии (от 3 до 4–6 нед) более отчетливо проявляются клинические симптомы, но боли снижаются. В резидуальной стадии (стадии остаточных явлений), начинающейся с 4–6‑й недели, клиническая картина определяется симптомами нарушения проводимости нервных импульсов в поврежденном нерве и компенсаторными реакциями организма, направленными на замещение или восстановление функции.
При оперативных вмешательствах на нервах продолжительность этих стадий будет зависеть от характера хирургической операции.
Неврит лицевого нерва является одним из наиболее часто встречающихся заболеваний периферических нервов (до 20 случаев на 100 тыс. населения). Причиной неврита лицевого нерва могут быть инфекции, переохлаждения, травма или воспалительные процессы уха.
В основе патогенеза лежит развитие компрессионно‑ишемичес‑кого (туннельного) синдрома, обусловленного сдавлением лицевого нерва в узком канале височной кости. Клиническая картина довольно характерна, имеет острое начало и обусловлена парезом или параличом мимической мускулатуры. Кожные складки на пораженной стороне лица (особенно носогубная, лобная) сглаживаются; глазная щель расширяется, опускается, отходит нижнее веко. Асимметрия лица усиливается при улыбке; возможны речевые расстройства, нарушение вкусовых ощущений; при дыхании раздувается щека (симптом паруса).
Лечение неврита лицевого нерва является комплексным. В острой стадии с целью снятия отека и воспалительных явлений используют мочегонные препараты (лазекс, фуросемид), сосудорасширяющие (никотиновая кислота, но‑шпа) и антигистаминные (супрастин, димедрол) средства, нестероидные противовоспалительные препараты (диклофенак, вольтарен); проводится лечение основного заболевания. Используется тепло на пораженную часть лица (в виде утепляющих повязок), назначаются физиопроцедуры. В подострой стадии применяют инъекции витаминов группы В, прозерин. Высокий терапевтический эффект лечения неврита лицевого нерва дают иглорефлексотерапия, электромиостимуляция пораженных мышц, массаж лица. Приемы массажа проводят по очень щадящей методике; их цель – расслабление мышц здоровой половины лица и тонизирование паретичных мышц.
Важное значение для восстановления последствий неврита лицевого нерва уже в остром периоде имеют лечение положением и лечебная гимнастика.

| 
|
Лечение положением включает следующие рекомендации: спать на пораженном боку; в течение дня неоднократно сидеть по 15–20 мин, склонив голову в сторону поражения (для расслабления мышц здоровой части лица). Для устранения асимметрии лица проводят лейкопластырное натяжение (рис. 22). Оно направлено против тяги мышц здоровой стороны и осуществляется прочной фиксацией свободного конца пластыря к специально изготовленному шлему‑маске. При наложении лейкопластырных полосок важно учитывать силу натяжения мышц здоровой стороны и следить за состоянием кожи под пластырем. Сеансы вытяжения (продолжительностью до 1 ч) проводят по 2–3 раза в день. Лейкопластырное вытяжение используется также для уменьшения глазной щели за счет подтягивания кожи нижнего века вверх.
Физические упражнения для восстановления парализованных мимических мышц выполняют с зеркалом – для осуществления самоконтроля за сокращением мышц. Каждое мимическое движение выполняется попеременно на пораженной и здоровой стороне лица,
Рис. 22. Лейкопластырное натяжение мышц левой (здоровой) половины лица и правой круговой мышцы при неврите лицевого нерва стараясь перенести навык сокращения со здоровой стороны на паретичную. Появляющиеся самостоятельные сокращения мимических мышц осуществляются плавно, с паузами отдыха; постепенно общее их количество доводят до 10–15 за одно занятие.
Продолжительность лечения невритов лицевого нерва в среднем составляет 2 мес.
Неврит (плексит) плечевого сплетения. Поражение плечевого сплетения развивается в результате травм плечевого сустава (вывиха, перелома), длительного сдавления («костыльный паралич»), непосредственного ранения. В клинической картине преобладают двигательные расстройства всей конечности и нарушения чувствительности с быстрой атрофией мышц. При повреждении нервов, выходящих из плечевого сплетения, развиваются симптомокомп‑лексы, имеющие характерную картину двигательных расстройств, обозначаемых по названию нерва.
Неврит лучевого нерва. При поражении лучевого нерва развивается типичная картина «свисающей кисти» (рис. 23) вследствие паралича или пареза разгибателей предплечья, кисти, основных фаланг пальцев и мышц, отводящих 1 ‑й палец. Расстройства кожной чувствительности проявляются на тыльной стороне кисти в области 1‑го пальца и оснований 2‑го и 3‑го пальцев. Больной не может разогнуть кисть и пальцы, отвести в сторону 1‑й палец.

| 
|

| 
|
| Рис. 23. «Свисающая кисть» Рис. 24. «Обезьянья» кисть припри неврите лучевого нерва неврите срединного нерва | Рис. 23. «Свисающая кисть» Рис. 24. «Обезьянья» кисть при при неврите лучевого нерва неврите срединного нерва |
Неврит срединного нерва. Поражение срединного нерва проявляется нарушением пронации, ослаблением сгибания кисти, утратой сгибания 1–3‑го пальцев и разгибания средних фаланг 2‑го и 3‑го пальцев, в результате чего кисть напоминает по форме обезьянью лапу (рис. 24). Форма кисти изменяется за счет быстрой атрофии мышц возвышения 1‑го пальца и уплощения ладони. Чувствительные расстройства распространяются на ладони в области 1–3‑го пальцев и часто сопровождаются выраженной болевой симптоматикой, захватывающей всю кисть, а также вегетотрофическими нарушениями (истончение кожи, цианоз, помутнение ногтевых пластинок).
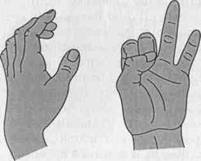
Неврит локтевого нерва. Полное поражение локтевого нерва сопровождается ослаблением ладонного сгибания кисти, отсутствием сгибания 3–5‑го пальцев, невозможностью сведения и разведения пальцев и приведения 1 ‑го пальца. Атрофия мышц кисти проявляется западением межкостных промежутков, уплощением возвышения в области 5‑го пальца, в результате чего кисть приобретает форму «когтистой лапы» (рис. 25). Чувствительные расстройства при неврите локтевого нерва выявляются на тыльной и ладонной поверхностях в области 5‑го и частично 4‑го пальцев.
Лечебные мероприятия при повреждении нервов, образованных плечевым сплетением, включают устранение причины неврита. В случаях компрессии нервных стволов проводят оперативное лечение с целью ее устранения. Медикаментозное лечение направлено на уменьшение тканевого отека, воспалительных процессов, улучшение трофики тканей и проведения нервных импульсов.
Важное значение в острой стадии имеет иммобилизация кисти и предплечья, для чего используется лонгета или косынка; кисти и пальцам придается положение, препятствующее развитию мышечных контрактур. Средства ЛФК и массажа используют как можно раньше (начиная с острого периода) в виде пассивных упражнений, идеомоторных тренировок, процедур тонизирующего массажа. В резидуальной стадии ЛФК направлена на восстановление активных сокращений паретичных мышц, формирование замещающих сгибание компенсаций. Положительный эффект дают иглорефлексотерапия и избирательная миоэлектростимуляция мышц кисти.
| 
|
Поражение пояснично‑крестцового сплетения и его ветвей. Поражение всего сплетения встречается крайне редко и развивается при воспалительных процессах в органах малого таза как вторичное проявление. Возможно сдавление сплетения в момент трудных родов, а также при новообразованиях в органах малого таза. Неврит бедренного нерва. Бедренный нерв образован корешками L2, L3, L5 поясничного сплетения.
Рис. 25. Поражение локтевого нерва: а – когтеобразная кисть; б – утрата сгибания 4‑го и 5‑го пальцев при сжимании кисти в кулак
Как первичное заболевание, неврит бедренного нерва развивается довольно редко, чаще являясь следствием гнойно‑воспалительных процессов в области малого таза или компрессионным синдромом остеохондроза пояснично‑крестцового отдела позвоночника. Заболевание проявляется болевой симптоматикой в области передней поверхности бедра, затруднением сгибания бедра, гипотрофией четырехглавой мышцы. Больные свободно стоят и ходят, однако испытывают затруднения при подъеме и спуске по лестнице. Прогрессирование заболевания приводит к глубоким расстройствам чувствительности, парестезиям в форме жжения или покалывания на наружной поверхности бедра и внутренней поверхности голени.
Неврит седалищного нерва (ишиас). Седалищный нерв является самым крупным нервом. На уровне подколенной ямки он разделяется на две ветви – малоберцовый и большеберцовый нервы.
В силу своей значительной протяженности седалищный нерв довольно часто подвергается повреждениям при ушибах мягких тканей, переломах костей тазовой области, при осложнениях внутримышечных инъекций в ягодичной области. Это проявляется клинической картиной невралгии (ишиалгии) седалищного нерва с развитием болевой симптоматики по ходу нерва (ягодичная область и задняя поверхность бедра) без двигательных и чувствительных расстройств.
Картина стойкого неврита седалищного нерва (ишиаса) чаще всего развивается при его компрессии, обусловленной дискоген‑ной патологией отдела позвоночника.
Ишиас проявляется острым развитием болевой симптоматики, выраженными трофическими расстройствами, снижением силы мышц всей конечности, нарушением ее опорной функции. Утрачивается ахиллов рефлекс, снижается чувствительность на наружной поверхности голени. В большинстве случаев стойкой компрессии седалищного нерва развивается клиническая картина поражения его ветвей с нарушением движений стопы и пальцев.
Неврит малоберцового нерва встречается довольно часто, поскольку этот нерв расположен поверхностно по наружному краю голени. Наблюдаются случаи, когда компрессия малоберцового нерва развивается даже при его сдавлении в положении сидя нога на ногу. Неврит малоберцового нерва вызывает характерное сви‑сание стопы, делает невозможным тыльное сгибание и разгибание пальцев. Больной не может встать на пятку, отвести стопу, поднять ее наружный край. Вазотрофические расстройства проявляются бледностью кожных покровов, атрофией мышц голени.
Неврит большеберцового нерва проявляется интенсивными болями по всей голени. Подошвенное сгибание и сгибание пальцев невозможно; стопа свисает, ее свод углубляется, опора на носок невозможна. Развивается гипотрофия задней поверхности голени, снижается кожная чувствительность, утрачивается ахиллов рефлекс.
В остром периоде ишиаса показаны покой и исключение стато‑динамических нагрузок на пораженную конечность. Для профилактики формирования порочного положения стопы под нее под‑кладывается упор; используются болеутоляющие средства, нестероидные противовоспалительные препараты, сосудорасширяющие средства, миорелаксанты. В подостром периоде применяют различные методы вытяжения, лечебную гимнастику, мануальную терапию. Используется корсет на поясницу. ЛФК направлена на укрепление мышечного корсета и активизацию нейротрофических процессов, тканевого обмена. Эффективны для восстановления па‑ретичных мышц голени использование упражнений с резиновым бинтом, занятия на велотренажере, степпере с фиксацией стопы эластичным бинтом в виде восьмерки. Для восстановления силы мышц голени эффективны процедуры электромиостимуля‑ции, иглорефлексотерапия.
При отсутствии эффекта от консервативного лечения, прогрес‑сировании парезов стопы производят оперативное вмешательство с целью декомпрессии нерва в месте его сдавления.
Контрольные вопросы и задания
1. Приведите основной симптомокомплекс поражения периферических нервов.
2. Каковы основные причины развития полиневритов?
3. Укажите различия в клинических проявлениях невритов и полиневритов.
4. Расскажите о симптоматике неврита лицевого нерва и основных принципах его лечения.
5. Назовите основные клинические признаки неврита лучевого нерва.
6. Каковы клинические признаки неврита срединного нерва?
7. Назовите клинические признаки неврита локтевого нерва и методы его лечения.
8. Расскажите о клинической картине неврита седалищного нерва и методах его лечения.
9. Перечислите клинические проявления невритов малоберцового нерва.
РАЗДЕЛ IV
Дата добавления: 2016-02-02; просмотров: 1409;
