Нарушения проводимости.
Этиология.При наличии АВ-блокады любой степени выраженности (но особенно I) следует в первую очередь исключить медикаментозное подавление проводящей системы(β-блокаторами, верапамилом дилтеазеном, любым антиаритмиком I и III классов, гликозидами, солями лития, их комбинациями и другими препаратами), коринфаром. Развитие блокад на фоне использования средних и низких доз препаратов требует исключения исходных нарушений проводимости, которые лишь появились после назначения препарата. Примером подобной ситуации является развитие преходящей АВ-блокады 2:1 на фоне терапии пропранололом по 30 мг/сут. Подавление проводимости по ножкам пучка Гиса (под действием антиаритмиков I класса) может приводить к развитию дистальной АВ-блокады II-III степени.
АВ-блокада I степени может носить функциональный (вагусный) характер (интервал P-Q нормализуется при физической нагрузке, после медикаментозной денервации сердца).
В основе развития истинных АВ-блокад лежит органическое поражение АВ-соединения, которое наиболее часто обусловлены следующими заболеваниями:
- ИБС – для задненижнего инфаркта миокарда особенно характерно развитие АВ-блокад в остром периоде (чаще в первые часы) – их тяжесть нарастает постепенно, у большинства больных проводимость полностью или частично восстанавливается к концу 2-й недели. Переднеперегородочный инфаркт миокарда примерно в 3% случаев осложняется внезапным развитием дистальной АВ-блокады II степени 2-го типа или III степени, которым иногда предшествует острая блокада ножки пучка Гиса (нарушения АВ-проводимости в этом случае отражают массивный некроз перегородки). Ранние проксимальные блокады вагусзависимы и обычно чувствительны к атропину. Хроническая ИБС приводит к постепенному нарастанию интервала P-Q, которое может прогрессировать вплоть до развития АВ-блокад II-III степени, носящих в начале преходящий характер.
- Миокардит, в том числе специфический (при дифтерии), тиреотоксический или аутоиммунный (ревматизм, инфекционный эндокардит, системная красная волчанка).
- Постмиокардитический кардиосклероз – в этом случае миокардит приводит к стойким нарушениям проводимости.
Неишемические дегенеративные и инфильтративные заболевания с поражением проводящей системы сердца – здесь следует думать о возможности развития:
- амилоидоза;
- саркоидоза;
- гемохроматоза;
- склеродермического сердца;
- третичного сифилиса;
- злокачественных опухолей сердца.
Специфичны такие заболевания, как идиопатический кальциноз правого фиброзного треугольника(АВ-узла); болезнь Ленегра(первичная изолированная склеродегененерация проводящей системы, преимущественно у мужчин среднего возраста; проявляется чаще всего сочетанием полной блокады правой ножки пучка Гиса и передней ветви левой ножки, но может приводить к развитию дистальных АВ-блокад); болезнь Лева (прогрессирующий склероз и обызвествление кольца митрального клапана, мембранозной части межжелудочковой перегородки, основания клапана аорты; преимущественно у пожилых женщин; может вести к развитию полной АВ-блокады).
Врожденные полные АВ-блокады, которые лишь в 25% случаев сочетаются с другими аномалиями сердца (транспозицией крупных сосудов), с наружной офтальмоплегией и пигментной дегенерацией сетчатки (синдром Кирнса-Сейра).
Диагноз АВ-блокад ставят с помощью инструментальных методик:
1. ЭКГ– позволяет оценить степень и, – в ряде случаев, - уровень АВ-блокады :
- АВ-блокада I степени (рис. 5-10) – интервал P-Q>0,2 с, величина его постоянна, за каждым P следует комплекс QRS; при очень выраженном удлинении интервала P-Q (более 0,30-0,36 с) на его протяжении может определяться небольшой конкордантный зубцу P зубчик Т (обычно отрицательный а отведениях II, III, V1), который отражает процесс реполяризации предсердий и в норме накладывается на комплекс QRS.
АВ-блокада I степени может носить тахизависимый характер, т.е. может появляться только при увеличении ЧСС до определенного уровня и исчезать после снижения ЧСС (в этих случаях антиаритмические препараты, устраняющие тахикардию, приводят не к нарастанию, а к уменьшению длительности интервала PQ).

Рис. 5-10. Узловая АВ-блокада 1-й степени (V=25мм/сек).
- АВ-блокада II степени: тип МобитцI(рис. 5-11) (периодика Самойлова-Венкебаха) – прогрессирующие увеличение длительности интервал P-Q, которое завершается полной блокадой предсердного импульса (непроведенный зубец P) с последующим возобновлением АВ-проведения (первый интервал P-Q цикла самый короткий), причем пауза между желудочковыми комплексами меньше удвоенного самого короткого интервала R-R (интервалы R-R в периодике укорачиваются в связи с тем, что степень прироста P-Q в периодике уменьшаются); колебания вегетативного тонуса и другие причины ведут к появлению атипичных периодик.
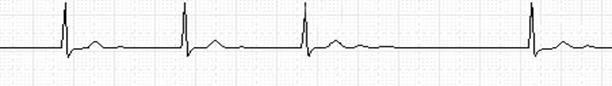
Рис. 5-11. Узловая АВ-блокада 2-й степени, Мобитц I (V=25мм/сек).
- АВ-блокада II степени: тип МобитцII (рис. 5-12) – кратная блокада проведения предсердного импульса (выпадение QRS) без предшествующего удлинения интервала P-Q (величина его постоянна, может быть несколько больше нормы); зубец P синусового происхождения, частота предсердного ритма не превышает 140 уд./мин (большая частота говорит о несинусовом характере предсердного ритма), пауза между желудочковыми комплексами, обусловленная полной блокадой предсердного импульса, равна двум интервалам R-R, длительность которых остается постоянной; блокада 2:1 (рис. 5-13) не отличима от типа 1; возможна блокада двух последовательных предсердных импульсов (блокада 3:1), при которой между желудочковыми комплексами регистрируется 3 зубца P; нередко комплекс QRS расширен за счет сопутствующих нарушений проводимости по пучку Гиса и указывают на дистальный тип АВ-блокады; для дифференцировки собственно узловых и стволовых (дистальных, в стволе пучка Гиса) блокад используют пробу с физической нагрузкой, атропином(стволовые блокады к ним не чувствительны, степень узловой блокады уменьшается), вагусные пробы (узловая блокада усугубляется, стволовая может ослабевать).
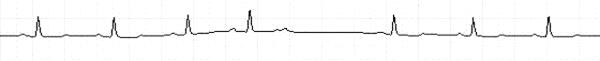
Рис. 5-12.АВ-блокада 2-й степени типа Мобиц 2 (V= 25 мм/сек)
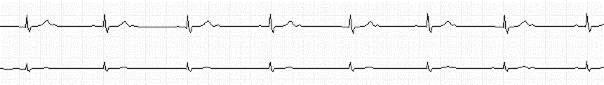
Рис. 5-13.АВ-блокада 2-й степени типа Мобиц 2, 2:1 (V= 25 мм/сек)
- АВ-блокада III степени (полная) (рис. 5-14) – возникает регулярный замещающий ритм с ЧСС обычно от 30 до 50 уд./мин и – в большинстве случаев – QRS≥0,12 с, на фоне которого определяется независимый предсердный ритм с большей частотой (АВ-диссоциация); точное определение уровня блокады (узловая, стволовая, трехпучковая) при широком комплексе QRS по ЭКГ невозможно; в редких случаях возможно ретроградное проведение от желудочков к предсердиям;
- остановка сердца в момент развития полной АВ-блокады (преавтоматическая пауза, т.е. время до возникновения замещающего ритма);
- возможна активация одновременно нескольких водителей ритма в желудочках, которая ведет к неоднородности их возбуждения и угрожает развитием фибрилляции желудочков.
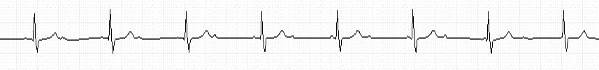 Рис. 5-14. Полная узловая АВ-блокада (V= 25 мм/сек)
Рис. 5-14. Полная узловая АВ-блокада (V= 25 мм/сек)
2. Холтеровское мониторирование (ХМ) – позволяет оценить максимальную степень АВ-блокады, брадикардии, зафиксировать эпизоды преходящей АВ-блокады, оценить их связь с приёмом лекарственных препаратов, временем суток, другими факторами и тем самым уточнить показания к установке ЭКС.
3. Тредмил - тестможет использоваться у больных с ваготонией и умеренными степенями АВ-блокады с целью выявления доброкачественных (вегетативно-обусловленных) вариантов блокад, ослабевающих или исчезающих при физической нагрузке. При наличии такой реакции должно проводиться исследование вегетативного статуса.
4.Чрезпищеводная стимуляция сердца (ЧПСС) –исключительно для оценки АВ проводимости используется редко. С этой целью проводится учащающая стимуляция с определением точки Венкебаха (частота стимуляции, при которой появляется периодика Самойлова-Венкебаха); нормальное значение точки Венкебаха рассчитывается по формуле «200 – возраст».
5. Внутрисердечная ЭФИ позволяет оценить уровень АВ-блокады.
АВ-блокады по своему прогностическому значениюразделяют на:
- относительно благоприятные (не склонные к прогрессированию) – АВ-блокада I степени, особенно проксимального типа (при удлинении А-Н) и не связанная с задненижним инфарктом миокарда, хроническая или функциональная (вагусная) АВ-блокада II степени 1-го типа;
- неблагоприятные – острое развитие АВ-блокады II степени 1-го и особенно 2-го типа (тем более при широких комплексах QRS, которые говорят о дистальном уровне блокады).
Клиника.Блокады на уровне АВ-узла, не приводящие к развитию брадикардии, никак не проявляются; лишь при АВ-блокаде II степени больной может ощущать нерегулярность ритма, периодическое возникновение пауз в работе сердца. Полная АВ-блокада всегда появляется брадикардией, от выраженности которой зависят субъективные проявления. Кроме того, в момент развития полной АВ-блокады может возникать длительная пауза, обусловленная задержкой активацией замещающего водителя ритма (преавтоматическая пауза) и нередко ведущая к потере сознания.
При аускультации сердца могут, наряду с брадикардией, определяться периодические паузы (связанные с полной блокадой импульса при АВ-блокадах II степени), которым не предшествует преждевременное сокращение. Для полной АВ-блокады такие паузы не характерны. При совпадении сокращения предсердий и желудочков у больных с полной АВ-блокадой выслушиваются «пушечные» тоны.
Лечение.
Практически все АС официально противопоказаны при АВ-блокаде II и III степени, а большинство и при СА-блокаде. При АВ-блокаде I степени (замедление АВ-проводимости) необходима предельная осмотрительность и регулярный ЭКГ-контроль.
Показания к имплантации ЭКС при АВ блокадах также разделены на три группы: А - имплантация необходима, В - имплантация желательна, С - имплантация не желательна. Бессимптомные больные с АВ блокадой 1 степени должны часто обследоваться ввиду возможности внезапного усиления степени. При АВ блокаде 2 степени с клиническими проявлениями показана имплантация ЭКС. При проксимальной бессимптомной АВ блокаде 2 степени имплантация обычно не требуется. При дистальной бессимптомной АВ блокаде 2 степени имплантация ЭКС желательна, ввиду риска асистолии и прогрессирования степени блокады. При полной АВ блокаде с клиническими проявлениями показана имплантация ЭКС. Бессимптомные больные с полной АВ блокадой могут не нуждаться в имплантации ЭКС, если вторичный водитель ритма имеет адекватную частоту и стабильность и не подавляется высокочастотной стимуляцией после вегетативной блокады сердца. У больных с полной АВ блокадой при остром инфаркте миокарда (независимо от его локализации и при любой ширине комплекса QRS) показана временная электрокардиостимуляция. При АВ блокадах предпочтительнее имплантировать двухкамерные системы стимуляции. Изолированная стимуляция желудочков, без сохранения координированного предсердного вклада в гемодинамику, при АВ блокадах прогностически менее благоприятна.
Дата добавления: 2015-11-28; просмотров: 1088;
