Особенности одонтотенных кист челюстей у детей
Клиника
Одонтогенные кисты детей делят на пять клинических форм: 1) ненагноившиеся кисты с бессимптомным течением; 2) ненагноившиеся кисты с симптомами доброкачественной опухоли; 3) нагноившиеся кисты с симптомами осп-
Часть V. Доброкачественные новообразования челюстно-лицевой области
рого воспаления; 4) нагноившиеся кисты с симптомами хронического воспаления без деформации кости; 5) нагноившиеся кисты с симптомами хронического воспаления и деформации кости.
Локализуются кисты на нижней челюсти в 3-4 раза чаще, чем на верхней. Киста радикуляр-ная, развивающаяся вследствие воспалительного процесса около корня молочного зуба, достигнув значительных размеров, становится «зубосодержащей», то есть в ее просвете оказывается коронка нижележащего непрорезавшегося еще постоянного зуба. Следовательно, у детей нужно отличать кисты «зубосодержащие» от кист истинно фолликулярных, являющихся пороком развития зубообразовательного эпителия.
Наиболее часто кисты встречаются у детей в возрасте от 7 до 12 лет (67.1%), реже в 3-7 лет (17.2%), еще реже — в период полового созревания (от 12 до 18 лет — у 15.4%) и в преддо-школьном возрасте (1-3 года — у 0.3%). Мальчики составляют большинство больных (58 6%) с кистами челюстей.
Наиболее часто у детей встречаются «зубосодержащие кисты» от молочных зубов (59.8%), реже — радикулярные от постоянных зубов (18.2%), еще реже — радикулярные от молочных (15.9%), фолликулярные кисты (6.6%).
Клиническими симптомами кист являются:
выбухание стенки челюсти, симптом пергаментного хруста или, лучше сказать, симптом пластмассовой игрушки (Ю. И. Вернадский), валик Гербера в переднем отделе верхней челюсти, свищи, конвергенция зубов. Следует подчеркнуть, что все эти классические признаки кист встречаются у детей чаще и раньше, чем у взрослых больных.
Диагноз
Диагноз и дифференциальный диагноз основывается, главным образом, на данных рентгенографии и пункции кисты; последняя у детей широко не практикуется по известным (чисто психологическим) соображениям. Дифференциальный диагноз от околокорневых «зубосодержащих* кист затруднен из-за интимного соотношения корней молочных зубов и зачатков постоянных зубов с кистозной полостью. Рентгенографическая картина при этом может показаться неинформативной. Однако, при очень пристальном (иногда — через лупу) рассмотрении рентгенограммы небольшой (до 1.5 см в диаметре) околокорневой кисты, исходящей от молочного зуба, можно четко выявить пластинку коркового вещества, ограничивающую кость в виде тонкой, непрерывной и равномерной линии просветления. Это говорит о том, что фолликул постоянного зуба еще не включен в полость кисты, а лишь прилежит к ней. Рентгенограмма «зубосодержащей» кисты позволяет выявить, что эта линия просветления
прослеживается только в области зоны развития еще не сформировавшегося постоянного зуба Степень погружения его в кисту зависит от размеров последней, а это в, свою очередь, зависит прежде всего от возраста ребенка.
Значительно труднее дифференцировать кисты, локализующиеся в боковых отделах нижней челюсти и исходящие от постоянных зубов;
здесь их приходится отличать от кистозньк форм фиброзной дисплазии, остеобластокла-стом, адамантином при помощи биопсии.
При околокорневых кистах, исходящих от молочных зубов верхней челюсти, можно увидеть кистозную полость и оттесненные зачатки постоянных зубов на фоне кистозной полости. При кисте больших размеров она определяется в виде купола, проецирующегося на разных уровнях верхнечелюстной пазухи. В центре этого купола видна зона просветления, соответствующая полости кисты, в которой расположены зачатки постоянных зубов, находящихся на одной из стадий развития. Дифференцировать околокорневые кисты с «зубосодержащими» на верхней челюсти возможно только при помощи контрастной рентгенографии (контрастное вещество вводят либо через свищ, если имеется нагноившаяся киста, либо путем пункции кисты) или же томографии, панорамной рентгенографии.
Патологическая анатомия. В подавляющем большинстве случаев в околокорнсвых кистах от молочных зубов и «зубосодержащих» кистах эпителиальная выстилка не обнаруживается. Стенка этих кист покрыта грануляционной тканью. В одонтогенных кистах верхней челюсти, интимно прилежащих к верхнечелюстнои пазухе, видна разнородная эпителиальная выстилка в местах соприкосновения с пазухой она состоит из многоядерного кубического эпителия, в остальных — из многослойного плоского.
На стенках длительно существующих кист имеются выраженные признаки воспалительно-дистрофических процессов (продуктивное воспаление, жировая дистрофия, погружной рост эпителия).
Лечение
Выбор метода лечения одонтогенных кист у детей, в отличие от взрослых, зависит от вида кисты, ее локализации, состояния и расположения фолликулов постоянных зубов, сохранение которых является обязательным при наличии условий их прорезывания.
Цистэктомия у детей производится в нашей клинике в следующих случаях: 1) при наличии околокорневой кисты, исходящей от постоянного зуба; 2) при околокорнсвых кистах, возникших от молочных зубов, в тех случаях, когда вылущиваиие оболочки кисты не угрожает расположенным рядом с кистой фолликулам постоянных зубов и не сопряжено с необходимостью их удаления; 3) при фолликулярных кистах, когда фолликул зуба расположен у наруж-
Ю И Вернадский Основы челюстно-лицевой хирургии и хирургической стоматологии
ной стенки челюсти и не может быть сохранен, так как препятствует раскрытию и тампонаде кистозной полости, 4) в случае фолликулярных кист, содержащих полностью сформированный комплектный иди сверхкомплектный зуб, так как прорезывание таких зубов не представляется возможным. При удалении околокорневой кисты с близко прилежащими фолликулами постоянных зубов необходимо соблюдать особую осторожность, чтобы не повредить и не удалить их одновременно с вылущиваемой оболочкой кисты.
Цистэктомию у детей можно иногда сочетать с реплантацией зачатков постоянных зубов, вовлеченных в кисту. Однако эффективность этой реплантации обратно пропорциональна степени травматичности воздействия на зачаток. По данным С. X. Радвана (1972), реплантация зачатков при цистэктомии у детей заканчивается правильным прорезыванием и развитием зуба при кистах малых и средних размеров в тех случаях, когда длина корня зуба в момент реплантации уже достигла '/з-Уз нормальной; при кистах больших размеров — в случаях, когда зубной зачаток уже имеет лунку и не смешен в вертикальном направлении. Г. П Рузин и соавт (1974) при лечении кист у детей с успехом применяют брефопласт, полагая что брефотранс-плантат наиболее целесообразен из всех существующих видов пластического материала. Он быстро перестраивается, не задерживает и не нарушает роста челюстей; обладая выраженным репаративным и стимулирующим свойством, способствует быстрому восстановлению строения челюсти ребенка. Противопоказаний к применению брефокости не выявлено.
Еще некоторые замечания к выбору метода и техники операции у ребенка-
1. Фолликулярную кисту с расположенным в ней и еще не сформированным зубом следует оперировать по методу цистотомии в целях сохранения фолликула постоянного зуба
2. Вопрос о выборе метода операции околокорневой кисты, возникшей у корня молочного зуба в период сменного прикуса и прилегающей к фолликулам постоянных зубов, окончательно решается непосредственно во время операции, так как не всегда клинико-рентгенографически удается определить отношение к кисте молочного зуба и фолликула постоянного зуба, четко дифференцировать фолликулярную и околокорневую кисту. Если в полости кисты свободно выстоит коронка фолликула зуба и оболочка кисты фиксирована у шейки этого зуба, диагностируется фолликулярная киста и соответственно проводится цистотомия.
В случаях, когда в полости кисты не выявляется коронковая часть зуба, устанавливается диагноз околокорневой кисты, исходящей от молочного зуба, и необходимо пытаться вылущить
оболочку кисты. Если при выделении ее выявляется интимная связь (сращение) с прилегающим фолликулом постоянного зуба, применяется цистотомия и, наоборот, в случае, когда удается отделить оболочку кисты от фолликула постоянного зуба, необходимо произвести цистэк-томию с ушиванием раны наглухо.
3. Техника цистотомии у детей имеет некоторые особенности. Например, сам -подход к кисте при цистотомии у детей зависит от размера кисты и локализации фолликула постоянного зуба: к небольшим фолликулярным или околокорневым кистам, возникшим от молочных зубов, расположенным в пределах альвеолярного отростка и при правильном положении фолликула у края альвеолярного гребня, вполне достаточен доступ через лунку удаленного молочного зуба. Тампонада и послеоперационное промывание кистозной полости проводятся через лунку удаленного зуба. Иногда бывает необходимо лишь расширить вход в полость кисты путем частичного снятия наружной стенки лунки.
4. Если фолликул зуба расположен у дна кистозной полости на нижней челюсти или у свода ее на верхней челюсти и смещен ближе к задней стенке полости, желательно выкраивать и отсепаровывать трапециевидный слизисто-периостальный лоскут. При этом удаляется оболочка кисты не только в пределах передней стенки челюсти, но и у дна или свода костной полости до фолликула зуба; раневая поверхность в кости перекрывается ввернутым в полость слизисто-периостальным лоскутом Это ускоряет регенерацию костной ткани и ликвидацию послеоперационной полости, так как к костной ране прилежит периост, обладающий остеогенетическими свойствами.
5. При расположении фолликула у дна или свода костной полости ближе к наружной стенке челюсти удаляется наружная костная стенка и оболочка кисты, прилежащая к ней. При этом выкраивается полулунной формы лоскут слизистой оболочки (без периоста), основанием обращенный к переходной складке Обычно этот лоскут сокращается, уменьшается в размерах и после погружения в кистозную полость легко срастается с краем оставшейся оболочки кисты Выкраивание слизисто-периостального лоскута в таких случаях нецелесообразно еще и потому, что за счет периоста лоскута у края дефекта будут более активно протекать регенеративные процессы костной ткани, чем у ее дна, где периост отсутствует. Это может привести к сужению входа в полость, а следовательно, и к рецидиву кисты
Часть V. Доброкачественные новообразования челюстко-лнцевой области
ЦЕМЕНТОМЫ
Общие сведения
Под термином «цементомы» понимается группа одонтогенных «опухолей* соедини-тельнотканного происхождения, основным и характерным элементом которых является гру-боволокнистая ткань, сходная с цементом.
Цементомы, согласно классификации одонтогенных опухолей по А. И. Евдокимову, относятся к неполным простым одонтомам.
По данным И. И. Ермолаева (1959), цемен-томы и одонтомы составляют 11% всех видов доброкачественных опухолей челюстей, причем цементомы встречаются в 4 раза реже твердых одонтом.
Патогенез
Подавляющее большинство цементом генетически тесно связано с корнем зуба, но некоторые развиваются самостоятельно, не будучи связанными с зубом и его цементом.
Клиника
Цементомы наблюдаются преимущественно у женщин и локализуются, главным образом, на нижней челюсти в области ее тела и угла. У 30% больных ведущим симптомом цементомы является боль, которая возникает во время приема пиши и разговора. При пальпации все больные отмечают боль. Болевые ощущения возникают в тех случаях, когда кортикальный слой челюсти оказывается уже перфорированным и отдельные участки опухоли оказывают давление на надкостницу челюсти.
В некоторых случаях цементома выходит за пределы надкостницы и слизистой оболочки, как бы прорезываясь в полость рта и образуя перфорационное отверстие, через которое легко проникает инфекция. Изредка инфицирование цементомы и прилежащих к ней костных тканей происходит через канал гангренозного зуба, на корне которого образовалась цементома. Следует отметить, что они осложняются инфекционным воспалением значительно реже, чем сложные и сложно-смешанные одонтомы.
В динамике рентгенологической и гистологической характеристики цементом можно выделить три стадии: первая отличается наличием (на рентгенограмме) остеолитических очагов, лишенных костного рисунка; морфологически это сопровождается замещением кости челюсти разрастаниями клеточно-волокнистой ткани; во второй стадии на фоне остеолитического очага начинают появляться округлые мелкие плотные тени, а морфологически выявляются участки новообразованного цемента среди клеточно-волокнистой ткани, в третьей стадии отмечаются относительно крупные, более или менее
гомогенные участки высокой -рентгенографической плотности, появившиеся на месте прежних зон остеолиза; при этом морфологически имеет место слияние отдельных цементиклей и образование цемента.
В MUKpoctcoiuiltCKOU характеристик» цементом И. И. Ермолаев отмечает три разновидности их. Первая представляет собой беспорядочные разрастания грубо-волокнистой твердой ткани, сходной с цементом зуба. Вторая имеет много общего с остеобластокластомами, так как отличается сочетанием следующих процессов: а) разрастание клеточно-волокнистой ткани, являющейся матрицей твердых структур; б) замещение костной ткани цементоподобной тканью; в) перестройка цементо-подобной ткани — лакунарное рассасывание под влиянием цементокластов. Вторую разновидность опухоли автор поэтому называет цементобластокластомой. Третья разновидность цементомы отличается наличием клеточно-волокнистой ткани, в которой видны слоистые образования типа цементиклей. Сходство тканей опухоли приводит иногда к ошибочной оценке всей опухоли как фибромы или фибросаркомы.
Очевидно, эти разновидности структуры опухоли являются отражением стадийности ее развития. В связи с различием морфологической структуры отмечается различие и в рентгенологической характеристике их на разных стадиях развития.
Диагноз
Диагностика цементомы не вызывает затруднений тогда, когда на рентгенограмме определяется овальная, круглая или бесформенная, почти однородная тень в области корня зуба. В других случаях вместо тени может определяться зона просветления (минус ткань), на фоне которой видны несколько мелких плотных теней неправильной формы. Наконец, следует отметить, что у ряда больных имеет место большое число теней от мельчайших плотных зерен, соответствующих глыбкам сформировавшегося цемента — цементиклям.
Дифференцировать цементомы необходимо с остеобластокластомой, остеомой, остеохондро-мой, радикулярной кистой, остеогенной саркомой, остеоид-остеомой и др. Гистологическое исследование и рентгенография в сочетании с клиническими данными обычно легко вносят ясность и позволяют установить точный диагноз, однако Anneroth и соавт. (1975) подчеркивают, что в связи со сходной гистологической картиной доброкачественную цементобластому трудно иногда дифференцировать от остеоид-остеомы, остеобластомы, цементоподобных новообразований.
Лечение
Лечение цементом только хирургическое. Операция показана при наличии боли, прогрессивного роста «опухоли», хронического воспаления вокруг ее, назревающей угрозы патологи-
Ю И Вернадский Основы челюстно-лицевой хирургии и хирургической стоматологии
ческого перелома челюсти, функциональных и косметических нарушений.
Во время операции зуб, спаянный с цемен-томой, подлежит удалению Опухоли, богатые клеточными элементами и обладающие прогрессивным ростом, нужно удалить вместе с прилежащими тканями для избежания рецидива Резекция верхушки корня допустима лишь в однокорневых зубах и при наличии возможности радикального удаления опухоли
Прогноз благоприятный ЭПУЛИДЫ (НАДДЕСНЕВИКИ)
Общие сведения
Под этим термином (от греч epi — на, вокруг и ulon — десна) понимается «новообразование», локализующееся на десне. Дословный русский перевод этого слова — «наддесневик»
Встречаются эпулиды в практике врача-стоматолога весьма часто, например, по материалам кафедры хирургической стоматологии Московского стоматологического института, количество больных, оперируемых по поводу эпу-лидов, составляет около 250 человек в год
Патогенез
Источником роста эпулидов обычно является периодонт, чем и определяется тот факт, что на беззубой челюсти эпулиды практически не развиваются Однако возможно произрастание эпу-лида, особенно — гигантоклеточного, из эндо-ста и периоста челюсти
Предрасполагающим фактором для разрастания эпулида является травма десневого края нерационально изготовленным протезом или пищевыми массами (при аномальном расположении зубов). Значение механического и химического раздражителей в развитии эпулидов представлено Р. С. Степановым (1958), которому удалось получить в эксперименте абсцессы и опухоли, напоминавшие эпулид плотной консистенции, величиной от просяного зерна до горошины Гистологическая структура их свидетельствовала о наличии, как правило, продуктивного воспаления с переходом в склероз и фиброз пораженных тканей десны. Вторым предрасполагающим фактором является беременность; это вытекает из того, что под влиянием беременности эпулиды начинают быстрее расти, кроме того, во время беременности они особенно часто рецидивируют.
В классификации опухолей и опухолеподоб-ных образований, разработанной А. А. Колесовым, нашли место только эпулиды гигантокле-точныс, то есть периферическая форма остео-бластокластомы, которые им отнесены к числу
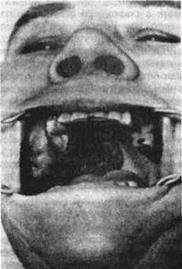
Рис 118 Эпулид верхней челюсти особо больших размеров, заполнивший часть преддверия рта и распластавшийся на большей поверхности неба
остеогенных доброкачественных опухолей Все другие формы эпулидов в классификацию не вошли Вместе с тем большинство клиницистов и патологоанатомов склонно относить их к группе одонтогенных опухолей Мы их рассмотрим в этой главе, условно назвав, в отличие от эпулидов гигантоклеточных, эпулидами «обычными», или «банальными»
Клиническая картина
Эпулид представляет собой грибовидное разрастание (рис 118) на более или менее отчетливо выраженной ножке Чаще всего она узкая, уходящая в периодонт фронтального или малого коренного зуба
В соответствии со структурой консистенция эпулида может быть мягкой (ангиоматозная форма) или твердой (преобладание фиброзных элементов), а цвет красный, светло-красный, иногда — бурый, синюшный
Размер эпулида увеличивается постепенно, поэтому он встречается от 0 2 см до 2-3 см и более в диаметре. Нередко эпулид настолько увеличивается в своих размерах, что занимает значительную часть преддверия рта и распространяется в собственно полость рта, оттесняя язык или располагаясь на небной поверхности десны Опухоль всегда покрыта неизъязвленным эпителием; если же она ущемляется и травмируется между зубами-антагонистами, то изъязвляется и покрывается грязно-серым налетом
Часть V. Доброкачественные новообразования челюстно-лчцевоч области
При небольших размерах эпулида устойчивость рядом расположенных зубов не нарушается.
По мере увеличения размеров эпулида и прорастания ножки его в толщу альвеол соседних зубов они постепенно расшатываются.
Возраст больных — чаще от 20 до 40 лет; однако Blair, Edwards (1977) описали и случай врожденного эпулида у новорожденной девочки:
одно новообразование располагалось на верхней челюсти, второе — на нижней, где оно достигало размера 5х3х3 см, выступая из полости рта и мешая дыханию и сосанию.
Примерно в 2-3 раза преобладают лица женского пола. Особенно часто эпулиды наблюдаются у беременных.
Патологическая анатомия эпулидов весьма разнообразна, что дает повод к разному толкованию сущности этого заболевания. Некоторые авторы относят эпулиды к числу злокачественных опухолей, другие — к числу доброкачественных, в то время как имеются сторонники и того мнения, что это не бластоматозное образование, а продукт остеодистрофического процесса. Так, Beckman и др. относят их к числу гигантоклеточных сарком, Н. Н. Петров — веретенообразноклеточных сарком, И. Г. Лукомский — к остеофибромам; по его мнению, вначале эпулиды содержат много гигантских клеток, а затем — преимущественно фиброзную ткань. Perthes считает возможным отнести часть эпулидов к фиброматозным, а другую — к саркоматозным опухолям. Wassemiann и др., признавая за некоторыми эпу-лидами характер доброкачественных соединительно-тканных опухолей, другую часть их относят к числу воспалительных разрастании. Р. С. Степанов (1958), А. В. Рывкинд (1964), не признавая саркоматознои характеристики эпулидов, считают их гранулемами, подразделяющимися на простые, ангиоматозные и гиган-токлеточные. Существует мнение, что эпулиды представляют собой очаг фиброзной остеодистрофии, так как в основе этого процесса лежит обеднение кости солями извести, расщепление, рарефикация и лакунарное рассасывание кости, разрастание соединительной ткани и превращение (замещение) костного мозга в фиброзную ткань.
Л. И. Лехциер (1950) предлагает различать эпулиды гранулематозные, ангиофиброматоз-ные, фиброматозные, гигантоклеточные и костные: в то же время М. К. Костомарова и А. С. Ольшанецкий суживают классификацию эпулидов до двух форм: фиброзной и гиганток-леточной.
В результате проведенных морфологических, гистохимических и клинических исследований И. К. Королева (1965) разделяются все эпулиды на две большие группы: а) эпулиды типа фибромы, эпулиды типа ангиомы и эпулиды типа остеобластокластомы; б) опухолеподобные разрастания (эпулиды воспалительной природы, эпулиды гормональной природы). Вторая группа эпулидов выделена на основании не гистологических, а патогенетических критериев. Поэтому деление эпулидов на две группы, не по
одному какому-либо критерию, а по двум (гистологическая структура и патогенетический фактор), нельзя признать, оправданным.
Из соображений лечебной тактики, в частности из необходимости радикального удаления их, полагаем целесообразным все виды наддесневиков (эпулидов) делить на две основные группы: а) гигантоклеточные, которые мы относим к периферической форме остеобластокластом, и б) банальные, то есть не опухолевой, а воспалительной или же нейро-эндокринной природы, к которым относим фиброзные и ангиоматозные эпулиды.
Особое место занимают врожденные эпулиды, описанные Glair, Edwards (1977); они были представлены многогранными клетками с большим количеством эозинофильных гранул в цитоплазме. Ядра клеток — овальной формы, небольших размеров, расположены в центре или на периферии клеток. Фигуры митоза отсутствуют. Определяется значительное количество капилляров. Такая гистоструктура представляет, очевидно, один из вариантов ангиоматозных эпулидов.
Дифференциальный диагноз
Эпулиды следует отличать от гипертрофического гингивита, фиброматоза десен и десневых полипов («ложные эпулиды», по И. Г. Лукомскому), а также злокачественных опухолей (рак и саркома).
Гипертрофический гтгитт, как и эпулиды, особенно проявляется у беременных женщин. Однако, в отличие от фиброматоза и эпулидов, он самостоятельно прекращается вскоре после окончания беременности.
Фиброматоз десен, в отличие от эпулида, обычно не имеет столь четких границ, а постепенно принимает вид наплывов, прорастающих всю десневую поверхность альвеолярных отростков и покрывающих коронки зубов сплошной массой. Лишь у отдельных больных (и притом только в начале своего развития) фиброматоз ограничивается разрастанием одного межзубного сосочка, подобно тому, как начинается эпулид или гипертрофический гингивит.
Десневые полипы, или «ложные эпулиды» И. Г. Лукомского, представляют собой эпителиальные выросты на десне со значительными вегетациями эпителия. Они также нередко появляются во время беременности, однако по окончании ее могут полностью или частично подвергнуться обратному развитию. Эпулиды же никогда не исчезают самостоятельно. Полип всегда имеет нормальный цвет покрывающей его слизистой оболочки, мягкую консистенцию, не кровоточит, растет больше в длину, имеет узкую ножку.
В отличие от злокачественной опухоли эпулид растет медленно, не изъязвляется, локализуется
Ю. И. Вернадский. Основы челюстно-лицевой хирургии и хирургической стоматологии
обычно в пределах передних и передне-боковых зубов (в то время как локализация рака и саркомы вариабельна); эпулид не вызывает вздутия челюсти, растет на ножке, не поражает глубоких отделов тела челюсти, а также края нижней челюсти. Злокачественная опухоль никогда не имеет ножки. Эпулид не вызывает болевых ощущений и кахексии, в то время как рак и саркома обычно причиняют больным тяжкие болевые страдания и приводят к истощению. Рентгенографически эпулид характеризуется некоторой резорбцией или остеопорозом альвеолярного отростка, а для злокачественной опухоли характерен значительный дефект кости с изъеденными краями.
Учитывая описанные данные о многообразии гистологического строения эпулидов и их гене-за, приходится думать, что эпулид — понятие собирательное (топографо-анатомическое и клиническое), то есть включающее в себя различные (гиперпластические, бластоматозные и воспалительные) разрастания, обнаруживаемые на десне (Т. Л. Виноградова и соавт., 1961). Среди образований, именуемых эпулидами, к истинным опухолям относятся гигантоклеточные эпу-лиды, а ангиоматозные и фиброзные являются результатом воспалительного или нейро-эндокринного процесса. Поэтому, ставя диагноз эпулида, необходимо в скобках обозначить, какой именно его вид имеет место в данном конкретном случае: ангиоматозный, фиброзный, гцгантокле-точный (resp. остеобластокластома).
Лечение
Лечение эпулидов хирургическое. Удалять необходимо не только сам эпулид, но и его основу — ножку, глубоко уходящую в альвеолярный отросток. Хотя все хирурги-стоматологи сходятся во мнении о необходимости хирургического лечения, однако вопрос о степени радикальности операции и сохранении зубов в зоне эпулида трактуется по-разному. Так, С. Н. Вайсблат рекомендовал удалять эпулид вместе с альвеолярным отростком лишь тогда, когда возник рецидив. При первичном вмешательстве он допускал вылущивание эпулида с сохранением зубов и альвеолярного отростка. Е. Е. Платонов избегает резекции альвеолярного отростка и удаления зубов, расположенных в зоне ножки эпулида; для профилактики рецидива он рекомендует производить (после удаления опухоли с основанием се) обработку операционного поля 80% этиловым спиртом. М. Б. Фабрикант предлагает прижигать операционное поле гальванокаутером (при фиброзной форме эпулида). В противоположность этим экономным и полурадикальным операциям существуют и другие методики, смысл которых сво
дится к радикальному удалению опухоли вместе со всей пораженной частью альвеолярного отростка и включенными в нее зубами. Столь различный подход к решению вопроса о границах оперативного вмешательства порожден, с одной стороны, различием гистологического строения эпулидов. а с другой — частыми рецидивами (после нерадикальных операций) и случаями ма-лигнизации эпулидов.
Очевидно, единого взгляда на вопрос о границах оперативного вмешательства при эпули-дах быть не может, так как в каждом конкретном случае зона поражения альвеолярного отростка различна. Поэтому необходимо перед операцией провести тщательное клиническое и рентгенологическое исследование, после чего решать вопрос о том, следует или не следует жертвовать зубами и большим участком альвеолярного отростка. Во всяком случае хирург должен придерживаться единого и основного принципа онкологии — радикального удаления опухоли во избежание рецидива при максимальной экономии непораженных тканей. В случае небольших банальных эпулидов, когда на рентгенограмме еще не определяется очаг остеопороза альвеолярного гребня, можно не прибегать к удалению зубов и ограничиться удалением только опухоли о последующим обязательным выскабливанием кровоточащей зоны (основания ножки эпулида) небольшой хирургической ложкой, стоматологическим экскаватором или же фрезами, приводимыми в движение бормашиной. После этого костная рана подлежит обработке 96% спиртом, электрокоагулятором или пиоцидом.
Во время такого вмешательства возможно некоторое оголение одной из поверхностей шейки или корня зуба. Рану закрывают мобилизованным слизисто-периостальным лоскутом десны. Необходимо в послеоперационном периоде принять меры для устранения в оголенных корнях болевых ощущений (если они возникли) путем обработки обнаженных участков известными анальгезирующими пастами.
Если эпулид имеет широкое основание и вызвал расшатанность 2-3 зубов, нужно думать о гигантоклеточном эпулиде, то есть периферической форме остеобластокластомы; это требует от хирурга радикального удаления всей опухоли в пределах здоровых тканей. Помимо указанного метода лечения эпулидов возможно применение и криодеструкции их.
Профилактика эпулидов вытекает из патогенетических факторов: необходимо устранять раздражения десен, особенно у беременных.
Прогноз благоприятный.
Дата добавления: 2015-12-08; просмотров: 2866;
