Хронический гранулематозный периодонтит
Если хронический гранулирующий периодонтит не излечивается полностью, он может принять скрытое, торпидное и бсссимптомное течение. Вокруг очага грануляций постепенно разрастается волокнистая, соединительно-тканная капсула. Этот процесс постепенного охвата, своего рода «обуздывания», «блокирования» грануляций И. Г. Лукомский назвал грану-лематозным процессом, который в конце концов завершается образованием околокорневой зубной гранулемы.
Клиника
Жалобы больного обычно отсутствуют, так как явления экссудации почти не выражены. На рентгенограмме видно округлой формы разрежение с ровными, четкими краями; размер его - от просяного зерна до небольшой горошины.
Патологическая анатомия' макроскопически на верхушке корня удаленного зуба «висит» округлое разрастание, цвет его от светло-желтого до темно-красного, это гранулема, тесно связанная с корнем, и потому обычно удаляется вместе с ним.
Микроскопически И И. Давиденко (1966) различает три вида гранулем
1 Простые гранулемы а) простые клеточные гранулемы, б) простые фибротизирующиеся гранулемы;
в) простые кистозные гранулемы.
2. Эпителиальные гранулемы: а) эпителиальные клеточные гранулемы; б) эпителиальные фибротизирующиеся гранулемы.
3 Эпителиальные кистозные гранулемы: а) нефибро-тизирующиеся гранулемы; б) фибротизирующиеся гранулемы.
Эпителиальные полости в гранулеме впоследствии сливаются, заполняются воспалительным экссудатом и жировым детритом, образуя вначале кистогранулему, а затем - кисту Увеличиваясь в размерах, гранулема ведет к атрофии костной ткани и деформации десны. Она может, следовательно, локализоваться не только в толще кости (спонгиозно), но и под периостом, под слизистой оболочкой десны и под кожей (А. X. Асиятилов, 1969)
При электронно-микроскопическом исследовании (Г П. Бернадская, Л А. Стеченко, Т. В. Андреенко, 1991) участка одонтогенных гранулем установлено, что для них характерно образование моноцитарного инфильтрата и пролиферация элементов соединительной ткани. Клеточный состав гранулемы представлен моно-нуклсарными фагоцитами, эпителиоидными и гигантскими клетками У различных больных гранулемы отличаются по набору клеточных элементов: у одних преобладают в участке гранулематозного воспаления зрелые эпителиоидные клетки, у других характерно наличие наряду с эпителиоидными клетками гигантских многоядерных клеток. Ультраструктурная организация клеток свидетельствует об их различной степени зрелости и функциональной активности. Так, мононуклеарные фагоциты представлены, главным образом, моноцитами и их более зрелыми формами — макрофагами. Моноциты — небольшие клетки с гладкой поверхностью; в ядре диффузно расположен хроматин; цитоплазма - умеренной электронной плотности с развитой эндоплазматической сетью, комплексом Гольджи, значительным числом митохондрий и небольших по своим размерам плотных телец Макрофаги более разнообразны по строению и полиморфны по форме. Количество включений и вакуолей колеблется у различных клеток, что считается критерием интенсивности их обмена веществ и фагоцитоза. Зрелые макрофаги имеют на своей поверхности тонкие пальцевидные отростки. В их цитоплазме много фагоцитарных вакуолей, первичных и вторичных лизосом, мультивезикулярных телец, остаточных телец различного типа, обломки эритроцитов и нейтрофилов. В дсградирующих макрофагах органоиды подвергаются деструкции, в цитоплазме появляются крупные аутофагосомы, ссгрсссомы и пластинчатые тела
Эпителиоидные клетки характеризуются уплощен-ной формой с многочисленными складками на клеточной поверхности. Как правило, такие клетки образуют агрегационные скопления, тесно переплетаясь своими отростками по типу соединений «застежки молнии». В эпителиоидных клетках развит как энергетический, так и синтетический аппарат, о чем свидетельствует наличие хорошо развитой зернистой и незернистой эндо-плазматической сети, многочисленных митохондрий. О секреторной функции эпителиоидных клеток можно
предположить по присутствию в их цитоплазме элек-тронноплотных гранул, ограниченных мембранами В некоторых гранулах центральная их часть является электроннопрозрачной. У некоторых бальных в очаге гранулемы обнаруживаются многоядерные гигантские клетки, характеризующиеся полиморфизмом Чаще всего они содержат от 5 до 10 ядер Последние характеризуются диффузным расположением хроматина, инвагинациями кариолеммы, наличием ядрышка. Цитоплазма гигантских клеток богата клеточными органел-лами. Хорошо развиты элементы эндоплазматической сети, в значительном количестве представлены митохондрий; они округлой формы и небольших размеров. Наружная и внутримитохондриальные мембраны характеризуются выраженной извитостью. Как и эпителиоидные клетки, гигантские клетки содержат темные осмиофильныс гранулы, которые в большей своей части имеют вытянутую форму Кроме того есть в цитоплазме гигантских клеток пластинчатые осмиофильные тельца, что может свидетельствовать об интенсификации перекисного окисления липидов в клетке. Помимо вышеуказанных клеточных элементов в очаге гранулематозного воспаления в некоторых случаях обнаруживаются агрегации нейтрофилов, лимфоциты, фибробласты, плазматические клетки. Последние характеризуются различной функциональной активностью Цистерны эндоплазматической сети у некоторых из них значительно расширены. Отмечается отшнуровка цистерн, заполненных секретом, в межклеточное пространство Межклеточное пространство содержит коллагеновые волокна различной степени зрелости, эластические волокна, нити и конгломераты фибрина Кровеносные микрососуды в очаге гранулематозного воспаления характеризуются изменениями структурной организации не только сосудистой стенки, но и реологическими расстройствами крови. Эритроциты часто имеют деформированную форму с выраженными псевдоподиями; отмечается адгезия эритроцитов и лейкоцитарных элементов к сосудистой стенке, диапедез форменных элементов крови. В таких микрососудах для эндотелиальной выстилки характерно чередование патологически светлых и темных эндотелиоцитов. Эндотелиальные клетки большей части капилляров отечны, ядра их характеризуются вымыванием хроматина, обнаруживаются явления микроплазматоза, появление в цитоплазме микро-фибриллярных структур. Базальная мембрана капилляров расширена, имеет волокнистое строение. Отмечается новообразование капилляров.
Таким образом, электронно-микроскопическое изучение участка гранулематозного воспаления свидетельствует о преимущественном развитии у больных эпителиоидных гранулем, характерным признаком которых является агрегация эпителиоидных клеток и формирование гигантских клеток.
Ультраструктурное исследование участка одонтогенных радикулярных кист свидетельствует об их формировании в области хронического воспаления периодонта. Подтверждением этому является наличие клеточного инфильтрата, состоящего, главным образом, из макрофагов, плазматических клеток и клеточных элементов крови. Обращает внимание преобладание дистрофических и деструктивных процессов в клетках инфильтрата вплоть до их некроза. Характерным является образование злектроннопрозрачных гигантских вакуолей. Они сдавливают окружающие ткани, вызывая деформацию и деструкцию их составных элементов. Структура стенок кистозных образований представлена, главным образом, фибробластами, остатками клеточных структур и про-лиферируюшими элементами соединительной ткани, в
состав которой входят коллагеновые волокна различной степени зрелости, нити и конгломераты фибрина
Таким образом, возможным источником формирования одонтогенных кист являются одонтогенные гранулемы Поскольку наличие хронического воспаления может быть источником не только кистообразования, но и представлять собой предопухалевое состояние, следует принимать меры профилактики развития гранулем в челюстных костях
Лечение
Лечение может быть консервативное или хирургическое При небольших размерах гранулем (до 05-18 см) консервативное лечение приводит к обратному развитию гранулемы, в том числе и эпителиальных элементов ее
В тех случаях, когда консервативное лечение не показано или же оказалось неэффективным, применяют один из хирургических приемов 1) удаление зуба (корня) с последующим выскабливанием лунки ложечкой или экскаватором, 2) резекция верхушки корня с одновременным удалением гранулемы, 3) удаление гранулемы (без одновременной резекции верхушки корня), 4) реплантация зуба, гемисекция, коронарорадикулярная сепарация
Апикотомия. резекция (ампутация) верхушки корня (apicotomia, amputatio apicis, resectio radios, resectio apicis radios)
Показания к апикотомии 1) наличие большой гранулемы, 2) случайная поломка пульпоэкстрактора или бора в верхушке корня, 3) травматический перелом корня или перфорация его бором в области верхушки, 4) удаление секвестров кости в процессе лечения хронического остеомиелита
Противопоказания 1) значительное разрушение коронки и отсутствие перспективы использования зуба для нужд протезирования, 2) значительная подвижность корня
Подготовка к операции состоит в том, что утром в день операции завершают лечение корней зуба (пломбирование их)
Методика операции- Проводят местное обезболивание, делают трапециевидный или овальный разрез слизистой оболочки десны и периоста Основание лоскута должно быть обращено к переходной складке Размер лоскута должен быть больше, чем предполагаемый дефект кости на месте гранулемы Затем отслаивают лоскут распатором, трепанируют кость, ампутируют верхушку корня (лучше не долотом, а фиссурным бором) и извлекают фанулему Сглаживают выступающую часть культи, то есть корня зуба Полость в кости выскабливают и промывают раствором антисептиков или анти биотиков Укладывают лоскут на свое место и укрепляют 4-3 узловатыми кетгутовыми швами либо рыболовной (полиамидной) леской Швы снимают на 5-6 день
Во время операции следует обратить внимание на срез культи зуба, чтобы установить наличие обтурации канала цементом При ее отсутствии произвести ретроградное пломбирование амальгамой (рис 29)
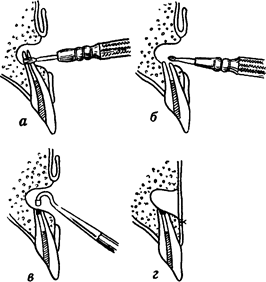
Рис 29 Ретроградное пломбирование амальгамой верхнего отдела корневого канала во время резекции верхушки корня
/ — спиливанис верхушки корня фиссурным бором, 2 - обработка культи корня фрезой, 3 - пломбирование амальгамой расширенного участка корневого канала, 4 — верхний отдел корневого канала запломбирован, на слизисто-надкостничный лоскут наложены швы (по Г А Васильеву)
В последние годы операция удаления гранулемы и кистогранулсмы выполняется без резецирования верхушки зуба Это позволяет обеспечить зубу более надежную устойчивость в альвеолярном отростке после операции
Одним из хирургических методов лечения хронических и обострившихся хронических периодонтитов является реплантация зуба, предложенная Амбруазом Паре в 1594 г Реплантация зуба на основе всестороннего научного обоснования наиболее рациональной техники операции с каждым годом применяется все чаще Суть этой операции состоит в следующем после осторожного извлечения зуба (чтобы не повредить корень и стенку лунки) выскабливают лунку, пломбируют каналы и кариозную полость зуба, отпиливают верхушку его корня, удаляют из лунки сгустки крови и промывают раствором антибиотиков Затем вставляют зуб в его лунку и укрепляют капповым аппаратом, шиной из быстротвердеющсй пластмассы или проволокой Назначают антибиотики внутримышечно Спустя 1 5-2 месяца зуб приживает и может функционировать длительное время (2-5-10 и более лет) Приживление реплантированного зуба происходит по одному из трех типов периодонтальному (при полном сохранении
надкостницы альвеолы и остатков периодонта на корне реплантата), периодонтально-фиброзному (при их частичном сохранении), остеоидному (при их полном отсутствии).
При острых одонтогенных воспалительных процессах (обострившихся хронических и ост. рых периодонтитах и при остром остеомиелите) также широко применяется метод реплантации зуба (И. К. Широков, 1967). Техника операции при этом отличается от вышеописанной тем, что является двухэтапной. Первый этап состоит лишь в удалении зуба и заполнении лунки тампоном, смоченным в растворе смеси антибиотиков. Больного отпускают домой, сделав соответствующие назначения, направленные на ликвидацию острого воспаления. Спустя 5-20 дней, то есть после исчезновения признаков острого воспаления, зуб, хранившийся в растворе антибиотиков при температуре 4 °С, пломбируют и реплантируют по обычной методике, предварительно удалив из лунки тампон и грануляции. Следовательно, реплантацию зуба производят на втором этапе, после ликвидации острого воспаления (периодонтита, остеомиелита или периостита)
Имеются сообщения об успешном применении одноэтапной реплантации как однокорневых, так и многокорневых зубов при обострении хронических и острых периодонтитов, периоститах и даже ограниченных остеомиелитах челюстей (Б. С. Черкасский, 1967; В. И. Сердюков, М. С. Митысо. 1989).
При такой одноэтапной реплантации много-корневого зуба необходимо не только осторожно извлечь зуб, но еще сделать и разрез по переходной складке, дренировав его полоской резинки (на фоне проведения в течение 6-7 дней целенаправленной обшей антибиотикотерапии).
Перед реплантацией зуба (предварительно запломбированного) из лунки удаляют грануляции. При этом необходимо щадить цемент ре-плантируемого зуба, не резецировать его верхушку, а периодонт, наоборот, рекомендуется удалять, так как он инъецирован лейкоцитами,
лимфоцитами, а в области верхушки зуба — вовсе расплавлен Неудачи реплантации бывают чаще в случаях применения ее по поводу обострения гранулирующего периодонтита. Некоторые ученые (Б. С. Черкасский) рекомендуют не подвергать реплантированный зуб какой-либо специальной фиксации, так как последняя может придать зубу неестественное положение.
В заключение заметим, что в последние годы некоторые авторы начинают применять еще и такие методы лечения хронических периодонтитов, как пересадка зубов от трупов, и гемисекция (удаление одного из корней и сохранение другого в целях использования его в качестве опоры мостовидного протеза), ампутация одного из корней зуба; коронаро-радякулярная сепарация. Накопление дальнейшего опыта их применения покажет, насколько они перспективны (в смысле получения благоприятных отдаленных результатов).
Прогноз
Реплантированный при остром воспалении зуб укрепляется и может функционировать через 30-45 дней. По данным В. А. Козлова (1974), обобщившего большой личный опыт реплантации 2249 зубов и данные литературы об отдаленных результатах реплантации еще 4813 зубов в сроки от 2 до 11 лет, отмечено сохранение в среднем 82.9% реплантированных зубов. Причины вынужденного удаления или самостоятельного выпадения реплантированных зубов: чаше всего постепенная резорбция корней, реже — неправильная методика немедленной реплантации при острых и обострившихся хронических воспалительных заболеваниях периодонта и челюстной кости.
Таким образом, при соблюдении техники операции, реплантация зубов способствует сохранению их как при хронических, так и острых одонтогенных процессах в периодонте и окружающих тканях.
Часть IV Воспалительные заболевания
ГЛАВА XI
ОСТРЫЙ ОДОНТОГЕННЫЙ ПЕРИОСТИТ ЧЕЛЮСТЕЙ (PERIOSTITIS ACUTA)
Общие сведения
Принято различать следующие формы одонтогенных периоститов: острый, простой хронический, оссифицирующий хронический (Н. Н. Каспарова, 1985), рарефицирующии хронический (А. С. Григорьян, 1974). Здесь мы рассмотрим самый частый — острый одонтогенный периостит челюсти — острое абсцедирующее воспаление периоста альвеолярного отростка либо, что бывает реже, тела челюсти. Некоторые авторы обозначают острый гнойный периостит двойным названием — «остит/периостит» или тройным — «острый остит/периостит, транзиторная форма воспаления челюсти», подчеркивая тем самым диалектическое понимание динамики костного процесса воспаления, способности его быть обратимым или же необратимым (А. С. Григорьян, 1974; Н. А. Груздев, 1978). Локализуется периостит с одной стороны челюсти, чаще всего — на вестибулярной, реже — небной или язычной поверхности.
По данным А. Н. Фокиной и Д. А. Сагатбаева (1967), периостит челюстей встречается у 5.2% больных, обращающихся к амбулаторным врачам-стоматологам, а по данным нашей клиники за 1966 г., среди 1000 госпитализированных больных было 15 человек (то есть 1.5%), страдавших тяжело протекающими острыми периоститами. Г. К. Сидорчук (1974), в поликлинике среди детей в возрасте от 6 месяцев до 16 лет, страдавших одонтогенными воспалениями, наблюдал периостит челюсти у 50%'. Это заболевание, следовательно, лечат главным образом в условиях амбулатории.
Этиология и патогенез
Периостит челюсти обычно является осложнением острого или обострившегося хронического периодонтита (апикального или маргинального). Он может быть и результатом нагноения корневой или фолликулярной кисты, раны после удаления зуба, наличия у больного абсцедирующей формы пародонтита; может являться он и осложнением затрудненного прорезывания зуба мудрости или, наконец, быть сопутствующим явлением при остром одонтогенном остеомиелите. Однако, чаще всего (по Я. М. Биберману, 1963, — в 78.2% случаев, а по О. Л. Шуловичу, 1969, - в 75% случаев) острый периостит челюсти — следствие обострения хронического периодонтита. Охлаждение, переутомление, недостаточность питания являются факторами, предрасполагающими к развитию острого гнойного периостита.
По данным Ф. У Ишанходжаевой (1965), при периостите можно выделить до 34 штаммов бактерий; чаще всего — стрептококки, среди которых энтерококки составляют 13 видов, гемолитические стрептококки - 11; на третьем месте по частоте высеваемости - лактобактерии (10 штаммов).
По данным Г. К Сидорчука (1974), острые одонтогенные заболевания (в том числе и периостит челюсти) возникают в 66% случаев в связи с проникновением в ткани стафилококка, в 32% — стрептококка, а в 2% — других микроорганизмов.
По нашим наблюдениям, входными воротами инфекции как на нижней челюсти, так и на верхней чаще всего является первый большой коренной зуб; второе место на верхней челюсти занимают первые малые коренные зубы, а на нижней — третьи большие коренные зубы Однако, по данным А. Ф. Медведевой (1965), на нижней челюсти чаще всего источником одонтогенной инфекции является третий большой коренной зуб, а затем — второй; на верхней челюсти первое место принадлежит первому большому коренному зубу, второе — второму, а третье - третьему большому коренному зубу.
Клиника
В начальном периоде одонтогенный периостит может нарастать медленно, исподволь, вызывая лишь незначительные болевые ощущения По мере расширения зоны воспаления и накопления экссудата под периостом субъективные и объективные признаки воспаления увеличиваются. Однако у большинства больных периостит развивается быстро и бурно. В анамнезе будут указания на следующее: в последние дни с каждым часом усиливалась боль в гангренозном зубе; боль вначале иррадиировала в ухо, висок, глаза, а в последние сутки она несколько уменьшилась, но появился или резко увеличился отек лица. Прикосновение к зубу (языком, зубом-антагонистом, пищей, ложкой) болезненно, однако не в такой мере, как раньше, в стадии острого гнойного периодонтита Применение тепла (полоскание, грелки) не помогает, а лишь несколько облегчает состояние (уменьшает боль). Отмечаются некоторые явления интоксикации (вялость, разбитость, иногда головная боль). По данным О. Л Шуловича (1969), температура тела у 44.3% больных держится в пределах 37-37.5 °С, у 31.8% - от 37.6 до 38 °С; лишь у 14.2% больных - выше 38 °С и держится повышенной 2-3 дня, затем постепенно снижается.
|
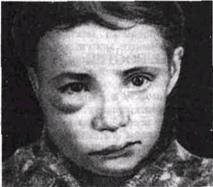
| Рис 30 Асимметрия лица при одонтогенном остром гнойном периостите верхней челюсти. |
| Если прошло несколько дней от начала заболевания, то появившийся отек лица усиливается и параллельно с этим нарастает и становится значительной боль (за счет большого растяжения и химического раздражения периоста челюсти). Объективные признаки зависят от того, где локализуется очаг воспаления периоста и какова его протяженность, какова вирулентность микрофлоры, как велика сопротивляемость организма и т. д. По наблюдениям Я. М. Бибер-мана, воспалительный процесс чаще всего (у 85.6% больных) локализуется на вестибулярной поверхности верхней или нижней челюсти, реже — на язычной поверхности нижней челюсти (9.4%) и еще реже — с небной стороны верхней челюсти (5%). Обращает на себя внимание значительная асимметрия лица; если процесс локализуется с вестибулярной стороны верхней челюсти, отмечается отечность соответствующего участка лица - нижнего века, верхней части щеки, околоушно-жевательной области, верхней губы, дна носа (рис. 30). При локализации воспаления на нижней челюсти, мягких тканей в области угла че-1юсти, шеи. Однако, асимметрия лица может отсутствовать, если гнойный экссудат распространился на небную поверхность (обычно это бывает при периостите, исходящем от небных корней 4 | 4 или от небных корней верхних коренных зубов); в этом случае подпериостальный абсцесс не окажет влияния на контуры лица. Если заболевание будет исходить от центрального резца верхней челюсти, абсцесс может образоваться между дном носовой полости и слизистой оболочкой носа. Между костным дном верхнечелюстной пазухи и ее слизистой оболочкой абсцесс образуется в случаях, когда источником гнойного процесса являются гангренозные корни верхних больших или малых коренных зубов. Наконец, он иногда (9.4%) локализу- |
Ю И Вернадский Основы челюстно-лчцевой хирургии ч хирургической стоматологии
ется с язычной стороны альвеолярного отростка нижней челюсти. Однако, у подавляющего большинства больных при осмотре полости рта имеют место отечность, гиперемия и инфильтрация, сглаженность по переходной складке, а затем в течение 3-5 дней появляется флюктуация в пределах 3-4 зубов Боль - при перкуссии по 1-2 зубам.
По мере увеличения размера абсцесса боль при перкуссии зуба, послужившего источником инфекции, становится все менее выраженной, а иногда совсем исчезает.
Если гной распространяется к углу и на ветвь челюсти, это приводит к появлению тризма — сведения челюстей, так как возникает рефлекторное сокращение воспаленных жевательной и медиальной крыловидной мышц. Принято различать три степени тризма:
I степень - когда имеется лишь небольшое ограничение открывания рта,
II степень — рот открывается на 1 см;
III степень — челюсти полностью сведены, самостоятельное открывание рта больным совершенно невозможно. В таких случаях осмотр рта представляет определенные трудности как для врача, так и для больного.
Особенно тяжело клинически протекают гнойные периоститы, локализующиеся на твердом небе. Образование абсцесса под периостом неба сопряжено с появлением резко гиперемированной полушаровидной или овальной припухлости; отслойка плотного и толстого в этом участке периоста и слизистой оболочки вызывает вначале ноющую, а затем острую пульсирующую боль Постоянный контакт небного абсцесса с языком вызывает усиление боли. Самопроизвольное вскрытие небного абсцесса происходит через сравнительно большой срок (спустя 7-10 дней), после чего нередко развивается вторичный остеомиелит небного отростка верхней челюсти, о чем свидетельствует отхождение мелких секвестров Развитие остеомиелита небного отростка происходит потому, что опорожнение небного абсцесса начинается поздно и осуществляется не полностью, особенно при подостром течении. В результате - длительное нарушение кровообращения костной основы неба, некротизирование и секвестрация ее. Однако, говоря о возможности секвестрэктомии в связи с вторично развившимся остеомиелитом челюсти, необходимо подчеркнуть, что для острых гнойных периоститов челюсти характерным является отсутствие существенных изменений в кости, которые могли бы привести к образованию секвестров. В этом — одно из кардинальных отличий острого периостита от острого остеомиелита челюсти
О тяжести клинического течения периостита можно судить по содержанию С-реактивного белка в сыворотке крови, который отсутствует в
Часть IV Воспалительные заболевания
крови здоровых людей и появляется при наличии в организме определенных патологических процессов, связанных с острым воспалением и деструкцией тканей С реактивный белок дает неспецифическую преципитацию с соматическим С полисахаридом пневмококков
При развитии острого одонтогенного периостита челюсти среднее количество С реактивного белка на 2 сутки с момента поступления больного на лечение составляет 2 57+1 08 мм осадка преципитата, на 3 — 2 65±0 84мм, на 4-2 87±1 12мм, на 5 - 2 66±0 75мм, а на 7 сутки — 1 25±1 2мм осадка преципитата
Рентгенографическое исследование кости, прилежащей к очагу воспаления периоста, выявляет вначале только те изменения, которые были вызваны раньше хроническим воспалением вокруг гангренозного зуба Лишь на 5-8 день от начала заболевания, когда происходит отслойка периоста и некоторая его оссификация периостит выявляется рентгенографически, а на 14 сутки от начала заболевания на рентгенограмме определяется заполнение лунки ранее удаленного зуба костной тканью, напластовывающейся с боков и дна лунки Полное восста новление костной ткани лунки удаленного зуба заканчивается к 2 месяцу Все это почти соответствует динамике заживления раны после удаления зуба из неинфицированной лунки
В соответствии с клиническими признаками и локализацией очага рекомендуют различать следующие формы острого одонтогенного периостита 1) серозный и 2) гнойный, локализующийся преимущественно в пределах альвеолярного отростка или преимущественно в области тела челюсти Основные клинико-лабораторные признаки этих трех форм можно охарактеризовать данными табл 2
Со стороны крови можно отметить как увеличение, так и сохранение нормального количества лейкоцитов Так, по данным Я М Бибермана, исследовавшего кровь у 272 больных, увеличение лейкоцитов до 8100-15,000 отмечено
Таблица 2
Дифференциально-диагностические признаки трех форм хитрого одонтогенного периостита (по О. Л. Шуловичу)
| Острый гнойный периостит | |||
| Признак | Острый серозный периостит | Преимушественно локали эующийся у альвеолярного отростка | Прсимущественно локализующийся у тела челюсти |
| Температура тела СОЭ Содержание С-реактивного белка Средний срок утраты трудоспособности | До37.3°С До 12 мм/ч До 1 .3 мм 2.78 дня | До 37.7С До 16 мм/ч До 3 мм 4.89 дня | До 38. 5 "С До 30 мм/ч До 5 мм 6 .7 дня |
у 150 (55%) больных, от 15,000 до 25,000 - у 9 а у остальных 113 больных (41%) число лейкоцитов составляло от 4000 до 8000 Количество сегментоядерных нейтрофильных гранулоцитов было увеличенным у 53 больных — до 70%, у 21
— до 76%, у 147 (54%) оно осталось в пределах нормы, а у 51 больного — пониженным (от 53 до 60%) У 69 из 272 больных наблюдалось увеличение содержания юных нейтрофильных гранулоцитов от 8 до 20% Наряду с этим у 87 из 272 больных было понижено количество эози нофильных гранулоцитов до 1%, у 62 — количество лимфоцитов — от 15 до 20% и у 7 больных
— до 10% Что касается СОЭ, то у большинства больных она в период начала воспаления не из менялась, спустя 2-4 дня она увеличилась до 15 мм/ч у 183 больных (67%), а у остальных осталась неизмененной
Описанные изменения со стороны крови не являются, как правило, существенными и стойкими, чем отличаются от изменения крови при более тяжелых острых воспалениях в челюстно-лицевой области — остеомиелитах, флегмонах острых синуситах, карбункулах и т д
Исследование мочи больных с острым гной ным периоститом убеждает в том, что в ней не происходит каких-либо патологических откло нений Клеточный состав гноя субпериостального абсцесса весьма разнообразен как по качеству, так и по количеству, что зависит от фазы воспалительного процесса и реактивности организма, отличается от гноя при остеомиелите отсутствием клеток костного мозга
Патологическая анатомия Макроскопически сначала отмечается припухлость десны вследствие отека а затем
- инфильтрация периоста, слизистой оболочки Гнойный экссудат скапливается между костью и периостом По мере накопления экссудата происходит отслоение периоста от коркового вещества кости
Микроскопически отмечается следующее в периосте
- гнойная инфильтрация, а по периферии субпериостального абсцесса - новообразование кости В прилегающей кости возникают значительные дистрофические изменения лакунарное рассасывание вещества, особенно со стороны центральных каналов, расширение их и костномозговых пространств Твердое костное вещество замещается клеточноволокнистым костным мозгом Корковое вещество челюсти и прилежащие к нему костные балочки истончаются и исчезают Гнойный экссудат проникает в периферические участки костномозговых пространств и в центральные каналы Возникает более или менее выраженный отек костного мозга в прилежащем участке альвеолярного отростка Следовательно, гистологические изменения при гнойном периостите значительны, однако они не такие, чтобы можно было говорить о наличии остеомиелита то есть о гибели и некрозе значительных участков костного вещества
Дифференциальный диагноз
Дифференциальный диагноз острого гнойного периостита следует проводить с острым гнойным разлитым периодонтитом, острым ос
Ю. И. Вернадский. Основы челюстно-лицевой хирургии и хирургической стоматологии
Таблица 3
Комплекс лечебных упражнений при лечения острого периостита челюсти*
| Исходное положение |
| Описание упражнений |
| Дозировка (колич. раз) |
| Методические указания |
| 5-6 5-6 |
Сидя на стуле, Развести руки в стороны -вдох, опус-руки на коленях тить выдох
То же Развести руки в стороны, медленно открывая рот, голову отклонить назад, при обратном движении закрыть рот
Медленный темп Упражнение проводится в состоянии возможного расслабления мышц и височно-челюстногосустава
Медленный темп Следить за правильностью дыхания
| Тоже Тоже Тоже Тоже Тоже Тоже Тоже Тоже Тоже |
| 5-6 5-6 5-6 5-6 5-6 5-6 5-6 5-6 2-3 |
Максимальный оскал зубов
Надуть щеки с последующим расслаблением мышц. участвующих в движениях Поднять верхнюю губу, обнажив верхние зубы
Опустить нижнюю губу, оскалив нижние зубы
Произносить звуки «о», «и»
Открыв рот. делать движение языком вперед-назад
Выпятить вперед губы. поднимая руки вверх, открывать рот с одновременным выдвиганием нижней челюсти
Круговые движения нижней челюсти с включением мимических мышц
Спокойное дыхание
Выполнять упражнение сосредоточенно
Темп медленный, стремиться максимально поджимать губу
Тоже
Правильное произношение звука
Медленный темп При поднимании руки - вдох. при обратном движении - выдох
Медленный темп упражнений Проводится в состоянии расслабления
* Здесь и ниже таблицы по лечебной физкультуре приводятся по книге А А. Соколова и В. И. Заусаева «Применение лечебной физкультуры в челюстно-лицевой хирургии», М., «Медицина», 1970.
теомиелитом, флегмоной околочелюстных тканей.
Периодонтит (острый гнойный, разлитой) отличается локализацией очага воспаления в пределах одного зуба, отсутствием отека на лице, резкой болью при перкуссии по одному зубу.
Острый остеомиелит отличается наличием периоститных явлений не с одной, а с двух сторон десны, а также более выраженными общими явлениями интоксикации — ознобами, более высокой температурой тела (до 39-40 °С), болью при перкуссии по нескольким зубам, наличием грубых костных поражений, ведущих к некрозу и секвестрации отдельных участков кости, более выраженными изменениями крови и мочи. Важным дифференциально-диагностическим признаком является появление в крови С-рсактивного белка. По данным А. Ф. Медведевой (1965) и О. Л. Шуловича (1969), среднее количество С-реактивного белка при остром одон-тогенном остеомиелите до начала лечения равняется 3.8 мм, а при остром периостите — 2.6 мм, соответственно на 4-7 сутки — 3 мм и 1.25 мм. При остром одонтогенном остеомиелите определенное количество С-реактивного белка обнаруживается и в последующие дни: на 8-14 день оно равно 2.7мм, а на 15-30 день — 2.3 мм осадка преципитата.
При периоститах, сопутствующих остеомиелиту челюсти, в гное всегда имеются клетки костного мозга (миелоциты, промиелоциты). В случае развития самостоятельного, а не симптоматического (сопутствующего остеомиелиту) пе
риостита, гной, как правило, не содержит клеток костного мозга.
Флегмона характеризуется не только отечностью кожи лица, но и плотным инфильтратом, над которым кожа гиперемирована, лоснится, в складку не собирается. При периостите цвет кожи обычно не изменен, она собирается в складку. Общее состояние при быстро нарастающей флегмоне сильно страдает: температура тела высокая, состав крови и СОЭ носят признаки гнойного процесса в организме.
Лечение
Лечение острого гнойного периостита проводится по-разному в зависимости от фазы развития болезни и объективного состояния. В начальном периоде, когда еще нет гнойной флюктуации, а имеет место лишь небольшой инфильтрат по переходной складке (или на небе), можно (если зуб надо сохранить) попытаться достигнуть обратного развития процесса посредством вскрытия полости коронки «виновного» гангренозного зуба либо применения тепла (УВЧ, грелка, соллюкс) в сочетании с антибиотиками. В ряде случаев полезно применять повязки по Дубровину (2% желтая ртутная мазь;
0.5% раствор калия перманганата). Если накануне или непосредственно перед повязкой кожа была смазана спиртовым раствором йода или больной принимал УВЧ, мазь по Дубровину применять не следует. Если все это не помогло, нужно на следующий день рассечь инфильтрат (до кости).
В тех случаях, когда зуб сильно разрушен, а остатки его (корень) не представляют ценности,
Часть IV Воспалительные заболевания
нужно их удалить и назначить общее лечение без тепловых процедур (возможны кровотечения из лунки).
И В. Яценко и В И. Смаглюк (1990) провели сравнительную оценку лечения острого гнойного периостита челюстей под ингаляционным комбинированным наркозом закисью азота, кислородом и фторотаном и местным обезболиванием 2% раствором новокаина и 1% три-мекаина. Авторы выявили достоверное уменьшение длительности заболевания при применении общего обезболивания во время операции удаления зуба и лечения периоста челюстей.
К сожалению, раннее обращение больного к врачу (когда лишь начинается процесс воспаления в периосте) наблюдается очень редко. Обычно больной является к хирургу в разгар воспаления, когда имеется разлитой инфильтрат или уже ясно очерченный субпериостальный абсцесс В этом периоде показан срочный широкий разрез слизистой оболочки и периоста (до кости) в месте наибольшего выпячивания абсцесса или инфильтрата Разрез нужно вести в пределах 2-3 зубов (не меньше) для обеспечения хорошего оттока Направление разреза в преддверии — по переходной складке, а на небе — параллельно десне. Лучше на небе делать не простой линейный разрез, а иссекать треугольный участок стенки (слизистой оболочки) абсцесса (по Г А. Васильеву). Одновременно с разрезом нужно удалить «причинный» зуб, если он разрушен и не подлежит лечению. В том случае, когда такой зуб по косметическим или функциональным показаниям может быть сохранен, его лечат (после стихания острого воспаления).
От удаления зуба мы временно воздерживаемся еще и в тех случаях, когда общее состояние больного тяжелое или же сама операция — удаление зуба — может оказаться продолжительной и травматичной (аномальное расположение зуба, глубокое залегание его остатков и т. п.). Однако по прошествии остроты воспаления операция эта должна быть произведена.
После вскрытия абсцесса и удаления зуба необходимо: предложить больному прополоскать рот слабым (1:1000) раствором перманганата калия; дренировать разрез узкой резиновой полоской; на дом назначить теплые полоскания рта (со следующего дня, если не будет кровотечения из раны). Если общее состояние больного тяжелое, назначают антибиотики, а через 24-48 ч производят местную короткую антибиотиковую блокаду, для чего в 5 мл раствора анестетика растворяют, например, ампициллин и оксациллин'. Спустя 2-3 дня можно назначить фи-
' Здесь и ниже необходимо помнить о том, что подбор смеси противомикробных средств должен производиться с учетом их совместимости, хорошо изученной А Б Черномордиком (1984) и иллюстрированной им специальными таблицами
зиотерапевтические процедуры (УВЧ, соллюкс, лампа Минина). Если состояние больного после разреза и удаления зуба ухудшилось, это обычно свидетельствует о переходе периостита в остеомиелит или флегмону. Поэтому необходимо госпитализировать больного для соответствующего общего медикаментозного лечения, дополняемого иногда разрезами мягких тканей.
А. А Прохончуков и соавт. (1982) рекомендуют сразу же после оперативного вмешательства применять противовоспалительно-анальгезирующее воздействие излучения гелий-неонового лазера (ИГНЛ) с параметрами- 100-200 мВт/см2, 1-2 мин на поле, суммарно — 10-20 мин, 1-2 раза в сутки, 1-7 суток. В периоде регенерации — применять ИГНЛ с параметрами, стимулирующими регенерацию тканей: 1-100 мВт/см2, 30 с — 2 мин на поле, суммарно 15-20 мин, 1 раз в сутки, 1-7 сут. У пожилых и ослабленных больных плотность мощности 1-50 мВт/см2
В последние годы при лечении острых гнойных периоститов все шире применяется метод отсроченной реплантации зубов, ставших источником инфекционного воспаления периоста челюсти (см. гл. X). После стихания острого воспаления удаленный зуб, сохраняющийся несколько дней при температуре не более 4 °С, водворяется на прежнее место.
Если больной периоститом решительно отказывается от разреза и удаления зуба, можно произвести проводниковую инфильтрационную новокаиновую блокаду (0.25% раствором в количестве 5 мл), которая несколько уменьшает остроту воспаления и способствует ограничению его.
При остром гнойном периостите кроме хирургического и лекарственного методов лечения необходимо применять и лечебную физкультуру. Ее назначают только после стихания местных явлений и улучшения общего состояния больного (табл. 3). Назначают также лечебный массаж и тепловое лечение (парафин, компрессы и другие физиотерапевтические процедуры).
Прогноз и осложнения
После своевременного и комплексного лечения больные поправляются быстро, становясь трудоспособными через 3-5 дней. По данным А. Н. Фокиной и Д. С. Сагатбаева (1967), раннее удаление «виновного» зуба с одновременным вскрытием субпсриостального абсцесса приводит к выздоровлению в среднем через 3-4 дня.
Имевшийся до вскрытия абсцесса и удаления зуба лейкоцитоз исчезает через 2-3 дня. СОЭ нормализуется на 5-6 день. Если произошло самопроизвольное вскрытие субпериостального абсцесса или же последний вскрыт посредством разреза, но источник инфекции (гангренозный
Ю. И Вернадский Основы челюстно-лчцевой хирургии и хирургической стоматологии
зуб, нагноившаяся киста и т. п.) не устранен, острый процесс в периосте переходит в одну из перечисленных форм хронического периостита, а чаше - в простой хронический, периодически обостряющийся (так называемые повторяющиеся «флюсы»). В результате повторных обострении может развиться кортикальный остеомиелит челюсти, что потребует вмешательства на кости (секвестрэктомия, кюретаж) и неизбежной ликвидации источника инфекции.
Острый периостит может осложниться еще и флегмонозным воспалением окружающих мяг-
ких тканей либо острым остеомиелитом челюсти, лечение которых проводится в условиях стационара хирургическими методами и медикаментозными средствами (разрезы, секвестрэктомия, кюретаж, антибактериальная терапия, см. гл. XII-X1V).
Профилактика
Профилактика периоститов сводится к своевременному консервативному лечению периодонтитов, одонтогенных кист, абсцедирующих форм пародонтита, стоматита и т. д.
Часть IV. Воспалительные заболевания
ГЛАВА XII
ОСТРЫЙ ОДОНТОГЕННЫЙ ОСТЕОМИЕЛИТ ЧЕЛЮСТЕЙ (OSTEOMYELITIS ACUTA)
Общие сведения. Статистика
В костях челюстей, в которых костный мозг представлен в незначительном количестве, происходит одновременно процесс воспаления как в костном, так и в мозговом веществе. Поэтому применительно к костям челюстей более приемлемым был бы термин «паностит». Однако мы будем пользоваться общепринятым термином — «остеомиелит», понимая подним одновременное воспаление костного мозга, челюсти, ее костного вещества и прилежащего к нему периоста.
Среди остеомиелитов костей человеческого скелета воспаления челюстей встречаются наиболее часто. Это объясняется наличием в челюстях зубов, которые подвержены значительному по своей частоте поражению кариозным процессом, наличием в непосредственной близости с челюстными костями инфицированных полостей (рта, верхнечелюстных пазух). От челюстных костей эти инфицированные полости отделены очень тонким слоем мягких тканей — слизистой оболочкой десен, слизистой оболочкой верхнечелюстной пазухи и периостом.
Возраст больных остеомиелитом челюсти — преимущественно от 16 до 40 лет; однако встречается он в детском и более пожилом возрастах.
Пол. Мужчины и женщины поражаются примерно одинаково часто. Имеются данные о том, что у женщин остеомиелит челюсти встречается несколько реже, что объясняется более внимательным уходом за зубами, своевременным пломбированием кариозных зубов.
Частота поражений отдельных челюстей. Нижняя челюсть поражается значительно чаще, чем верхняя. Так, по данным А. И. Евдокимова, остеомиелит верхней челюсти составляет 17%, а нижней — 83%; по данным А. М. Медведевой, -остеомиелит верхней челюсти — 20%, нижней — 80%. Однако эти данные не отражают истинного соотношения частоты поражения отдельных челюстей; их можно считать достоверными только по отношению к больным, находящимся на лечении в стационаре. Что же касается амбулаторных больных, то среди них процент лиц с остеомиелитическим поражением верхней челюсти значительно больше. По данным нашей клиники, среди больных, обращающихся за помощью в поликлинику, остеомиелит верхней челюсти встречается в 3 раза чаще, чем в стационаре. Очевидно, остеомиелит верхней челюсти протекает значительно легче, чем остеомиелит нижней челюсти; поэтому больные с остео
миелитом верхней челюсти значительно чаще лечатся в амбулаториях, чем больные с воспалением нижней челюсти; последнее требует, как правило, госпитализации больного и применения более длительного и сложного лечения.
Этиология и патогенез
По своему происхождению остеомиелиты челюстей классифицируются на инфекционные и неинфекционные (в результате ушиба и сотрясения всех элементов кости). Подавляющее большинство остеомиелитов челюсти — инфекционные. В зависимости от того, откуда проникла инфекция в челюсть, то есть в зависимости от характера первичного инфекционного очага, различают одонтогенные (96%) и неодон-огенные остеомиелиты (то есть контактные, гематогенные, травматические, стоматогенные), встречающиеся у 4% больных.
Возбудителями одонтогенного остеомиелита челюсти являются микроорганизмы, чаще золотистые и белые стафилококки, стрептококки, несколько реже пневмококки, пневмобациллы, кишечная и тифозная палочки, находящиеся в корне гангренозного зуба и поступающие из канала корня в периодонт, а затем — в вещество кости. Остеомиелит челюсти вызывается смешанной инфекцией, в то время как остеомиелит других костей, в которые обычно инфекция попадает гематогенным путем, возникает под влиянием какого-либо одного вида микроорганизмов - главным образом стафилококка, стрептококка и лишь иногда — одновременно этих двух видов микробов. Указанное обстоятельство - наличие смешанной инфекции - накладывает отпечаток на клиническое течение остеомиелита челюсти.
Инфекция проникает в челюсть, главным образом, каналикулярным путем, но может проникнуть гематогенным и контактным путем, а также через поврежденную слизистую оболочку десны или дна дсснсвого кармана. Особенно легко инфекция проникает в кость из перио-донта; этому благоприятствует наличие в стенках лунок значительного количества мелких отверстий (cribra alveolaria), через которые проходят нервные веточки, кровеносные и лимфатические сосуды. Имеет значение и предшествующая резорбция стенки зубной лунки (периодонтит, киста).
Входными воротами одонтогенной инфекции чаще всего служат нижние большие коренные зубы (около 70%), затем — нижние малые коренные зубы, далее — верхние большие корен-
Ю И Вернадский. Основы челюстно-лицевой хирургии и хирургической стоматологии
ные зубы и верхние центральные резцы. Такая закономерность объясняется тем, что эти зубы чаше всего поражаются кариозным процессом. Так как Инфекция в 96% Случаев заболевания исходит от гангренозных корней, можно рассматривать одонтогенный остеомиелит как осложнение обострившегося периодонтита; особенно часто обостряется и вызывает остеомиелит гранулирующий периодонтит. Однако во многих случаях обострение периодонтита осложняется вначале не острым остеомиелитом, а острым гнойным периоститом, минуя остеомиелит, не затрагивая существенно вещество кости. Иначе говоря, фокус (центр) воспаления перемещается из периодонта непосредственно в периост и слизистую оболочку десны, не поражая кость В кости отмечаются при этом лишь пери-фокальные, реактивные патогистологические изменения, не завершающиеся секвестрацией кости
Остеомиелит челюсти у новорожденных и детей раннего возраста возникает даже тогда, когда во рту нет еще зубов. Входными воротами инфекции у них являются мельчайшие ссадины слизистой оболочки полости рта и кожи лица, воспаленная слизистая оболочка носа или верхнечелюстной пазухи. Инфекция может у детей распространяться лимфогенным путем, гематогенным либо контактным в пределах челюстно-лицевой области. Возможен гематогенный занос инфекции из отдаленных гнойных очагов: воспаленного пупка, карбункулов, фурункулов. Мастит, панариций и паронихии у матери также могут быть одной из причин остеомиелита у новорожденного пациента.
Среди разработанных теории патогенеза остеомиелита выделяют два основных направления: первое основывается на локалистических и узко анатомических концепциях; второе — на учете реактивных сил организма, связи местного процесса с общим состоянием организма.
К первому из указанных направлений относится инфекционно-эмболичсская теория происхождения гематогенных остеомиелитов А А. Боброва (1889) и Лек-ссра (1894). По их мнению, в костях воспаление возникает благодаря эмболическому переносу инфекции из первичного очага в ростковые зоны кости, где имеется мощная сеть извитых широких артериальных сосудов -капилляров Лексер предполагал, что эти сосуды не разветвляются, а слепо заканчиваются и кровообращение в них происходит замедленно, благодаря чему инфекция оседает в концевых капиллярах, тромбирует их и вызывает воспаление (тромбангиит). В1 результате тромбоза сосудов наступает нарушение кровообращения и питания кости, возникают очаги некроза, а при присоединении инфекции - гнойное воспаление кости.
Теория Боброва-Лексера является ошибочной по следующим причинам: 1) она не учитывает значения макроорганизма в борьбе с патогенной микрофлорой и реактивных ответов организма на внедрение инфекции в кость;
2) представление о наличии якобы концевых капилляров в трубчатых костях и челюстях является устаревшим и не соответствует истине. Современные исследования показали, что концевой тип сосудов имеется только во время внутриутробного периода жизни. Последующие возрастные изменения системы кровоснабжения сводятся к тому, что система концевых капилляров сменяется системой сосудистых костных полей с хорошо выраженными анастомозами. Таким образом, анатомические исследования лишили эмболическую теорию происхождения остеомиелитов ее основного материального аргумента, то есть топографо-анатомических предпосылок.
Ко второму направлению теорий следует отнести, прежде всего, теорию С. М. Дерижанова,'который получил в эксперименте остеомиелит трубчатых костей путем введения микробов лишь на фоне предварительной сенсибилизации животного. Этим исследователь выявил и доказал существенную роль, которую играют реактивные процессы макроорганизма в возникновении остеомиелита. В свете исследований С. М Дерижанова клиницистам стало .понятно, почему вслед за первым проникновением бактерий в перицемент не всегда сразу же возникает остеомиелит челюсти Очевидно, необходимо время для сенсибилизации организма, о чем свидетельствует и тот факт, что у большинства больных остеомиелитом челюсти отмечаются в анамнезе повторные обострения хронического периодонтита (Г. А. Васильев, 1963)
Я. М. Снежко (1951), Г А. Васильев (1951) воспроизвели в эксперименте остеомиелит челюсти и подтвердили положение С М Дерижанова о большом значении предварительной сенсибилизации для возникновения остеомиелита в этих костях; реактивность организма постепенно изменяется под влиянием повторяющихся обострении периодонтита. Тем самым организм подготавливается (сенсибилизируется) к возникновению остеомиелита. Провоцирующими моментами при этом служат' грипп, охлаждение, длительное нервно-психическое и физическое переутомление.
Г И. Семенченко (1958), основываясь на положениях рефлекторной теории патогенеза остеомиелита трубчатых костей (Н. Н. Еланский, Б. К. Осипов, В. В Турбин и др.) и собственных экспериментах на животных, считает, что ведущую роль в возникновении остеомиелита нижней челюсти играет не сенсибилизация организма, а прежде всего нервно-рефлекторные нарушения По его мнению, под влиянием патологических импульсов, исходящих из зубочелюстной системы, происходит нарушение трофики в челюстной кости. В подтверждение этой мысли автор приводит свои наблюдения в эксперименте с воздействием на нижний альвеолярный нерв хронического механического раздражителя — металлического кольца
Значение нервного фактора в патогенезе остеомиелита челюсти хорошо показано и опытами Г. А. Васильева, который при одинаковых условиях сенсибилизации и последующего введения культуры золотистого стафилококка получил у наркотизированных кроликов менее выраженный экспериментальный остеомиелит, чем у кроликов бодрствовавших.
В нашей клинике в процессе разработки способа моделирования одонтогенного остеомиелита у молодых животных (Ю. А. Юсубов, Ю. И. Бер-
Часть IV. Воспалительные заболевания
надский, Н. А. Колесова, 1987) и лечения остеомиелитов челюстей у детей установлено, что вторичная иммуносупрессия (возникающая под влиянием вирусной или другой инфекции) является главной причиной развития остеомиелита челюсти у ребенка: у него развивается остеомиелит на фоне нарушения клеточного и гуморального иммунитета. Поэтому профилактика остеомиелита челюсти у ребенка должна состоять в своевременном выявлении и устранении причин вторичной иммунологической недостаточности организма.
Таким образом, возникновение и развитие остеомиелита челюсти зависит от состояния реактивности организма бального, степени сенсибилизации его, состояния нервной системы, степени сопротивляемости организма. В свою очередь сопротивляемость организма зависит от режима питания, труда и отдыха, переохлаждения и переутомления, а также наличия сопутствующих (фоновых) общих заболеваний. Например, из 71 человека, лечившегося в Бурунди по поводу остеомиелита челюстей, у 70 человек, подвергшихся паразитологическому исследованию, обнаружена малярия различной интенсивности паразитемии, что существенно утяжеляло как клиническую симптоматику, так и лечение больных; в частности это удлиняло срок формирования секвестров и отдаляло секвестрэктомию более 8 недель; вскрытие абсцессов резко ухудшало общее состояние больных. Поэтому наряду с комплексной обычной фармакотерапиеи до и после операции назначались и противомалярийные препараты (В. Г. Сой, 1992).
Клиника
В зависимости от клинического течения различают три формы, или стадии, остеомиелита:
острую, подострую, хроническую.
П. П Львов (1938), кроме того,- классифицирует остеомиелит не только в зависимости от тяжести и остроты клинического течения, но и с учетом исхода заболевания, особенно характера и степени выраженности различных его осложнений (обезображивание лица, патологический перелом кости, смертельные исходы и т. д). Он. различает три клинические формы:
1) типичная форма - главным образом встречается у юношей на нижней челюсти; 2) гипс-форма (абортивный остеомиелит, ограниченный внутрикостный гнойник, субпериостальный абсцесс, ограниченная флегмона); эта форма сопряжена с ограниченным некрозом. Гипо-форма протекает при полном отсутствии или недостаточном развитии молодой костной ткани, что способно привести к патологическому перелому и ложному суставу; 3) гиперформа (септический остеомиелит, тромбофлебит, диффузный остеомиелит, разлитая остеофлегмона, газовая или гангренозная инфекция). При ги-
Таблица Классификация одонтогенного остеомиелита по А.Ф Медведевой.
| Фаза воспаления | Локализация | Распостраненность процесса | Клиническое течение | |
| Без осложн. | С осложнениями | |||
| Острая | В/ч | Поражение алв. отр.и тела челюсти | В близлежащих областях | |
| Подострая | Н/ч | Разлитое (половины или все челюсти) | В отдаленных областях | |
| Хроническая | Общего характера. |
псрформном течении может возникнуть обширный тотальный некроз челюсти, патологический перелом челюсти, ползучий некроз. К числу гиперформ П. П. Львов относит и те случаи, когда вместо нормального («достаточного») анатомического и функционального «замещения» развиваются гиперостозныс образования — уродливое утолщение челюсти, искривление ее, а также анкилозы нижней челюсти.
На основании изучения 919 больных А. Ф. Медведева (1965) предложила классификацию одонтогенного остеомиелита челюсти (табл. 4), которую можно принять как основу для формулирования диагноза. При этом следует всегда конкретно указывать на характер возникшего осложнения (абсцесс, флегмона, артрит височно-нижнечелюстного сустава, воспаление верхнечелюстной пазухи).
При острой форме остеомиелита больной жалуется на острую, иррадиирующую боль в половине челюсти, общую слабость, озноб, значительные колебания температуры (в пределах 2-3 °С) в течение суток, затруднение глотания, отсутствие аппетита, бессонницу; сознание иногда затемняется; окружающие отмечают у больного бредовое состояние.
Объективно: больной бледен, черты лица заострившиеся, лоб покрыт холодным липким потом. Пульс учащен, нередко аритмичен; тоны сердца приглушенные или даже глухие; запор, реже — понос; температура тела 39-40"С.
Местно: лицо асимметричное, язык обложен, слюна густая, зловоние изо рта, глотание затруднено. Псркуторно — острый периодонтит в нескольких зубах; подвижность их нарастает. Десна гиперемированная и отечная (обычно с обеих сторон); может быть вздутие тела челюсти из-за отека и инфильтрации периоста; отмечается тризм, симптом Венсана (парестезия половины нижней губы). Регионарные лимфоузлы увеличены и болезненны.
В дальнейшем — быстро нарастает картина острого гнойного периостита, возникают абсцессы и флегмоны в окружающих мягких тканях.
Ю И Вернадский Основы челюстно-лчцевой хирургии и хирургической стоматологии
Если гной нашел себе выход в полость рта (через отслоенный край десны) или в верхнечелюстную пазуху, острый процесс стихает, если же развилась флегмона, то есть основной очаг воспаления переместился в мягкие ткани, процесс в кости также идет на убыль. Однако флегмона вместе с тем и осложняет течение остеомиелита, усиливая тяжесть интоксикации.
Картина крови у большинства больных число лейкоцитов достигает 20,000—28,000 со сдвигом влево, эозинофильные гранулоциты исчезают, СОЭ - до 40-70 мм/ч; может быть токсическая зернистость лейкоцитов; число лимфоцитов снижается до 10-15%
В оценке тяжести и динамики клинического течения остеомиелита могут оказать помощь исследования стафилококкового антитоксина и С-рсактивного белка в крови бального. По данным Л Ф Медведевой, в период с 8 до 21 дня после операции по поводу острого остеомиелита имеет место нарастание антитоксина, а затем медленное снижение. В результате острого заболевания у всех бальных проба на С-реактивный белок положительная; после операции она снижается, а с началом выздоровления становится отрицательной. Чем тяжелее клинически протекает остеомиелит, тем больше содержится в крови С-реактивного белка.
Белковые фракции сыворотки крови при остром остеомиелите изменяются достаточно характерно' уменьшается содержание альбуминов, увеличивается содержание <xi- и особенно а2-глобулинов.
При острых одонтогенных остеомиелитах, флегмонах и абсцессах показатели активности щелочной фосфатазы нсйтрофильных лейкоцитов крови тем больше, чем тяжелее состояние больного (при успешном лечении — они снижаются). Аналогичная закономерность отмечается в отношении активности и кислой фосфатазы нейтрофильных лейкоцитов (А. А. Тимофеев, 1982).
Изменение мочи' появляется белок, повышается удельный вес, а в особенно тяжелых случаях — обнаруживаются гиалиновые и зернистые цилиндры.
На рентгенограмме челюсти изменений не определяется, если до того их не было (хронический периодонтит, нагноившаяся киста, пародонтит).
Описанная клиническая картина характерна для острого гнойного разлитого остеомиелита, протекающего обычно, то есть для нормергиче-ского остеомиелита. В зависимости от реактивности организма, вирулентности микрофлоры, предшествовавшего приема антибиотиков и от объема поражения общее состояние может быть более легким (гипоергическая форма остеомиелита) или более тяжелым (гчперергическая форма) Легкое течение — при ограниченных остеомиели
тах альвеолярного отростка, невирулентной микрофлоре, хорошей сопротивляемости организма, приеме антибиотиков; тяжелое «молниеносное* течение — при анаэробной флоре, поражении всей челюсти или значительного участка ее Эйфория, наблюдающаяся в начале острого остеомиелита, сменяется затем резким упадком сил, снижением артериального давления, тахикардией. При диффузном остеомиелите, поражающем все новые участки кости, может периодически наступать ухудшение состояния больного
Особенно тяжело протекает одонтогенный остеомиелит в области ветви челюсти, что обусловлено наличием здесь, вокруг кости, мощного мышечного футляра и фасциальных Перегородок, которые затрудняют опорожнение суб-периостальных абсцессов, способствуя усиленной интоксикации, появлению полного воспалительного тризма, резкой болезненности при глотании и, следовательно, истощению больного от невозможности принимать пищу. Острый остеомиелит этой локализации может сопровождаться лейкоцитозом до 22,000-24,000, резким сдвигом нейтрофильных гранулоцитов влево (юных 1-2%, палочкоядерных — до 15%) Содержание белка в моче может доходить до 0.033-0.066% и более Остеомиелит ветви осложняется, как правило, флегмоной окологлоточного или подмассетериального пространства, околоушной области и т. д.
Наряду со знанием типичных клинических форм одонтогенного остеомиелита следует учесть, что в последние годы* у многих больных изменился характер клинических симптомов и патологоанатомических признаков при данном заболевании. В частности, значительно сократилось число случаев тяжелых, диффузных остеомиелитов челюстей и резко снизилась летальность. Например, по данным нашей клиники и других авторов, во многих случаях картина остеомиелита бывает сглаженной, стушеванной А. И Евдокимов (1955) отметил, что при этом клиническая картина не соответствует костным изменениям: при наличии умеренных воспалительных инфильтратов вокруг челюсти, слабо выраженной периостальной реакции и не оформившейся секвестральной капсуле могут выявляться (на рентгенограмме) большие костные изменения Наряду с этим СОЭ, лейкоцитоз и другие показатели гемограммы не всегда соответствуют тяжести деструкции кости. Так, А. Ф Медведева указывает, что у 99 (38%) из 256 обследованных больных с острым одонто-генным остеомиелитом количество лейкоцитов
* Т е до 1983 года (когда вышло в свет 2 издание этой книги и еще не сказывались последствия аварии на Чернобыльской АЭС Вопрос о клинике течения остеомиелитов челюстей в постчернобыльской ситуации изучается, в частности, сотрудниками нашей клиники).
Часть IV. Воспалительные заболевания
было нормальным (до 8000), а у 43 (15%) из 278 больных скорость оседания эритроцитов не превышала норму.
Снижение остроты клинических и гематологических сдвигов у больных отмечено также и в наблюдениях А. И. Варшавского (1967). Например, только у 29 из 84 больных он отметил СОЭ выше 35 мм/ч.
Патологическая анатомия. В костном мозге вначале появляются очаги гиперемии, воспалительного отека, а затем гнойные инфильтраты. Мелкие сосуды постепенно тромбируются; тромбы подвергаются гнойному расплавлению. Очаги гнойного расплавления содержат множество микробов. Кроме того, наблюдается прогрессирующая инфильтрация лейкоцитами костных балочек и омертвение участков кости, расположенных в гнойных очагах (Г. А. Васильев, 1963). В окружающих мягких тканях вначале развивается коллатеральное серозное воспаление, которое затем приобретает характер гнойного воспаления. Это приводит к тромбозу сосудов, проникающих из окружающих мягких тканей в кость. В резул
Дата добавления: 2015-12-08; просмотров: 1852;
