Прогноз 2 страница
При ложном мужском гермафродитизме наружные половые органы значительно недоразвиты, имеется тяжёлая степень гипоспадии. Наружное отверстие уретры, как правило, открывается на промежности, вследствие чего мочеиспускание происходит по женскому типу. У некоторых больных имеется урогенитальный синус. Яички иногда пальпируются в расщеплённой мошонке, но чаще бывает крипторхизм; психоориентация в большинстве случаев мужская.
При ложном мужском гермафродитизме имеется расщепление крайней плоти, остатки её расположены на дорсальной поверхности полового члена-клитора и на волярную поверхность не переходят. С целью избежать ошибки в определении пола при этой форме показано проведение комплекса исследований, указанных выше.
При ложном мужском гермафродитизме экскреция 17-кетостероидов находится в пределах нормы, половой хроматин не обнаруживается, костный возраст соответствует календарному. Патологию со стороны надпочечников не выявляют. При гинекографии и лапароскопии производные мюллеровых ходов не обнаруживаются.
Ложный женский гермафродитизм характеризуется маскулинизацией наружных половых органов. Клитор гипертрофирован. Большие половые губы у ряда больных развиты нормально, у других напоминают расщеплённую мошонку. Отверстие уретры открывается обычно. Имеется хорошо развитое влагалище, хотя у некоторых больных
оно бывает атрезированным. Ректально, как правило, можно пропаль-пировать матку.
Обращает на себя внимание ускоренное развитие детей, страдающих ложным женским гермафродитизмом. Появляются раннее огрубение голоса, оволосение в подмышечных областях и на лобке. К наступлению полового созревания вторичные половые признаки не дифференцированы, отсутствуют менструации, однако психоориентация, как правило, женская.
Исследование 17-кетостероидов указывает на значительное повышение их экскреции при адреналовой форме ложного женского гермафродитизма и нормальное содержание — при неадреналовой. При гиперплазии надпочечников отмечается раннее появление ядер окостенения и отсутствие эпифизарных линий, т.е. костный возраст опережает паспортный. У детей первых лет жизни, в отличие от детей старшего возраста и взрослых, гиперплазию надпочечников рентгенологически выявить обычно не удаётся.
Лечение
У подавляющего большинства больных производят хирургическую коррекцию. В случаях истинного гермафродитизма при коррекции учитывают половую психопринадлежность пациента, которая начинает проявляться уже в возрасте старше 2 лет. В случае коррекции пола по женскому типу удаляют гипертрофированный клитор и яички. Коррекция по мужскому типу сложнее и включает удаление матки и яичников, выпрямление кавернозных тел полового члена, урет-ропластику и орхипексию (низведение яичка).
Лечение ложного мужского гермафродитизма заключается в выпрямлении полового члена с последующей уретропластикой и низведением яичек в мошонку. Лишь в случаях резко выраженной микропении и несовершенной дифференцировки яичек производят коррекцию по женскому типу.
Больные с ложным женским гермафродитизмом адреналового происхождения имеют нормальный женский генотип и дифференцированные яичники. Нарушение развития наружных признаков женского пола обусловлено андрогенным воздействием коры надпочечников. Этот патологический процесс прекращается при назначении гормонов: регрессирует маскулинизация фенотипа, яичники растормаживаются и начинают нормально функционировать. Необходимость в оперативном лечении возникает при опухоли надпочеч
ника, а также при неадреналовой форме гермафродитизма, при которой осуществляют резекцию гипертрофированного клитора и пластику влагалища.
6.5.5. Эписпадия
Эписпадия — врождённое расщепление верхней стенки уретры. Аномалия встречается у 1 из 50000 новорождённых, причём у мальчиков в 5 раз чаще, чем у девочек.
Соответственно степени расщепления уретры различают у мальчиков эписпадию головки, полового члена и полную эписпадию, у девочек — клиторную, субсимфизарную и полную. Полная (тотальная) эписпадия развивается в 3 раза чаще, чем все другие формы.
Эписпадия у мальчиков
Эписпадия головки
Эписпадия головки характеризуется уплощением головки полового члена, расщеплением крайней плоти сверху, смещением наружного отверстия уретры к венечной борозде. Мочеиспускание обычно не нарушено.
Эписпадия полового члена
Эписпадия полового члена сопровождается его искривлением кверху. Головка расщеплена, от неё по спинке полового члена проходит полоска слизистой оболочки к дистопированному отверстию уретры, имеющему форму воронки. Ввиду слабости или частичного расщепления сфинктера мочевого пузыря у многих больных при кашле, смехе и физическом напряжении возникает недержание мочи. При мочеиспускании моча разбрызгивается, что заставляет больных мочиться сидя, оттягивая половой член книзу за остатки крайней плоти. Нередко при этой форме эписпадии отмечают несращение костей лобкового симфиза и расхождение прямых мыши живота. Половой член укорочен и подтянут к животу вследствие расхождения ножек кавернозных тел, прикрепляющихся к лобковым костям. У взрослых больных это может чрезвычайно затруднить половой акт.
Полная эписпадия
При этой форме (см. рис. 6-47) половой член недоразвит, имеет вид крючка, подтянутого кверху. Кавернозные тела расщеплены, вход в мочевой пузырь имеет форму воронки. Отмечается полное недержание мочи ввиду расщепления сфинктерного кольца. Имеется большой диастаз между лобковыми костями, что приводит к «утиной походке». Около 1 /3 больных страдают сочетанными пороками развития почек и мочеточников, крипторхизмом, гипоплазией яичек и предстательной железы.
Эписпадия у девочек
Эписпадия у девочек характеризуется меньшими анатомическими нарушениями, что нередко затрудняет его диагностику в раннем возрасте.
Клиторная форма
При этой форме порока бывает расщепление клитора, наружное отверстие уретры смещено вперёд и кверху. Мочеиспускание не нарушено. Аномалия практически значения не имеет.
Субсимфизарная эписпадия
Субсимфизарная эписпадия проявляется полным расщеплением клитора, наружное отверстие уретры открывается над ним в виде воронки. Имеется полное или частичное недержание мочи.
Полная (тотальная, ретросимфизарная) эписпадия
Верхняя стенка уретры отсутствует на всём протяжении, и мочеиспускательный канал приобретает вид желоба. Шейка мочевого пузыря и симфиз расщеплены. Моча постоянно вытекает наружу, вызывая мацерацию кожи бёдер.
Лечение
При эписпадии, не сопровождающейся недержанием мочи, выполняют уретропластику и выпрямление полового члена. В случае недержания мочи помимо пластики уретры производят восстановление
целостности расщеплённого сфинктера. Важный фактор — замыкание тазового кольца, для чего необходимо пересечение тазовых костей. При этом происходит коррекция взаимоотношений мышц тазового дна, способствующая удержанию мочи.
Оптимальный срок для проведения операции — возраст 1-3 года.
6.6. Недержание мочи
Недержание мочи — проявление самых разнообразных заболеваний и пороков развития. Недержание мочи доставляет физические неудобства ребёнку и вызывает различные социальные проблемы, затрудняющие пребывание ребёнка в детском коллективе. Поэтому каждого больного, обратившегося с жалобами на недержание мочи, должен тщательно обследовать педиатр.
Характер недержания мочи нуждается в чёткой дифференциров-ке. Выделяют дневное, ночное и тотальное недержание мочи, а также с сохранённым, усиленным (императивным), ослабленным позывом на мочеиспускание и без позыва; следует дифференцировать также неудержание мочи (после эпизода потери мочи возможен сразу же акт мочеиспускания) и недержание мочи (после потери мочи мочевой пузырь пуст).
Классификация
Заболевания, вызывающие недержание мочи, условно можно разделить на следующие группы.
I. Пороки развития мочевого пузыря и наружных половых орга-
нов, сопровождающиеся недостаточностью сфинктерного аппарата
мочевого пузыря: экстрофия мочевого пузыря, эписпадия.
II. Пороки развития верхних мочевых путей, сопровождающиеся внесфинктерной эктопией устья мочеточника.
III. Аномалии пояснично-крестцового отдела позвоночника с поражением спинного мозга (spina bifida, агенезия крестца и копчика, диастематомиелия и др.).
IV. Воспалительные изменения нижних мочевых путей.
V. Недержание мочи функционального характера, связанное с
незрелостью систем, отвечающих за регуляцию акта мочеиспус-
кания.
Группа I
Выяснение причины недержания мочи при заболеваниях, относимых к I группе, обычно не вызывает затруднений уже при осмотре больного. Недержание мочи, как правило, бывает тотальным, хотя при эписпадии полового члена (или клиторной форме у девочек) возможно только неудержание мочи при напряжении — плаче, кашле. Устранение недержания мочи осуществляют хирургической коррекцией вызвавшего его порока.
Группа II
При заболеваниях, относимых ко II группе, обращают на себя внимание жалобы на особый вид недержания мочи — на фоне нормального акта мочеиспускания с сохранённым позывом и обычными порциями мочи отмечают её подтекание. Эти жалобы характерны для больных с эктопией устья мочеточника, обычно наблюдаемой при удвоении верхних мочевых путей. Подтверждению диагноза помогают УЗИ и экскреторная урография. Некоторую помощь может оказать проба с введением в мочевой пузырь по катетеру метилтиони-ния хлорида. Подтекание неокрашенной мочи не через катетер свидетельствует о внесфинктерной эктопии устья мочеточника. Дистопию устья мочеточника у девочек встречают в 4 раза чаще, чем у мальчиков.
Лечение недержания мочи при внесфинктерной эктопии устья мочеточника только хирургическое. Оно заключается в наложении уре-тероуретероанастомоза (мочеточник с эктопированным устьем анас-томозируют с нормально расположенным).
Группа III
Недержание мочи, вызванное аномалиями пояснично-крестцово-го отдела позвоночника и дистальных отделов проводникового аппарата спинного мозга, является самым тяжёлым. Недержание мочи тотальное, позыв ослаблен или отсутствует, выявляют также сочетанное недержание кала и нижний парапарез. Уточнить причину помогает рентгеновский снимок пояснично-крестцового отдела позвоночника (рис. 6-57).
Таким образом, тщательное изучение анамнеза, внимательный осмотр больного, общий анализ мочи, регистрация ритма спонтанных мочеиспусканий, рентгеновский снимок пояснично-крестцового от
дела позвоночника, а при необходимости УЗИ и эндоскопическое исследование помогают разобраться в возможных причинах недержания мочи.
Лечение этой группы больных требует совместных усилий нейрохирурга, невропатолога, уролога, ортопеда.
Группа IV
Воспалительные изменения нижних мочевых путей могут быть причиной неудержания мочи, преимущественно дневного, с императивным позывом. Недержание мочи, как правило, в этих случаях появляется после периода благополучия, когда ребёнок нормально удерживал мочу. Диагностике помогает выполнение общего анализа мочи. При мочевом синдроме необходимо комплексное обследование.
Группа V
Это группа больных с недержанием мочи функционального характера, обусловленным незрелостью систем, регулирующих акт мочеиспускания. В обеспечении фазного характера уродинамики (накоп
ление и опорожнение) принимают участие все структуры нижнего отдела мочевого тракта: детрузор, гладкомышечный внутренний и поперечно-полосатый наружный сфинктеры, мышцы тазового дна. Регуляция акта мочеиспускания осуществляется с помощью сложных нейрогуморальных механизмов, из которых наиболее важны следующие:
• спинальный центр регуляции мочеиспускания, функционально разделяемый на симпатический и парасимпатический отделы;
• корковые и подкорковые центры регуляции мочеиспускания;
• соматическая иннервация мышц тазового дна;
• система детрузор-стабилизирующих рефлексов, отвечающих за связь соматического и вегетативного звеньев регуляции акта мочеиспускания;
• система биологически активных веществ (простагландины, се-ротонин, половые гормоны).
Множественность причин, сложность патогенеза и клинических проявлений недержания мочи требуют следующей чёткой диагностической программы.
• Определение характера и выраженности расстройств мочеиспускания по регистрации ритма спонтанных мочеиспусканий. Анализ полученных данных позволяет уже на этом этапе выявить изменения частоты мочеиспускания как в сторону снижения частоты, так и в сторону учащения (поллакиурия), что является характерным признаком нейрогенной дисфункции мочевого пузыря.
• УЗИ (в случае необходимости — рентгеноурологическое обследование) для выявления сопутствующих поражений почек и мочевых путей.
• Спондилограмма для выявления костных маркёров миелодиспла-зии (рис. 6-58).
• Исследование уродинамики нижних мочевых путей (урофлоумет-рия в сочетании с электромиографией анального сфинктера, ретроградная цистометрия, профилометрия).
Лечение больных с функциональным недержанием мочи должно быть комплексным и воздействовать на все звенья патогенеза. Фармакотерапия предполагает применение следующих лекарственных средств:
• м-холиноблокаторов (атропина, оксибутинина, толтеродина);
• 
реокорректоров (никотиноил гамма-аминомасляной кислоты, пентоксифиллина, дипиридамола, препаратов никотиновой кислоты);
• антигипоксантов — средств, улучшающих энергетический обмен в стенке детрузора (цитохрома-С, левокарнитина).
Наряду с медикаментозным лечением большая роль принадлежит физиотерапевтическим методам, направленным на нормализацию коркового и вегетативного обеспечения акта мочеиспускания (электросон, гальванический воротник по Щербаку), купирующим незаторможенные сокращения и гиперрефлексию детрузора (тепловые процедуры на область мочевого пузыря, анальная электростимуляция).
Диспансерное наблюдение за больными, страдающими недержанием мочи, осуществляют до выздоровления ребёнка. Следует отметить, что о выздоровлении можно судить не только по исчезновению жалоб на недержание мочи, но и по нормализации ритма спонтанных мочеиспусканий и уродинамических показателей.
6.7. Аномалии развития
и заболевания половых органов
6.7.1- Фимоз
Фимоз — рубцовое сужение отверстия крайней плоти, препятствующее обнажению головки полового члена.
У мальчиков до 3-5 лет крайняя плоть обычно полностью прикрывает головку полового члена и свисает в виде кожного хоботка с узким отверстием. В процессе роста полового члена головка раздвигает препуциальный мешок, и выведение её становится свободным. Поэтому у детей первых лет жизни фимоз считают физиологическим, не требующим лечения.
Клиническая картина и диагностика
Принято различать гипертрофический и атрофический фимозы (рис. 6-59). Первый характеризуется избыточным развитием крайней плоти, при втором она плотно облегает головку и имеет точечное отверстие с каллёзными краями.

Нередко внутренний листок крайней плоти бывает спаян с головкой полового члена нежными эмбриональными спайками (синехия-ми). Это может способствовать скоплению смегмы, служащей хорошей питательной средой для микроорганизмов. Поэтому плохой туалет наружных половых органов у мальчиков первых лет жизни может привести к развитию баланопостита — воспаления головки полового члена и крайней плоти. При стихании воспалительного процесса в области отверстия крайней плоти нередко образуются рубцы,
препятствующие не только выведению головки полового члена, но и вызывающие нарушения мочеиспускания. Затруднение оттока мочи, в свою очередь, может стать причиной восходящей инфекции и привести к развитию цистита и пиелонефрита.
Основные жалобы при рубцовом фимозе — нарушение мочеиспускания и невозможность выведения головки полового члена. Во время мочеиспускания ребёнок беспокоится, тужится. Моча, попадая в препуциальный мешок, раздувает его и через суженное отверстие выходит тонкой струйкой или каплями. В случае присоединения воспалительного процесса появляются боли в области головки полового члена и крайней плоти, отёк и гиперемия; из препуциаль-ного мешка выделяется гной.
При внимательном осмотре диагностика не трудна, но следует предостеречь от насильственного выведения головки во избежание травмирования крайней плоти.
Лечение
При рубцовом фимозе показано оперативное вмешательство — круговое иссечение листков крайней плоти.
В случае развития баланопостита лечение начинают с консервативных мероприятий: промывания препуциального мешка слабым раствором перманганата калия или 1% водным раствором хлоргек-сидина с последующим введением хлоргексидина+лидокаина. Манипуляции выполняют шприцем без иглы 1-2 раза в день. Головку при этом не обнажают. Лечение продолжают 2—5 дней. После ликвидации воспалительного процесса ребёнок нуждается в наблюдении.
Развитие Рубцовых изменений в области наружного отверстия крайней плоти — показание к оперативному вмешательству. Рецидивирующий баланопостит, не поддающийся консервативному лечению, — показание к обрезанию крайней плоти, даже в случаях отсутствия в ней выраженных Рубцовых изменений.
6.7.2. Парафимоз
Парафимоз — ущемление головки полового члена суженным кольцом крайней плоти. Его причина — насильственное оттягивание крайней плоти за головку полового члена, что у детей нередко происходит при мастурбации. Если своевременно не возвратить кожу
крайней плоти в исходное положение, развивается отёк тканей, ухудшающий кровоснабжение крайней плоти и головки полового члена, что может закончиться некрозом.
Клиническая картина
Клиническая картина парафимоза проявляется резкой болезненностью в области головки полового члена, возникают нарастающий отёк крайней плоти, не закрывающей головки полового члена, и отёк самой головки. Из-за выраженного болевого синдрома и в связи с нарастающим отёком ребёнок не может мочиться.
Лечение
Лечение в ранние сроки заключается в немедленном вправлении головки под наркозом. В более поздние сроки при сильном отёке проводят рассечение ущемляющего кольца и обрезание крайней плоти.
При своевременной диагностике и раннем лечении прогноз благоприятный.
6.7.3. Аномалии развития яичка Анорхизм
Анорхизм — врождённое отсутствие обоих яичек, обусловленное нарушением закладки эмбриональной половой железы. Обычно анорхизм сочетается с двусторонней агенезией или аплазией почек, но может быть и изолированной аномалией. При двусторонней агене-зии и аплазии почек дети нежизнеспособны. В крайне редких случаях анорхизма как изолированной аномалии отмечают выраженный евнухоидизм, недоразвитие наружных половых органов, отсутствие предстательной железы и семенных пузырьков. Вторичные половые признаки не развиваются.
Лечение сводится к назначению половых гормонов.
Монорхизм
Монорхизм — аномалия, характеризующаяся наличием только одного яичка. Возникновение аномалии связано с нарушением эмбриогенеза перед закладкой окончательной почки и половой желе
зы. Поэтому нередко выявляют сочетание монорхизма и солитар-ной почки.
При монорхизме наряду с отсутствием яичка не развиваются придаток и семявыносящий проток. Соответствующая половина мошонки аплазирована.
Врождённое отсутствие одного яичка при нормальном втором обычно не проявляется эндокринными нарушениями и не ведёт к бесплодию. Однако в части случаев монорхизм сопровождается крип-торхизмом (единственное яичко не опущено в мошонку). Тогда возможен выраженный в той или иной степени гипогонадизм.
Диагностика
Диагноз монорхизма правомочен лишь после безрезультатных поисков яичка при широкой ревизии забрюшинного пространства.
Лечение
При «чистом» монорхизме лечение заключается в имплантации в мошонку протеза яичка из силикона. Операцию выполняют из косметических соображений подросткам в возрасте 12-14 лет.
При гипоплазии единственного яичка помощь состоит в заместительной гормональной терапии.
Полиорхизм
Полиорхизм — очень редкая аномалия, характеризующаяся наличием добавочного (третьего) яичка. Обычно оно уменьшено, гипо-плазировано, лишено придатка и расположено в мошонке выше основного яичка. Описаны крайне редкие наблюдения эктопии добавочного яичка под кожу бедра, спины или шеи.
Лечение заключается в удалении добавочного яичка, поскольку оно может стать источником развития злокачественной опухоли.
Гипоплазия яичка
Гипоплазию яичка чаще всего встречают при крипторхизме. В случае двусторонней гипоплазии отмечают эндокринные нарушения. Как правило, дети страдают адипозогенитальным ожирением, половое развитие запаздывает.
В части случаев аномалия сочетается с микропенией, или «скрытым половым членом».
Лечение проводят совместно с эндокринологом.
6.7.4. Крипторхизм
Крипторхизм относят к аномалиям положения яичка, возникновение которых связывают с нарушением процесса их опускания. Крипторхизм наблюдают у недоношенных в 30% случаев, у доношенных новорождённых — в 3—4%, у юношей — в 0,7% случаев; двусторонний крипторхизм встречают в 5 раз реже одностороннего. У плода яички располагаются забрюшинно на задней стенке живота. С 6-го месяца внутриутробного развития яички вслед за гунтеровым тяжом начинают опускаться. Пройдя паховый канал, они опускаются на дно мошонки и фиксируются там к моменту рождения ребёнка. Однако вследствие разных причин (недоразвития пахового канала, препятствия в виде соединительнотканной перегородки у выхода из пахового канала или у входа в мошонку и пр.) процесс опускания прекращается или извращается. Существуют сведения, что в основе развития криптор-хизма лежит задержка дифференцировки мезенхимальной ткани.
Генетические аспекты: в части случаев найдена мутация гена GTD (306190, Хр21).
При наличии препятствий по ходу пахового канала яичко задерживается у входа в него или в его просвете. В этих случаях речь идёт об истинном крипторхизме. Другими словами, крипторхизм — задержка (ретенция) яичка на пути его следования в мошонку. Если яичко расположено в брюшной полости, до входа в паховый канал, такую ретенцию называют абдоминальной. Задержку яичка в паховом канале называют ингвинальной (рис. 6-60).
Если в процессе опускания яичка у входа в мошонку встречается препятствие в виде соединительнотканной перепонки, проводник яичка (гунтеров, или проводящий, тяж) прокладывает путь в подкожной клетчатке на лобок, в паховую область, на бедро или промежность. Расположение яичка в этих областях называют эктопией (дистопией) яичка. Другими словами, эктопия — отклонение яичка от пути следования в мошонку (рис. 6-61). Формы эктопии определяются областью расположения яичка (лонная, паховая, бедренная, промежностная; рис. 6-62). Крайне редко встречают перекрёстную форму эктопии, обусловленную попаданием яичка в противоположную половину мошонки.

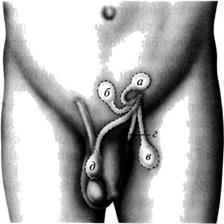
Рис. 6-61. Эктопия яичка: а — паховая; б — лобковая; в — бедренная; г — промежностная; д — перекрёстная.
Аномальное расположение яичка — фактор, предрасполагающий к развитию осложнений: нарушения сперматогенной функции, некроза яичка в результате перекрута, травматического орхита, малиг-низации.
Нарушение сперматогенной функции связано с повышенной температурой окружающих тканей (на 1,5—2 °С выше, чем в мошонке). Нарушение температурного режима приводит к задержке дифферен

циации герминативного эпителия и склеротическим изменениям паренхимы яичка. Эти изменения у детей старше 10—11 лет необратимы. Перекруту чаще подвергается яичко, расположенное в паховом канале. Запоздалое оперативное вмешательство в этих случаях может закончиться удалением некротизированного яичка.
Клиническая картина и диагностика
Выявление крипторхизма и эктопии яичка основано на данных осмотра и пальпации. При эктопии яичко в виде эластического малоболезненного образования пальпируется в подкожной клетчатке. Подвижность его ограничена. Соответствующая половина мошонки уплощена и недоразвита. При перекрёстной дистопии в одной половине мошонки выявляют два яичка, расположенных одно над другим.
I При крипторхизме яичко либо не удаётся пропальпировать (при абдоминальной ретенции), либо его обнаруживают в паховом канале. Исследование проводят в горизонтальном положении ребёнка. Врач одной рукой снизу захватывает мошонку, а ладонью второй руки проводит, слегка нажимая, вдоль пахового канала и от корня мошонки вниз. При паховой ретенции яичко подвижно, но низвести его в мошонку не удаётся. Если пальпаторно яичко не определяется (выраженная жировая клетчатка, гипоплазия яичка), выполняют УЗИ паховой области. Отсутствие яичка при УЗИ — показание к проведению диагностической лапароскопии с целью выявления абдоминальной формы крипторхизма (рис. 6-63) или подтверждения диагноза монорхизма.
Истинный паховый крипторхизм следует отличать от ложного, обусловленного повышенным кремастерным рефлексом, при котором яичко выявляют у наружного отверстия пахового канала, а во время пальпации его можно опустить в мошонку.
При двустороннем истинном крипторхизме нередко отмечают признаки полового инфантилизма и гормональной дисфункции. В связи с тем, что вагинальный отросток брюшины при крипторхизме почти всегда остаётся необлитерированным, у четверти больных выявляют паховую грыжу.
Лечение
Неопущенное яичко низводят в мошонку. Операцию выполняют рано ввиду опасности различных осложнений, обусловленных аномальным расположением яичка, — в возрасте 1—2 лет.
В случае выраженных эндокринных нарушений проводят гормональное лечение, которое в части случаев приводит к опущению яичка без операции.
При эктопии яичко выделяют из окружающих тканей и опускают в мошонку, фиксируя за оболочки к tunica dartos (операция Шюллера).

При крипторхизме низведение и фиксацию яичка (орхипексию) осуществляют разными способами в зависимости от возможности мобилизации сосудов яичка. Иногда при первой операции яичко удаётся фиксировать лишь в наружном паховом кольце или у входа в
мошоночно-скротальную область. А второй этап, во время которого яичко и семенной канатик выделяют из окружающих тканей для низведения в мошонку, весьма травматичен и чреват опасностью повреждения сосудов семенного канатика. Особенно часто такая ситуация возникает при абдоминальной ретенции яичка. Чтобы избежать указанных осложнений, разработана методика двухэтапного низведения яичка с помощью лапароскопической техники.
Прогноз
Прогноз при эктопии яичка, как правило, благоприятный. При крипторхизме он зависит от степени недоразвития яичек. Фертиль-ность после операции при двустороннем крипторхизме не превышает 10%.
6.7.5. Водянка оболочек яичка и семенного канатика
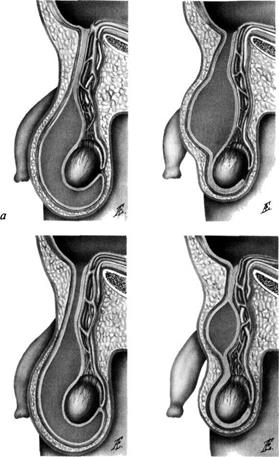
Водянка оболочек яичка (гидроцеле) и семенного канатика (фу-никулоцеле) — очень частые аномалии у детей; их развитие связано с незаращением влагалищного отростка брюшины и скоплением в его полости серозной жидкости. При отсутствии облитерации влагалищного отростка в дистальном отделе образуется водянка оболочек яичка. Если отросток облитерируется в дистальном отделе, а проксимальный остаётся открытым и сообщается с брюшной полостью, речь идёт о сообщающейся водянке семенного канатика. В случае отсутствия облитерации всего влагалищного отростка образуется сообщающаяся водянка оболочек яичка и семенного канатика. Когда происходит облитерация отростка в дистальном и проксимальном отделах, а жидкость скапливается в среднем его отделе, говорят о несообщающейся водянке оболочек семенного канатика, или кисте семенного канатика (рис. 6-64).
Образование водянки связывают со сниженной абсорбционной способностью стенки влагалищного отростка и несовершенством лимфатического аппарата паховой области. С возрастом возможно постепенное уменьшение и исчезновение водянки.
У детей старшего возраста и взрослых причинами возникновения гидроцеле и фуникулоцеле бывают травма и воспаление. При ударе в паховую область в оболочках семенного канатика может скопиться экссудат, не рассасывающийся длительное время. В этих случаях говорят об остро возникшей кисте семенного канатика.
Клиническая картина и диагностика
| в |
|
| г |
| б |
Водянка характеризуется увеличением половины, а при двустороннем заболевании — всей мошонки. При изолированной водянке яичка припухлость имеет округлую форму, у её нижнего полюса располагается яичко. Сообщающаяся водянка проявляется мягким эластическим образованием продолговатой формы, верхний край которого
Дата добавления: 2015-09-07; просмотров: 1191;
