Классификация. В 1970 г. на Международном конгрессе детских хирургов в Мельбурне была принята классификация (табл

В 1970 г. на Международном конгрессе детских хирургов в Мельбурне была принята классификация (табл. 5-2), в основу которой положено отношение прямой кишки к мышцам тазового дна, в частности лобково-прямокишечной мышце. Выделены три группы аномалий: высокие, средние, низкие. В первом случае подразумевают аге-незию и атрезию прямой кишки со свищом или без него; слепой конец кишки располагается над мышцами тазового дна. Ко второй группе
относят пороки, при которых слепой конец кишки расположен на уровне тазового дна. Третью группу составляют варианты, когда кишка расположена в центре петли лобково-прямокишечной мышцы.
Клиническая картина и диагностика
Каждой анатомической форме присущи свои особенности.
Атрезия анального отверстия
Атрезию анального отверстия распознают без труда при первичном осмотре: заднепроходное отверстие отсутствует (рис. 5-41, 5-42).
Во всех случаях возникает необходимость определить высоту атрезии, т.е. отношение кишки к мышцам, поднимающим задний проход, которые у новорождённых залегают на глубине 2 см от кожи анальной области. Под низкими атрезиями подразумевают варианты, когда слепой конец кишки располагается на глубине до 2 см от кожи, а под средними и высокими атрезиями — когда слепой конец расположен на большей глубине.
Клинически со стороны промежности можно отметить некоторые особенности, позволяющие оценить высоту атрезии. При высоких атрезиях промежность уменьшена в размерах, недоразвита, седалищные бугры сближены, нередко отсутствует копчик. На месте анального отверстия кожа чаще всего гладкая. Симптом «толчка» отрицательный (указательным пальцем выполняют толчкообразное
движение в проекции наружного сфинктера; если кишка, заполненная меконием, располагается недалеко от промежности, то палец исследователя ощущает противоудар, при этом симптом считают положительным).
Если осмотр ребёнка после рождения по каким-либо причинам не был проведён, то к концу суток новорождённый начинает беспокоиться, появляются обильные срыгивания и рвота желудочным содержимым, затем жёлчью и кишечным содержимым. Живот становится резко вздутым, видны растянутые петли кишечника. Ме-коний и газы не отходят. Развивается картина низкой кишечной непроходимости.
С целью определения высоты атрезии выполняют инвертограмму по Вангенстину. На область проекции заднепроходного отверстия наклеивают рентгеноконтрастный предмет, после чего выполняют обзорный снимок в боковой проекции в положении ребёнка вниз головой. По расстоянию между газовым пузырём в атрезированной кишке и меткой на промежности судят о высоте атрезии. Это исследование следует выполнять чере^12—15 ч после рождения; раньше этого времени газ не успевает достичь атрезированной кишки, поэтому можно получить ложный результат (рис. 5-43, 5-44.) feB настоящее время с целью определения уровня атрезии широкое применение нашло УЗИ промежности (рис. 5-45).
Наличие, расположение и полноценность наружного сфинктера определяют с помощью электромиографии, выполняемой игольчатыми электродами с четырёх точек.
Высокая частота сочетанных пороков развития требует выполнения УЗИ почек и сердца, проверки проходимости пищевода и желудка.
Атрезия заднепроходного отверстия
и прямой кишки со свищом в мочевую систему

Атрезия заднепроходного отверстия и прямой кишки со свищом в мочевую систему — наиболее тяжёлая форма порока. Этот порок встречают почти исключительно у мальчиков и, как правило, при высоких формах атрезии. В первые сутки жизни порок по клиническому течению не отличается от бессвищевых форм. К концу 2-х суток у ребёнка развивается картина низкой кишечной непроходимости, так как свищи с мочевым пузырём и уретрой чаще бывают узкими и мало проходимыми для мекония. При осмотре ребёнка в ряде случаев можно обнаружить выделение мекония из наружного отверстия уретры. Судить о локализации свища сложно. Наиболее часто, почти в 94% случаев, бывает ректоуретральный свищ с мембранозной или простатической частью уретры. В этих случаях выделения мекония из уретры незначительны и могут быть не связаны с мочеиспусканием.
Меконий выбрасывается в начале акта мочеиспускания почти неизменным, а последние порции мочи, как правило, бывают прозрачными. Вне мочеиспускания бывает отхождение газов через уретру.
В тех случаях, когда свищ открывается в мочевой пузырь, меконий постоянно смешивается с мочой и окрашивает её в зелёный цвет. При мочеиспускании моча бывает интенсивно зелёной, особенно последние её порции. Перечисленные признаки могут быть выражены в различной степени и даже отсутствовать, так как диаметр свищевого отверстия варьирует. По данным Б.В. Ларина, широкие свищи с выраженной симптоматикой составляют 18%, свищи средней ширины с непостоянными клиническими проявлениями — 41%, узкие «бессимптомные» свищи — 41%.
Диагноз уточняют рентгенологически с помощью цистоуретро-графии (рис. 5-46). Под контролем рентгеновского экрана в начальный отдел уретры на глубину 1—2 см погружают катетер, через который вводят 10—15% раствор натрия амидотризоата. На снимке в боковой проекции видно затекание контрастного вещества в прямую кишку.
402 ❖ Хирургические болезни детского возраста О- Раздел II Свищ в половую систему
Свищ в половую систему характерен преимущественно для девочек (рис. 5-47). Обычно он открывается в преддверие влагалища в области задней спайки, реже — во влагалище.
Клиническая картина при атрезии со свищом в половую систему во многом зависит от локализации и диаметра свища. Основной признак соустья — выделение мекония, а затем кала и газов через половую щель с первых дней жизни; анальное отверстие отсутствует. Если свищ короткий и достаточно широкий, характерен более или менее регулярный самостоятельный стул в первые месяцы жизни. При переходе на искусственное вскармливание стул становится реже, появляется запор.
При атрезии со свищом во влагалище свищевое отверстие, как правило, узкое, расположено выше девственной плевы. У девочек с влагалищным свищом через отверстие постоянно выделяется кишечное содержимое, что создаёт условия для восходящей инфекции. Недостаточное самостоятельное опорожнение кишки и невозможность проведения клизм из-за высокого расположения свища приводят к раннему появлению калового завала, хронической интоксикации с прогрессирующим ухудшением состояния. При ректовестибулярных свищах атрезию обычно относят к категории низких; в случаях рек-товагинального соустья атрезия всегда высокая и обычно сопровождается инфантилизмом наружных половых органов.
Свищ промежности
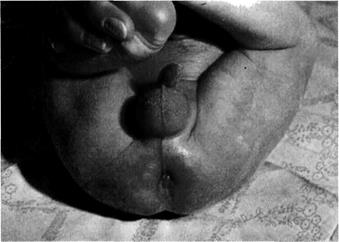
Свищ промежности наблюдают у мальчиков несколько чаще, чем у девочек. У девочек промежностный свищ бывает коротким и широким. У мальчиков протяжённость и ширина свища сильно варьируют; наружное отверстие может открываться в непосредственной близости от заднего прохода, в передней части наружного сфинктера, у корня мошонки и даже в области полового члена. В зависимости от анатомического варианта возможна клиническая картина полной либо частичной кишечной непроходимости (рис. 5-48—5-50).
Эктопия заднепроходного отверстия
Под эктопией заднепроходного отверстия подразумевают состояние, когда заднепроходное отверстие, имеющее все признаки нормального (хорошо открывается, сжимается и нормально функционирует), расположено на необычном месте — близко к половым органам.

|
| Рис. 5-48. Атрезия ануса со свищом в области ануса. |
Различают промежностную и вестибулярную эктопию. Истинную эктопию необходимо дифференцировать от свищевых форм атрезии, так как последние не в состоянии обеспечить полноценной функции и требуют хирургической коррекции. Различия заключаются в выявлении сокращений наружного сфинктера визуально или с помощью электромиографии. При эктопии он сокращается вокруг отверстия.
При свищах локализации сокращения наружного сфинктера и отверстия не совпадают. При эктопии заднепроходного отверстия функциональных отклонений не находят.
Врождённые сужения
заднепроходного отверстия и прямой кишки
Врождённые сужения заднепроходного отверстия и прямой кишки локализуются чаще всего на месте перехода энтодермальной части кишки в эктодермальную, т.е. в области гребешковой линии анального кольца. Форма и протяжённость стриктуры вариабельны. Иногда это тонкая мембрана, в других случаях — плотное фиброзное кольцо. Протяжённость сужения составляет от нескольких миллиметров до 2—4 см.
В период новорождённое™ и первые месяцы жизни врождённые стриктуры клинически обычно не проявляются, так как жидкий кал свободно проходит через сужение. При резких степенях стеноза у ребёнка с первых дней возникает запор, кал выделяется в виде узкой ленты. С введением прикорма запор становится более выраженным. Ребёнок беспокоен, прогрессируют вздутие живота, плохой аппетит, отставание в массе тела; формируется вторичный мегаколон.
Диагностика врождённого сужения анального канала не вызыва-ет затруднений. При ректальном пальцевом исследовании в зоне сУЖения определяется податливое эластическое кольцо; иногда при
резком стенозе не удаётся провести кончик пальца. Уточняют диагноз с помощью рентгеноконтрастного исследования прямой кишки, колоноскопии.
Лечение
Все виды атрезии заднепроходного отверстия и прямой кишки подлежат хирургическому лечению в условиях специализированного отделения. Экстренной операции в первые 2 сут жизни требуют все виды полных атрезии, а также свищевые формы: ректоуретральная, ректо-везикальная и при малых диаметрах — ректовагинальная, ректопро-межностная. В возрасте от 1—3 мес до 1—3 лет проводят коррекцию пороков со свищами в половую систему и на промежность, не вызывающих симптомов кишечной непроходимости. В последнее время отмечают стремление к более ранней коррекции врождённых пороков развития, с тем чтобы к моменту формирования и закрепления нервно-рефлекторных кортико-висцеральных связей добиться максимально приближенного к норме анатомического варианта.
При низких формах атрезии заднепроходного отверстия и прямой кишки выполняют одномоментную промежностную проктопластику.
В случаях средних форм атрезии (высота 1,5—2 см от кожи промежности) в настоящее время хорошо зарекомендовала себя сакропромеж-ностная проктопластика, позволяющая хорошо мобилизовать кишку, провести её через лобково-копчиковую связку и наружный сфинктер.
При высоких формах атрезии необходима значительная мобилизация кишки, выполнить которую можно лишь брюшно-сакропромеж-ностным способом. Обширность и травматичность такой операции у новорождённого требуют её разделения на два этапа. В первые дни жизни в левой подвздошной области накладывают противоестественный задний проход по Микулич-Радецкому на сигмовидную кишку максимально близко к зоне атрезии для ликвидации кишечной непроходимости. В возрасте от 2 мес до 1 года выполняют второй этап радикальной операции. Такая тактика позволяет не только добиться выздоровления детей, но и получить лучшие функциональные результаты.
После операции начиная с 10—14-го дня проводят профилактическое бужирование вновь созданного анального канала бужами Ге-гара, постепенно увеличивая от №8 до №11-12. Профилактическое бужирование в течение 2-2,5 мес позволяет создать нежный рубчик в месте перехода кишки в кожу и избежать стеноза прямой кишки. Бужирование проводят ежедневно в течение первых 1-2 нед в стаци
онаре, а затем дома это выполняют родители под еженедельным диспансерным контролем.
Всем детям с множественными пороками развития необходимы медико-генетическая консультация и постоянное диспансерное наблюдение. Поэтапно проводят коррекцию других сочетанных пороков (почек, половых органов, сердца, опорно-двигательной системы).
Прогноз
Прогноз заболевания, функциональный результат зависят как от тяжести порока и сочетанных аномалий, так и от правильности выбранной тактики оперативного вмешательства.
5.19. Заболевания прямой кишки 5.19.1. Выпадение прямой кишки
Выпадение прямой кишки у детей возникает значительно чаще, чем у взрослых. Это заболевание наблюдают преимущественно в возрасте от 1 года до 3 лет. Основные причины — врождённая слабость промежности, недостаточная фиксация прямой кишки вследствие атрофии жировой клетчатки у ослабленных детей. Провоцирующими моментами могут быть самые разнообразные факторы: заболевания толстой кишки (дизентерия, диспепсия), гипотрофия, усиленное напряжение брюшного пресса при запоре, длительное пребывание на горшке и др.
Частота выпадения прямой кишки связана с анатомо-физиологи-ческими особенностями детей раннего возраста (малая вогнутость крестца, вертикальное положение копчика, слабо выраженный лордоз и низкое стояние дна пузырно-прямокишечного и пузырно-маточно-прямокишечного углублений). В результате этого повышенное внут-рибрюшное давление направлено непосредственно на тазовое дно и прямую кишку. Мальчики страдают в 2—3 раза чаще, чем девочки.
Генетические аспекты. Выпадение влагалища и прямой кишки (176780) — одна из форм синдрома Элерса-Данлоса-Русакова.
Клиническая картина
В начальные стадии заболевания выпадает только слизистая оболочка и обычно с одной стороны; вправляется она самостоятельно. В дальнейшем выпадение становится полным, при этом кишка име
ет вид колбасообразной цилиндрической опухоли различной величины. Если выпавшая кишка долго остаётся невправленной, она отекает, кровоточит, покрывается фибринозно-гнойными наложениями, изъязвляется. При длительном выпадении, когда тонус сфинктера ещё сохранён, возможно ущемление кишки. Описаны случаи некроза кишки и развития перитонита.
Выпадение обычно происходит после дефекации. Сначала, когда тонус мышц тазового дна и наружного сфинктера сохранён, вправление слизистой оболочки сопровождается болью и совершается с трудом. В дальнейшем при гипотонии мышц тазового дна кишка легко вправляется, но и легко выпадает вновь. В тяжёлых случаях, особенно у ослабленных детей, кишка выпадает при каждом натуживании и крике, причём её вправление из-за выраженного отёка и утолщения становится затруднительным.
Диагностика
Диагностика чаще всего не представляет особых затруднений. Ошибки возможны при недостаточном исследовании больного, когда за пролабированную кишку принимают выпавший полип. Диагностическая ошибка может произойти при инвагинации, если внедрившаяся часть кишки выпадает из заднего прохода. Однако анамнез, общее состояние ребёнка, осмотр выпавшей кишки и пальцевое ректальное исследование позволяют поставить правильный диагноз.
Лечение
Лечение начинают с консервативных мероприятий. Нередко для наступления выздоровления достаточно нормализовать функцию кишечника и облегчить дефекацию. Важно назначить рациональный режим питания (калорийная пища с ограничением балластных веществ). При запоре внутрь дают подсолнечное или оливковое масло по 1 десертной ложке 3—4 раза в день, регулярно проводят очистительные клизмы. Необходимо приучить больного не тужиться, для чего на месяц запрещают высаживать ребёнка на горшок. Ребёнок должен испражняться лёжа на боку или спине. Этого в сочетании с общеукрепляющим лечением в большинстве случаев достаточно для выздоровления.
Если выпавшая кишка не вправляется самостоятельно, ребёнка укладывают на живот и поднимают его ноги вверх, разводя их одновре
менно в стороны. Смазав выпавшую кишку вазелиновым маслом, постепенно и осторожно вправляют её. Начинают с центральной части выпавшей кишки, где виден её просвет, вворачивая внутрь выпавший участок. По мере вправления центральной части кишки её наружная часть уходит внутрь сама. После вправления ребёнка кладут на живот и сводят ягодицы. При регулярном проведении указанных мероприятий и соблюдении правильного режима выпадение прямой кишки у 90-95% детей до 3-4 лет удаётся излечить консервативно.
Если консервативное лечение безуспешно, применяют инъекции спирта в параректальную клетчатку по Мезеневу (склерозирую-щая терапия). Данный метод приводит к асептическому воспалению с последующим замещением рыхлой клетчатки плотной рубцовой тканью, удерживающей прямую кишку на месте. Для инъекции применяют 70% спирт из расчёта 1,5 мл на 1 кг массы тела. Общее количество спирта для детей старшего возраста не должно превышать 20-25 мл.
Техника инъекции. Под наркозом в положении ребёнка на спине с приведёнными к животу ногами спирт впрыскивают в трёх точках (сзади и по бокам) под контролем указательного пальца левой руки, введённого в прямую кишку. Иглу вводят, отступив 1 — 1,5 см от заднего прохода, на глубину 5-6 см в параректальную клетчатку и в момент обратного выведения иглы вливают медленно спирт. Выздоровление наступает, как правило, после 1-2 инъекций. Интервал между повторными инъекциями составляет 3—4 нед.
В крайне редких случаях при безуспешности склерозирующей терапии (главным образом у детей старше 5 лет) показано оперативное вмешательство. Наиболее распространена операция Тирща. Суть её заключается в том, что через два небольших разреза вокруг прямой кишки через параректальную клетчатку проводят толстую шёлковую нить.
5.19.2. Полипы прямой кишки
Доброкачественные одиночные полипы — самый частый вид новообразований прямой кишки у детей. Они возникают в основном в возрасте от 3 до 6 лет. Мальчики и девочки страдают одинаково часто. Есть указания на то, что в анамнезе у детей, страдающих полипом прямой кишки, часто встречают заболевания ЖКТ. Следовательно, своевременное лечение этих заболеваний служит профилактикой Полипов прямой кишки.
Генетические аспекты
• Диффузный семейный полипоз (* 114500, 5q21, ген АРС, 9?) — множественные аденоматозные полипы в ободочной и прямой кишках. Без лечения это заболевание становится фатальным, поскольку после 40 лет у 100% больных развивается рак.
• Синдром Гарднера — наследственная патология (* 175100, 5q21— q22, мутация гена АРС, развивается до 10-летнего возраста и характеризуется полипозом толстой кишки в сочетании с фиброзной дис-плазией черепа, остеомами, фибромами и эпидермоидными кистами. Полипы в толстой кишке имеют тенденцию к малигнизации.
• Синдром Пейтца-Егерса (*175200, 91; Пейтца-Турена синдром, Пейтца—Турена-Егерса синдром, лентигиноз периорифициаль-ный) — мутации в гене серин/треонин киназы 11 (602216) — гамар-томные полипы по всему ЖКТ; пигментация кожи и слизистых оболочек в области щёк, губ и на пальцах. Клинические симптомы могут быть такими же, как и при кишечной инвагинации, включая коли-кообразные боли в животе.
• Синдром Тюрко (♦ 276300, АРС, GS, FPC [рак толстой кишки], 114500, 5q21-q22; ♦ с глиобластомой 276300, MLH1, С0С42[рак толстой кишки семейный неполипозный], 120436, Зр21.3; ♦ 276300, PMS2, PMSL2, 600259, 7р22) — полипоз (аденоматоз) ободочной и толстой кишок, аденокарцинома толстой кишки и желудка, центральная узелковая гиперплазия печени, глиома, глиобластома, астроцито-ма, пятна цвета «кофе с молоком», множественные липомы.
Клиническая картина
Клиническая картина полипа весьма характерна. Родители замечают, что в конце дефекации у ребёнка выделяется алая кровь — от нескольких капель до значительного количества. Кровотечение связано с травматизацией каловыми массами слизистой оболочки полипа, богатой кровеносными сосудами.
После дефекации родители иногда отмечают «выпадение прямой кишки», вправляемое самостоятельно. В этих случаях за выпавшую прямую кишку принимают пролабирующий полип, расположенный близко от заднего прохода или имеющий длинную ножку. Иногда происходит ущемление выпавшего полипа, что сопровождается болью. Причиной тенезмов и учащённых позывов на дефекацию может быть воспаление полипа.
Диагностика
Диагноз полипов прямой кишки не представляет больших затруднений. Исследование начинают с осмотра области заднего прохода для исключения трещин и геморроя. При пальцевом ректальном исследовании, которому предшествует очистительная клизма, удаётся пальпировать полипы, располагающиеся не далее 6—8 см от заднего прохода.
Для диагностики высоких полипов применяют ректоромано-скопию.
В случае выявления нескольких полипов говорят о полипозе прямой кишки, который может быть изолированным или сопутствовать полипозу расположенных выше отделов толстой кишки. В таких случаях применяют рентгеноконтрастное исследование толстой кишки — ирригографию, а если есть возможность — фиброколоноскопию.
Лечение
Полип удаляют с применением ректальных зеркал или ректоскопа. Ножку полипа прошивают или применяют электрокоагуляцию. При множественных полипах их успешно удаляют через фиброколоноскоп.
Тотальный полипоз — показание к проведению субтотальной или даже тотальной колэктомии.
5.19.3. Трещина заднего прохода
У детей трещины заднего прохода чаще всего возникают при хроническом запоре. Плотные каловые массы вызывают надрывы слизистой оболочки заднего прохода или нижнего отдела прямой кишки. У некоторых детей в анамнезе есть указания на длительную диарею, острицы. При упорной диарее слизистая оболочка прямой кишки отекает, становится легко ранимой. Зуд в области заднего прохода, вызываемый острицами, также может способствовать образованию трещин. Иногда трещины возникают из-за надрывов слизистой оболочки при рубцовом сужении заднего прохода.
клиническая картина и диагностика
Главный симптом при трещине заднего прохода — резкая боль во вРемя дефекации. Боясь усиления боли, дети задерживают кал, что в свою очередь приводит к уплотнению каловых масс и ещё большей
травматизации слизистой оболочки с углублением трещин. В конце акта дефекации выделяется несколько капель алой крови.
Трещины сначала бывают поверхностными, увидеть их можно только при тщательном осмотре области заднего прохода и раздвигании анальных складок. Чаще они локализуются на задней полуокружности в виде продолговатой эрозии или небольшой ранки с воспалёнными краями. Задний проход обычно сомкнут. Попытка ввести палец в прямую кишку вызывает сильное беспокойство и плач ребёнка.
Заболевание может быть длительным. Самопроизвольно трещины излечиваются редко.
Лечение
Лечение начинают с мероприятий, направленных против основного заболевания. При запоре назначают послабляющую диету, внутрь дают подсолнечное или кукурузное масло.
Для снятия спазма наружного сфинктера применяют тёплые ванны с добавлением раствора перманганата калия, свечи с бензокаи-ном, тёплые клизмы из настоя ромашки.
Трещину прижигают 10% раствором нитрата серебра, затем смазывают 33% бензокаиновой мазью.
Лечение трещин, начатое в первые дни их возникновения, даёт хорошие результаты — вскоре происходит их заживление.
При неэффективности лечения длительно существующих трещин выполняют спиртоновокаиновую блокаду по Аминеву. Для этого тонкой иглой под трещину вводят 2—3 мл 0,25% раствора про-каина. Затем под основание раны на глубину 1 см впрыскивают 70% спирт в количестве 1—2 мл в зависимости от размера трещины. Обычно для полного заживления трещины бывает достаточно 1-2 инъекций.
5.19.4. Геморрой
Геморрой в детском возрасте встречают крайне редко, в основном у детей 12-14 лет. Возникновению геморроя способствуют спазм и нарушение оттока крови из геморроидальных вен при чрезмерно длинной и подвижной сигмовидной кишке, болезни Гиршпрунга, привычном запоре, портальной гипертензии.
Глава 5 Ф Пороки развития и заболевания брюшной стенки <f 413
Клиническая картина и диагностика
Заболевание характеризуется неприятными субъективными ощущениями, зудом, болью в области заднего прохода. При осмотре видны выходящие за пределы сфинктера, просвечивающие сквозь слизистую оболочку кишки узлы синего цвета, спадающиеся после прекращения натуживания.
Ректальное пальцевое исследование, осмотр с помощью ректального зеркала и ректороманоскопия позволяют провести дифференциальную диагностику между геморроем, трещиной заднего прохода и полипом прямой кишки.
Дата добавления: 2015-09-07; просмотров: 1915;
