Система теплорегуляции и теплоотдачи 3 страница
Наиболее информативным, доступным и точным показателем состояния дыхания и газообмена служит кислотно-основное состояние крови: рН — концентрация водородных ионов, выраженная отрицательным логарифмом; рС02 — напряжение углекислого газа; BE — Дефицит основания; р02 — напряжение кислорода. В норме рН крови колеблется в пределах 7,35—7,45; рН ниже 7,35 свидетельствует об ацидозе, накоплении кислых продуктов; рН выше 7,45 указывает на алкалоз.
Ацидоз. При газовом (дыхательном) ацидозе содержание кислых продуктов увеличивается за счёт повышения напряжения углекислого газа (норма — 40 мм рт.ст.). Дыхательный ацидоз развивается при
недостаточной вентиляции лёгких, происходящей вследствие различных причин: угнетения дыхательного центра анестетиками, остаточного действия миорелаксантов, нарушения проходимости дыхательных путей у детей с эмфиземой лёгких или травматическими повреждениями грудной клетки, при полиомиелите, тяжёлых трахео-бронхитах, различных видах крупа, поражении ЦНС, отравлениях и др. Дыхательный ацидоз возможен в послеоперационном периоде вследствие болевой гиповентиляции. Метаболический (обменный) ацидоз свидетельствует о недостатке оснований (BE, норма от +1 до -1). Эти изменения возникают при почечной недостаточности, начальных стадиях перитонита, сахарного диабета, сердечно-сосудистых расстройствах, нарушениях водно-электролитного равновесия, шоке. Травматичность операции, большое количество перелитой крови также способствуют возникновению метаболического ацидоза.
Некомпенсированный метаболический ацидоз в тяжёлой форме — опасный синдром. Помимо характерных сдвигов кислотно-основного состояния, ему свойственны угнетение сердечной деятельности и снижение АД, нарушение периферического кровообращения, анурия. Довольно часто у детей возникают угнетение сознания, гиподинамия и одышка.
Алкалоз развивается значительно реже, чем ацидоз. Дыхательный алкалоз бывает при ИВЛ во время наркоза, у детей с учащённым дыханием при гипертермии, судорогах. Метаболический алкалоз может развиться при значительных потерях ионов хлора и калия (частая рвота, пилороспазм и др.), чрезмерном введении натрия гидрокарбоната для коррекции метаболического ацидоза.
Поддержание нормальных вентиляции и газообмена у детей — сложная задача в послеоперационном периоде, а также при нарушении дыхания, обусловленном другими причинами.
Поддержание адекватных дыхания и газообмена обеспечивают следующими мероприятиями.
1. Обеспечение свободной проходимости дыхательных путей.
• Правильное положение в постели (приподнятый головной конец, положение на здоровой стороне после резекции лёгкого; маленьких детей периодически можно брать на руки, осторожно переводя их в вертикальное положение, и т.п.).
• Через несколько часов после операции ребёнка поворачивают, протирают ему спину тампоном, смоченным спиртовым раствором камфоры, обязательно заставляют глубоко дышать, проводят дыхатель
ную гимнастику, выполняют перкуссионный массаж (лёгкое простукивание) грудной клетки. « Аспирация содержимого из носоглотки и ротоглотки, назначение муколитиков (трипсина, химотрипсина, ацетилцистеина) с последующей аспирацией.
•Ларингоскопия и катетеризация трахеи и бронхов, трахеобронхос-копия.
• Длительная назальная интубация. i Трахеостомия.
2. Кислородная и ингаляционная терапия, f, Кислородотерапия необходима практически всем детям, находящимся на лечении в послеоперационной палате, В большинстве случаев эффективны ингаляции 30—40% кислорода через носовой катетер, лицевую маску, кислородную палатку, трахеостому. Кислород всегда подают увлажнённым и подогретым до температуры тела, для чего поток газа пропускают через банку Боброва, содержащую тёплую воду, либо через специальные увлажнители.
• По специальным показаниям при пневмониях, трахеобронхите, отёке подсвязочного пространства гортани проводят ингаляции. Новорождённых и грудных детей помещают в кувез или специальные камеры, в которых создают повышенную влажность и определённую концентрацию кислорода.
• Дыхание с повышенным давлением на выдохе показано в ближайшем послеоперационном периоде для профилактики ателектазов, а также для расправления лёгких, при аспирационной пневмонии, «шоковом лёгком». Повышенное давление на выдохе создают с по-
/ мощью наполненного кислородом полиэтиленового мешка, который надевают на голову ребёнка, или путём создания клапана на эндо-Трахеальной трубке; при этом давление увеличивают до 4—5 см вод. ст.
• Гипербарическая оксигенация показана при трофических нарушениях, для улучшения оксигенации после операции, при септических состояниях, язвенных энтероколитах и т.п.
• В тех случаях, когда никакими другими методами напряжение кислорода нельзя повысить более чем до 40 мм рт.ст., а напряжение углекислого газа уменьшить до уровня ниже 65-70 мм рт.ст., показана ИВЛ с помощью специальных аппаратов.
При лечении больных с метаболическим ацидозом необходимо прежде всего устранить его причины: гиповолемию, охлаждение, болевой синдром. В тех случаях, когда причина устранена, а метаболи
ческий ацидоз сохраняется (низкий рН, BE -8 и ниже), внутривенно вводят 4% раствор гидрокарбоната натрия, рассчитывая его количество в миллилитрах по следующей формуле: ВЕхО,5хмассу тела ребёнка в килограммах. Если нет возможности определить BE, раствор гидрокарбоната натрия вводят из расчёта 0,1—0,2 г сухого вещества на 1 кг массы тела ребёнка. Для ликвидации метаболического ацидоза можно применять трометамол.
При дыхательном алкалозе прежде всего устраняют причину, вызывающую учащение дыхания (борьба с гипертермией, прекращение судорог), введением кальция хлорида, а если учащённое дыхание сохраняется, вводят тримеперидин.
Метаболический алкалоз труднее поддаётся коррекции. Если выявлен дефицит ионов натрия или калия, нужно ввести соответствующие растворы. Особенно важно устранить гипокалиемию. При передозировке гидрокарбоната натрия применяют раствор Рингера.
Рекомендуют использовать 5% раствор аммония хлорида, ацета-золамид (50—100 мг/сут).
Лихорадочные состояния
Нарушение сознания, сердечно-сосудистой регуляции и дыхательной функции довольно часто бывают следствием резкого и длительного повышения температуры тела ребёнка, что в свою очередь может сопровождаться развитием судорожного синдрома.
Лечение лихорадочных состояний проводят комплексно в двух направлениях.
• Увеличение теплоотдачи, т.е. использование физических методов охлаждения (пакеты со льдом к голове, шее, в подмышечные и паховые области, обдувание вентилятором, растирание спиртосодержащими жидкостями, промывание желудка холодной водой).
• Снижение теплопродукции, т.е. назначение так называемых лити-ческих смесей.
Жаропонижающую терапию не следует назначать для регулярного «курсового» приёма — только при подъёмах температуры тела выше 38,5 X.
В состав литических смесей входят следующие ингредиенты:
• антипиретики (50% раствор метамизола натрия в дозе 5-10 мг/кг, парацетамол — 10-15 мг/кг, ибупрофен — 10-15 мг/кг);
• антигистаминные препараты (хлоропирамин, клемастин из расчёта 0,2-0,3 мг/кг);
• нейролептики (2,5% раствор хлорпромазина в дозе 0,3—0,5 мг/кг);
• в тяжёлых случаях используют гормоны (преднизолон из расчёта 1—3 мг/кг).
Судорожный синдром
Лечение судорожного синдрома в значительной степени зависит рт причины, вызвавшей это состояние. В качестве неотложных ме-рюприятий, даже до уточнения этиологии судорог, можно рекомендовать обеспечение необходимого газообмена с поддержанием свободной проходимости дыхательных путей, оксигенацией, ИВ Л, так £ак в любой момент может произойти остановка дыхания. Одновременно проводят специфическую противосудорожную терапию:
• бензодиазепины (быстродействующие препараты диазепам в дозе 0,3-0,5 мг/кг внутривенно или лоразепам 0,05-0,1 мг/кг внутрь);
• фенитоин с относительно длительным действием в дозе 15-20 мг/кг внутривенно медленно;
• фенобарбитал (обладает выраженным противосудорожным и снотворным действиями) в дозе 10 мг/кг внутривенно;
• оксибат натрия — внутривенное введение 20% раствора в дозе 60-100 мг/кг.
Нарушения водно-электролитного обмена
$ Нарушения водно-электролитного обмена проявляются довольно рогатой клинической симптоматикой. Водно-электролитное равновесие в послеоперационном периоде нарушается вследствие невоз-1#ещённой кровопотери, рвоты, одышки, повышенной температуры |ела, пареза кишечника, внепочечной потери жидкости у больных со Ьвищами и дренажами, в результате перспирации, а также при чрез-рррном введении жидкости и солей. При этом могут возникнуть следующие состояния.
Дегидратация характеризуется беспокойством или, наоборот (при Тяжёлой степени), апатией, сухостью кожи и слизистых оболочек, за-падением родничков и глазных яблок, тахикардией, гипотензией, оли-гурией. При лабораторных исследованиях выявляют повышение показателей гематокрита, относительной плотности мочи, снижение ОЦК. Дегидратация развивается при частой рвоте, диарее, кишечных сви-*Цах, а после операции — главным образом в связи с недостаточной компенсацией физиологических потребностей и потерь жидкости.
Гипергидратация развивается значительно реже. Она проявляется симптомами отёка лёгких (влажные хрипы, одышка, сердечная недостаточность), снижением показателей гематокрита, гемоглобина и количества эритроцитов. Гипергидратация возникает при чрезмерном введении изотонического раствора натрия хлорида, при почечной и сердечной недостаточности. В послеоперационном периоде состояние гипергидратации чаще всего зависит от нарушения выделительной функции почек и чрезмерного введения жидкости.
Гипокалиемия — уменьшение содержания ионов калия в плазме крови — проявляется мышечной слабостью, парезом кишечника, специфическими изменениями на ЭКГ (снижением сегмента ST ниже изолинии, уплощением зубца Tt удлинением интервала Q—T). При резкой гипокалиемии наступают депрессия и угнетение сознания. Нормальное содержание ионов калия в плазме составляет 4—5 ммоль/л, или 16—20 мг%. Окончательно диагноз гипокалиемии устанавливают на основании определения количества ионов калия в плазме. Гипокалиемия развивается при чрезмерном введении изотонического раствора натрия хлорида, лечении адренокортикотропным гормоном и глюкокортикоидами, при диарее, многократной рвоте, токсических диспепсиях, диабетической коме, нефритах. В послеоперационном периоде потери ионов калия увеличиваются в связи с уменьшением его поступления с пищей, распадом белков, кровопотерей, дренированием брюшной и грудной полостей, введением жидкостей, не содержащих ионов калия.
При гиперкалиемии развиваются возбуждение, нарушения ритма сердца, брадикардия вплоть до остановки сердца; выявляют резкое увеличение содержания ионов калия в плазме. На ЭКГ появляется заострённый зубец Т. Гиперкалиемия возникает значительно реже гипокалиемии — при тяжёлых ожогах, травмах, в первые сутки после операции и наркоза, при почечной недостаточности, острой надпо-чечниковой недостаточности, анурии, массивных гемотрансфузиях (особенно старой крови), передозировке препаратов калия.
Гипонатриемия часто сочетается с клеточной гипергидратацией и внеклеточной дегидратацией. В клинической картине преобладают судороги, потеря сознания, отёк и пастозность тканей, низкая относительная плотность мочи, снижение тонуса артериальных сосудов. Окончательный диагноз устанавливают, определяя концентрацию ионов натрия в плазме крови. Нормальное его содержание составляет 140—146 ммоль/л. Гипонатриемию наблюдают при рвоте, диарее, гипергидратации, менингитах, перитонитах, шоке.
$t Гипернатриемия по клинической симптоматике соответствует де-ишдратации и сочетается с ней.
■Энергетические потребности
Щ Энергетические потребности ребёнка вследствие операции и нар-шэа увеличиваются в несколько раз. Для компенсации этих потреб-Ё&стей в организме усиливается метаболизм углеводов: они в гораздо рольшем количестве, чем обычно, образуются из белков и жиров, что «доводит к ацидозу и выделению азота с мочой. Развиваются относительная недостаточность ферментных систем, снижение содержа-пя аскорбиновой и никотиновой кислот, тиамина (витамин В,) и рибофлавина (витамин В2).
щ. Большой расход белка для энергетических целей, синтеза фермен-|ов, гормонов и других биологических субстанций приводит к нарушению азотистого обмена, гипо- и диспротеинемии. L Водно-электролитный и энергетический баланс после операции лучше всего нормализуется при обычном питании ребёнка. Поэтому в тех |ручаях, когда операцию проводили не на органах ЖКТ, ребёнку можно |ръ пить уже после того, как он проснулся, если его самочувствие удовлетворительное. Если вода не вызывает рвоту, ребёнка можно кормить: |етей грудного возраста — молоком и питательной смесью, старших де-|сй — жидкой пищей. В последующие дни назначают соответствую-рйую возрасту диету, богатую белками и витаминами. Новорождённым
| Г |
^ледоношенным детям из-за опасности регургитации пить дают лишь После того, как врач убедится, что в течение 4 ч из желудка не удаётся рспирировать более 5 мл жидкости. Кормление начинают с 5 мл 5% раствора глюкозы или воды, увеличивая количество жидкости каждые Ц\Ч. Через сутки на каждое кормление ребёнку дают по 30—40 мл глю-ы пополам с молоком. Постепенно количество пищи увеличивают. Возможности энтерального питания у детей после операции мо-р8?т быть ограничены из-за нежелательности приёма пищи и жидкости через рот в связи с характером операции, из-за отсутствия аппетита, снижения моторики ЖКТ, активности ферментов и нарушения Дроцесса всасывания. Поэтому для возмещения необходимого количества калорий, жидкости и солей, а также пластических функций в большинстве случаев проводят частичное или полное парентеральное питание и инфузионную терапию. С помощью инфузионной терапии осуществляют также коррекцию водно-электролитного баланса У Детей с различными «нехирургическими» заболеваниями.
Правильное проведение парентерального питания и инфузионной терапии основано прежде всего на возмещении необходимых физиологических потребностей, потерь воды и электролитов во время операции и вследствие других причин (дренажи, рвота и т.п.). Потери устанавливают на основании диуреза, учёта количества отделяемого из свищей и определения содержания в плазме электролитов. Так, в секрете желудка содержание ионов натрия в норме составляет 80— 150 ммоль/л, а ионов калия — 5—8 ммоль/л, из подвздошной кишки — соответственно 40—135 и 5—30 ммоль/л. Нормальное содержание ионов натрия и калия в плазме крови было приведено выше.
При расчёте вводимой жидкости в послеоперационном периоде можно исходить из следующих цифр: ребёнок в возрасте 3 дней должен получить в сутки 40—50 мл жидкости на 1 кг массы тела, в 5 дней — 80-100 мл/кг, в 10 дней — 125—150 мл/кг, в 3 мес — 140—160 мл/кг, ребёнок 2 лет — 115-125 мл/кг, 10 лет — 70-85 мл/кг, в возрасте 14 лет — 50-60 мл/кг.
При дегидратации внутривенно вводят жидкость, содержащую 5— 10% раствор глюкозы, раствор Рингера. Вместо последнего можно назначать более сложные солевые растворы. При резкой гиповолемии сначала восполняют необходимый объём крови плазмой, декстраном (средняя молекулярная масса 50000—70000), а затем вводят глюкозу и солевые растворы. При расчёте общего количества вводимой жидкости можно руководствоваться приведёнными выше суточными нормами для детей различного возраста.
Лечение гипергидратации заключается в ограничении или прекращении приёма жидкости, введении гипертонических растворов глюкозы, сердечных средств.
Для поддержания электролитного баланса очень важно своевременное введение ионов калия. В первые 2 сут после операции существует опасность гиперкалиемии, поэтому без специальных показаний вводить растворы с ионами калия не следует. В дальнейшем можно исходить из расчёта, что детям до 3 лет необходимо в сутки 3 ммоль/кг калия, старше 3 лет — 1,5—2 ммолъ/кг. Для возмещения недостатка электролитов применяют 5% и 7,5% растворы калия хлорида, причём 1 мл 7,5% раствора содержит 1 ммоль ионов калия. Лучше всего вводить калия хлорид в 5-10% растворе глюкозы. Такое снижение концентрации хлорида уменьшает опасность возникновения осложнений. Можно применять и 1% раствор калия хлорида, в 10 мл которого содержатся 2 ммоля ионов калия. Следовательно, ребёнку этот раствор вводят в количестве 15—20 мл на 1 кг массы тела в сутки; 15% раствор калия хлорида дают внутрь по 1 чайной ложке 3 раза в день.
Возместить потребность в калориях только с помощью глюкозы невозможно, так как потребуется ввести жидкости в 3-4 раза больше, чем необходимо организму. Поэтому применяют внутривенное введение специальных жировых эмульсий, набора аминокислот и белковых гидролизатов. Углеводы, помимо 10, 20 или 40% растворов Глюкозы, лучше применять в виде инвертированного сахара (смеси глюкозы с фруктозой). В первые сутки после операции необходимо вводить большое количество (в 1,5—3 раза выше нормы) витаминов С, группы В, РР, так как они способствуют биосинтезу белка и улучшают все виды обмена. В общей сложности кроме возмещения кро-вопотери переливанием крови и эритроцитарной массы в первые сутки после операции ребёнок должен получить примерно 2/3 необходимой жидкости, а в дальнейшем — суточные дозы жидкости, электролитов, углеводов, жиров и белков, обеспечивающих энергетические потребности. Общее количество жидкости складывается из всех введённых препаратов, 5-10% раствора глюкозы, изотонического раствора натрия хлорида и раствора Рингера, В последние годы используются различные питательные смеси, которые вводят в желудок или кишечник.
Переливание крови — важная составная часть инфузионной терапии. Однако переливание донорской крови нельзя считать простой и безопасной манипуляцией, поэтому при кровопотере до 15—17% ОЦК замещение следует проводить различными кровезаменителями (ге-модилютантами) — глюкозой, изотоническим раствором натрия хлорида, альбумином. При большой кровопотере примерно половину её замещают кровью и половину — кровезаменителями.
Объём кровопотери определяют несколькими методами, наиболее простой из них — взвешивание салфеток.
Избыточное переливание крови у детей опасно и может привести К анафилактической реакции, отёку лёгких. При переливании цитатной крови всегда нужно вводить гидрокарбонат натрия или тро-метамол. Переливаемую кровь нагревают до температуры тела.
Обеспечение внутривенных вливаний у детей младшего возраста представляет серьёзную проблему в связи с плохой выраженностью вен. Для внутривенных введений выполняют венепункцию или венесекцию.
Канюлирование крупных вен, особенно у новорождённых, — потенциально весьма опасный метод: он может привести к тромбозам, эмболиям и другим тяжёлым осложнениям. Поэтому у новорождённых и детей грудного возраста канюлирование крупных вен должен выполнять специалист и только по строгим показаниям.
Желудочно-кишечный тракт
Поддержание нормальной функции ЖКТ в значительной степени обеспечивается коррекцией электролитного баланса. При парезе же-лудка периодически аспирируют содержимое и промывают желудок холодной водой. При парезе кишечника внутримышечно или внутривенно вводят 0,05% раствор неостигмина метилсульфата в дозе 0,1 мл на год жизни ребёнка и назначают гипертонические клизмы с применением 10% раствора натрия хлорида. Иногда полезны внутривенные введения 10% раствора натрия хлорида и паранефральная новокаиновая блокада.
2.5.3. Сердечно-лёгочная реанимация
Реанимация — комплекс лечебных мероприятий, направленный на поддержание и восстановление внезапно прекратившихся дыхания и кровообращения.
Продолжительность клинической смерти до развития необратимых изменений в клетках коры головного мозга составляет 3—6 мин. У детей в 60-80% случаев клиническая смерть возникает в результате нарушений функции дыхания.
Для установления диагноза клинической смерти считают достаточным наличие следующих симптомов:
• отсутствие сердечной деятельности;
• отсутствие сознания и арефлексия;
• остановка дыхания;
• расширение зрачков и отсутствие их реакции на свет. Отсутствие пульса на сонных артериях при пальпации — самый
простой и быстрый способ диагностики остановки кровообращения. Потеря сознания — один из наиболее ранних признаков, возникающих через несколько секунд после остановки кровообращения.
Остановку дыхания можно определить по отсутствию экскурсии грудной клетки. Следует учитывать, что дыхательные движения могут сохраняться в течение 20-30 с после остановки сердца.
Расширение зрачков и отсутствие их реакции на свет — признаки гипоксии мозга, проявляющиеся через 40-60 с после внезапной остановки кровообращения.
Ещё до начала реанимации обязательно следует выполнить два следующих действия.
1. Отметить время остановки сердца (или начала реанимационных мероприятий).
2. Позвать на помощь. Один человек не сможет долго проводить эффективные реанимационные мероприятия, даже в минимальном объёме.
А. Дыхательные пути
Свободную проходимость дыхательных путей обеспечивают различными способами — в зависимости от обстоятельств. Если в дыхательных путях нет большого количества патологического содержимого, ребёнка укладывают на бок (или поворачивают на бок голову), раскрывают ему рот и очищают ротовую полость и глотку тупфером или пальцем, обёрнутым тканью.
При наличии большого количества жидкого содержимого в дыхательных путях (например, при утоплении) маленького ребёнка приподнимают за ноги вниз головой, слегка запрокидывают голову и постукивают по спине вдоль позвоночника. В этой же ситуации старшего ребёнка можно положить животом на бедро человека, проводящего реанимационные мероприятия, чтобы голова ребёнка свободно свисала вниз. В госпитальных условиях для удаления содержимого дыхательных путей пользуются механическими отсосами.
При удалении твёрдого тела лучше всего провести приём Хаймли-ха: плотно обхватить туловище пациента обеими руками под рёберной дугой и осуществить резкое сдавление нижнего отдела грудной клетки. Резкое повышение давления в дыхательных путях выталкивает инородное тело.
После очищения ротовой полости и глотки от содержимого необходимо придать ребёнку положение, обеспечивающее максимальную проходимость дыхательных путей. Для этого запрокидывают голову ребёнка, подкладывают валик под плечи, выводят вперёд нижнюю челюсть и открывают рот.
На догоспитальном этапе для поддержания корня языка можно использовать воздуховоды. Введение воздуховода в подавляющем большинстве случаев освобождает от необходимости постоянно удерживать в выведенном положении нижнюю челюсть, что значительно облегчает проведение реанимационных мероприятий. Введение воздуховода (дугообразной трубки овального сечения с загубником) осуществляют следующим образом: сначала воздуховод вставляют в рот пациента изгибом вниз, продвигают до корня
языка и только потом устанавливают в нужную позицию путём поворота его на 180°
При отсутствии эффекта и невозможности выполнить прямую ларингоскопию следует провести микроконикостомию — перфорацию перстневидно-щитовидной мембраны толстой иглой.
Интубация трахеи — наиболее надёжный метод восстановления и поддержания свободной проходимости дыхательных путей. Эту манипуляцию обычно выполняют под прямым ларингоскопическим контролем. Интубация трахеи не только обеспечивает свободную проходимость дыхательных путей, но и даёт возможность вводить эндот-рахеально некоторые медикаментозные препараты, необходимые при реанимации.
В. Искусственная вентиляция лёгких
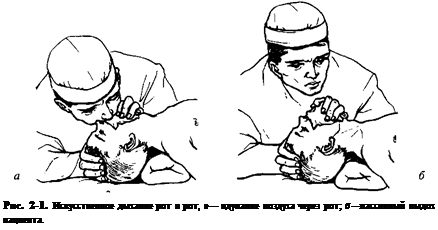
К самым простым следует отнести экспираторные способы ИВЛ («рот в рот», «рот в нос»), в основном используемые на догоспитальном этапе. Чаще всего применяют методику искусственного дыхания «рот в рот». Техника проведения проста: человек, выполняющий искусственное дыхание, закрывает пациенту носовые ходы двумя пальцами, вдыхает и, плотно прижимая свои губы ко рту реанимируемого, делает выдох в его лёгкие. За один такой «вдох» ребёнка в его дыхательные пути должен попасть объём воздуха, примерно в 1,5 раза превышающий его дыхательный объём. После этого человек, выполняющий искусственное дыхание, несколько отстраняется, чтобы позволить воздуху выйти из лёгких ребёнка (рис. 2-1). Частота искусственных дыхательных циклов зависит от возраста пациента. Например, новорождённым ИВЛ следует проводить с частотой около 40 в минуту, а детям 5-7 лет — 24—25 в минуту. Критерием для определения должного объёма служит достаточная амплитуда движения грудной клетки.
Искусственное дыхание «рот в нос» применяют в тех ситуациях, когда в области рта существуют повреждения, не позволяющие добиться герметичности. При этой методике вдувание воздуха производят в нос, а рот при этом плотно закрывают.
На этапе врачебной помощи при проведении ИВЛ используют саморасправляющийся дыхательный мешок или автоматические респираторы.
Основное преимущество ИВЛ с помощью дыхательного мешка — в лёгкие больного подаётся газовая смесь с содержанием кислорода
не менее 21%. ИВЛ проводят через лицевую маску, интубационную эндотрахеальную трубку или трахеостомическую канюлю. Оптимальна ИВЛ с помощью автоматических респираторов.
С. Кровообращение
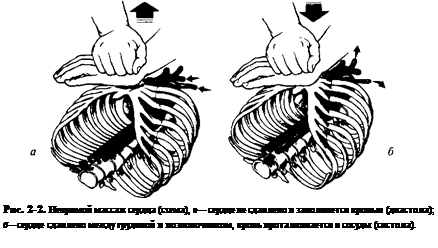
Наиболее распространённый способ искусственного поддержания кровообращения — закрытый массаж сердца (рис. 2-2). Для того чтобы он был эффективным, необходимо соблюдать следующие условия.
1. Пациент должен лежать на твёрдой поверхности. Для обеспечения большего притока крови к сердцу пациента его ноги необходимо приподнять на 60°
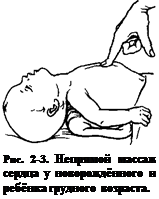
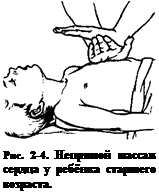
2. Точка приложения силы при компрессии у новорождённых и грудных детей расположена посередине грудины. В возрасте от 1 до 10 лет — между средней и нижней третями, а у детей старшего возраста — на нижней трети грудины. Пациентам грудного возраста и новорождённым массаж обычно проводят пальцами (рис. 2-3), детям от 1 до 8 лет — ладонью одной руки, старше 8 лет — двумя ладонями (рис. 2-4).
3. Степень смещения грудины и частота компрессий зависят от возраста детей.
 Если реанимацию проводит один человек, он делает 2 искусственных вдоха и 8-10 компрессий грудной клетки. При большем количестве людей, проводящих реанимацию, один постоянно проводит ИВЛ, а второй — закрытый массаж сердца.
Если реанимацию проводит один человек, он делает 2 искусственных вдоха и 8-10 компрессий грудной клетки. При большем количестве людей, проводящих реанимацию, один постоянно проводит ИВЛ, а второй — закрытый массаж сердца.
 Для поддержания искусственного кровообращения также можно применить метод активной компрессии-декомпрессии с помощью аппарата «СагсНо Ритр». «СагсНо Ритр» — специальная ручка с калибровочной шкалой (для дозирования усилий компрессии и декомпрессии), имеющая вакуумную присоску. Устройство прикладывают к передней поверхности грудной клетки, при этом оно присасывается к коже грудной клетки, что позволяет осуществлять не только активное сжатие, но и активное расправление грудной клетки, т.е. обеспечивать не только искусственную систолу, но и диастолу. Эффективность этой методики подтверждают результаты многих исследований.
Для поддержания искусственного кровообращения также можно применить метод активной компрессии-декомпрессии с помощью аппарата «СагсНо Ритр». «СагсНо Ритр» — специальная ручка с калибровочной шкалой (для дозирования усилий компрессии и декомпрессии), имеющая вакуумную присоску. Устройство прикладывают к передней поверхности грудной клетки, при этом оно присасывается к коже грудной клетки, что позволяет осуществлять не только активное сжатие, но и активное расправление грудной клетки, т.е. обеспечивать не только искусственную систолу, но и диастолу. Эффективность этой методики подтверждают результаты многих исследований.
Критерии эффективности проводимых реанимационных мероприятий:
1) наличие пульсовой волны на сонных артериях в такт компрессии грудины;
2) адекватная экскурсия грудной клетки и улучшение цвета кожных покровов;
3) сужение зрачков и появление их реакции на свет.
Открытый (прямой) массаж сердца более эффективен, чем закрытый, однако этот метод очень травматичен и может повлечь за собой множество осложнений. Поэтому проведение его допустимо только в госпитальных условиях.
D. Медикаментозная терапия
Основной препарат, применяемый при сердечно-лёгочной реанимации, — эпинефрин. Он стимулирует функцию миокарда, способствует повышению диастолического давления в аорте и расширению сосудов микроциркуляторного русла головного мозга. Ни один синтетический адреномиметик не имеет преимуществ перед адреналином. Доза препарата — 10-20 мкг/кг (0,01-0,02 мг/кг). При отсутствии эффекта после однократного введения дозу адреналина увеличивают в 10 раз (0,1 мг/кг). В дальнейшем введение препарата в этой же дозе повторяют через 3-5 мин.
Атропин, будучи м-холиноблокатором, способен устранять тормозящее влияние ацетилхолина на синусовый и атриовентрикуляр-ный узлы. Препарат применяют при брадикардии в дозе 0,02 мг/кг. Повторное введение атропина допустимо через 3-5 мин. Однако его суммарная доза не должна превышать 1 мг у детей до 3 лет и 2 мг — у старших пациентов.
Отношение к ощелачивающей терапии в процессе сердечно-лёгочной реанимации в последнее время стало более сдержанным в связи с рядом возможных негативных эффектов. В настоящее время приняты следующие показания к введению гидрокарбоната натрия:
1) остановка сердца на фоне тяжёлого метаболического ацидоза и гиперкалиемии;
2) продолжительность сердечно-лёгочной реанимации более 15-20 мин.
Доза препарата — 1 ммоль/кг массы тела (1 мл 8,4% раствора на 1 кг массы тела или 2 мл 4% раствора на 1 кг массы тела).
При фибрилляции в комплекс медикаментозной терапии включают лидокаин. Доза лидокаина для детей — 1 мг/кг (для новорождённых — 0,5 мг/кг). В дальнейшем возможно применение поддерживающей инфузионной терапии со скоростью 20-50 мкг/кг/мин.
Дата добавления: 2015-09-07; просмотров: 898;
