ЛЕЧЕНИЕ
Показания к операции. Единственным методом радикального лечения коарктации аорты является хирургическая коррекция порока.
Возраст больного можно рассматривать как более или менее удобный для оперативного лечения, но его нельзя относить к показаниям или противопоказаниям (И. А. Медведев, 1970). Оптимальный возраст для операции определяется, с одной стороны, развивающимися значительными изменениями сердца, сосудов и других органов, как следствие механизмов компенсации, с другой стороны,— возрастными особенностями аорты у
детей (малый диаметр). Мнения авторов по этому вопросу остаются разноречивыми. Однако наблюдается тенденция к применению операции в более раннем возрасте: раньше оптимальными границами считался возраст 8—15 лет, а в последние годы — от 4 до 12 лет.
Хирургическое лечение показано, независимо от возраста, при высокой гипертензии (больше 150 мм рт. ст.) в связи с опасностью расстройства мозгового кровообращения, а также при появлении признаков сердечной декомпенсации. При сочетании коарктации с открытым артериальным протоком операция показана в более раннем возрасте. У новорожденных и грудных детей операция показана при резко выраженной сердечной недостаточности, не поддающейся медикаментозному лечению (В. И. Бураков-ский и соавт., 1968; Tawes и соавт., 1969), так как операционная смертность при этом значительно ниже, чем в случае лечения одними медикаментозными средствами.
Наличие последствий расстройств мозгового кровообращения не является противопоказанием к операции, хотя значительно увеличивает риск операции.
Дискутабельным остается вопрос о показаниях к хирургическому лечению больных старших возрастных групп, особенно после 30 лет. Ostermil-ler и соавторы (1971) сообщили о 53 больных, оперированных в возрасте от 16 до 52 лет без летальных исходов. Однако ряд авторов считают операцию не показанной в этом возрасте в связи с высоким риском операции (Campbell и Suzman, 1955; Groves и Effler, 1960, и др.). Мы считаем, что тяжелый прогноз заболевания оправдывает высокий риск операции у большинства больных. В целом хирургическое лечение считаем целесообразным, за исключением следующих противопоказаний: острый эндокардит, выраженные изменения миокарда и сердечная недостаточность, не поддающаяся консервативному лечению. 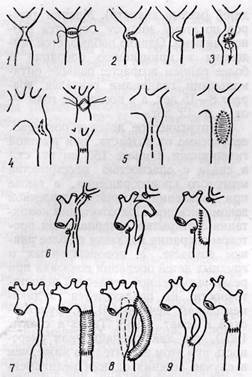
Рис. 24.Методы хирургической коррекции коарктации аорты:
/ — резекция суженного участка с анастомозом конец в конец; 2 — клиновидная резекция; 3 — анастомоз бок в бок без резекции; 4 — прямая истмопластика; 5 — непрямая истмопластика; 6 — истмопластика с использованием левой подключичной артерии; 7 — резекция с циркулярным протезированием аорты; 3 — метод обходного шунтирования сосудистым протезом; 9 — обходное шунтирование с использованием левой подключичной артерии
Методы хирургического лечения коарктации аорты.Предложено более 10 методов устранения порока хирургическим путем, что связано с большим многообразием анатомических форм его. Эти методы можно разделить на следующие основные группы (рис. 24).
I. Местнопластические реконструкции аорты: 1) резекция суженного участка с анастомозом конец в конец (Crawford и Nylin, 1944; Gross и Huf-nagcl, 1945); 2) клиновидная резекция коарктации (De Bakey и соавт., 1960) или анастомоз бок в бок без резекции сужения (Bernhard, 1949); 3) прямая пластика (прямая истмопластика; Vos-schulte, 1956, 1961); 4) непрямая истмо-
пластика аорты с использованием левой подключичной артерии (Schuma-cker, 1951) или заплаты из синтетической ткани (Vosschulte и Stiller, 1965).
II. Резекция коарктации с замещением циркулярным трансплантатом: 1) аортальным гомотранспланта-том (Gross, 1949); 2) гофрированным синтетическим сосудистым протезом (De Bakey и соавт., 1960).
III. Методы создания обходных анастомозов: 1) способ in situ с использованием левой подключичной артерии (Blalock и Park, 1944; Clagett, 1947), селезеночной артерии (Glenn и соавт., 1952); 2) обходное шунтирование гофрированным сосудистым протезом (De Bakey и соавт., 1955—1960).
Из 49 оперированных нами больных по поводу коарктации аорты непрямая истмопластика применена у 38, прямая — у 8, резекция с анастомозом конец в конец — у 1, резекция с циркулярным протезированием — у 2 больных.
Доступ к стенозированному участку осуществляют через левостороннюю торакотомию по IV или V меж-реберью Многие авторы (П. А. Куприянов и соавт., Е. Н. Мешалкин, И. А. Медведев, Г. М. Соловьев) предпочитают поднадкостничную резекцию IV или V ребра с последующим вскрытием плевры через надкостницу. Особенностью торакотомии и выделения крупных сосудов при коарктации аорты является проведение тщательного гемостаза, что не всегда достаточно просто, учитывая развитие коллатеральных сосудов, извитость и расширение, истончение их стенки. Мы используем электрокоагуляцию при торакотомии, а крупные сосуды грудной стенки перевязываем. При повреждении межкостных артерий может быть применен шов вокруг ребра кпереди и кзади от места повреждения (Voll-mar, 1967).
После отведения верхней доли легкого книзу и кпереди рассекают ме-диастинальную плевру вдоль левой подключичной артерии и нисходящей аорты позади блуждающего нерва на участке 3—5 см книзу от сужения. Уровень поражения аорты определяют по видимому сужению, уровню отхож-дения расширенных межреберных артерий и пальпаторно (разница пульсации, систолическое дрожание выше сужения, наличие «немой зоны»). Выделяют блуждающий нерв и отводят его медиальнее катетером-держалкой. Выделяют последовательно подключичную артерию, дугу аорты проксималь-нее ее и аорту ниже сужения. Вокруг указанных сосудов проводят держалки-катетеры, которыми они могут быть пережаты. После этого выделяют артериальную связку или артериальный проток, если он не облитерирован, и берут на держалку. Этот момент Г. Л. Ратнер (1965) называет «ключом» мобилизации аорты.
При выделении нисходящей аорты следует щадить блуждающий нерв и грудной проток, а при выделении дуги аорты и артериального протока необходимо обращать внимание на сохранение возвратного нерва. При выделении задней стенки аорты выше места сужения и подключичной артерии необходимо помнить об артерии Аббота, редуцированном остатке V аортальной дуги. Артерия тонкая (1,5—2 мм в диаметре), но повреждение ее может вызвать значительное кровотечение. Встречается она редко (у 9 из 98 больных, Г. М. Соловьев, Ю. А. Хримлян, 1968).
Целесообразно перевязывать ограниченное число межреберных артерий, обычно 1—2 пары. Иногда достаточно выделить их и временно пережать. Особенно осторожно следует выделять и перевязывать правые межреберные сосуды, находящиеся позади аорты. Их выделяют обычно в последнюю очередь.
Пересечение артериальной связки лучше производить после ее перевязки и прошивания лигатурами, так как может быть узкий или конусовидный просвет. Открытый артериальный проток после выделения прошивают со стороны легочной артерии аппаратом УАП-20, а аортальный конец после
пересечения ушивают атравматиче-ской иглой.
Выделение сосудов целесообразно проводить в условиях контролируемой гипотонии. Протяженность выделения сосудов определяется анатомическим вариантом коарктации и предполагаемым планом реконструкции, Однако важным условием является достаточная мобилизация сосудов для контроля возможного кровотечения.
Пережатие аорты на время реконструкции является безопасным в том случае, если значительно не нарушается коллатеральный кровоток,особенно по левой подключичной артерии. При расположении коарктации у самого устья подключичной артерии целесообразно использовать для пережатия аорты зажим Сатинского или окончатый зажим Поттса, со-хоаняя кровоток в подключичной артерии.
Выбор метода реконструкции определяется анатомическими особенностями порока, характером патологических изменений стенки аорты, возрастом больного. Несомненно, имеет значение также и субъективная точка зрения хирурга.
Анализ отечественной и зарубежной литературы показывает тенденцию к более редкому использованию циркулярных аллопротезов аорты по мере увеличения опыта (И. А. Медведев, 1970) и более частому применению местнопластических реконструкций (X. X. Исаков, 1972; В. В. Сатма-ри, С. Е. Дыкуха, 1974).
При использовании любого метода реконструкции необходимо соблюдать следующие условия: а) диаметр анастомоза не должен быть меньше 3/4—2/3 нормального просвета аорты; б) не должно быть натяжения по линии швов; в) швы целесообразно накладывать через относительно малоизмененную стенку аорты.
Операцией выбора признана резекция сужения аорты с анастомозом конец в конец (рис 25). Однако эта операция имеет много ограничений к применению. Так, ее трудно осуществить у взрослых больных, поскольку стенка аорты у них склерозирована, нередко с кальцинозом и швы легко прорезываются даже при небольшом натяжении. Чаще этот метод используют у детей. Некоторые хирурги в последние годы применяют преимущественно этот метод (И. А. Медведев, 1970; Ostermiller и соавт., 1971, и др.).

Рис. 25. Схема операции резекции коарктации перешейка аорты с анастомозом конец в конец:
а —• аорта пережата сосудистыми зажимами выше и.ниже коарктации с сохранением кровотока в левой подключичной артерии; 6, в — матрацный выворачивающий шов; г — обвивной непрерывный шов; д — отдельные ГГ-образные швы на переднюю стенку аорты
Чтобы избежать натяжения по линии швов, дефект аорты после резекции сужения не должен превышать 1,5—2 см. Б. А. Королев и А. Б. Королев (1970) считают возможным накладывать анастомоз конец в конец при диастазе до 3—4 см, а у детей до 5 см за счет мобилизации подключичной артерии и дуги аорты. В зависимости от формы коарктации, диаметра аорты используют различные приемы для расширения анастомоза с тем, чтобы диаметр его соответствовал нормальному просвету аорты.
Применяют два вида швов: а) матрацный выворачивающий на заднюю полуокружность аорты (вначале накладывают швы на расстоянии и затягивают после сопоставления) и обвивной или матрацный шов на переднюю стенку; б) обвивной непрерывный шов вначале на заднюю стенку (из просвета аорты), а затем на переднюю. У детей переднюю стенку ушивают отдельными П-образными швами,
которые в меньшей степени ограничивают рост аорты в области анастомоза.
Очень редко наблюдаются благоприятные анатомические условия, обычно при очень ограниченном по протяженности сужении и при внутренней диафрагме, когда удается выполнить клиновидную резекцию участка сужения с оставлением части задне-медиальной стенки аорты. Диафрагму иссекают; анастомоз в сущности мало отличается от анастомоза конец в конец.
Истмоплостика, главным образом непрямая, в последнее время находит все более широкое применение (X. X. Исаков, 1972; В. В. Сатмари, С. Е. Дыкуха, 1974; Wisheart, 1970).
Сущность прямой истмопластики заключается в продольном рассечении суженного сегмента аорты с последующим сшиванием ее в поперечном направлении. Анатомические условия для выполнения этой операции встречаются редко.
Техника непрямой истмопластики заключается в следующем. После пережатия аорты выше и ниже суженного участка продольно рассекают переднюю стенку аорты в области сужения. Иссекают диафрагму со стороны интимы. Нормальный просвет аорты восстанавливают вшиванием в дефект сосуда заплаты из сосудистого протеза.
При резком сужении прибегают к «комбинированной истмопластике» (X. X. Исаков, 1972; В. В. Сатмари, С. Е. Дыкуха, 1974), которая включает элементы прямой и непрямой истмопластики: накладывают 2—3 П-образных шва в поперечном направлении на медиальный и латеральный углы наиболее суженного участка после его рассечения. Таким образом удается расширить заднюю стенку аорты и уменьшить ширину вшиваемой заплаты.
Преимущества методов истмопластики состоят в том, что требуется меньшая мобилизация аорты и обеспечивается возможность роста анастомоза у детей за счет сохраняющегося участ- ка задней стенки (Vosschlulte, 1961). Выполнение истмопластики связано с меньшим операционным риском по сравнению с резекцией и анастомозом конец в конец. Истмопластику применяют при легкой и средней степени сужения; она может быть использована при относительно распространенных сужениях и при склеротических изменениях аорты.
Непрямая истмопластика с использованием для заплаты лоскута на ножке из левой подключичной артерии находит применение в основном у детей младшего возраста (В. И. Бураков-ский и соавт., 1970). Недостатком этого способа является опасность развития ишемии левой верхней конечности и subclavian-steal-синдрома, описанного отдельными авторами (В. В. Сатмари, С. Е. Дыкуха, 1974).
Дата добавления: 2015-07-18; просмотров: 1068;
