Лечение корешковых синдромов
Терапия корешковых поражений должна быть направлена на вертебральный очаг, паравертебральные ткани, на дис-циркуляторные явления в сдавленном корешке. Чем раньше будет устранен отек корешка, тем вернее будут устранены необратимые явления дегенерации аксонов, тем меньше остается спаечных изменений. Ранний, с первых минут покой, положение на щите — conditio sine qua поп при острой или подострой корешковой компрессии грыжей диска.
Корешковая компрессия — прямое показание к тракци-онной терапии как поясничного, так и шейного отделов позвоночника. Напомним, что широко распространенное мнение о противопоказанности тракции при «сильных болях», «напряжении мышц» не основано ни на осмысленном опыте, ни на прочных патогенетических позициях. Подобно тому, как боль при вывихе не является противопоказанием к растяжению, т.е. к устранению мышечно-тонической реакции в целях вправления, так и при грыже диска с компрессией корешка требуется устранение рефлекторно-то-нической реакции позвоночных мышц. Для этого в условиях полного покоя хороши и блокады. При резких болях предпочтительнее тракция подводная или с предварительными инъекционными и другими физическими процедурами, способствующими расслаблению мышц. Применение тепловых процедур на поясничную или шейную область вне тракционного лечения нежелательно в остром периоде. Вызывая гиперемию глубоких тканей, в том числе эпидураль-ных, они нередко провоцируют усиление боли (Arseni С, Stanciu M., 1972; Богородинский Д.К. с соавт., 1975).
Усиление болей в первые минуты медленно усиливаемой тракции не должно служить поводом для ее прекращения.
Лишь наличие грыжевых секвестров, потерявших непосредственную связь с дефектом фиброзного кольца или сохранивших такую связь, но не меняющих своего положения при растяжении сегмента, может вести к травматизации нервных структур. В этих случаях подсобные мероприятия — эпидуральные блокады, блокады других тканей позвоночника, физиотерапевтические процедуры, прием анальгетиков и ганглиоблокирующих средств — становятся на время ведущими в лечебном процессе. По мнению H.Tilscher и М.Наппа (1990), наличие секвестра — «идеальное показание к операции». На шейном уровне травмирующей структурой при тракции может оказаться направленное кзади (к корешку) унковертебральное разрастание.
Если мышцы шеи напряжены, их в течение 2-3 дней предварительно расслабляют теплыми грелками или ново-каинизацией мышц (поднимающей лопатку и передней лестничной). Попытки предпослать шейной тракции расслабление мышц с помощью лекарственных релаксантов успехом не увенчались: лечебный эффект оставался таким же, как и без релаксантов (Valtonen E. etai, 1968). Целесообразнее осторожная постизометрическая релаксация. Мы сочетаем традиционный метод с другими терапевтическими средствами, в частности с физиотерапевтическими. Результаты тракции представляются особенно четкими в случаях, в которых другие методы долго не приносили облегчения, а также у которых болевой синдром уменьшается сразу же после процедуры растяжения. У одних пациентов улучшение сохраняется в течение нескольких лет, у других — лишь в течение нескольких месяцев.
Благоприятные изменения под влиянием растяжения шейного отдела позвоночника наблюдаются в первую очередь при брахиальгии корешковой и некорешковой, включая плечелопаточный периартроз, синдром плечо-кисть, а также при острых, подострых и хронических шейных болях. Больные с корешковыми поражениями при лечении без растяжения выписываются без улучшения в 14,5%, тогда как среди лечившихся растяжением отсутствие лечебного эффекта установлено лишь в 2%. Полная ремиссия среди лечившихся растяжением наступила у 29%, тогда как в контрольной группе — лишь у 7,2%.
При растяжении, как уже упоминалось, мы добиваемся декомпрессии корешка за счет расслабления тонически напряженных мышц. Такого расслабления плечевого пояса можно достичь за счет систематических плавных поворотов головы и движений типа «японского поклона» или «молитвы Магомету» или приемов постизометрической релаксации. Расслабление сопровождается изменением состояния рецепторов этих мышц, их патологической импульсацией (в том числе и болевой), а также соответствующих рефлекторных сдвигов в зоне шеи, надплечья и руки. В клинике ЛОР Казанского медицинского университета мы наблюдали благоприятное воздействие ПИР на мышцы шеи, ротового дна при цервикогенных кохлеарных и гортанно-глоточных нарушениях (Соболь И.Л., 1988; Алиметов Х.А., 1994).
Независимо от тракционного лечения, с первого же дня при наличии признаков отека корешка и перидуральной клетчатки, компрессии конского хвоста и каудогенной перемежающейся хромоты назначают салуретики, производные бензотиазидина, гипотиазид, фуросемид, лазикс, дегидратирующие средства (Бротман М.К., 1971; Штуль-ман Д.Р., 1972; Благодатский Д.М., Мейерович СИ., 1978; Верник А.Я., Рывкин Я.Р., 1982) и одновременно соли калия. Целесообразно применение маннитола, если учесть длительность его действия (Будашевский Б. Г., 1960), отсутствие симптома отдачи (Чеботарева Н.М., Выборов М.П., 1967) и благоприятное влияние на мозговой кровоток (Лебедев В.В. с соавт., 1979). Уменьшение болей наступает через несколько часов — разумная альтернатива наркотическим средствам. Внутривенно медленно струйно или быстро ка-пельно вводят препарат в дозе 1,0 на 1 кг веса больного.
В тяжелых случаях, особенно при сопутствующей гипертонии, показано введение эуфиллина внутривенно (или в суппозиториях) или актовегина, сермиона. Широко применяют трентал, троксевазин (Авраменко А.И. с соавт., 1986). Лекарственную блокаду вегетативных ганглиев во всех их звеньях пытаются создать комплексом ганглерона — периферического холинолитика-ганглиоблокатора, влияющего на преганглионарный уровень; допегита, препятствующего выработке медиатора на уровне ганглия и участвующего в формировании боли; дигидроэрготоксина — периферического адренолитика, влияющего на постганглионар-ные механизмы, подавляя медиатор (Орехова М.Г. с соавт., 1986). Из холинолитических средств применяется спазмолитик в облатках по 0,02-0,1 с добавлением белой глины, 2 раза в день после еды или в 1% растворе по 1,0 один раз вдень. Лечение проводится 2-3 недели. При наличии венозного застойного компонента корешковой компрессии назначаются легкие слабительные, свечи с анальгетиками, эс-кузан (с учетом свертываемости крови). Из десенсибилизи-
Глава XII. Лечение 537
|
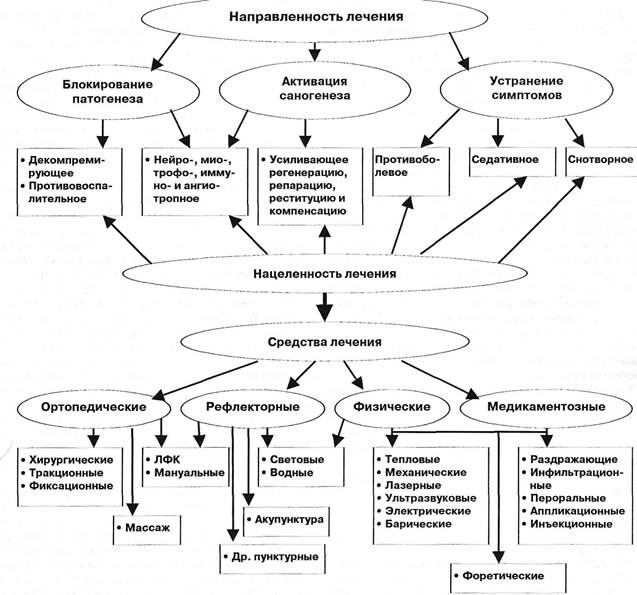
Рис. 12.13. Принципы лечения вертеброневрологических заболеваний нервной системы.
рующих противогистаминных средств назначают димедрол или супрастин, пипольфен. Дозировки для внутреннего приема — в пределах 25-75% разовых доз, применяемых в готовых формах — 1-2 раза в сутки, для инъекций — 1 мл 1% раствора димедрола или 1 мл 2% раствора супрастина.
При вертеброгенных корешковых синдромах, осложненных компрессией радикуломедуллярных артерий и ишемическими спинальными расстройствами, требуются дополнительные мероприятия (Михеев В.В. с соавт., 1972; Герман Д.Г., 1972). При выраженном склерозе сосудов компенсация за счет измененных коллатералей недостаточна, что отражается на результатах лечения (Коломейцева И.П. с соавт., 1969). В этих случаях требуется применение антикоагулянтов непрямого действия как внутрь, так и с помощью электрофореза гепарина на пораженный отдел спинного мозга. Как и при «чистой» вертеброгенной форме ми-елопатии, в препаралитической стадии и особенно в пери-
од развития стойких спинальных расстройств большое значение следует придавать сосудорасширяющей терапии. Спинальную и периферическую гемодинамику заметно улучшают нимотоп, эуфиллин, трентал, троксевазин, хуже — депопадутин, дибазол, папаверин. Хорошо себя зарекомендовали препараты вертизин и вертизин форте (синонимы: стугерон, цинарезин) 0,025 по две-три таблетки три раза в день, винканор (синонимы: винкалин, винкапан, винкатон) 0,02 один-два раза в день (Скоромец А.А., 1965, 1975; Порхун Н.Ф., 1976). С успехом применяют пирроксан, обладающий регулирующим влиянием на симпатоадрена-ловую систему и поэтому оказывающий не кратковременное, а стойкое нормализующее действие на сосудистую систему, включая сосуды корешков и спинного мозга (Евдокимов СИ., 1977). Еще более эффективно недавно синтезированное в Казани вазоактивное средство из группы фос-форорганических веществ — димефосфон, по 0,5 столовой
Ортопедическая неврология. Этиология, патогенез, диагностика, лечение
ложки три раза в день в течение двух-трех недель (Данилов В.И., Горожанин А.В., 1995). В постинсультный период назначают средства, способствующие рассасыванию некротического очага, биостимуляторы (алоэ, стекловидное тело), лидазу, витамины группы В, препараты, тонизирующие и улучшающие проводимость в нервах, антихолинэс-теразные препараты типа прозерина, секуринина, галанта-мина, дибазола. Препарат дезоксипеганин гидрохлорид рекомендуют вводить непосредственно в пораженную мышцу — по 2 мл в моторную точку (Тарасюк В.К. с соавт., 1989), в последующем — массаж, ЛФК. У больных миело-патией (включая парализующий ишиас) эффект отмечается при сочетании указанной терапии с электростимуляцией мышц паретичных конечностей. Назрела необходимость внедрения стимуляции с программным биоэлектрическим управлением. Особенно благоприятный эффект отмечали при слабости перонеальных мышц Л.С.Алексеев (1970), И.З.Самосюк и В.И.Зборовский (1973). Р.М.Шагурина (1966) предложила ритмическую электростимуляцию прямоугольными экспоненциальными импульсными токами низкой частоты. Один электрод устанавливается на двигательную точку, а второй, размером 100-200 см2, — на пояс-нично-крестцовую область. 20-25 таких процедур стимуляции нервов и мышц с обязательным воздействием импульсным током и на спинально-корешковую зону обеспечивают улучшение двигательных и трофических функций, эффект обезболивания.
Когда при компрессиях корешка или корешково-спи-нальной артерии наступают спаечные процессы, лечение должно быть направлено как на эти процессы, так и на сформировавшиеся фиксированные деформации позвоночника. «Созревают» и связанные с этим постуральные и викарные миоадаптивные изменения в мышцах. Соответствующие компоненты патогенеза и должны быть объектом дополнительных лечебных коррекций. Из рассасывающих средств назначают лидазу, причем курсы инъекций сочетаются в дальнейшем, 2-3 раза в год с определенными интервалами, с курсами различных биогенных стимуляторов и тканевых препаратов: стекловидное тело или фибс, пело-идодистиллят, аутогемотерапия (Никитин К.Ф., Романов В.И., 1967; Бротман М.К., 1967, 1975; Гольдельман М.Г., 1969; Овечкин Р. В., 1969; Тыкочинская Э.Д., 1969; Крей-мер А.Я., 1973; Проходский A.M., Якимов В.П., 1973). В этой стадии тепловые процедуры оказывают многостороннее влияние не только на сегментарные, но и на более высокие
этажи нервной системы. Обобщая наблюдения по действию температурных факторов, М.Р.Могендович (1969) указывал, что прохладная вода и мышечная активность — синергисты. Тепло же угнетает рефлекторную деятельность и ослабляет межсистемные связи. Вне условий курортов, в стационарах, профилакториях и поликлиниках назначаются электрофорез ифонофорез нестероидных и стероидных противовоспалительных и рассасывающих лекарственных средств, УВЧ, ультразвук и микроволновое лечение.
Неоднозначно решается вопрос о применении глюко-кортикоидов, которые рекомендуются иногда при спаечных корешковых процессах (Hausmanowa-Petrusewicz J-, Herman Е., 1959; Бротман М.К., 1975).
Остеохондроз — заболевание, протекающее обычно без грубых висцеральных и эндокринных расстройств. Деонто-логическая ситуация во многом сходна с той, которая существует в роддоме: поступает практически здоровая мать. Какой она выпишется? К нам поступают больные, у которых в конце концов наступает ремиссия. Какой ценой? Мы полагаем, что оправданным является применение кортикосте-роидов лишь в расчете на их местное действие, т.е. только 0,25-0,5-1,0 мл гидрокортизона или эквивалентные дозы аналогов. Та же тактика, как уже упоминалось, должна соблюдаться в отношении оперативных вмешательств (только по крайним показаниям!), рентгенотерапии (она нежелательна вообще), антипиретиков. При постламинэктомичес-ком синдроме из-за наличия эпидурита и лептоменингита, когда подозревается инфекционный компонент, иногда приходится назначать антибиотики (Массалитин Н.П., Мар-тыненкоА.А., 1969; Овечкин Р.В., 1969; Бротман М.К., 1975). При корешковых и других компрессионных синдромах врач решает вопрос о показаниях ко всем воздействиям, которые описаны выше. При некорешковых синдромах вопрос стоит о назначении медикаментозных, физиотерапевтических и др. воздействий, включая психотерапевтические.
На этапе регрессирования обострения и в стадии ремиссии основные реабилитационные мероприятия, как и при некорешковых синдромах, — это режим, массаж, ЛФК. Если при корешковых и невральных поражениях возникают парезы иконтрактуры мышц, следует своевременно начать иортопедическое пособие (Коваленок Л.П., Зражев-ский СВ., 1993), иначе деформации неизбежны. На любой стадии ина любом этапе подбор методов лечения должен проводиться с учетом его направленности и нацеленности по схеме А.Я.Попелянского (рис. 12.13).
Дата добавления: 2015-04-07; просмотров: 1249;
