Рентгенодиагностика воспалительных заболеваний челюстей
Воспалительные заболевания челюстей чаще наблюдаются у детей 5— 10 лет и больных в возрасте 20—40 лет. Наиболее часто встречающиеся одонтогенные остеомиелиты возникают преимущественно в нижней челюсти (до 93 % всех случаев); у 35—55 % всех больных остеомиелитом поражаются челюсти.
Инфицирование кости происходит из околоверхушечных очагов при острых и обострении хронических периодонтитов, реже — из краевых отделов при пародонтите и нагноении радикулярных кист. Остеомиелит может развиться и при инфицировании лунки после удаления зуба.
В зависимости от состояния реактивности организма и патогенности микрофлоры в воспалительный процесс вовлекается небольшой участок костной ткани в пределах 3—4 зубов или большие отделы кости — половина челюсти или вся челюсть (диффузный остеомиелит).
Несмотря на то что гнойное расплавление начинается уже на 3—4-е сутки от начала заболевания, первые рентгенологические признаки при остром остеомиелите проявляются лишь через 10—14 дней. У верхушки «виновного» зуба определяется картина хронического периодонтита. Наиболее ранними (на 2—3-й день) косвенными рентгенологическими признаками могут быть утолщение и деформация околочелюстных мягких тканей, хорошо видимых на электрорентгенограммах. На рентгенограмме определяются очаги разрежения костной ткани округлой или овальной формы с неровными контурами, на отдельных участках сливающиеся друг с другом, и неас-симилированный линейный периостит.
После самопроизвольного отделения гноя наступает подострый период течения остеомиелита, характеризующийся нарастанием деструктивного процесса. Продолжительность этого периода 10—12 дней, при диффузных остеомиелитах — до 3 нед. Некроз кости вызывают нарушение ее кровоснабжения вследствие тромбоза сосудов и воздействие токсичных веществ. Образующаяся из неостеогенной стромы костного мозга грануляционная ткань участвует в отторжении некротизированных участков кости ф образовании секвестров. После отторжения секвестр оказывается лежащим в полости гнойника. На рентгенограмме секвестр имеет вид более плотной тени, иногда с неровными, «изъеденными» контурами, на фоне очага разрежения (рис. III.331 — Ш.ЗЗЗ). Своевременное обнаружение секвестров — важ-
5?2
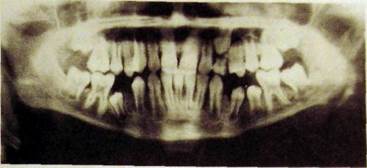
Рис. Ш.331. Ортопантомограмма. Хронический остеомиелит в области угла нижней челюсти слева с образованием коркового секвестра.
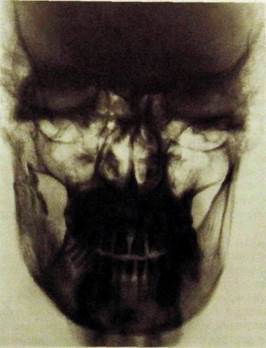
Рис Ш.332. Рентгенограмма лицевого черепа в лобно-носовой проекции. Хронический остеомиелит ветви нижней челюсти справа с образованием корковых секвестров.
ная диагностическая задача, от решения которой зависят показания к операции и успех лечения остеомиелита, поскольку наличие секвестров препятствует заживленш©. Операцию — секвестрэктомию — осуществляют при полном отторжении секвестра.
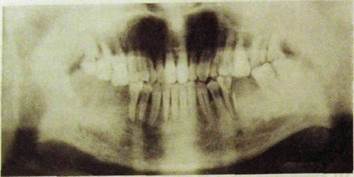
Рис. Ш.ЗЗЗ. Ортопантомограмма. Хронический остеомиелит тела нижней челюсти справа в области отсутствующих моляров с образованием множества мелких секвестров; неассимилированные периостальные наслоения по нижнему краю.
Длительность хронического остеомиелита от 1 мес до нескольких лет, в течение которых продолжается демаркация (отделение) омертвевших участков кости, отторжение секвестров, образование свищей. У молодых больных отторжение губчатых секвестров, расположенных в области альвеолярной части, происходит через 3—4 нед, кортикальных — через 6—7 нед. Нарастает деформация челюсти вследствие ассимиляции периостальных наслоений.
Обнаружение секвестров на рентгенограмме иногда представляет собой довольно сложную задачу. Распознавание упрощается при образовании вокруг секвестра демаркационного вала из грануляционной ткани, определяемой в виде полосы просветления вокруг более интенсивной тени секвестра. Обнаружение дополнительной тени, выходящей за пределы челюсти в мягкие ткани, изменение положения подозрительного участка на повторных идентичных рентгенограммах несомненно свидетельствуют о наличии секвестра.
При остеомиелите лунки удаленного зуба процесс начинается с фрагментации кортикальной замыкательной пластинки, затем происходит деструкция межкорневой перегородки, размеры лунки увеличиваются, видны кортикальные секвестры.
При несвоевременном вскрытии околочелюстных абсцессов и флегмон возникает контактный остеомиелит с образованием кортикальных секвестров. После секвестрации остаются значительные дефекты кости (рис. III.334).
Выраженные деструктивные изменения и формирование крупных секвестров могут привести к возникновению патологического перелома (рис. III.335). При неправильном и несвоевременном лечении, особенно у пожилых больных, у которых снижены репаративные процессы, может образоваться ложный сустав с патологической подвижностью. У стариков нередко наблюдаются атипично протекающие хронические остеомиелиты с преобладанием продуктивной реакции (гиперпластические, гиперостозные), поражающие преимущественно нижнюю челюсть. На рентгенограмме определяются ассимилированные периостальные наслоения с утолщением коркового слоя, очаги выраженного остеосклероза, облитерация костномозговых
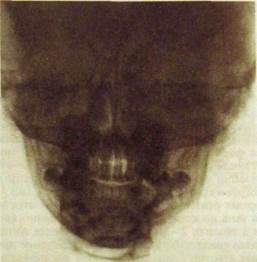
Рис.Ш.334. Рентгенограмма лицевого черепа в лобно-носовой проекции. Дефект по краю нижней челюсти слева после удаления секвестров.
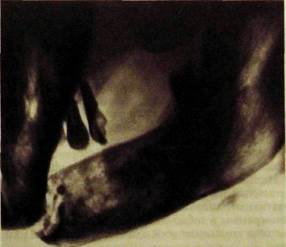
Рис.Ш.335. Рентгенограмма левой половины нижней челюсти в боковой проекции. Лучевой остеомиелит переднего отдела нижней челюсти с патологическим переломом и множественными секвестрами. Кариес коронки [5.
пространств. Образования секвестров не происходит, возникают свищевые
ходы.
Травматический остеомиелит как осложнение переломов челюстей развивается в 3—25 % случаев. На частоту его возникновения влияют тяжесть повреждения, наличие открытого перелома, сроки обращения за врачебной помощью и недостаточная иммобилизация отломков челюсти. Длительно сохраняющийся отек мягких тканей в области перелома затрудняет своевременное выявление начинающегося нагноения костной раны.
Первые рентгенологические признаки травматического остеомиелита: нарастание пятнистого остеопороза, нечеткость и неровность краевых отделов отломков, увеличение ширины линии перелома, смещение отломков из-за нарушения формирования соединительнотканной мозоли, отмечают через 8—10 дней после появления клинических симптомов заболевания.
При некротизации мелких осколков и краевых отделов костных отломков на рентгенограммах отображаются секвестры в виде более плотных теней. На повторных рентгенограммах осколки меняются мало, может появляться нежная тень по контуру за счет эндостального костеобразования. Тень секвестров в течение 2—3 нед становится более интенсивной. О некротизации осколка свидетельствует также его смещение при анализе идентичных повторных рентгенограмм. Небольшие секвестры и осколки могут рассасываться на протяжении 2—3 мес. В связи с особенностями кровоснабжения даже мелкие осколки в средней зоне лица сохраняют свою жизнеспособность.
Склеротические изменения при травматическом остеомиелите встречаются редко. Периостальная реакция в виде линейного отслоенного периостита видна лишь по нижнему краю тела и по заднему краю ветви нижней челюсти.
При остеомиелите может быть поражена не вся поверхность отломков, а лишь ограниченные участки (зона проволочного шва, область альвеолярного края). При хроническом течении процесса в других отделах происходит заживление перелома с формированием костной мозоли. В этих случаях иногда лишь рентгенологическое исследование позволяет заподозрить наличие осложнения.
При вовлечении в процесс слизистой оболочки верхнечелюстной пазухи течение остеомиелита осложняется одонтогенным гайморитом. Воспалительный процесс локализуется преимущественно в тканях вокруг корня «причинного» зуба, при этом поражается лишь слизистая оболочка нижних отделов пазухи. В этих случаях рентгенологическое исследование играет основную роль в распознавании заболевания. Обзорные подбородочно-носо-вые рентгенограммы в большинстве случаев не разрешают диагностических затруднений. Иногда при рентгенофафии в вертикальном положении виден горизонтальный уровень жидкости, если не нарушен отток из пазухи. Более информативны панорамные боковые рентгенограммы и томограммы, а также зонограммы в лобно-носовой проекции. На снимках определяется неравномерное утолщение всей слизистой оболочки или только в зоне нижней стенки.
Введение в пазуху рентгеноконтрастного вещества (гайморография) не обеспечивает получения необходимой информации о состоянии слизистой оболочки.
Остеомиелит челюстей у детей.У 3/4 детей остеомиелит возникает в области молочных моляров и первых постоянных моляров на верхней и ниж-
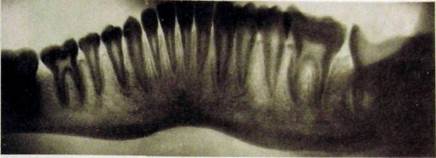
Рис. Ш.336. Панорамная рентгенограмма нижней челюсти. Хронический гиперпластический остеомиелит тела нижней челюсти слева с выраженными ассимилированными пер и остальными наслоениями. Глубокий кариес коронки, хронический гранулирующий периодонтит у переднего корня [7.
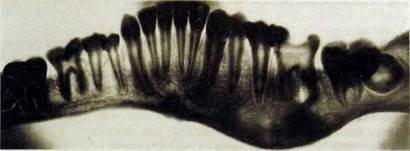
Рис. Ш.337. Панорамная рентгенограмма нижней челюсти. Хронический гиперпластический остеомиелит тела нижней челюсти слева с выраженными периос-тальными наслоениями, вызвавшими деформацию челюсти. Глубокий кариес коронки \6, хронический гранулематозный периодонтит.
ней челюстях. Особенности анатомического строения костей с их недостаточной минерализацией обусловливают диффузное течение воспалительного процесса у детей. На рентгенограммах в острый период в первые дни заболевания, несмотря на выраженную клиническую картину, выявляются лишь очаги деструкции костной ткани в зоне бифуркации молочных моляров (картина хронического гранулирующего периодонтита). Уже в конце 1-й недели могут появляться очаги разрежения костной ткани, линейные периостальные наслоения и мягкотканная тень.
При хроническом течении остеомиелита секвестрации подвергаются и зачатки постоянных зубов, исчезает изображение замыкающей кортикальной пластинки фолликула, нарушается формирование зуба; в поздних стадиях отмечаются нечеткость контуров зачатка и его смещение.
При гиперпластической форме остеомиелита возникает деформация челюсти за счет выраженных периостальных наслоений (рис. Ш.336, Ш.337). Для получения представления о состоянии губчатого вещества необходимо провести томографию, которая позволяет выявить участки разрежения костной ткани, не содержащие секвестров. Возникают сложности при дифферен-
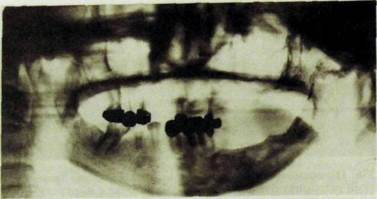
Ppc III.338. Ортопантомограмма (возраст больной 24 года). Деформация и остео~ пороз тела и ветви нижней челюсти слева (состояние после лучевой терапии по поводу ретихулосаркомы ротоглотки в 17-летнем возрасте). Тризм.
циальной диагностике заболевания с опухолями, в частности с остеогенной саркомой, которые иногда удается преодолеть лишь благодаря гистологическому исследованию. Следует отметить, что в отличие от остеогенных сарком при остеомиелите периостальные наслоения имеют линейный характер.
Гематогенный остеомиелит возникает у новорожденных и в раннем детском возрасте как осложнение пиодермии, пузырчатки, пупочного сепсиса, пневмонии, мастита у матери, менингита, медиастинита. При гематогенном остеомиелите поражаются зоны активного роста костей: на нижней челюсти — мыщелковый отросток с тенденцией к вовлечению сустава в патологический процесс, на верхней — край глазницы, альвеолярный отросток, область зубных зачатков. На 6—7-Й день от начала заболевания на рентгенограмме определяются нечеткость, смазанность костного рисунка. Очаги разрежения округлой и овальной формы на отдельных участках сливаются. Для гематогенного остеомиелита характерно вовлечение в процесс значительных отделов кости. На 3~4-й неделе становятся видимыми губчатые и корковые секвестры. Выявление периостальных наслоений вдоль наружной поверхности, заднего края и параллельно основанию челюсти свидетельствуют о хроническом течении заболевания.
Радиационные повреждения челюстей. Широкое применение лучевой терапии при лечении злокачественных опухолей челюстно-лицевой области и большие лучевые нагрузки на верхнюю и нижнюю челюсти при проведении радикального курса лучевой терапии обусловливают сравнительно высокую частоту их лучевых повреждений.
Первым клиническим симптомом развивающегося остеомиелита являются боли. Позже появляются остеопороз, участки деструкции, губчатые и корковые секвестры, могут возникать патологические переломы. Лучевой остеомиелит характеризуется длительным торпидным течением, отделение секвестров происходит лишь через 3—4 мес. Характерной особенностью рентгенологической картины является отсутствие реакции надкостницы.
Облучение ростковых зон в детском и юношеском возрасте вызывает остановку роста соответствующих отделов (рис. Ш.338).
Дата добавления: 2015-06-12; просмотров: 4492;
