Локтевой компрессионный синдром
В области локтевого сустава при микро- и макротравме, интенсивном упоре на локти или наличии остеоартрита нередко сдавливается локтевой нерв под утолщенной треугольной связкой. Последняя является частью капсулы, натянутой между локтевым отростком и внутренним надмы-щелком плеча (Osborne G., 1959; Thompson W., KopellH., 1959; Simeons F.A., 1972). Компремирующей структурой является собственно утолщенное проксимальное основание этого треугольного апоневроза локтевого сгибателя запястья, начинающегося двумя головками от локтевого и надмыщел-кового отростков. В туннеле создаются условия и для фиксации нерва, компрессии, и для его смещения, «вывиха» (рис. 5.15 в). Возникают болевые ощущения и парестезии в ульнарных частях кисти, IV-V пальцах, а иногда слабость и атрофии в ее мышцах, гипоальгезия в дистальных отделах зоны кожной иннервации локтевого нерва. Дифференциальный диагноз с компрессиями локтевого нерва другой природы детально представлен в монографиях M.Mumenthaler (1961), Д.Г.Германа и соавт. (1989).
Синдром заднего межкостного нерва (компрессионный синдром лучевого нерва на предплечье)
Иногда мышечная ветвь лучевого нерва — задний межкостный нерв подвергается травматизации и сдавлению в области предплечья непосредственно дистальнее локтя. Здесь задняя межкостная ветвь следует под апоневротичес-ким краем проксимальной порции короткого лучезапястно-го разгибателя, проникает в расщелину супинатора и рассыпается в экстензорах кисти (рис. 5.16). Травматизация заднего межкостного нерва возможна и тонкими фиброзными краями короткого лучевого разгибателя запястья, и тонкими краями расщелины супинатора. По мнению W.Thompson и Н. Kopell (1959), травматизация межкостного нерва всеми этими образованиями усугубляет картину «теннисного локтя», являясь причиной болей в мышечной массе экстензо-
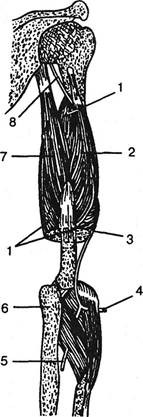
Рис. 5.16.Механизм ущемления лучевого нерва: 1 — медиальная головка трехглавой мышцы плеча; 2 — латеральная головка трехглавой мышцы плеча; 3 — место выхода лучевого нерва, который прободает межмышечную перегородку и выходит между плечевой и началом плечелучевой мышцами; 4 — место выхода поверхностной ветви лучевого нерва на тыльную поверхность между плечелучевой мышцей и лучевой костью; 5 — место выхода глубокой ветви лучевого нерва из мышцы-супинатора; 6 — локтевая кость; 7 — длинная головка трехглавой мышцы плеча; 8 — лучевой нерв.
ров, особенно при ротации и экстензии в предплечье. Здесь уместно напомнить, что А.З.Медведовский (1954) связывал расстройства поверхностной чувствительности по радиальному краю предплечья при эпикондилезе с «невритом» лучевого нерва за счет ротации предплечья.
Синдром запястного канала (стенозирующий лигаментоз поперечных связок запястья)
Описан M.J.McArdle (1950). Автор указал на связь синдрома с компрессией срединного нерва гипертрофированной поперечной связкой ладони в запястном канале и на лечебную эффективность предложенной им операции рассечения связки. В последующем это было подтверждено M.Kremer et al. (1953), R.Tanzer (1959) и др.
В норме срединный нерв не подвергается сдавлению в карпальном канале, и движения сухожилий не нарушают его функции. Такие нарушения наступают при отеке мягких тканей ладони и, в частности, при утолщении поперечной связки запястья. Кости ладони, особенно в проксимальном отделе, образуют углубление запястья, которое со стороны I пальца ограничено лучевым его возвышением (бугорки ла-
Ортопедическая неврология. Синдромология
дьеобразной и большой многоугольной костей), а со стороны V пальца — локтевым возвышением (гороховидная и крючковидная кости). Углубление выстлано широкой ладонной связкой. Между лучевым и локтевым возвышениями натянута поперечная связка ладони. В промежутке между обеими связками образуется карпальный канал, через который проходят сухожилия глубоких и поверхностных мышц. От срединного нерва до входа в карпальный канал отходит кожная ладонная ветвь нерва (рис. 5.15 а). В дистальной части канала нерв распадается на отдельные ветви, которые ин-нервируют кожу ладонной поверхности первых трех и половины IV пальца, тыльную поверхность кожи концевых фаланг первых пальцев, короткую отводящую мышцу I пальца, противопоставляющую мышцу I пальца и червеобразные мышцы II и III пальцев. Кроме того, к поперечной связке фиксирован фиброзными пучками локтевой нерв. Дисталь-ный край поперечной связки продолжается в глубокую пластинку апоневроза, а проксимальный соединяется с фасцией предплечья. В условиях компрессии наступают изменения в ветвях срединного, а нередко и локтевого нервов.
Жалобы сводятся к ночным парестезиям в области кисти, обычно I-III, а иногда и всех пальцев руки. Больные просыпаются от чувства онемения пальцев, от ощущения распираний в них. Парестезии несколько уменьшаются при опускании руки, после встряхивания ею, но в далеко зашедших случаях это не помогает, и больные вынуждены вставать с постели и растирать руки. Боли усиливаются в горизонтальном положении или при поднимании руки вверх (постуральная провокация). В вертикальном положении больного при опущенной руке парестезии уменьшаются — увеличивается гидростатическое давление в капиллярах, питающих срединный нерв. Боли усиливаются также при перкуссии, вибрационном раздражении или пальпации поперечной связки запястья (симптом Тинеля). Сгибание кисти в течение 2 минут резко усиливает симптоматику (признак Фалена), при этом повышается и вибрационный порог (Borg К., Lindblom U., 1986). Чувствительность оказывается нарушенной более отчетливо по ладонной поверхности пальцев, гипоестезия иногда распространяется и на тыльную поверхность концевых фаланг. Чаще наблюдается гипоестезия пальцев и реже — гиперестезия. У длительно болеющих развивается слабость и гипотрофия большого возвышения ладони, у многих изменяется цвет пальцев из-за развития цианоза на больной руке. Заболевание чаще наблюдается у женщин, занимающихся тяжелым ручным трудом (доярки, уборщицы, грузчики, полировщики, каменщики и др.). Существует мнение о профессиональных «ан-гионеврозах» или «ангиотрофомионеврозах» (Брема-нис Э.Б., 1963; Мазунина Т.Н., 1969). Реже, чем длительная травматизация или однократная травма, причиной синдрома могут служить остеоартрозы лучезапястного сустава (Nissen K.J., 1952). Отмечена большая частота заболевания у женщин во второй половине беременности (Брема-нис Э.Б., 1963; Берзиньш Ю.Э., Бреманис Э.Б., Ципарсо-не Р.Т., 1982; Wilkinson M., 1960и др.), у больных гемиплеги-ей (Волошин П.В., Кадырова Л.А., Речицкий И.З., 1987). С разработкой вопроса о синдроме запястного канала (Rawkins М., 1954; Boulter Р., 1959; Page R., Lessard J., 1959; Ratscow M., 1962) значительно сузился круг состояний, которые определялись то как утренние онемения (Putnam J., 1880), ночные параличи (Mitchell, 1881), акропарестезии
(Schulkte, 1947), синдром шейно-спинного выхода (Nelson P., 1957), то как ночная брахиальгия или статическая брахиальгическая парестезия (см. синдром передней лестничной мышцы). Ощущения онемения и ползания мурашек возникают чаще слева у спящего на правом боку. Ощущения эти чаще начинаются в IV-V пальцах, они могут распространиться за пределы дерматомов Cs-Cs. Возможна и полная преходящая анестезия, но как только больной меняет положение тела и руки или потрет ее, все эти явления быстро и бесследно проходят. В монофафии от 1957 г. K.Wartenberg отказывается от своего старого названия статической паре-стетической брахиальгии, т.к. синдром протекает без боли. Он предпочитает поэтому термин «ночная дизестезия рук». Характерным, по мнению автора, является продолжительное течение с ремиссиями и с затуханием явлений по прошествии ряда лет. Не бывает осложнений и никогда не обнаруживаются очаговые неврологические симптомы. Сущность процесса — сдавление плечевого сплетения между мышцами и костями (ключица и I ребро). Парестезии появляются в ночные часы, когда мышцы плечевого пояса расслабляются и натяжение сплетения усиливается. Поэтому в возникновении этого расстройства играет роль конституция: узкие покатые плечи, слабость мышц плечевого пояса, аномалии плечевого сплетения и пр. О роли асимметрии тела при этих состояниях в 1949 г. писал и R.Janzen. Хотя у обследованных больных и обнаруживался «спондилез», R.Wartenberg (1932) ему не придавал значения на том основании, что дистрофические изменения в позвоночнике с годами увеличиваются, тогда как парестезии такой тенденции не обнаруживают. Автор всячески подчеркивал преходящий характер описываемого состояния, связь его со статикой, т.к. оно возникает в горизонтальном положении, отсутствие болевых и очаговых двигательных нарушений. Следует признать, что в 1936 г. R.Wartenberg сам отмечал у многих своих больных не только парестезии, но и боли в дельтовидной мышце, причем эти боли оставались и тогда, когда исчезали парестезии в пальцах. У больных с данным синдромом, сочетавшимся с очаговыми симптомами, неоднократно выявлялись в анамнезе парестезии, описанные автором, с одним только отличием: они преобладали чаще на стороне, на которой больные лежали. Такое преобладание имело место обычно у лиц с синдромом плечелопаточного периартроза или лестничной мышцы. Сдавление сплетения лестничными мышцами, видимо, является важным патогенетическим фактором. Не случайно преобладание парестезии в зоне дерматома Cg. Важную роль, по всем данным, играет растяжение дуральных манжеток над задне-боковыми экзостозами, на что указывал F.Reischauer (1949). По мнению J. Porter (1959), значение имеет и возникающий в ночное время стаз в перирадикулярных венозных сплетениях.
Таким образом, в ряде случаев парестезии, описанные R.Wartenberg, обусловлены вертеброгенной патологией или скаленус-синдромом. Вряд ли можно согласиться с мнением И.Пехан и К.Кршиж (1960), не находившим разницы в вер-теброгенных и невертеброгенных проявлениях такого рода. Вертеброгенный фактор, непосредственно сказываясь на трофике поперечной связки ладони или через скаленус-син-дром, может Ифать подготовительную роль в развитии синдрома запястного канала. Учитывая преимущественную предрасположенность женщин в период климакса к данному страданию, необходимо отметить, что в его возникновении
Глава V. Синдромы шейного остеохондроза
могут играть роль эндокринные факторы, включая тиреопа-тический, акромегалию (Пехан Н., Кршиж К,, 1960). В некоторых случаях указывают также на возможную роль диабета, подагры, остеоартрита суставов кисти, В-авитаминоза.
Запястный синдром компрессии глубокой ладонной ветви локтевого нерва в канале Гюйона у гороховидной кости
В ульнарной части запястного канала между гороховидной и крючковидной костями проходит глубокая ладонная ветвь локтевого нерва (рис. 5.17). В этой щели имеется мениск (Lang К, 1942), и здесь указанный нервный ствол иногда подвергается достаточному ущемлению при так называемой ульнарной дископатии. Тотчас проксимальнее гороховидной кости нерв делится на указанную глубокую мышечную ветвь и поверхностную кожную. При вовлечении кожной ветви наблюдаются нарушения чувствительности кожи IV-Vпальцев, а также ульнарного края кисти. При страдании одной лишь глубокой ветви нарушается функция мышц, сгибающих и приводящих I палец, межкостных червеобразных мышц III-IV пальцев (Hunt Y.R., 1988; Magee К., 1955; Osborne G., Thompson W., CopellN., 1959; Mumenthaler M., 1961; Shea J., McClain E., 1969). Мы наблюдали больного с подобной картиной без явлений выпадения чувствительности, который был направлен с подозрением на начальные явления бокового амиотрофического склероза. Как и у двух других наших больных такого рода, после инъекций гидрокортизона в описанную межкостную щель стали исчезать все нарушения: гипотрофия, мышечная слабость, болевые ощущения в IV-V пальцах и в ульнарной части кисти. В возникновении синдрома играют роль микротравматизация и, видимо, охлаждение; подобного рода холодовую рецидивирующую ишемическую невропатию локтевого нерва описал у одного больного З.Я.Певзнер (1957). Резидуальная невропатия локтевого нерва возможна также и как следствие переломов дистальных отделов костей предплечья и вывихов (Тютюник И.Ф., 1960; Mumenthaler M., 1961).
Дата добавления: 2015-04-07; просмотров: 1411;
