ВОЗБУДИТЕЛЬ ТУБЕРКУЛЕЗА, СТРОЕНИЕ, ИЗМЕНЧИВОСТЬ МИКОБАКТЕРИЙ ТУБЕРКУЛЕЗА 12 страница
Фибробронхоскопия как самостоятельное исследование может проводиться в условиях местной анестезии с введением самого фиброскопа через нос, рот, через интубационную трубку [Лукомский Г. И., 1971; CacknerM., 1975; Nalan А., 1975]. Фибробронхоскопы часто применяют во время проведения бронхоскопии жестким тубусом для более детального и глубокого осмотра мелких бронхов зоны бронхолегочного поражения. Наши наблюдения показывают, что фибробронхоскопия позволяет получать дополнительную информацию (по сравнению с обычной оптической эндоскопией бронхов) в 52% случаев.
Бронхоскопия в практике фтизиатрии показана при наличии симптомов туберкулеза бронхов (упорном кашле, болях в груди, одышке, ателектазе части легкого и др.). Учитывая современный патоморфоз туберкулеза и бессимптомность специфического поражения крупных бронхов (до 20—40% случаев), бронхоскопию следует считать показанной при всех деструктивных формах вторичного туберкулеза легких, первичном туберкулезе, реактивации внутри-грудного туберкулеза. Бронхоскопия показана при кровохарканьях и легочных кровотечениях неясной этиологии или неясной локализации источника геморрагии, при выкашливании бронхолитов и аспирации инородных тел, перед операцией на легких и бронхах, а также в послеоперационном периоде (для контроля за состоянием культи резецированного бронха) и в целях дифференциальной диагностики.
Во время бронхоскопии различные изменения бронхов оценивают по признакам: 1) характер бронхиального секрета и патологического отделяемого в трахее и бронхах; 2) вид слизистой оболочки, степень воспалительных изменений; 3) эластичность и ригидность стенок крупных бронхов и трахеи; 4) состояние бифуркации трахеи; 5) наличие пролиферативных изменений слизистой оболочки крупных бронхов; 6) сосудистый рисунок слизистой оболочки с учетом его локализации; 7) характер продольной складчатости слизистой оболочки; 8) вид и характер опухолевых образований в крупных бронхах; 9) другие изменения как бронхов, так и слизистой оболочки.
Бронхоскопия высокорезультативна при туберкулезных изменениях слизистой оболочки крупных бронхов, при проведении массивной химиотерапии, большом патоморфозе туберкулеза. С помощью этого метода выявляются специфические изменения слизистой оболочки крупных бронхов в 16,6% случаев при первичном туберкулезе, в 13,6% — при фиброзно-кавернозном, в 9,2% — при диссеминированном, в 8,4% — при кавернозном, в 6% — при очаговом и в 4,1% случаев — при инфильтративном туберкулезе [Шестерина М. В., 1976].
Условия внутривенного наркоза с управляемым дыханием позволяют одновременно с бронхоскопией выполнять и тотальную двустороннюю или селективную бронхографию. Целесообразность одномоментного исследования оправдывается следующими факторами: а) предварительная бронхоскопия иногда дает важную диагностическую информацию, влияющую на дальнейший ход исследования; б) бронхографии предшествует тщательный туалет бронхиального дерева с удалением слизи, гноя и др., что имеет большое значение при контрастном изучении бронхов; в) после бронхографии контрастное вещество максимально удаляется из бронхов.
Эндотрансбронхиальные методы биопсии. Бронхологическое исследование предусматривает комплекс различных эндобронхиальных и трансбронхиальных микрохирургических вмешательств биопсий-ного характера. Методы катетеризационной, щеточной, или браш-биопсии, прямой или трансбронхиальной внутрилегочной биопсии, трансбронхиальной пункционной биопсии лимфатических узлов средостения, губчатой, или спонг-биопсии предназначены для биопсии патологического очага, расположенного в бронхах, легочной ткани или в средостении.
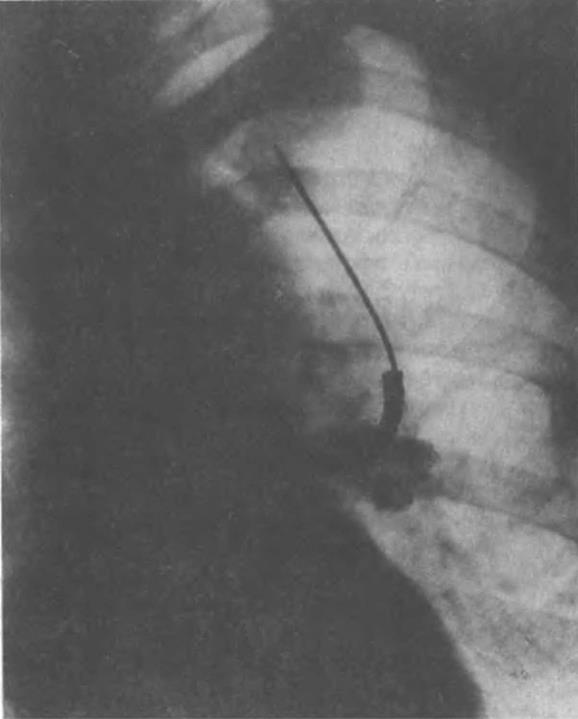
Рис. 4 2. Фрагмент рентгенограммы грудной клетки в прямой проекции. Прямая (щипцовая) биопсия
Прямая, или щипцовая, биопсия скусыванием осуществляется в крупных бронхах под контролем глаза. Показаниями к ней служат изменения бронхов пролиферативного характера при туберкулезе, неспецифических заболеваниях, доброкачественных и злокачественных опухолях, саркоидозе, лимфогранулематозе, ксан-томатозе и т. д. Манипуляцию проводят кусачками, имеющимися в наборе бронхоскопа. При выборе места биопсии тубус бронхоскопа максимально близко подводят к месту вмешательства для лучшего обозревания и захвата патологически измененной слизистой оболочки (рис 4.2). Прямую, или щипцовую, биопсию, как правило, выполняют однократно, так как возникающее после скусывания ткани эндобронхиальное кровотечение часто мешает провести биопсию вторично. Во время скусывания патологической ткани следует избегать захватывания кусачками некротизировавшиеся части измененной слизистой оболочки, поскольку при гистологическом исследовании обнаружение тканевого детрита не помогает установлению диагноза. Непосредственно перед биопсией измененную слизистую оболочку орошают или смачивают тампоном, пропитанным 5—10% раствором новокаина. При возникновении выраженного кровотечения после выкусывания ткани прежде всего аспирируют кровь из бронхов, местно применяют адреналин, механическое прижатие тампоном кровоточащего места, растворы кислот (ТХУ).
Катетеризационная биопсия легких выполняется в диагностических целях при биопсии периферически расположенного очага бронхолегочного поражения. Показанием к ней являются периферически расположенные солитарные патологические образования неясной природы, в частности, округлые и шаровидные, очаговые и инфильтративные, полостные изменения в легких, легочные диссеминации пролиферативного характера, сегментарные и долевые ателектазы и т.д. [Климанский В. А. и др., 1967; Fnedel, 1961, и др. ]. Исследование можно проводить самостоятельно под местной анестезией с использованием управляемых резиновых катетеров типа Метра и сердечного катетера. Чаще катетеризационную биопсию проводят при бронхоскопии под наркозом. Инструментом служат рентгеноконтрастные сердечные катетеры от № 6 до № 8 и металлические проводники-направители с углом изгиба дистального конца 20° и 45°. Проводник с углом 45° позволяет направить сердечный катетер в устья I—II—VI сегментарных бронхов как правого, так и левого легкого, проводник с углом 20° способствует продвижению катетера в III—V, VII—X сегментарные бронхи. Исследование осуществляют в рентгеновском кабинете.
Предварительная бронхоскопия позволяет оценивать состояние бронхов и прежде всего того сегментарного бронха, который предстоит катетеризировать. Клюв тубуса бронхоскопа устанавливают непосредственно над устьем или вблизи долевого бронха. Затем, сохраняя искусственную вентиляцию легких (лучше методом эжек-ции), визирную планку смещают и металлический проводник с введением в него сердечным катетером под контролем глаза вводят непосредственно в искомое устье сегментарного бронха. С этого момента контроль за последующим продвижением катетера по более мелким бронхам осуществляется через рентгенотелевизионный экран. Поиск необходимого сегментарного, субсегментарного бронха проводят при постоянной коррекции положения как металлического проводника, так и сердечного катетера (рис. 4.3).
По достижении патологического очага кончиком катетера производят травматизацию очага путем маятникообразных движений (назад — вперед несколько раз). Одновременно канюлю катетера присоединяют к ловушке, соединенной с электрическим аспиратором. После выполнения поставленной задачи катетер извлекают и промывают таким же путем стерильным раствором натрия хлорида. Полученный материал почти всегда окрашен кровью, поэтому необходимо оценить опасность геморрагии. Кровь, излившуюся в крупные бронхи, немедленно аспирируют до тех пор, пока ее выделение из исследуемого бронха прекратится. Только после этого при восстановлении самостоятельного дыхания бронхоскоп извлекают из трахеи.
Щеточная, или браш-биопсия, может рассматриваться как один из вариантов катетеризационного зондирования легких. Исследование выполняют также во время бронхоскопии. Вводят металлический направитель с сердечным катетером № 8, в просвете которого находится струна с нейлоновой или капроновой щеточкой на конце.

метастатические опухолевые процессы, гистиоцитоз X, гемосидероз и другие более редко встречающиеся заболевания.
Трансбронхиальная внутрилегочная щипцовая биопсия под местной анестезией осуществляется через фибробронхоскоп. Слизистую оболочку носоглотки анестезируют, повторно закапывая через нос 2% или 4% раствор лидокаина, либо 2% пиромекаин, либо распыляя ксилостезин (1—1,5 мл) и др. По мере наступления анестезии в горле при глотании появляется ощущение «комка». Больной должен высунуть язык и удерживать его своей рукой через марлевую салфетку. Затем через биопсийный канал фибробронхоскопа проводится дополнительная анестезия голосовой щели и бифуркации трахеи 3—5 мл одного из перечисленных анестетиков. Дальнейшая техника выполнения внутрилегочной биопсии не отличается от такой при жесткой бронхоскопии.
Внутрилегочная биопсия во время бронхоскопии под наркозом жестким бронхоскопом позволяет сочетать ее с эндоскопией и другими эндобронхиальными диагностическими манипуляциями: «прямой» и спонг-биопсиями, пункционной биопсией внутригрудных лимфатических узлов, катетер- и браш-биопсией, бронхографией. Тубус бронхоскопа устанавливают на 1—1,5 см выше шпоры долевого бронха и фиксируют его так, чтобы устье выбранного

Рис 4 3 Фрагмент рентгенограммы грудной клетки в прямой проекции Катетери-зационная биопсия при поднаркозной бронхоскопии
Очаг бронхолегочного поражения зондируют под контролем рент-генотелевизионного экрана. По достижении катетером периферического патологического образования щеточку выдвигают на 1—2 см из катетера, при этом она оказывается в центре очага поражения (рис 4 4) После выполнения биопсии щеточку вновь погружают в катетер, как бы в футляр, и извлекают ее вместе с катетером. Для приготовления цитологического препарата щеточку выдвигают из дистального конца катетера и полученный материал наносят на предметные стекла Материал щеточной биопсии представляет собой как бы соскоб (или отпечаток) с очага поражения с минимальным содержанием различных примесей, которые иногда мешают изучению цитологического препарата
Трансбронхи альна я внутрилегочная биопсия предназначена для получения непосредственно легочной ткани через бронхи Показаниями к ней служат диссеминированные легочные процессы неясной природы, саркоидоз органов дыхания (включая и медиастинальную фоРмУ заболевания с отсутствием рентгенологических изменений в легких), диссеминированный туберкулез легких,
бронха находилось в зоне видимости. После этого под контролем глаза в долевой бронх вводят направитель микрокусачек. Наилучшим вариантом при этом является использование в качестве направителя фибробронхоскопа, гибкий конец которого сгибается на 65° вверх и 35° вниз и может быть введен практически в любой субсегментарный бронх, обеспечивая дополнительную визуальную информацию о состоянии бронхов. Применение в качестве направителей металлических полых трубок из набора дыхательного бронхоскопа Фриделя позволяет проводить исследование с наименьшей эффективностью. Рентгеноконтрастный гибкий сердечный катетер № 12 как направитель более приспособлен для управляемой биопсии за счет определенной упругости и небольшого изгиба д и стального конца.
Микрокусачки в кортикальную зону легкого выбранного сегмента направляют под контролем уже рентгенотелевизионного экрана. Не доходя до висцеральной плевры 1—1,5 см и убедившись в правильном положении щипцов, их на вдохе открывают, разрушая при этом бронхиолы, продвигают немного вперед (в пределах 0,5 см) и на выдохе закрывают бранши щипцов, захватывая легочную ткань (рис. 4.5). При извлечении микрокусачек рентгенотелевизионный экран позволяет зафиксировать эффективность проведенной биопсии по смещению легочного рисунка в момент отрыва кусочка паренхимы легкого.
Биопсия легочной ткани осуществляется многократно (2—4—5 раз) за одну бронхоскопию из разных (предпочтительно III—V, VIII и IX) сегментов только одного легкого. В силу анатомических особенностей отхождения крупных бронхов предпочтительно производить внутрилегочную биопсию из правого легкого.
Сразу по окончании биопсии и через 24—48 ч после исследования необходим рентгенотелевизионный контроль для выявления возможного травматического пневмоторакса.
С полученного в результате биопсии кусочка легочной ткани (размером не более 3x2 мм) снимают отпечатки на предметное стекло для цитологического исследования, а сам кусочек погружают в формалин и направляют для гистологического исследования. Цитологическое изучение материала повышает эффективность трансбронхиальной внутрилегочной биопсии.
Использование комплексного морфологического исследования с включением гистологических окрасок, гистохимических методов, люминесцентной и электронной микроскопии позволяет снизить число случаев нераспознанной патологии при выполнении внутри-легочной биопсии.
При определении противопоказаний следует исходить из того, что риск исследования не должен превышать его необходимость для верификации диагноза. К противопоказаниям к жесткой бронхоскопии относятся: 1) заболевания сердечно-сосудистой системы (аневризма аорты, декомпенсированный порок сердца, недавно — 6 мес — перенесенный инфаркт миокарда, тяжелые формы гипертонической болезни); 2) активный туберкулез гортани; 3) острые интеркуррен
г

Рис. 4.5. Фрагмент рентгенограммы грудной клетки в прямой проекции. Трансбронхиальная внутрилегочная биопсия во время фибробронхоскопии.
тные заболевания; 4) менструальный период и вторая половина беременности. Помимо этих общеизвестных противопоказаний, исключающих возможность проведения жесткой бронхоскопии под наркозом, выявлены и специфичные для внутрилегочной биопсии противопоказания — это тяжелые нарушения в системе гемостаза (нарушение свертывающей системы крови).
Трансбронхиальная пункционная биопсия внутригрудных лимфатических узлов или патологических образований средостения производится во время бронхоскопии, выполняемой как под местной анестезией, так и в условиях наркоза. Для исследования применяют иглы из нержавеющей стали длиной 55—60 см с ман-дреном (наружный диаметр рабочей части 1—2 мм). При наличии рентгенологических признаков аденопатии внутригрудных лимфатических узлов наиболее целесообразными для пункции являются следующие анатомические точки трахеи и бронхов: а) по правой стенке трахеи на 3—4 см выше шпоры бифуркации трахеи; б) по правому скату бифуркации трахеи на 1—2 см ниже от ее шпоры; в) строго по шпоре бифуркации трахеи кзади от ее центра. При пункции бронхопульмональных лимфатических узлов следует учитывать следующие точки: 1) шпора верхнедолевого бронха на 2— 3 мм кпереди или на то же расстояние ниже; 2) шпора среднедо
левого бронха. При пункции бифуркационных лимфатических узлов глубина прокола не должна превышать 3—4 см, оптимальная глубина — 2—2,5 см. Бронхопульмональные лимфатические узлы пунктируют не более чем на 0,5—1 см. Бифуркационную группу лимфатических узлов пунктируют 2—3, реже 3—4 раза, бронхопульмональные, как правило, — 1 раз. После извлечения иглы место пункции обрабатывают 20% раствором нитрата серебра.
Для получения разрежения в игле используют шприц емкостью 20 мл или шприц Жане емкостью 100 мл с соответствующим резиновым переходником. Полученный при пункции патологический материал (пунктат) шприцем выдувают на предметные стекла, затем готовят мазки.
Показаниями к пункции лимфатических узлов средостения служат аденопатии внутригрудных узлов неясной природы при дифференциальной диагностике туберкулеза, саркоидоза I—II стадии, опухолевых процессов в средостении, определении метастазов рака легкого [Астраханцев Ф. А. и др., 1971; Борисов В. В. и др., 1976].
Губчатая, или спонг-биопсия — наименее травматичный, но в то же время и высокорезультативный метод биопсии. Он предложен в 1951 г. Carter, Nesbit и Piper. Авторы считают, что этот метод по результативности не уступает методу щипцовой биопсии при диагностике рака крупных бронхов. Метод довольно прост, нетравматичен. Стерильную поролоновую губку размером 0,5><0,5х0,5 см, зафиксированную бронхоскопическими щипцами, во время бронхоскопии подводят к месту патологически измененной слизистой оболочки и плотно удерживают в течение 30—45 с. Затем щипцы извлекают, и губку, впитавшую в себя клеточный субстрат бронхов, помещают в формалин, далее ее обрабатывают как гистологический препарат: блоки заливают в парафин и из них в необходимом количестве готовят среды. Материал окрашивают гематоксилином и эозином. В препаратах, как правило, определяются комплексы клеток, что способствует лучшей верификации процесса.
При проведении губчатой, или спонг-биопсии, кровотечение в бронхах не возникает, поэтому этот метод можно использовать в детской клинике — при бронхоскопии у детей, у которых другие виды биопсии применять нельзя из-за опасности повреждения нежной структуры бронхов.
Введение в комплекс бронхологического обследования различных дополнительных эндобронхиальных и трансбронхиальных манипуляций и исследований значительно повышает общую диагностическую ценность бронхоскопии при дифференциальной диагностике различных заболеваний легких и бронхов. Так, метод прямой, или щипцовой, биопсии патологически измененной ткани и крупных бронхов позволяет морфологически верифицировать туберкулезные изменения в 45—53%, неспецифические поражения бронхов — в 70—90% и опухолей крупных бронхов — в 86—91% случаев [Вознесенский А. Н. и др., 1968; Филиппов В. П., 1970, и др.].
Метод диагностического зондирования легких, или катетеризационная биопсия, эффективен при трудно диагностируемом туберкулезе в 47%, при хронических неспецифических заболеваниях легких — в 60%, периферическом раке легкого — в 86—91% случаев. Этот метод позволяет диагностировать поражения легких при лимфогранулематозе, ксантоматозе, аденоматозе, гемосидерозе, карциноматозе у большинства обследуемых больных.
Метод трансбронхиальной внутрилегочной биопсии позволяет получать для цитологического, бактериологического и гистохимического исследования непосредственно легочную ткань. Эффективность этого метода колеблется от 55,8 до 79% [Филиппов В. П. и др., 1982; Крюков В. Л., 1983; Andersen Н., 1972; Grollmuss Н. et al., 1976, и др.] при дифференциальной диагностике диффузных дис-семинированных процессов, а при пункционной биопсии лимфатических узлов средостения — от 15 до 94% в зависимости от техники выполнения игловой пункции, диаметра иглы, а также показаний и кратности выполнения самого исследования [Астраханцев Ф. А., 1971; Борисов В. В., 1973, и др.].
Диагностический бронхоальвеолярный лаваж (БАЛ). В 1961 г. Myrvik и соавт. посредством лаважа получили от кроликов альвеолярные макрофаги, чем положили начало новой эры в изучении биологии легочных клеток. Метод диагностического БАЛ с усовершенствованием бронхологической техники позволил получать клеточные элементы и ряд жидких компонентов бронхоальвеоляр-ной жидкости от человека. Клетки из нижних отделов дыхательного тракта у человека извлекают с помощью ригидного бронхоскопа [Keimonitz, 1964; Tegner et al., 1977] или большого баллонного катетера, направленного в бронхи I—II порядка [Finley et al., 1981]. В настоящее время БАЛ чаще проводят с применением фибробронхоскопа, что делает эту процедуру менее ин-вазивной [Jager, 1977 ].
Обычно БАЛ осуществляют при фибробронхоскопии на уровне сегментарных и субсегментарных бронхов средней доли или SIII — справа. Возможно вмешательство и в другие доли, но проведение лаважа верхних сегментов SI, II более сложное из-за анатомического положения этих структур, затрудняющего введение катетера и аспирацию жидкости.
Общее число получаемых клеток составляет 5—10* 106 на 100 мл лаважа. Через катетер в 5—8 приемов под давлением струйно инстиллируют по 20 мл (в общем объеме 100—150 мл) стерильный изотонический раствор NaCl, подогретый до 37 °С, рН 7,0—7,2. Бронхоальвеолярный смыв (БАС) аспирируют в силиконированную емкость. Количество аспирируемой жидкости при этом достигает 40—60% от вводимого. Подсчет клеточных элементов производят в камере Фукса—Розенталя. Полученный смыв центрифугируют, из осадка делают мазки, которые окрашивают по методу Райта— Романовского. Клеточный состав бронхоальвеолярного содержимого определяют на основании подсчета не менее 500 клеток с иммерсионной системой, при этом учитывают альвеолярные макрофаги, лимфоциты, нейтрофилы и эозинофилы. Клетки бронхиального эпителия не учитывают в связи с их незначительным количеством (не более 2—4%, по нашим данным).
Исследование липидного спектра бронхоальвеолярных смывов у больных туберкулезом легких может служить дополнительным тестом при определении активности специфических изменений в легких в случае малых форм. Тонкослойная хроматография является достаточно информативным методом для выявления характера и степени диспропорций липидного спектра при легочном туберкулезе и хроническом бронхите.
По Voisin (1975), в БАС у здоровых некурящих содержится в среднем: альвеолярных макрофагов 93ұ 5%, лимфоцитов 7ұ 1 %, нейтрофилов, эозинофилов и базофилов менее 1%. При анализе данных исследования клеточного состава БАС обнаружено, что для многих заболеваний характерна вполне определенная эндопульмо-нальная цитограмма.
При легочном туберкулезе содержание лимфоцитов колеблется от 3 до 40%, но для абсолютного большинства больных с неактивным процессом или в фазе обратного развития специфического процесса характерна лимфопения с возрастанием до 61% среднего уровня нейтрофилов. Следует отметить, что у больных с малыми формами туберкулеза может наблюдаться нормальная эндопульмональная цитограмма. У больных саркоидозом отмечено значительное повышение количества лимфоцитов, причем в активной фазе заболевания оно увеличивалось до 47%. При обратном развитии процесса и под влиянием кортикостероидной терапии этот показатель снижается. В цитограмме БАС больных хроническим бронхитом отмечается увеличение в среднем до 33,8% количества нейтрофилов при снижении до 56,2% содержания альвеолярных макрофагов. При обострении хронического воспалительного процесса наблюдаются повышение в среднем до 42,1 % уровня нейтрофилов, невысокое (19,5%) число нейтрофилов при начинающейся ремиссии. У больных гнойным бронхитом резко возрастает, в среднем до 76%, количество нейтрофилов, а содержание альвеолярных макрофагов снижается до 16,8%. Выраженная эозинофилия (до 37—55%) БАС отмечается у больных бронхиальной астмой. У больных экзогенным аллергическим альвеолитом птицеводов определялись альвеолярные макрофаги (50,5%), лимфоциты (15,8%), нейтрофилы (25,7%), эозинофилы (2%).
Переносимость БАЛ, как правило, хорошая: пневмопатические осложнения наблюдаются очень редко (0,17% случаев), бронхоспасти-ческие— в0,6% случаев. Повышение до 37,5—38°С температуры тела в день комплексного бронхологического обследования и производства БАЛ наблюдалось у 19% больных [Хоменко А. Г. и др., 1983].
Хирургические методы биопсии. Трансторакальная иг-ловая биопсия легких была описана еще в конце прошлого столетия. Различают две методики игловой биопсии легкого — аспирационную и пункционную. Первая позволяет получать материал для цитологического изучения, вторая — по существу истинная биопсия легочной ткани.
Показаниями к игловой биопсии легкого являются периферически расположенные патологические образования опухолевого или воспалительного характера, которые требуют морфологической идентификации и которые не удается диагностировать при комплексном обследовании. Противопоказаниями служат сосудистые образования, эхинококк, легочно-сердечная недостаточность, эмфизема, наличие одного легкого.
Для пункции легкого используют иглы Дальгрена и Сильвермена. Наружный диаметр иглы для пункционно-аспирационной биопсии легкого составляет 0,9—1,1 мм, длина — 20—25 см, но не менее 10—15 см. Специальная игла Сильвермена имеет направляющий троакар — иглу диаметром 1,5—2,5 см, через канал которой и производится биопсия. Пункционную биопсию выполняют под местной анестезией 0,25% раствором новокаина в положении больного лежа. Предварительно подкожно вводят 1 мл 2% раствора промедола или пантопона и 0,8—1 мл атропина. Исследование проводят под постоянным контролем на рентгенотелевизионном экране. Кожу, подкожную клетчатку, мышцы и межреберные мышцы анестезируют последовательно. Прокол иглой осуществляют медленно по верхнему краю нижележащего ребра. По достижении очага поражения, что документируется на телеэкране, очаг прокалывают, мандрен извлекают, подсоединяют шприц и производят неоднократную аспирацию. Иглу извлекают при сохранении небольшого разрежения. Полученный материал выдувают на предметные стекла.
При пункционной биопсии иглой Сильвермена после введения в легочную ткань иглы-троакара производят сначала аспирацион-ную, а затем пункционную биопсию. В троакар вводят специальную расщепленную иглу, при поворачивании которой в очаге удается взять материал для гистологического изучения.
Эффективность метода трансторакальной игловой биопсии легкого колеблется, по данным различных авторов, от 60 до 96,1% в зависимости от характера легочной патологии [Шмелев Н. А., 1948; Голицина Л. В., Тимашева Е. Д., 1966; Коробов В. И. и др., 1972, и
ДР.].
После проведения пункционной биопсии легкого могут наблюдаться различные осложнения: кровохарканье, травматический пневмоторакс, эмболия, легочное кровотечение и др. Описаны и летальные исходы.
Медиастиноскопия была разработана в 1959 г. Carlens. В дальнейшем это диагностическое исследование получило развитие благодаря работам как зарубежных, так и отечественных авторов [Лукомский Г. И. и др., 1967; Knoche Е., Rink Н., 1964]. Показанием к этой операции служат медиастинальные аденопатии неясной природы при самых различных бронхолегочных заболеваниях: раке, саркоидозе, туберкулезе и др. Медиастиноскопия производится самостоятельно и в тех случаях, когда предшествующая бронхоскопия с транстрахеобронхиальной пункцией оказалась безрезультатной.
Операцию осуществляют под интубационным газовым наркозом. Через небольшой разрез на шее над яремной вырезкой после пересечения platisma, подкожных вен тупым путем (пальцем) проникают до трахеи, образуя таким образом канал. В последний вводят медиастиноскоп, через который осматривают клетчатку и лимфатические узлы переднего средостения. При необходимости на исследование берут не только лимфатические узлы, но и клетчатку средостения. После операции в рану вводят антибиотики и дренаж на 1 сут.
Результативность медиастиноскопии очень высокая, однако операция требует особой осторожности при манипулировании в средостении, так как повреждение крупных сосудов весьма опасно.
Медиастинотомия — диагностическая операция, применяемая по тем же показаниям, что и медиастиноскопия — оценка состояния лимфатического аппарата средостения. Доступ к средостению осуществляется через иссечение кусочков хряща до 2,5—3 см II или III ребра как справа, так и слева. При необходимости через этот подход возможно сделать и биопсию легкого.
Медиастиноскопия и медиастинотомия дают возможность определить характер внутригрудных аденопатий различной природы: при туберкулезе, саркоидозе, раке и других заболеваниях органов дыхания, сопровождающихся увеличением лимфатических узлов средостения [Роданов Р. и др., 1974; Лукомский Г. И., 1976, и др.].
Прескаленная биопсия по Даниельсу показана при увеличении лимфатических узлов, расположенных в прескаленной клетчатке, при саркоидозе, раке, лимфогранулематозе. Прескаленная биопсия лимфатических узлов и клетчатки производится и при наличии противопоказаний к медиастиноскопии и бронхоскопии. Операцию осуществляют, как правило, под местной анестезией. Разрез кожи 3—4 см делают параллельно ключице и несколько выше ее. Дальнейшее разделение тканей производят тупо и остро до появления жирокой клетчатки, в которой расположены увеличенные лимфатические узлы. Последние иссекают вместе с клетчаткой. При выполнении этой операции следует помнить, что правые надключичные лимфатические узлы являются коллектором лимфатических сосудов, идущих от правого легкого, а также нижней доли левого легкого; левые надключичные лимфатические узлы собирают приток лимфы от верхней доли слева.
Результативность операции по Даниельсу ниже, чем при других диагностических операциях, и колеблется от 14,5 до 70% в зависимости от характера патологии и пальпации надключичных лимфатических узлов. Наиболее результативна эта операция при саркоидозе и определении метастазов рака [Феофилов Г. Л., 1957; Асеев Д. Д. и др., 1969, и др.].
Открытая биопсия легкого заключается в торакотомии и биопсии легочной ткани для последующего цитологического, бактериологического, гистохимического и электронно-микроскопического исследования. Показанием чаще служат диссеминированные легочные процессы неясной природы. Открытую биопсию выполняют под интубационным наркозом из бокового доступа справа в III, слева — в IV межреберье. Легочную ткань иссекают с применением механического танталового шва аппаратом УКЛ-40 или других [Ор~ жешковский О. В., 1983]. После интраплеврального введения антибиотиков рану грудной стенки ушивают послойно, иногда на несколько дней в плевральной полости оставляют дренаж. Возможности этой диагностической операции довольно высокие при саркоидозе, канцероматозе, атипично протекающем туберкулезе, альвеолярном протеинозе и многих других заболеваниях легких, характеризующихся диссеминированным поражением легочной ткани. По данным Ю. Н. Левашова и соавт. (1983), диагностическая информативность открытой биопсии легких при диссеминированных процессах приближается к 100%. Авторы, применив этот вид биопсии у 106 пациентов с диссеминированными процессами в легких, морфологически верифицировали диагноз заболевания у 104 больных.
Дата добавления: 2015-04-25; просмотров: 1274;
