ВОЗБУДИТЕЛЬ ТУБЕРКУЛЕЗА, СТРОЕНИЕ, ИЗМЕНЧИВОСТЬ МИКОБАКТЕРИЙ ТУБЕРКУЛЕЗА 2 страница
Неспецифические или параспецифические реакции могут формироваться в различных органах и тканях: нервной и сердечно-сосудистой системе, кроветворных органах, суставах, серозных оболочках и др. В сердечно-сосудистой системе и паренхиматозных органах указанные реакции проявляются очаговой или диффузной гистиоцитарной и лимфоцитарной инфильтрацией, в лимфатических узлах — пролиферацией ретикулярных и эндотелиальных клеток, в легких — образованием лимфоидных узелков. А. И. Струков (1959) считает, что эти реакции имеют токсико-аллергическую природу. В. И. Пузик (1946) расценивает их как результат действия микобактерии туберкулеза в ранние периоды развития инфекционного процесса. Показана связь данных реакций с клеточным и гуморальным иммунитетом [Авербах М. Мм 1976]
Благодаря профилактическим противотуберкулезным мероприятиям и специфическому лечению наблюдается значительный пато-морфоз туберкулеза. К истинному патоморфозу относят уменьшение числа казеозных пневмоний (что свидетельствует о повышении иммунитета), более частое образование туберкулем. Реже стали встречаться формы мил парного туберкулеза и туберкулезного менингита (особенно у детей). Проявлениями индуцированного патоморфоза, обусловленного специфическим лечением, являются изолированные каверны, вокруг которых быстро рассасывается перифокальное воспаление, полное рассасывание или развитие мелких звездчатых рубчиков при гематогенно-диссеминированном туберкулезе, отторжение казеозно-некротических масс с формированием на месте каверны кистолодобной полости при фиброзно-кавернозном туберкулезе.
Применение наиболее эффективных химиопрепаратов приводит к полному излечению от туберкулеза. Чаще наблюдается разное течение туберкулезного воспаления: стабилизация и обратное развитие, приобретение хронического характера с периодами затихания и обострения специфического процесса. Решающее значение принадлежит макроорганизму, состоянию его защитных механизмов, способности противостоять действию антигенного раздражителя, а также развитию полноценных репаративных процессов.
1.3.2. Первичный туберкулез
Клинико-морфологические проявления первичного инфицирования микобактериями туберкулеза принято называть первичным туберкулезом. Первичный туберкулез развивается лишь у 7—10% инфицированных лиц, чаще детей, у остальных же заражение проявляется лишь виражем туберкулиновых проб [Хоменко А. Г., 1989]. Отсутствие клинических проявлений первичного заражения объясняется высоким уровнем неспецифической и специфической резистентности к туберкулезу, развившейся в результате противотуберкулезной вакцинации БЦЖ. Организм справляется с туберкулезной инфекцией, пройдя период возникновения «малых» неспецифических и специфических реакций. В результате организм приобретает иммунитет к туберкулезу и болезнь не развивается. В настоящее время реже, чем раньше, наблюдается хроническое течение первичной туберкулезной инфекции в виде разнообразных параспеци-фических реакций, или «масок туберкулеза».
Наиболее частой формой первичного туберкулеза является бронхоаденит, нередко протекающий без казеинфикации лимфатических узлов и формирования очагов в легких. При снижении сопротивляемости организма и более массивного инфицирования в лимфатических узлах развивается специфическое воспаление с образованием очагов творожистого некроза. Изменения распространяются на капсулу и прилежащие участки легкого, при этом формируется прикорневой инфильтрат, как правило, неспецифической природы. Процесс может переходить на стенки бронхов с образованием микрофистул.
При заживлении в лимфатических узлах наблюдаются рассасывание перифокального воспаления, уплотнение казеоза, отложение солей кальция в казеозе, нарастание фиброзных изменений в капсуле и окружающей прикорневой области.
Первичный туберкулез может проявляться формированием в легком первичного туберкулезного очага. Этот очаг имеет пневмонический характер с казеозом в центре и широкой перифокальной зоной воспаления снаружи. Вслед за формированием легочного аффекта отмечается поражение регионарных лимфатических узлов с «дорожкой» из измененных лимфатических сосудов между ними.

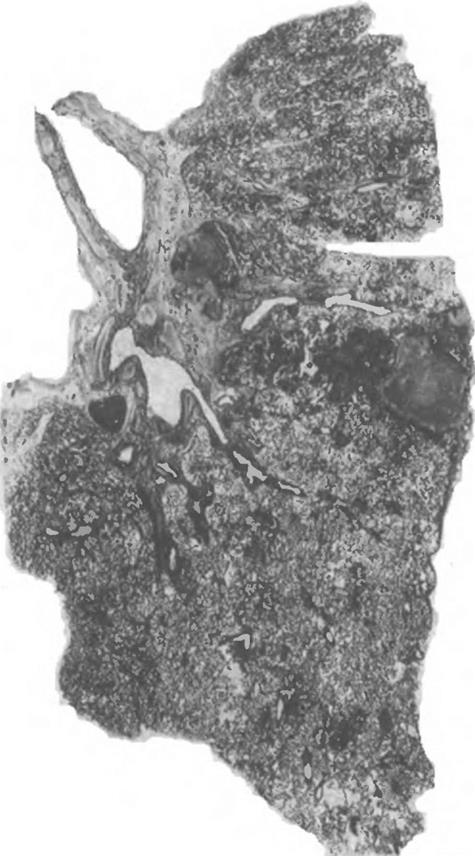
Это соответствует картине первичного комплекса с его тремя составными компонентами (рис. 1.4).
При заживлении перифокальное воспаление рассасывается, казеоз в очаге уплотняется, откладываются соли кальция, а вокруг очага формируется соединительнотканная капсула. Может произойти полное замещение казеозного очага фиброзом. В лимфатических узлах преобладают процессы инкапсуляции и обызвествления казеозных масс.
В случае прогрессирования первичного комплекса пневмонический фокус увеличивается в размерах, подвергается казеинфикации с формированием острых пневмониогенных каверн. Вокруг каверны затем формируется соединительнотканная капсула, и процесс переходит в фиброзно-кавернозный туберкулез.
Прогрессирующее течение первичного туберкулеза может проявиться в виде милиарного туберкулеза в результате «прорыва» инфекции в кровеносное русло. Важно помнить о возможности острой диссеминации инфекции; необходимо своевременно диагностировать подобные случаи, так как рано начатое лечение дает хороший эффект.
Следовательно, периоду первичного заражения наряду с распространением инфекции по лимфатическим путям присущи и гематогенные отсевы, характеризующие бациллемию с возникновением очагов специфического воспаления в различных органах и тканях. Очаги-отсевы в легких, формирующиеся в различные периоды первичного туберкулеза, нередко являются случайной находкой при рентгеноанатомическом обследовании людей, не страдающих активными формами туберкулеза. Такие очаги состоят из казеоза, окруженного фиброзной капсулой, бедной клеточными элементами. Очаги, как правило, множественные, располагаются в верхних сегментах легких под плеврой. С обострения процесса в этих очагах начинается вторичный туберкулез, характеризующийся локальным поражением органа. Таким образом, послепервичным очагам принадлежит большое значение в патогенезе вторичного туберкулеза.
1.3.3. Диссеминированный туберкулез
Кассификация диссеминированного туберкулеза легких объединяет диссеминации различного генеза: лимфогенные, гематогенные, бронхогенные.
Гематогенный и лимфогематогенный туберкулез по своему генезу занимают промежуточное положение между первичным и вторичным туберкулезом, часто возникая из различных очагов первичного комплекса. Для появления гематогенной диссеминации туберкулеза недостаточно попадания микобактерии туберкулеза в кровеносное русло, необходима еще сенсибилизация сосудистой стенки и всего организма. При острой гематогенной диссеминации, при милиарном туберкулезе наиболее распространенными являются продуктивные бугорки. Важное значение имеют и состояние возбудителя, появление различных форм его персистирования. Специфическая химиотерапия способствует быстрому рассасыванию воспалительных очагов, при этом на месте бугорков формируются звездчатые соединительные рубчики или незначительно утолщается строма легкого.
Хронические формы диссеминированного туберкулеза чаще встречаются у взрослых, и диссеминация имеет обычно лимфогематогенный характер. В генезе этих форм может быть туберкулезное поражение лимфатических узлов, из которых по лимфатическим путям ретроградно происходит рассеивание инфекции с последующим прорывом в сосудистое русло и формированием очагов в легких. Эти формы обычно ограничиваются поражением легочной ткани, хотя возможны и гематогенные отсевы в другие органы. Очаги, как правило, имеют продуктивный характер, локализуются преимущественно в верхушечных сегментах легкого, характеризуются значительным уменьшением диссеминации в нижних отделах легких. Очаги диссеминации обычно полиморфны: одни из них инкапсулированы, другие отличаются отсутствием хорошо выраженной капсулы, что свидетельствует о волнообразном течении процесса. Очаги локализуются по ходу утолщенной соединительнотканной стромы

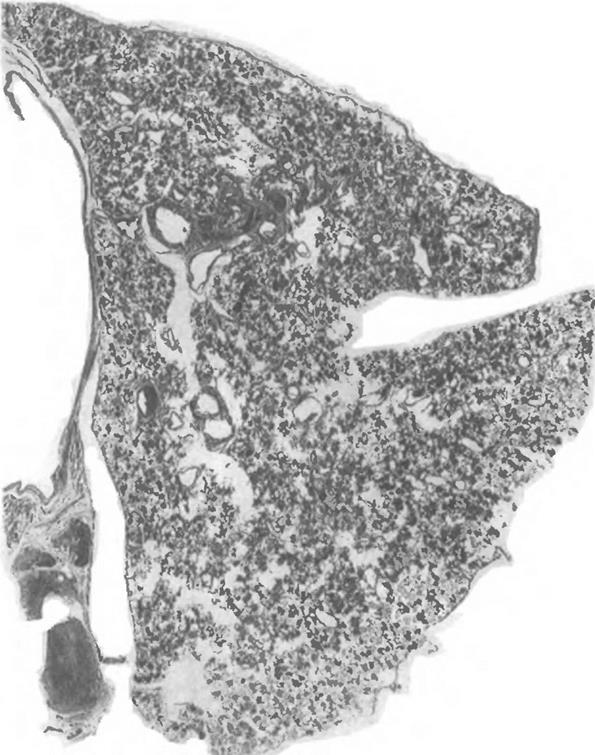
легкого, в периваскулярной или перибронхиальной ткани. Некоторые из них располагаются непосредственно в стенке кровеносных сосудов. Вокруг очагов обычно развивается эмфизема. В поздние фазы процесса развивается интерстициальный сетчатый склероз, особенно выраженный в верхних отделах легкого. В последних наряду с поражением интерстициальной ткани наблюдается образование массивных фиброзных рубцов на месте бывших туберкулезных очагов. В легочной ткани на фоне эмфиземы и фиброзных изменений могут быть инкапсулированные казеозные очаги, четко отграниченные от окружающей ткани (рис. 1.5).
Хронический гематогенно-диссеминированный туберкулез легких может осложняться формированием своеобразных каверн округлой формы, располагающихся в симметричных отделах легких, — «штампованные» каверны. Они отличаются тонкими стенками со слабо-выраженным фиброзом, внутренняя поверхность их обычно очищена от казеозно-некротических масс, слой специфических грануляций неширокий, пронизан кровеносными и лимфатическими сосудами. При возникновении каверн в патологический процесс вовлекаются бронхи, и туберкулез может осложняться бронхогенной диссемина-цией.
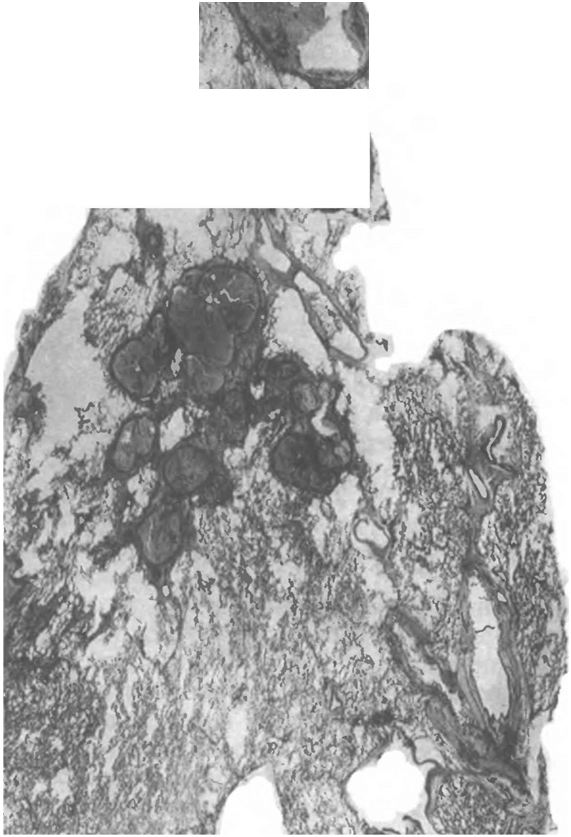
 и эозином.
и эозином.
При развитии бронхогенного туберкулеза, локализующегося главным образом в нижних отделах легких, могут образоваться сливные очаги бронхолобулярной пневмонии. В последующем эти очаги распадаются и образуются острые бронхогенные каверны.
1.3.4. Очаговый туберкулез
Очаговый туберкулез является одной из наиболее распространенных форм туберкулеза. Эта форма связана с образованием очагов-отсевов или очагов реинфекта, возникающих чаще всего эндогенно при лимфогенном рассеивании туберкулезной инфекции из очагов первичного туберкулеза. В последующем очаги-отсевы ведут к образованию новых, более свежих очагов в непосредственной близости от ранее возникших. В связи с этим очаговый туберкулез характеризуется наличием целой группы очагов казеоза, локализующихся преимущественно односторонне, чаще справа в верхней доле субплеврально.
Очаги располагаются среди фиброзированной стромы легкого, утолщенной плевры и междольковых перегородок, что указывает на их лимфогенный генез [Штефко В. Г., 1936; Иванова М. Г., 1939] (рис. 1.6). Одни очаги характеризуются хорошо выраженной капсулой, бедной клеточными элементами, и уплотненным казеозом, иногда даже частично фиброзированным; другие очаги более «свежие», казеоз в них окружен зоной из макрофагов, эпителиоидных и лимфоидных клеток с гигантскими клетками между ними. Капсула вокруг таких очагов выражена слабо, фиброзные волокна в ней инфильтрированы лимфоидными клетками. Рядом могут располагаться совсем «свежие» казеозные очаги, окруженные широкой клеточной зоной. Лимфоцитарная инфильтрация в таких очагах без четкой границы переходит на окружающую ткань.
Распространение процесса чаще всего происходит по лимфатическим путям, реже контактным путем и еще реже — по бронхам и кровеносным сосудам [Ильина Т. Я., 1982]. Заживление очагов происходит обычно посредством их инкапсуляции, уплотнения ка-зеоза и частичного его замещения соединительной тканью, врастающей в казеоз со стороны капсулы. Обострение процесса выражается в нарастании воспалительных изменений в капсуле очагов и окружающей их легочной ткани с образованием так называемого инфильтрата. Обострение процесса может проявляться расплавлением казеоза в одном из очагов с формированием вначале щелевидной, а затем и более крупной полости. Исходом очагового туберкулеза при благоприятном течении процесса является развитие фиброза как в очагах, так и вокруг них.
1.3.5. Инфильтративный туберкулез
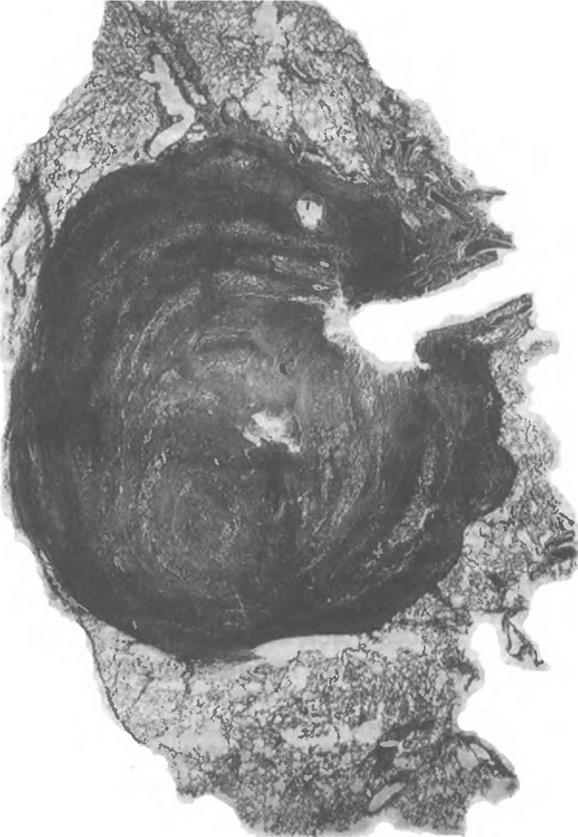
Инфильтративный туберкулез обычно возникает при обострении очагового туберкулеза. При этом чаще всего в 1 или 11 бронхоле-гочных сегментах появляется уплотнение с диаметром 2—3 см. В его центре определяются мелкие очаги казеоза, вокруг последних образуется зона перифокального воспаления. При благоприятном течении процесса происходят рассасывание перифокального, преимущественно неспецифического, воспаления, отграничение и уплотнение казеозных очагов, их инкапсуляция и обызвествление, фиброзные изменения в прилежащих участках легкого (рис. 1.7).
При прогрессировании инфильтративного туберкулеза очаги казеоза в его центральных отделах увеличиваются, так же как и зона перифокального воспаления, которая может занять всю долю легкого по типу лобита [Струков А. И., Соловьева И. П., 1976]. Наряду с участками казеоза, окруженными эпителиоидными, лимфоидными и гигантскими клетками, имеются участки воспаления, в которых просветы альвеол заполнены фибрином, клетками десквамирован-ного альвеолярнго эпителия и альвеолярными макрофагами, а также экссудатом. Расплавление казеоза в очаге и прорыв казеозных масс в бронхи ведут к образованию на месте инфильтрата острой каверны.
Наряду с патоморфологической картиной инфильтрата представим

больше 1 см. В связи со значительным учащением формирования таких очагов в клинике они были выделены в отдельную форму. Их возникновение связывают с гиперергической реакцией организма на микобактерии туберкулеза [Авербах М. М., 1969]. Туберкулемы чаще бывают одиночными, реже множественными, с диаметром 2—4 см, располагаются они преимущественно в I—II сегменте легкого [Авербах М. М., 1969].
Туберкулемы делят на солитарные, слоистые, конгломератные и инфильтративно-пневмонические, Солитарная гомогенная туберкулема (казеома — по Л. К. Богушу) представляет собой очаг казеозной пневмонии округлой формы, четко отграниченный от окружающей легочной ткани тонкой фиброзной капсулой. На границе последней с казеозом имеется узкий слой специфических грануляций. При специальном окрашивании в казеозах удается выявить остатки стро-мы легкого, что подтверждает их возникновение из очага специфической пневмонии. В казеозе могут также определяться остатки более старых туберкулезных очагов, вокруг которых и произошло

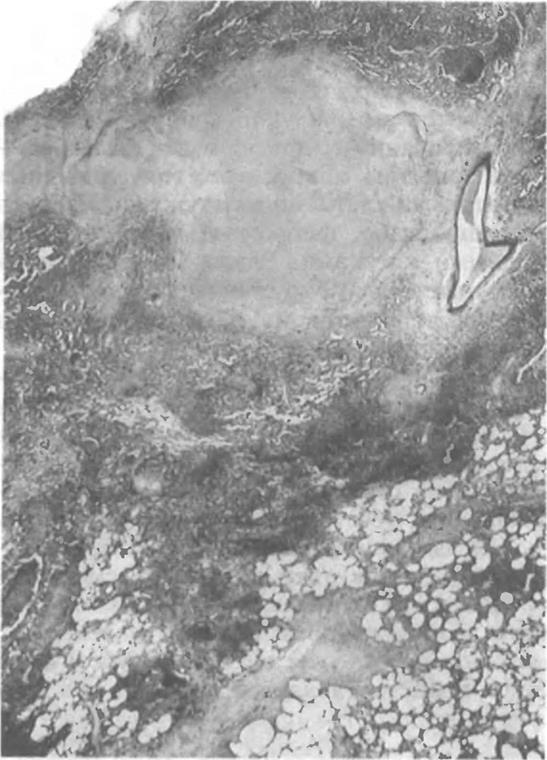
данные о казеозной пневмонии. Для такой пневмонии характерно преобладание острого казеозного распада. Различают ацинозную форму казеозной пневмонии, при которой поражение ограничивается пределами ацинуса, лобулярную казеозную пневмонию, когда процесс захватывает дольки легкого, и лобарную форму, когда в процесс вовлекается целая доля легкого. При лобулярной форме казеозно измененные дольки могут сливаться, формируя сегментарные, лобарные очаги и приводя к тотальной казеозной пневмонии. Лобарная казеозная пневмония является наиболее тяжелой формой туберкулеза. Большая часть пораженной доли в этих случаях оказывается занятой казеозом, в котором могут наблюдаться расплавление казеоза и образование острых полостей распада. В современных условиях казеозная пневмония отличается отграничением процесса по периферии казеозного фокуса или наоборот острым, обширным расплавлением казеоза с формированием множественных полостей распада.
1.3.6. Туберкулема
К этой форме туберкулеза относятся разнообразные по генезу инкапсулированные казеозные очаги округлой формы с диаметром обострение процесса (рис. 1.8). На границе туберкулемы с окружающей легочной тканью обычно выявляются лимфоцитарные скопления, свидетельствующие о выраженности иммунных реакций в легких. Слоистые туберкулемы отличаются концентрическим расположением казеозных масс и коллагеновых волокон. Зона специфической грануляционной ткани очень узкая, местами отсутствует, фиброзная капсула тонкая, но выражена четко. Конгломератная туберкулема имеет обычно неправильно округлую форму и состоит из нескольких казеозных очагов различного размера, объединенных одной общей капсулой. Туберкулема инфильтративно-пневмониче-ского типа представляет собой нечетко отграниченное округлое или неправильной овальной формы образование, в котором участки творожистого некроза чередуются с фокусами туберкулезного воспаления гранулематозного типа и участками пневмонии полиморфного типа.
К туберкулемам иногда относят заполненные каверны, в которых в связи с облитерацией дренирующего бронха происходит скопление казеозно-слизистых масс и они приобретают округлую форму. В отличие от истинных туберкулем в их казеозных массах отсутствуют элементы стромы легкого, капсула их значительно толще за счет более широкого слоя грануляционной ткани и фиброза.
При прогрессировании туберкулемы она может увеличиваться в размерах, казеоз в ней подвергается расплавлению, воспалительный инфильтрат переходит на прилежащие бронхи, в просвет которых выделяются расплавляющиеся казеозные массы. В этих случаях на месте туберкулемы образуется каверна.
При стабилизации туберкулемы или ее заживлении наблюдаются рассасывание перифокального воспаления, нарастание в капсуле процессов трансформации специфической грануляционной ткани в неспецифическую фиброзную ткань, проникающую в казеоз и его замещающую.
1.3.7. Деструктивный туберкулез легких
Любая форма туберкулеза может осложниться расплавлением казеоза, выделением казеозных масс через бронхи и формированием полости, т. е. переходом процесса в деструктивную форму. Сформированная каверна характеризуется трехслойным строением стенок: внутренний казеозно-некротический слой; слой специфических грануляций, содержащий макрофаги, эпителиоидные, лимфоидные и гигантские клетки Пирогова—Лангханса; наружный фиброзный слой, граничащий с окружающей легочной тканью, состоящий из волокон соединительной ткани, инфильтрированных лимфоидными клетками, и содержащий в большем или меньшем количестве кровеносные и лимфатические сосуды. Казеозно-некротические массы и туберкулезные грануляции со стенок каверн переходят на стенки дренирующих бронхов.
По генезу каверны могут быть пневмониогенными, образующимися на месте очага туберкулезной пневмонии, бронхогенными, формирующимися на месте пораженных туберкулезом бронхов, гематогенными, возникающими при гематогенно-диссеминированном туберкулезе [Штефко В. Г., 1938; СтруковА. И., 1948; Пузик В. И. и др., 1973]. По величине диаметра каверны различают: малые — до 2 см, средние — от 2 до 4 см, большие — от 4 до 6 см, гигантские — более 6 см [Струков А. И., 1959]. При заживлении каверн наблюдаются отторжение казеозно-некротического слоя, уменьшение просвета полости за счет сморщивания стенок, разрастания грануляционной ткани и фиброза. В конечном итоге на месте каверны может образоваться рубец, в центре которого иногда имеется небольшая остаточная полость, выстланная эпителием и содержащая прозрачную жидкость.
В процессе заживления каверны просвет дренирующих бронхов может облитерироваться, и в таком случае на месте каверны образуется инкапсулированный очаг казеоза типа туберкулемы. При заживлении каверна может трансформироваться в кистоподобную полость.
Процесс этот длительный, и в стенках подобных каверн долгое время могут сохраняться участки специфической грануляционной ткани. При развитии в каверне процессов заживления большое значение имеет состояние крово- и лимфообращения, особенно в системе микроциркуляции — как в стенках каверны, так и окружающей ее легочной ткани [Штефко В. Г., 1938; Пузик В. И. и др., 1973; Струков А. И., Соловьева И. П., 1976; Ерохин В. В., 1987, и др.].
При отграничении каверны, стабилизации патологического процесса (особенно при применении противотуберкулезных препаратов) полиморфные, пневмонические участки вокруг каверны рассасываются, нарастают фиброзные изменения, «тянущиеся» от фиброзного слоя стенки каверны в окружающую легочную ткань. В такой каверне обычно выявляется большое количество разной величины лимфоцитарных скоплений и узелков, располагающихся между соединительнотканными волокнами капсулы.
Прогрессирование деструктивного туберкулеза выражается в увеличении казеозно-некротического слоя, который может переходить на слой специфической грануляционной ткани и фиброза. В окружающей легочной ткани наблюдается перифокальное воспаление, формируются очаги специфической пневмонии. Прогрессируют изменения и в бронхах с появлением очагов острой бронхогенной диссеминации.
Кавернозный туберкулез легких выделен в отдельную форму. Он характеризуется наличием изолированной сформированной каверны без выраженных фиброзных изменений в ее стенках и окружающей легочной ткани. Чаще всего каверна располагается в одном бронхоле-гочном сегменте. Казеозно-некротический слой в ее стенках тонкий, а основную часть стенки составляет грануляционный слой, богатый лимфоидными клетками и микрососудами. В связи с отсутствием выраженного фиброза в стенках такой каверны она может под влиянием лечения спадаться и заживать рубцом. Заживление может также про-
(включая и измененные формы микобактерии туберкулеза), мор-фофункциональная неполноценность макрофагов и незавершенность фагоцитоза, нарушение процессов фибриллообразования, недостаточность сурфактантной системы легких и др. [Ерохин В. В., Ель-шанская М. П., 1986].
Цирротический туберкулез легких характеризуется развитием в легочной ткани грубого, деформирующего орган склероза (цирроза), бронхоэктатических, носткавернозных (типа кист) полостей, эмфи зематозных булл или каверн без признаков прегрессирования. Между
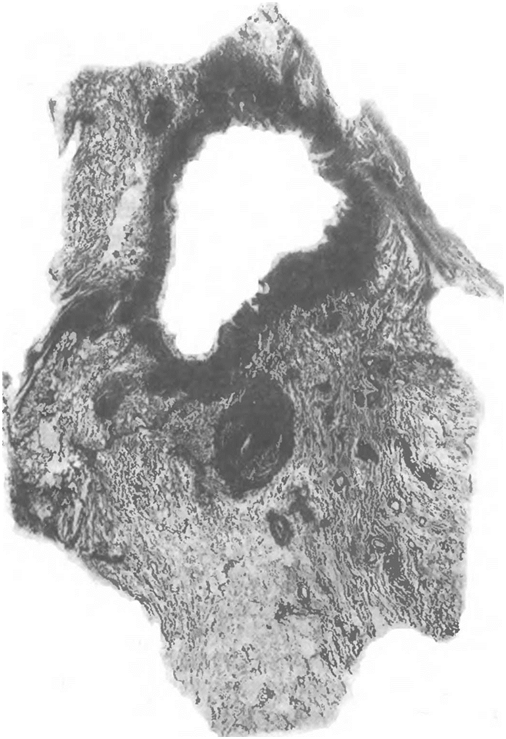
Рис 19 Кавернозный ту беркулез
Гистотопограмма Окраска ге-
матоксилином и эозином
исходить по типу очищения внутренней поверхности каверны и перехода ее в кистоподобную полость (рис. 1.9).
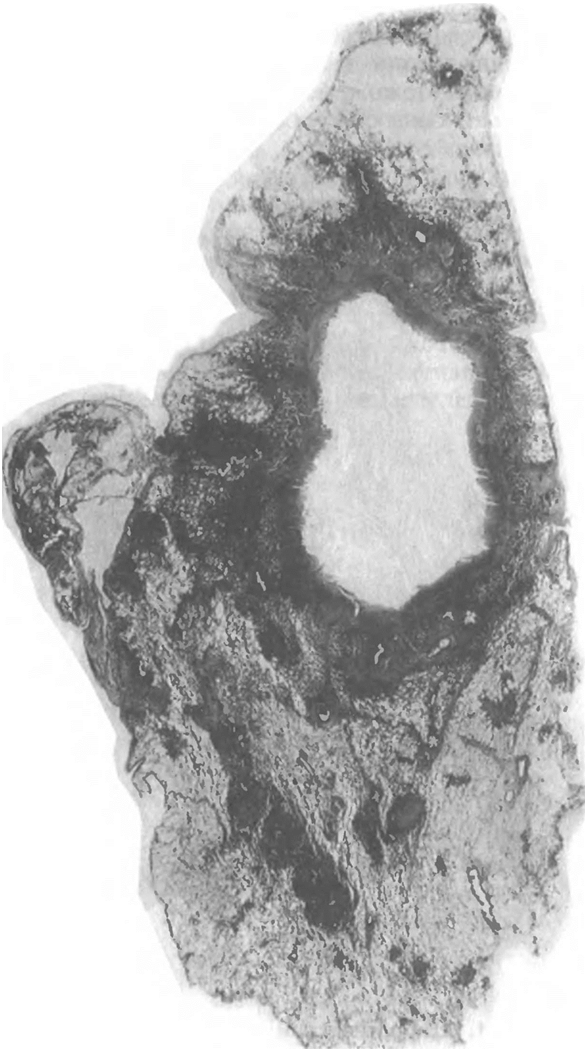
Фиброзно-кавернозный туберкулез характеризуется наличием в одном или в обоих легких каверны или каверн, расположенных среди фиброзно измененной легочной ткани. В стенках каверн в отличие от кавернозного туберкулеза фиброзный слой, как правило, резко выражен и превалирует над казеозно-некротическим и грануляционным (рис. 1.10). Вблизи каверн обычно имеются очаги бронхогенной диссеминации, инкапсулированные или свежие.
Отличительной особенностью бронхогенных диссеминации в настоящее время является их четкое отграничение от окружающей ткани, препятствующее переходу процесса на альвеолы. Однако в условиях недостаточности иммунитета процесс может принять остропрогрессирующий характер. При этом появляются очаги своеобразной полиморфной пневмонии, казеоз, формируются острые полости распада с тонкими, плохо сформированными стенками и большой пери фокальной реакцией
Фиброзно-кавернозный туберкулез отличается волнообразным течением, в период стабилизации или затихания процесса нарастают явления фиброза и деформации легочной ткани. Фиброз препятствует циркуляции крови и лимфы, разрушает сосуды микроцирку-
 |
 и эозином
и эозином
ляторного русла, ухудшает условия микроокружения клеток грануляционной ткани, при фиброзе снижается функциональная активность макрофагов. Изменения в корне легких, плевре и окружающей легочной ткани препятствуют спадению и рубцеванию полостей. Поэтому только каверны малых размеров могут заживать с развитием рубца. Крупные фиброзные каверны чаще заживают по типу очищения их стенок и формирования кистоподобной полости. Установлены основные причины, затрудняющие развитие процессов заживления в стенке каверны: наличие антигенного раздражителя
2-1213
рубцами могут определяться туберкулезные очаги разного размера и строения. Цирротически измененное легкое резко деформировано, уменьшено в объеме, плотное. Плевра утолщена, иногда значительно, панцирем покрывает все легкое, в ней может происходить окостенение. В связи с наличием массивных фиброзных тяжей воздушность легочной ткани резко снижена, участки ателектаза чередуются с участками эмфиземы. Резко деформировано бронхиальное дерево, имеются бронхоэктазы различных размеров и формы. В кровеносных сосудах наблюдаются перестройка с перекалибровкой их просвета, появление сосудов замыкающего типа и множества зияющих артериовенозных анастомозов.
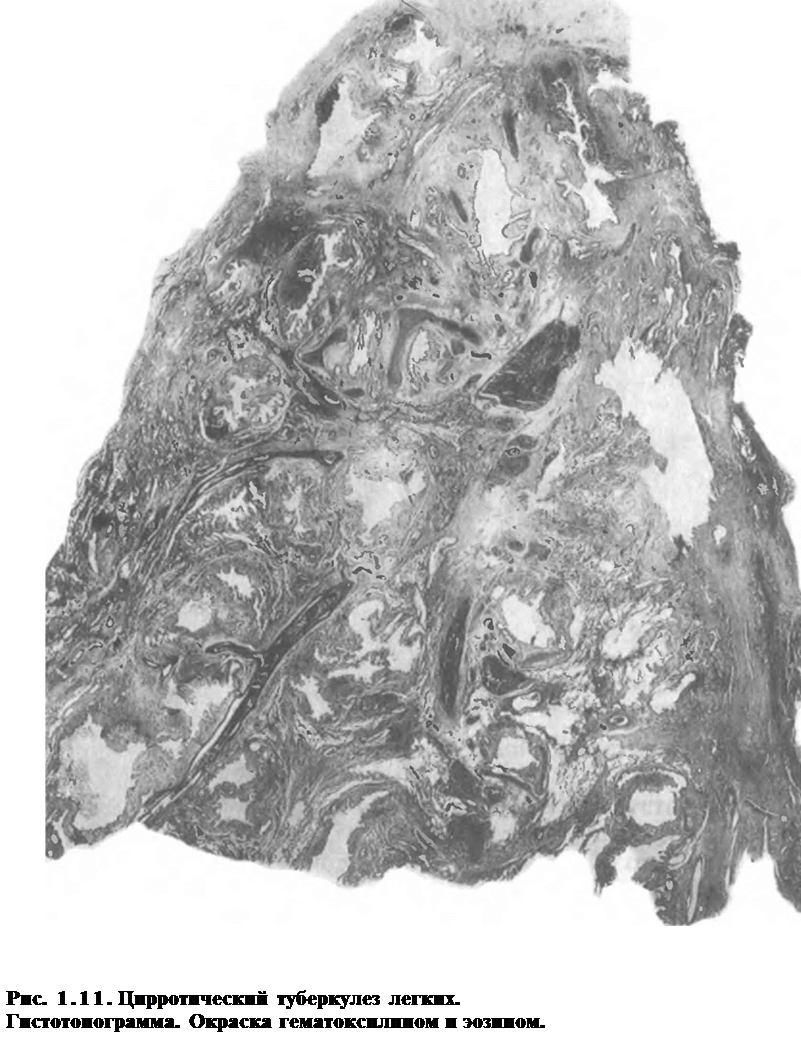
В стенках расширенных бронхов, бронхоэктатических полостей и очищенных каверн обычно выражено неспецифическое воспаление. При значительном склерозе и отсутствии при нем активных туберкулезных изменений имеется цирроз легкого как последствие перенесенного туберкулеза (рис. 1.11).
ГЛАВА 2
ИММУНОЛОГИЯ И ГЕНЕТИКА
Туберкулез — хроническое инфекционное заболевание, протекающее с внутриклеточным (в макрофагах) паразитированием микобактерии. Несмотря на самую современную химиотерапию, лечение туберкулеза, как правило, бывает длительным и не всегда эффективным. Одной из причин случаев безуспешного лечения по общепринятому мнению является недостаточная эффективность защитных механизмов, в значительной мере генетически обусловленная.
Взаимодействие микроорганизма и возбудителя при туберкулезе — это классический пример внутриклеточной инфекции. Ее характерными чертами являются недостаточность собственных бактерицидных систем макрофагов для элиминации микобактерии, необходимость иммунологического усиления активности макрофагов с помощью медиаторов, синтезируемых Т-лимфоцитами, отсутствие прямого или опосредованного (через разные типы клеток) бактерицидного действия антител. При этом существенные особенности инфекции связаны с преимущественно аэрогенным путем заражения и длительным течением заболевания, особенно при его хронических формах, сопровождающихся антигенемией и интоксикацией.
Существует огромное число работ, в которых была изучена роль различных иммунологических феноменов при туберкулезе и их генетический контроль. Этому есть много объективных причин.
1. Туберкулез хорошо моделируется на экспериментальных животных (в том числе на линейных мышах).
2. Туберкулез у человека представляет собой хроническое инфекционное заболевание, имеющее, вероятно, самое широкое распространение в мире среди хронических бактериальных инфекций.
3. Клиническая и морфологическая картина туберкулеза полиморфна, и разным формам и особенностям его течения соответствуют различные иммунологические характеристики.
4. Туберкулез является классической моделью, на которой уже в течение почти 100 лет изучают один из важнейших феноменов иммунитета — гиперчувствительность замедленного типа (ГЗТ).
5. Микобактерии туберкулеза обладают известным адъювантным действием, и при изучении иммунного ответа на те антигены, которые вводятся в адыованте, как правило, исследуют и иммунный ответ на компоненты микобактерии. Этот как бы «побочный продукт» подобных исследований дал очень много для понимания природы иммунного ответа при туберкулезе.
2.1. ИММУНОЛОГИЧЕСКИЙ СТАТУС БОЛЬНЫХ ТУБЕРКУЛЕЗОМ, ВОПРОСЫ ПРОГНОЗА И ИММУНОДИАГНОСТИКИ
По аналогии со «спектром» лепры описан «спектр» проявлений туберкулеза у человека, определенный на основании клинических, бактериологических, иммунологических и гистологических данных
[Lenzini LM 1977; Turk J., 1979; Ellner J., 1986]. Этот «спектр» включает 4 формы.
1. Реактивная форма — микроочаговый, ограниченный туберкулез. При этой форме в 100% случаев определяются типичные реакции замедленного типа на туберкулин (ГЗТ) и отсутствуют ранние (РР) и смешанные (CP) реакции на туберкулин, наблюдается выраженное подавление миграции лейкоцитов (ПМЛ), гуморальные антитела к PPD выявляются редко (5% случаев). Микобактерии не определяются ни в мокроте, ни в тканях. Реакции в зародышевых центрах лимфатических узлов и в других регионах, где находятся плазматические клетки, слабые, а в паракортикальных зонах, где локализуются Т-лимфоциты, — выраженные. Эффект лечения этой формы достигает 100%.
2. Промежуточная реактивная форма — очаговый или микроочаговый, ограниченный кавернозный туберкулез, односторонняя или двусторонняя лимфоаденопатия, туберкулезный серозит. ГЗТ положительна в 30%, РР — в 10—15% и CP — в 50—60% случаев. ПМЛ выражено в меньшей степени, чем при реактивной форме, гуморальные антитела к PPD определяются в 70% случаев, микобактерии в мокроте не выявляются, а в тканях обнаруживаются редко. Реакция плазматических клеток слабая, а з пара-кортикальной зоне выраженная, но в меныпй степени, чем при реактивной форме. Антибактериальное лечение эффективно в 90% случаев.
Дата добавления: 2015-04-25; просмотров: 1803;
