Клиническая анатомия наружного уха 7 страница
После парацентеза в наружный слуховой проход вкладывают стерильную марлевую турунду или ватку. Основное внимание уделяют обеспечению свободного оттока гноя, в связи с чем следует часто менять турунды, очищая при этом слуховой проход от гноя. При сгущении гноя он может быть удален вливанием 3 % раствора перекиси водорода, которая при соединении с гноем образует пену. Из глубины слухового прохода пену с гноем удаляют при помощи зонда с накрученной на него ватой.
При наличии перфорации барабанной перепонки лекарственные препараты в среднее ухо можно вводить с помощью транстимпанального нагнетания. Указанную выше смесь антибиотика и гидрокортизона (а в последующем и ферментов, препятствующих формированию рубцов в барабанной полости — трипсин, химопсин, лидаза и т.д.) вливают в наружный слуховой проход в количестве 1 мл и нагнетают мягким вдавливанием козелка в наружное отверстие слухового прохода. При этом лекарственное вещество проходит через барабанную полость, слуховую трубу и может попасть в полость носа и рта. Катетеризация и транстимпанальное нагнетание лекарственных веществ являются эффективными методами лечения.
Во II, перфоративной, стадии острого гнойного сред-не-го отита больной продолжает получать антибиотики, анти-гистаминные препараты, ему по-прежнему вливают сосудосуживающие капли в нос с целью восстановления функции слуховой трубы. При обильном густом гнойном отделяемом назначают муколитики (флуимуцил, АЦЦ, флуифорт, синупрет), эреспал — противовоспалительный препарат, уменьшающий гиперсекрецию и отек слизистой оболочки и стимулирующий функцию мерцательного эпителия слуховой трубы. Физиотерапевтические процедуры (УФО, УВЧ- или СВЧ-терапия, лазе-
ротерапия) и согревающие компрессы на ухо в домашних условиях также способствуют быстрейшему выздоровлению.
Местное лечение направлено на обеспечение благоприятных условий для оттока гнойного отделяемого из барабанной полости. Больной должен быть проинструктирован, как самостоятельно 2—3 раза в день удалять гнойный секрет из глубины наружного слухового прохода. Кусочек стерильной ваты накручивают на зонд с нарезкой или на свободный конец спички. Взрослому оттягивают ушную раковину кзади и кверху (ребенку — кзади и книзу) и зонд или спичку с ватой осторожно вводят в глубь слухового прохода до барабанной перепонки. Манипуляцию повторяют до тех пор, пока вата останется сухой. При густом гное предварительно в слуховой проход вливают теплый 3 % раствор перекиси водорода, после чего ухо следует тщательно просушить.
После удаления гнойного секрета в ухо вливают прописанный врачом лекарственный раствор, подогретый до 37 "С. Это может быть 0,5—1 % раствор диоксидина, 20 % раствор суль-фацил-натрия, капли отофа, содержащие активное вещество рифампицин и др. Спиртовые капли во II стадии отита назначать не рекомендуется, так как спирт нередко вызывает раздражение слизистой оболочки барабанной полости и выраженный болевой синдром.
Гноетечение обычно прекращается через несколько дней, и это знаменует переход заболевания в III, завершающую, ре-паративную стадию. Перфорационное отверстие барабанной перепонки чаще всего закрывается нежным, малозаметным рубцом. В барабанной полости могут развиться спайки, которые, как правило, не ограничивают движения слуховых косточек и барабанной перепонки. В этот период важно добиться по возможности полного восстановления слуха. Антибиотикотерапия отменяется, прекращают туалет уха, тепловые процедуры также завершаются. Основное внимание после исчезновения перфорации обращают на восстановление вентиляционной функции слуховой трубы и повышение резистент-ности организма. Проводят продувание слуховой трубы по Политцеру или через катетер, при этом возможно введение в барабанную полость ферментных препаратов, препятствующих формированию спаек. С этой же целью выполняют пневмо-массаж барабанной перепонки с помощью пневматической воронки Зигле, эндауральный ионофорез лидазы. Рекомендуется продолжить витаминотерапию, назначают биостимуляторы — апилак, актовегин. Чтобы убедиться в восстановлении слуховой функции, проводят контрольную аудиометрию. При благоприятном течении наступает выздоровление с ликвидацией воспалительного процесса и полным восстановлением слуха. Дефект барабанной перепонки закрывается, не оставляя почти никаких следов, иногда при образовании рубца в нем
 откладываются известковые соли — петрификаты, имеющие вид белых пятен.
откладываются известковые соли — петрификаты, имеющие вид белых пятен.
Прогноз.Наряду с отмеченным благоприятным течением острого гнойного среднего отита, оканчивающимся выздоровлением и восстановлением слуха, возможны и другие исходы.
▲ Переход заболевания в хроническую форму (хронический
гнойный средний отит) с образованием стойкой перфо
рации барабанной перепонки, с рецидивирующим гное
течением и прогрессирующим снижением слуха.
А Развитие одного из осложнений острого гнойного среднего отита: мастоидита (антрита у детей), петрозита, ла-биринтита, пареза мышц, иннервируемых лицевым нервом, одного из внутричерепных осложнений (менингит, абсцесс мозга или мозжечка, тромбоз сигмовидного синуса, сепсис и др.).
▲ Формирование спаек и сращений в барабанной полости.
Если они образуются между слуховыми косточками, то
вызывают их тугоподвижность и прогрессирующую туго
ухость — развивается адгезивный средний отит.
5.4.4. Острый средний отит у детей
Воспаление среднего уха является одним из распространенных заболеваний в детском возрасте. У новорожденных гнойный средний отит вызывают грамотрицательные палочки семейства Enterobacteriaceae (E. coli, К, pneumoniae и др.), а также S. aureus. У детей старше 1 мес, как и у взрослых, основными возбудителями среднего отита являются S. pneumoniae и Н. influencae.
Развитие острого среднего отита и своеобразие симптоматики связано с рядом анатомо-физиологических особенностей уха у детей.
▲ В детском возрасте относительно короткая и широкая слуховая труба, через которую в барабанную полость могут проникать не только инфекция из носа и носоглотки, но и пищевые массы при срыгивании.
А У новорожденных воспаление в среднем ухе нередко развивается из-за попадания в барабанную полость через слуховую трубу околоплодной жидкости во время родов.
аИмеет значение также тот факт, что в барабанной полости ребенка первого года жизни сохраняются остатки эмбриональной миксоидной ткани, являющейся питательной средой для развития инфекции.
Миксоидная ткань при нормальном развитии ребенка сравнительно быстро трансформируется в слизистую оболочку. Однако у недоношенных и ослабленных различными заболева-
ниями детей трансформация миксоидной ткани в полостях среднего уха задерживается на многие месяцы и годы.
А В возникновении отита важную роль играет развитие стаза в задних отделах полости носа, чему способствует преимущественно горизонтальное положение грудных детей.
аУ детей первых лет жизни причиной рецидивирующего отита нередко являются аденоиды, обтурирующие глоточное отверстие слуховой трубы и являющиеся источником инфицирования, так как в них нередко вегетируют вирусы. Воспаление глоточной миндалины (аденоидит) часто переходит на слуховую трубу и далее на другие отделы среднего уха. Этому способствует функциональная однотипность слизистой оболочки, выстилающей полость носа, носоглотку и среднее ухо.
Следует отметить также, что у ребенка первых лет жизни еще не сформировались факторы местной иммунной защиты слизистой оболочки слуховой трубы, определяемые, в частности, функцией расположенных здесь слизистых желез и муко-цилиарным транспортом. Общий иммунитет, определяющий защиту организма от различных возбудителей, также в первые годы жизни ребенка еще не развит.
Несомненную роль в возникновении среднего отита у детей раннего возраста играют недоношенность, патологическое течение беременности и родов, акушерская травма, искусственное вскармливание. Отит чаще бывает у детей пониженного питания, страдающих авитаминозом, рахитом, диатезом. В возникновении отита в детском возрасте большая роль принадлежит инфекционным заболеваниям — кори, скарлатине, гриппу.
Клиника.Проявления острого среднего отита у детей грудного возраста характеризуются слабой выраженностью местных симптомов. Практически отсутствуют у грудных детей и данные анамнеза, являющиеся важным подспорьем при установлении диагноза. В то же время поведение ребенка, у которого болит ухо, значительно отличается от поведения взрослого: он часто вскрикивает, отказывается брать грудь из-за болезненного глотания, трется больным ухом о руку матери. В первые дни ребенок возбужден, плохо спит, иногда наблюдаются маятни-кообразные движения головой; в последующем он, напротив, угнетен, много спит, присоединяются нарушения функций желудочно-кишечного тракта, появляются понос, рвота, ребенок сильно худеет. Температура тела вначале субфебрильная, через 1—2 дня может подняться до высоких цифр (39,5—40 °С). Важным симптомом является болезненность при надавливании на козелок, обусловленная отсутствием костной части слухового прохода и передачей давления на воспаленную барабанную перепонку.
Сосудистые связи между средним ухом и полостью черепа а также незаращенная у детей первых лет жизни каменисто-чешуйчатая щель обусловливают появление симптомов раздражения мозговых оболочек, определяемых как менингизм: судороги, рвота, запрокидывание головы, иногда спутанность сознания. Такое состояние в отличие от менингита развивается не за счет воспаления мозговых оболочек, а вследствие их раздражения бактериальными токсинами. Менингизм обычно быстро проходит после перфорации барабанной перепонки и опорожнения полостей среднего уха от гноя.
Диагностика.Для своевременной диагностики острого среднего отита у грудных детей большое значение имеет правильная трактовка отоскопической картины. Щелевидная форма слухового прохода, скопление в нем чешуек эпидермиса, почти горизонтальное расположение барабанной перепонки — все это значительно затрудняет осмотр. Кроме того, у грудных детей барабанная перепонка более толстая, мутная и легко краснеет после очистки уха и при крике ребенка.
Однако разлитая гиперемия, инфильтрация барабанной перепонки при отсутствии различимых контуров являются признаками острого воспаления и при наличии других клинических проявлений острого гнойного процесса требует срочного парацентеза. Иногда барабанная перепонка мутная, тускло-серая или желтоватая, покрытая мацерированным эпидермисом, или истонченная с просвечивающим в передних сегментах в виде мутноватого пятнышка гноем. Может наблюдаться инфильтрированный и выпяченный участок в одном из квадрантов. Подобная отоскопическая картина также патогномонична для острого среднего отита.
Острый средний отит у детей проходит те же стадии, что и у взрослых. Особенностью является то, что у детей чаще, чем у взрослых, излечение может наступить без перфорации барабанной перепонки благодаря большей ее резистентное™, высокой всасывательной способности слизистой оболочки барабанной полости и более легкого оттока через широкую и короткую слуховую трубу.
Лечение.Проводят его в зависимости от выраженности клинических проявлений и давности заболевания, наличия осложнений, общего состояния ребенка. В комплексе лечебных мероприятий важное место занимает антибактериальная терапия. В частности, возраст до 2 лет при остром гнойном среднем отите является абсолютным показанием для назначения антибиотиков, особенно при выраженных клинических признаках заболевания и повышении температуры тела до 38 "С и выше. Предпочтение отдают р-лактамным антибиотикам (аугментин, цефуроксим) либо применяют современные макролиды (азит-ромицин, кларитромицин) в соответствующей возрасту дозировке.
У детей острый средний отит часто сочетается с воспалительным процессом в полости носа и носоглотке. Чтобы улучшить проходимость слуховой трубы и отток содержимого из барабанной полости, нужно уменьшить отечность слизистой оболочки носа и носоглотки. Для этого используют сосудосуживающие препараты (0,025—0,05 % раствор нафтизина, сано-рина, називин и др.) в виде капель в нос, которые назначают 2—3 раза в день. У детей до 1 года используют изотонический раствор хлорида натрия с адреналином, который за 10 мин до кормления в виде капель вливают в нос. Предварительно ребенок должен освободить нос, а у грудных детей содержимое из носа отсасывают небольшим резиновым баллончиком. Ане-мизацию области глоточного отверстия слуховых труб лучше выполнять с помощью зондика с ваткой, смоченной в растворе анемизирующего лекарственного вещества. При подозрении на аденоидит используют растворы протаргола, колларгола. Если аденоиды закрывают глоточное отверстие слуховой трубы, то они должны быть удалены после стихания воспаления в ухе.
Детям в более ранние сроки, нежели взрослым, показан парацентез. Показания к парацентезу в каждом отдельном случае устанавливают индивидуально. В сомнительных случаях, когда отоскопическая картина малоубедительна, а явления токсикоза нарастают, лучше выполнить парацентез. Так же как и у взрослых, разрез выполняют в задних квадрантах барабанной перепонки. Появление гноя в месте разреза — абсолютный признак отита, но иногда гной появляется через несколько часов после парацентеза. Эффект от парацентеза наступает очень быстро, однако иногда через день или два гноетечение прекращается и явления токсикоза возобновляются вследствие нарушения эвакуации гноя из среднего уха. В этом случае показан повторный парацентез. Если он не оказывает ожидаемого эффекта, следует заподозрить наличие антрита.
При наличии перфорации барабанной перепонки у детей чаще, чем у взрослых, в барабанной полости развиваются грануляции, которые могут закрыть перфорационное отверстие и нарушить отток. Поэтому в ухо рекомендуется вливать сосудосуживающие капли, например 0,1 % раствор адреналина (по 3 капли 2 раза в день). После этого чистят ухо ватным фитильком и вливают 30 % раствор сульфацил-натрия — по 5 капель 3 раза в день.
Предупреждение заболеваний среднего уха должно проводиться со дня рождения. Оно состоит из комплекса мероприятий общего и индивидуального характера, с учетом возраста, состояния питания, условий быта ребенка и т.д.
Мероприятия общего характера включают комплекс мер с Целью организации гигиенического режима и повышения сопротивляемости организма ребенка. Предупреждение острых воспалительных заболеваний верхних дыхательных путей, за-
 каливание, водные процедуры, правильный режим питания, богатая витаминами и соответствующая возрасту диета — всё эти меры являются основой профилактики отитов у ребенка. Заболевания уха реже бывают у грудных детей, находящихся на грудном вскармливании.
каливание, водные процедуры, правильный режим питания, богатая витаминами и соответствующая возрасту диета — всё эти меры являются основой профилактики отитов у ребенка. Заболевания уха реже бывают у грудных детей, находящихся на грудном вскармливании.
Особого внимания требует профилактика заболеваний носа и носоглотки, так как они нередко приводят к возникновению воспалительных изменений в среднем ухе у детей. Если у ребенка развилось острое респираторное заболевание, одной из основных задач является восстановление носового дыхания с использованием сосудосуживающих препаратов. Учитывая, что в грудном возрасте задержка секрета чаще бывает в задних отделах носа, ребенку при кормлении следует придавать более вертикальное положение, чтобы предотвратить затекание слизи в глоточное отверстие слуховой трубы.
Острое воспаление среднего уха у ребенка нередко протекает латентно (со стертыми отоскопическими признаками, без выраженной температурной реакции), на фоне общего заболевания, в этом случае при планировании лечения необходим тесный контакт отоларинголога и педиатра.
5.4.5. Острый средний отит при инфекционных заболеваниях
Острое воспаление среднего уха на фоне инфекционных заболеваний характеризуется более тяжелым течением. Оно может быть этиологически связано с возбудителем данной инфекции; кроме того, под влиянием инфекционного заболевания снижается резистентность организма. Проникновение возбудителя осуществляется обычно через слуховую трубу, и этому способствуют острые и хронические заболевания носа и носоглотки. Возможен также гематогенный путь инфицирования. При инфекционных заболеваниях нередко отмечаются одновременное поражение обоих ушей, быстрое развитие процесса часто некротического характера, с вовлечением всех элементов среднего, а иногда и внутреннего уха.
Воспаление среднего уха может возникнуть в ранний период развития инфекции, и тогда процесс имеет все характерные особенности основного заболевания; может быть также вторичный средний отит, развившийся в позднем периоде инфекционной болезни.
♦ Гриппозный отит
Для этой формы острого среднего отита характерна геморрагическая форма воспаления с появлением экстравазатов (кровоизлияний) под эпидермисом кожи наружного слухового прохода
|
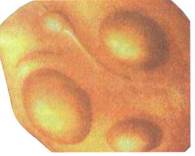
Рис. 5.36. Острый гриппозный (буллезный) отит.
в костном отделе и на барабанной перепонке в виде геморрагических или серозных пузырьков.
Такие экстравазаты называют геморрагическими пузырями, или буллами (отсюда — буллезный отит). При отоскопии на фоне разлитой гиперемии барабанной перепонки и кожи слухового прохода видны 2—3 характерных округлых геморрагических красно-багровых пузырька, при вскрытии которых появляется скудное сукровичное отделяемое (рис. 5.36). Обычно гриппозный средний отит наблюдается в период эпидемической вспышки гриппа, чаще в ее начале.
Воспалительный процесс при гриппозном отите локализуется преимущественно в надбарабанном углублении и протекает тяжело, иногда с поражением внутреннего уха и развитием внутричерепного осложнения — менингита. Лечебная тактика в этом случае включает осуществление надежного дренажа барабанной полости при парацентезе, а также назначение массивных доз антибиотиков и детоксикацию. Одновременно проводят местную терапию так же, как при остром среднем отите. Хирургическое вмешательство на сосцевидном отростке показано лишь при обилии гноя и появлении признаков деструктивного процесса, что бывает в редких случаях. Если гнойного отделяемого нет, операция на височной кости, как правило, нецелесообразна, поскольку в сосцевидном отростке при этом обнаруживается обычно лишь выраженное кровенаполнение в костной ткани и слизистой оболочке. На течение менингита такая операция положительно не влияет.
При лечении больного с гриппозным отитом следует контролировать состояние слуха. Наряду с кондуктивной тугоухостью в ряде случаев выявляется нейросенсорное поражение, требующее своевременного проведения соответствующей патогенетической терапии.
♦ Отит при скарлатине и кори
Общим при этих инфекционных заболеваниях является возможность развития костного и мягкотканного некротического поражения среднего уха, что чаще наблюдается у маленьких детей.
Некротический отит при скарлатине и кори развивается обычно в начальной стадии заболевания, нередко при этом выявляются некротические поражения в глотке и носу; при кори отит начинается в период высыпаний или предшествует ему.

 Патоморфологически некротический отит проявляется развитием тромбозов в сосудах среднего уха, что вызывает некроз слизистой оболочки барабанной полости, слуховых косточек и костной ткани сосцевидного отростка. Проникновение инфекции через каменисто-чешуйчатую щель или по пути, созданному некротическим процессом, в полость черепа приводит к развитию тяжелых внутричерепных осложнений (гнойный менингит, тромбоз сигмовидного синуса, абсцесс большого мозга и мозжечка). Возможно также поражение лицевого нерва.
Патоморфологически некротический отит проявляется развитием тромбозов в сосудах среднего уха, что вызывает некроз слизистой оболочки барабанной полости, слуховых косточек и костной ткани сосцевидного отростка. Проникновение инфекции через каменисто-чешуйчатую щель или по пути, созданному некротическим процессом, в полость черепа приводит к развитию тяжелых внутричерепных осложнений (гнойный менингит, тромбоз сигмовидного синуса, абсцесс большого мозга и мозжечка). Возможно также поражение лицевого нерва.
Клиника.Для коревого и скарлатинозного среднего отита характерно клинически невыраженное начало, которое маскируется основным заболеванием. Процесс в ухе развивается незаметно, болевой синдром часто отсутствует, что можно объяснить быстрым некротическим разрушением барабанной перепонки. Первым признаком заболевания нередко является появление обильных гнойных выделений из уха с резким гнилостным запахом из-за вовлечения в процесс кости. При отоскопии определяется обширная перфорация барабанной перепонки вплоть до полного ее разрушения; нередко перфорация формируется в течение одного дня. Процесс чаще всего переходит в хроническую стадию.
При распространении процесса на внутреннее ухо развивается серозный или гнойный лабиринтит, иногда с полным выключением слуховой и вестибулярной функций. При двустороннем поражении лабиринта у детей раннего возраста развивается глухонемота.
Лечение.Направлено против основного заболевания иместных его проявлений. При кори и скарлатине своевременное и адекватное применение антибиотиков позволяет резко снизить вероятность развития некротического отита и присущих ему осложнений. У больного с острым инфекционным заболеванием необходимо организовать тщательный уход за полостью носа, рта и глотки, а при появлении первых признаков воспаления среднего уха — проводить лечение в соответствии с общими принципами.
Показанием к хирургическому вмешательству может явиться развитие некроза сосцевидного отростка, цель операции — удаление некротизированных тканей и дренирование полостей среднего уха.
5.4.6. Адгезивный средний отит
Адгезивный средний отит (otitis media adhaesiva) характеризуется развитием слипчивого процесса в барабанной полости с образованием спаек, формированием тугоподвижности цепи слуховых косточек, нарушением проходимости слуховой трубы, неуклонным ухудшением слуха.
Адгезивный средний отит чаще развивается при хроническом катаральном или экссудативном среднем отите. Воспалительные заболевания среднего уха и процессы организации патологического содержимого приводят к развитию слипчивого процесса в барабанной полости.
Клиника.Ведущие симптомы — снижение слуха и шум в ухе. В анамнезе, как правило, имеется указание на перенесенное однократно или повторно воспаление среднего уха. Отоскопическая картина адгезивного среднего отита характеризуется наличием рубцовых изменений, втяжением барабанной перепонки. Избыточное развитие рубцовой ткани может привести к деформации барабанной перепонки. Отмечается нарушение тубарной функции той или иной степени выраженности, с некоторым улучшением после продувания слуховой трубы. Иногда рубцы при адгезивном среднем отите, как заслонка, закрывают глоточное отверстие слуховой трубы, полностью нарушая ее проходимость. Развивается анкилоз суставов между слуховыми косточками, становится тугоподвижным основание стремени в окне преддверия.
При сгущении и разрежении воздуха в наружном слуховом проходе с помощью пневматической воронки определяется ограничение подвижности барабанной перепонки или полная ее неподвижность, что подтверждается при тимпанометрии. При исследовании слуха выявляется кондуктивная тугоухость, однако в более отдаленные сроки может быть нарушено и звуковосприятие.
Диагностика.Основана на данных анамнеза, результатах отоскопии и функционального исследования слуховой трубы и звукового анализатора. При импедансометрии выявляются малая податливость барабанной перепонки, плоская вершина тимпанограммы или ее отсутствие.
Лечение.Как и при других формах среднего отита, лечение начинают с санации верхних дыхательных путей, у детей при необходимости проводят аденотомию. Хороший эффект дают повторные курсы продувания слуховой трубы по Политцеру или через катетер с одновременным массажем барабанной перепонки с помощью пневматической воронки. Рекомендуется транстубарное введение различных лекарственных препаратов: химотрипсина, гидрокортизона, лидазы, флуимуцила. Показано парентеральное введение биостимуляторов (алоэ, стекловидное тело, ФиБС, актовегин), витаминов группы В, кокар-боксилазы, АТФ; назначают антигистаминные препараты. Из физиотерапевтических методов применяют микроволновую, УВЧ-терапию, электрофорез и эндауральный фонофорез лидазы, йодида калия, грязелечение, ультразвуковой массаж трубных валиков. Обычно курсы комплексного лечения повторяют 2—3 раза в год.
При резко выраженном рубцовом процессе, не поддающем-


|
ся консервативным методам лечения, осуществляют тимпано-томию с рассечением спаек, мобилизацией косточек или восстановлением цепи слуховых косточек. Однако нередко операция оказывается малоэффективной, поскольку рубцовые сращения вновь образуются, а стойкое восстановление проходимости слуховой трубы трудно достижимо. При двустороннем спаечном процессе с выраженным нарушением слуха, а также лицам пожилого возраста показано слухопротезирование.
5.4.7. Мастоидит
Мастоидит (mastoiditis) — гнойное воспаление слизистой оболочки и костной ткани сосцевидного отростка височной кости.
Возбудителями мастоидита являются те же микроорганизмы, которые вызывают развитие острого гнойного среднего отита. Это наиболее частое осложнение острого среднего отита. Изменения в сосцевидном отростке при мастоидите различны в зависимости от стадии заболевания. В I, экссудативной, стадии в процесс вовлекаются слизистая оболочка и надкостница сосцевидных ячеек, они выполнены экссудатом, слизистая оболочка воспалена и резко утолщена. Вторая стадия характеризуется преобладанием пролиферативно-альтеративных изменений, распространяющихся и на костные структуры сосцевидного отростка — это альтеративная, или деструктивная, стадия. При этом происходит разрушение кости остеокластами, образование грануляций; костные перемычки между ячейками некротизируются и ячейки сливаются, образуя одну общую полость, наполненную гноем — формируется эмпиема сосцевидного отростка. Процесс разрушения кости может дойти до твердой мозговой оболочки средней или задней черепной ямки и вызвать различные внутричерепные осложнения. При разрушении одной из стенок сосцевидного отростка гной может прорваться на его поверхность с формированием субпериостального абсцесса, в скуловой отросток или в чешую височной кости, в пирамиду височной кости, через верхушку отростка — в межфасциальные пространства шеи. Иногда формируются сразу несколько путей оттока гноя.
Мастоидит чаще наблюдается у больных с пневматическим типом строения сосцевидного отростка, его развитию способствует ряд факторов: высокая вирулентность возбудителя инфекции, снижение резистентности организма (в частности, при диабете, нефрите, других хронических заболеваниях), затруднение оттока из сосцевидной пещеры и из барабанной полости. Одна из причин развития мастоидита — нерациональное лечение острого среднего отита.
Клиника.Мастоидит характеризуется общими и местными симптомами. Общие симптомы — ухудшение общего состоя-
ния, повышение температуры тела, изменение состава кро-вИ __ существенно не отличаются от проявлений острого гнойного среднего отита. Анализ динамики этих признаков имеет диагностическое значение при подозрении на возможное вовлечение в воспалительный процесс сосцевидного отростка. Обычно проходит 2—3 нед от начала острого среднего отита и на фоне временного улучшения клинической картины вновь ухудшается общее самочувствие, повышается температура тела, возобновляются боль и гноетечение из уха. Иногда гноетечение отсутствует из-за нарушения оттока гноя из среднего уха.
Подъем температуры тела может быть незначительным, однако даже субфебрильная температура обращает на себя внимание после нормализации, наступившей на фоне прободения барабанной перепонки при остром среднем отите. В периферической крови отмечается умеренный лейкоцитоз, появляется сдвиг в лейкоцитарной формуле влево, постепенное повышение СОЭ; одновременно ухудшается общее состояние больного, понижается аппетит.
Боль нередко локализуется в ухе и в области сосцевидного отростка, у некоторых пациентов она охватывает половину головы на стороне поражения и усиливается ночью; отмечается болезненность при пальпации и перкуссии сосцевидного отростка, чаще в области верхушки или площадки сосцевидного отростка. Появляются также жалобы на шум в ухе или в голове на стороне "больного" уха и выраженную тугоухость.
При обследовании больного иногда определяется гиперемия и инфильтрация кожи сосцевидного отростка вследствие периостита. Могут также наблюдаться сглаженность заушной складки и оттопыренность ушной раковины кпереди (рис. 5.37). При отоскопии обращают внимание на гноетечение из уха. Нередко оно бывает профузное, пульсирующего характера, сливкооб-разный гной заполняет наружный слуховой проход сразу после очистки уха. Иногда к обычному гноетечению через перфорацию в барабанной перепонке присоединяется обильное выделение гноя через заднюю стенку наружного слухового прохода. Установить причину такого усиления гноетечения можно только при тщательной очистке уха и обнаружении свища, откуда выделяется гной. Возможен и такой вариант течения мастоидита, когда отореи нет, — это является признаком нарушения оттока гноя при закрытии дефекта барабанной перепонки или при блоке входа в сосцевидную пещеру.
Дата добавления: 2015-01-24; просмотров: 1135;
