Клиническая анатомия наружного уха 4 страница
Под влиянием смещения этих инерционных структур происходит упругая деформация пространственно поляризованного волоскового аппарата рецепторных клеток ампулярного и отолитового отделов.
Как известно, в волокнах преддверной части преддверно-улиткового нерва в состоянии покоя регистрируется постоянная биоэлектрическая активность. При воздействии на вести-
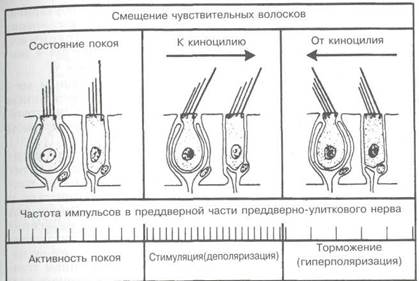
 Рис. 5.25. Изменение спонтанной активности вестибулярных рецепторов в зависимости от направления смещения киноцилия.
Рис. 5.25. Изменение спонтанной активности вестибулярных рецепторов в зависимости от направления смещения киноцилия.
булярные рецепторы адекватного раздражителя с положительным или отрицательным значением происходит возрастание или уменьшение импульсации по сравнению с исходным, в состоянии покоя, уровнем. Объяснением этому может быть тот факт, что сгибание чувствительных волосков под влиянием смещения эндолимфы (в ампуле) или мембраны статоконий (в мешочках преддверия) приводит к изменению взаимной ориентации киноцилий и стереоцилий, расстояние между которыми либо уменьшается, либо увеличивается. Это в свою очередь сопровождается гипер- или гипополяризацией клеток и в конечном счете — торможением или возбуждением рецепторных клеток (рис. 5.25).
Адекватным раздражителем для ампулярных рецепторов является угловое ускорение с положительным или отрицательным знаком. Система полукружных каналов осуществляет анализ кругового ускоренного движения и в физиологических пределах наиболее приспособлена к реагированию на повороты головы. Отолитовые рецепторы реагируют на действие прямолинейного ускорения и постоянно регистрируют направление земного притяжения по отношению к голове. Отолитовый аппарат наиболее приспособлен к реагированию в физиологических условиях на наклоны головы, запрокидывание головы, начало и конец ходьбы, спуск и подъем.
В соответствии с рассмотренными ранее ассоциативными


 связями вестибулярного анализатора различают вестибулярные реакции, которые по природе своей могут быть сенсорными, вегетативными или соматическими. Все вестибулогенные реакции являются системными реакциями организма и могут быть физиологическими или патологическими.
связями вестибулярного анализатора различают вестибулярные реакции, которые по природе своей могут быть сенсорными, вегетативными или соматическими. Все вестибулогенные реакции являются системными реакциями организма и могут быть физиологическими или патологическими.
▲ Вестибулосенсорные реакции обусловлены наличием вес-
тибулокортикальных связей и проявляются осознанием
положения и изменения положения головы в простран
стве. Патологической спонтанной вестибулосенсорной
реакцией является головокружение.
▲ Вестибуловегетативные реакции связаны с тесным взаи
модействием ядерного вестибулярного комплекса и ре
тикулярной формации. Вестибулярные влияния на вис
церальные органы опосредованы через симпатические и
парасимпатические отделы нервной системы. Они имеют
адаптационный характер и могут проявляться изменени
ем самых разнообразных жизненных функций: возраста
нием артериального давления, учащением сердцебиения,
изменением дыхательного ритма, возникновением тош
ноты и даже рвоты при воздействии вестибулярного раз
дражения.
А Вестибулосоматические (анимальные) реакции обусловлены связями вестибулярных структур с мозжечком, с поперечнополосатой мускулатурой конечностей, туловища и шеи, а также с глазодвигательной мускулатурой. Соответственно различают вестибуломозжечковые, вестибу-лоспинальные и вестибулоглазодвигательные реакции.
▲ Вестибуломозжечковые реакции направлены на поддержа
ние положения тела в пространстве посредством пере
распределения мышечного тонуса в динамическом состо
янии организма, т.е. в момент совершения активных
движений на фоне воздействия ускорений.
▲ Вестибулоспиналъные реакции связаны с влиянием вести
булярной импульсации на мышечный тонус шеи, туло
вища и конечностей. При этом возрастание импульсации
от вестибулярных рецепторов одного из лабиринтов при
водит к повышению тонуса поперечнополосатой муску
латуры противоположной стороны, одновременно ослаб
ляется тонус мышц на стороне возбужденного лабиринта.
Способность человека сохранять вертикальное положение тела в покое и при движении, обозначаемая как функция равновесия, может быть реализована лишь при содружественном функционировании ряда систем, среди которых важную роль играет вестибулярный анализатор. Наряду с другими сенсорными системами, зрительной и проприоцептивной, вестибулярный аппарат участвует в информационном обеспечении и реализации функции равновесия. Информация о положении
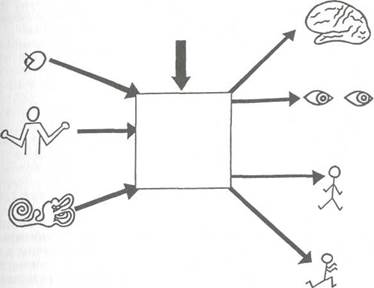
Рис. 5.26. Схема действия механизма равновесия.
тела в пространстве от различных сенсорных входов поступает в центральные отделы вестибулярного анализатора, экстрапирамидной системы, мозжечок, ретикулярную формацию и кору большого мозга. Здесь осуществляется интеграция поступающей информации и переработка поступающих сигналов для воздействия на эффекторные органы (рис. 5.26).
▲ Вестибулоглазодвигательные (окуломоторные) реакции обусловлены связями вестибулярной системы с ядрами глазодвигательных нервов. Эти связи делают возможными рефлекторные сочетанные отклонения глаз, в результате которых направление взгляда не меняется при перемене положения головы. Они же определяют возникновение нистагма.
Вестибулярный нистагм — это непроизвольные ритмические, обычно сочетанные движения глазных яблок двухфазного характера, с четкой сменой медленной и быстрой фаз.
Происхождение медленной фазы, или компонента, нистагма связывают с раздражением рецептора и ядер в мозговом стволе, а быстрой — с компенсирующим влиянием корковых или подкорковых центров мозга. Подтверждением этого являются наблюдения выпадения быстрой фазы нистагма во время глубокого наркоза.

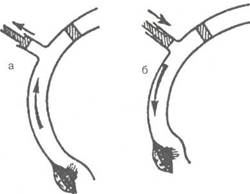
|
Рис. 5.27. Схема движения эндолимфы в опытах Эвальда. а — ампулофугально; б — ампулопетально.
Генерация вестибулярного нистагма связана с раздражением рецепторов полукружных протоков. Некоторые закономерности их функционирования могут быть проиллюстрированы опытами Эвальда. В 1892 г. он описал результаты экспериментов на голубях, выявивших зависимость вестибулярных реакций от раздражения того или иного полукружного протока и направления смещения в нем эндолимфы. Автору удалось в эксперименте запломбировать гладкий конец полукружного протока голубя, рядом с пломбой ввести в проток полую иглу и с помощью поршня шприца направлять движения эндолимфы в одну или другую сторону, регистрируя при этом возникающие реакции. Сдавливание воздухом перепончатого полукружного протока приводило к смещению эндолимфы в просвете протока по направлению к ампуле (ампулопетально), разрежение воздуха сопровождалось сдвигом эндолимфы от ампулы к гладкому колену (ампулофугально) (рис. 5.27). Результаты этих наблюдений известны как законы Эвальда:
▲ Реакции возникают с того полукружного протока, кото
рый находится в плоскости вращения, хотя какое-то
менее сильное смещение эндолимфы происходит и в
протоках, не находящихся в плоскости вращения. Здесь
сказывается регулирующее влияние центральных отделов
анализатора.
▲ Ампулопетальный ток эндолимфы в латеральном (гори
зонтальном) полукружном протоке вызывает более выра
женную реакцию, чем ампулофугальный. Для переднего
и заднего полукружных протоков эта закономерность об
ратная.
▲ Направление движения эндолимфы в просвете полу
кружных протоков соответствует медленному компонен
ту нистагма, а также направлению отклонения конечнос
тей, корпуса и головы.
Вестибулярный нистагм может быть спонтанным или индуцированным (экспериментальным).
Спонтанный вестибулярный нистагм обусловлен патологическим состоянием лабиринта или вышележащих отделов анализатора. При развитии воспалительных изменений во внутреннем ухе спонтанный нистагм вначале возникает за счет раздражения рецепторов пораженного лабиринта и направлен в сторону "больного" уха, затем, когда наступает угнетение рецепторов, направление нистагма меняется на противоположное. Он будет обусловлен превалированием тонуса здорового лабиринта над пораженным, пока не произойдет компенсация за счет корковой регуляции.
Индуцированный нистагм возникает под влиянием искусственной стимуляции рецепторов лабиринта. Такая стимуляция возможна с использованием вращательной и калорической проб, гальванического теста. Продолжительность и выраженность индуцированного нистагма зависят от характера и силы стимула.
Нистагм по природе может быть не только вестибулярным (результат возбуждения или угнетения вестибулярных рецепторов), но и установочным, оптокинетическим, зрительным, центральным, мозжечковым. Установочный (физиологический) нистагм наблюдается при крайних отведениях глаз, он слабо выражен, одинаков с обеих сторон, быстро (за 2—3 с) угасает; считается, что он зависит от временной контрактуры мышц глаз. Оптокинетический нистагм возникает при наблюдении быстродвижущихся предметов, его называют еще железнодорожным, или фиксационным. Зрительный нистагм часто врожденный, связан с аномалией зрительного аппарата, он не ритмичный. Центральный нистагм возникает при поражении центральных отделов вестибулярного анализатора; в отличие от вестибулярного он может быть различным по плоскости, всегда направлен в сторону поражения, бывает множественным, по амплитуде он крупно- или среднеразмашистый, ритм беспорядочный.
Существуют различные способы графической регистрации нистагма. Среди них наиболее распространен метод электро-нистагмографии, основанный на регистрации изменений кор-неоретинального потенциала. В глазном яблоке существует совпадающий со зрительной осью глазной потенциал покоя в виде диполя между роговицей, заряженной положительно, и сетчаткой, заряженной отрицательно. При движении глазного яблока этот потенциал изменяется и может быть зарегистрирован, при этом электроды фиксируются на кожу наружных углов глазниц. Исследование различных параметров вестибулярного нистагма лежит в основе объективной оценки вестибулярной функции. Метод электронистагмографии значительно расширяет возможности объективной оценки вестибулярной функции.


 5.3. Заболевания наружного уха
5.3. Заболевания наружного уха
В этот раздел включены различные виды патологии наружного уха, объединенные общностью локализации патологических изменений в области наружного слухового прохода и ушной раковины. Разнообразные врожденные пороки развития наружного уха, возникающие в эмбриональной стадии при нарушении развития на уровне I—II жаберных дуг, могут встречаться как самостоятельные заболевания или составлять часть более обширной патологии органа слуха, сочетающей пороки развития наружного, среднего и внутреннего уха. Здесь же представлена довольно обширная группа воспалительных заболеваний наружного уха, возникновение и клиническое течение которых в значительной степени зависят от общего состояния организма и от характера возбудителя патологического процесса. Наконец, серная пробка и инородные тела наружного слухового прохода, довольно часто встречающиеся в практике врача, также нашли отражение в этом разделе.
5.3.1. Аномалии наружного уха
Аномалии развития ушной раковины могут заключаться в макротии (увеличение размера), микротии (уменьшение размера), вплоть до анотии (полного отсутствия раковины), и от-топыренности ушной раковины. Эти дефекты устраняют с помощью пластических операций. При макротии из всей толщи ушной раковины иссекают клиновидный лоскут, основанием которого служит край раковины. При микротии лучшие результаты дают реконструктивные операции с использованием аутогенных кожных трансплантатов и реберного хряща. При оттопыренности ушной раковины удаляют овальный кожный лоскут из заушной области и серповидный участок хряща средней части раковины, при ушивании раны ушную раковину подтягивают к краю кожи сосцевидного отростка.
Аномалии развития ушной раковины нередко сочетаются с атрезией наружного слухового прохода. Если при атрезии сохранены барабанная перепонка, цепь слуховых косточек и лабиринтные окна, то выполняют пластическую операцию с целью создания просвета наружного слухового прохода. Операция заключается в использовании местных тканей и аутогенных свободных (кожных и фасциальных) трансплантатов. Просвет сформированного во время операции наружного слухового прохода сохраняют путем длительной тампонады и использования трубок из биоинертных материалов.
К другим уродствам ушной раковины относятся ухо сатира (вытянутая кверху раковина в виде острия), бугорок Дарвина (выступ на завитке), ухо макаки (сглаженность завитков). При 366
анотии воссоздать ушную раковину очень сложно, методы пластической хирургии пока дают не очень удовлетворительные результаты, но все же применяются. Один из таких методов состоит в том, что заранее приготовленный каркас ушной раковины из синтетического материала вживляют в кожу, а затем через несколько месяцев, когда наступит заживление, его вместе с кожей помещают рядом со слуховым проходом. Все же чаще используют искусственные, накладные ушные раковины.
Врожденный околоушный свищ возникает в связи с незара-щением I жаберной щели. Обычно свищевое отверстие расположено выше козелка на восходящей части завитка ушной раковины, из него нередко выделяется тягучая желтая жидкость, при нагноении кожа вокруг свища воспаляется, из свищевого отверстия при надавливании выделяется гнойный секрет. При закупорке свищевого отверстия могут возникать кисты.
Лечение хирургическое — иссечение свищевого хода на всем протяжении.
5.3.2. Воспалительные заболевания наружного уха
Среди воспалительных заболеваний наружного уха различают ограниченные и диффузные наружные отиты. Примером ограниченного наружного отита является фурункул наружного слухового прохода, диффузный наружный отит представлен большой группой воспалительных заболеваний бактериальной, вирусной, грибковой природы, а также дерматитами, характеризующимися выраженными аллергическими проявлениями.
♦ Фурункул наружного слухового прохода
Фурункул наружного слухового прохода (furunculus meatus acus-tici) представляет собой острое гнойно-некротическое воспаление волосяного фолликула и окружающей соединительной ткани, развившееся в наружном слуховом проходе в результате внедрения инфекции, чаще стафилококковой (например, S. aureus).
Ввиду отсутствия в костном отделе слухового прохода волос и сальных желез, фурункулов здесь не бывает. Развитие воспаления может быть спровоцировано манипуляциями в ухе шпильками, пальцами, особенно у лиц, страдающих гноетечением из уха. Общими предрасполагающими факторами являются нарушение обмена, в частности углеводного, неполно-Ценное питание, авитаминоз. Фурункул наружного слухового прохода может быть одним из проявлений общего фурункулеза.
Клиника. Ведущим симптомом является резкая боль в ухе, нередко иррадиирующая в зубы, шею, диффузно распространяющаяся по всей голове. Боль усиливается при разговоре и
жевании вследствие того, что суставная головка нижней челюсти, смещаясь, оказывает давление на стенки наружного слухового прохода. Резкая болезненность возникает при надавливании на козелок, при оттягивании ушной раковины. Отоскопию следует проводить осторожно узкой воронкой. Фурункул может локализоваться на любой стенке наружного слухового прохода. При отоскопии видно округлое возвышение ги-перемированной воспаленной кожи, суживающее просвет слухового прохода, иногда видно несколько фурункулов. Барабанная перепонка не изменена. Инфильтрация кожи нередко распространяется на мягкие ткани, окружающие ушную раковину, на сосцевидный отросток. Регионарные околоушные лимфатические узлы увеличиваются, становятся плотными и болезненными при пальпации. При локализации фурункула на передней или нижней стенке в области санториниевых щелей инфекция может распространиться на околоушную слюнную железу и вызвать ее воспаление.
Температура тела у больного с фурункулом зависит от выраженности интоксикации; иногда можно наблюдать резкое повышение температуры и озноб. Фурункул наружного уха в стадии инфильтрации под влиянием лечения может рассосаться, обычно же на 5—7-й день на верхушке его происходит гнойное расплавление кожи и некротический стержень вместе с гноем выделяется в наружный слуховой проход. В это время больной отмечает исчезновение боли, самочувствие улучшается.
Диагностика.Основывается на жалобах, данных анамнеза, результатах обследования (болезненность при надавливании на козелок, болезненное жевание). Если фурункул локализуется у входа в слуховой проход, то его нередко можно видеть без помощи инструментов; в остальных случаях осмотр производят с помощью узкой ушной воронки. В начале заболевания бывает заметен просвечивающийся стержень, а после опорожнения можно увидеть кратерообразное углубление на припухлости, откуда выделяется гной.
Фурункул дифференцируют от мастоидита, являющегося осложнением острого отита. При фурункуле наружного уха в отличие от мастоидита припухлость и болезненность будут выражены прежде всего в области прикрепления ушной раковины, при мастоидите — в области сосцевидного отростка, иногда определяется нависание задневерхнеи стенки в костном отделе; кроме того, для мастоидита характерно снижение слуха, а на рентгенограммах височной кости определяется затемнение. При фурункуле барабанная перепонка нормальная и слух не изменяется. При обследовании больного необходимо проводить исследование крови и мочи на содержание глюкозы и стерильность.
Лечение.С первых дней заболевания применяют антибио-
тики, стремясь добиться абортивного течения воспалительного процесса. Антистафиллококковым действием обладают окса-циллин, ампициллин — оба препарата назначают по 0,5 г внутрь 4 раза в сутки, прием за 1 ч до еды. При более тяжелом течении рекомендуется аугментин по 0,375 г 3 раза в день либо препараты из группы цефалоспоринов — цефалексин, цефазо-лин. В наружный слуховой проход вводят турунду, пропитанную смесью в равных пропорциях 3 % спиртового раствора борной кислоты и глицерина. Такие турунды оказывают местное противовоспалительное действие. Назначают жаропонижающие и противовоспалительные средства — панадол, эфе-ралган. Иногда, особенно при рецидивирующих фурункулах, применяют аутогемотерапию (внутримышечные инъекции крови, взятой из вены больного в количестве от 4 до 10 мл, с промежутком 48 ч). В отдельных случаях назначают стафилококковый анатоксин. С медикаментозной терапией сочетают физиолечение: УФО, УВЧ, СВЧ.
К вскрытию фурункула прибегают в тех случаях, когда фурункул созрел (обычно на 4-й день заболевания), усилился болевой синдром, выражены инфильтрация окружающих тканей, регионарный лимфаденит. Разрез делают под местной инфильтрационной анестезией в месте наибольшего выстояния фурункула, затем удаляют стержень и гной и с целью дренажа в слуховой проход вводят турунду с гипертоническим раствором, которую меняют через 3—4 ч. Общее укрепляющее лечение имеет важное значение, однако при назначении терапевтических средств и процедур следует принять во внимание данные исследования других органов и систем.
♦ Диффузный наружный отит
Диффузный наружный отит (otitis externa diffuse) — это гнойное разлитое воспаление кожи наружного слухового прохода, распространяющееся и на костный отдел, на подкожную жировую клетчатку и нередко на барабанную перепонку.
Причиной заболевания является инфицирование кожи слухового прохода при механической, термической или химической травме, при гнойном среднем отите. Воспаление имеет разлитой характер. Среди возбудителей встречается грамполо-жительная Pseudomonas aeruginosa, S. pyogenes, особую форму составляют грибковые поражения. Развитию диффузного наружного отита способствуют нарушение углеводного обмена, снижение резистентности организма, аллергические проявления в организме.
Клиника.Заболевание может протекать в острой и хронической формах. В острой стадии отмечается зуд кожи, болезненность при надавливании на козелок, гнойные выделения из Уха. Приотоскопии в острой стадии отмечаются гиперемия и
 инфильтрация кожи, более выраженные в перепончато-хрящевой части наружного слухового прохода. Припухшая кожа суживает в различной степени просвет слухового прохода. В глубине его можно видеть кашицеобразную массу, состоящую из десквамированного эпидермиса и гноя с гнилостным запахом. Барабанная перепонка бывает умеренно гиперемирована и покрыта слущенным эпидермисом.
инфильтрация кожи, более выраженные в перепончато-хрящевой части наружного слухового прохода. Припухшая кожа суживает в различной степени просвет слухового прохода. В глубине его можно видеть кашицеобразную массу, состоящую из десквамированного эпидермиса и гноя с гнилостным запахом. Барабанная перепонка бывает умеренно гиперемирована и покрыта слущенным эпидермисом.
При хроническом течении заболевания симптомы менее выражены, на первый план выступает утолщение кожи слухового прохода и барабанной перепонки вследствие воспалительной инфильтрации.
Дифференциальный диагноз.Проводят его прежде всего с заболеванием среднего уха, а также с грибковым и вирусным отитом. Учитывается тот факт, что при наружном отите в отличие от среднего отита не нарушена острота слуха. Для исключения грибкового поражения проводят исследование на грибы. Наконец, при вирусной инфекции наблюдается характерная герпетическая сыпь и пузырьки на задней поверхности ушной раковины, на мочке и на задней стенке слухового прохода, а при гриппе — характерные геморрагические пузыри.
Лечение.Назначают диету с исключением острых и пряных блюд, ограничением углеводов, богатую витаминами. Проводят гипосенсибилизирующую (димедрол, супрастин, тавегил, кла-ритин, препараты кальция) и противовоспалительную терапию с учетом результатов посева на флору и ее чувствительности к различным антибактериальным средствам.
При обострении процесса и наличии выделений из уха производят промывание раствором фурацилина 1:5000 с последующим тщательным высушиванием. Назначают капли в ухо (например, полидекса — ушные капли), при зуде назначают 2—5 % белую ртутную мазь, 1 % ментол в персиковом масле, 1—2 % спиртовой раствор салициловой кислоты. Хороший эффект дает применение мазей, содержащих глюкокортикосте-роиды: белогент, белодерм, белосалик, целестодерм-В и др. С медикаментозной терапией хорошо сочетать физиотерапию: УФО, УВЧ, облучение стенок наружного слухового прохода гелий-неоновым лазером. При упорном рецидивирующем течении показано применение антистафилококкового анатоксина, аутогемотерапия.
♦ Рожистое воспаление
Рожистое воспаление (erysipelas) — острое инфекционно-ал-лергическое заболевание кожи и подкожной жировой клетчатки, поражающее поверхностную лимфатическую систему кожи наружного уха и прилежащих отделов.
Заболевание может возникнуть первично или вторично при переходе процесса с лица и головы. Возбудителем чаще является р-гемолитический стрептококк группы А, развитию про-
цесса благоприятствует нарушение защитных иммунобиологических механизмов организма в сочетании с инфицированием ушной раковины и наружного слухового прохода при расчесах, трещинах, царапинах кожи, особенно при гноетечении из уха.
Клиника.Жалобы на жжение и болезненность в области уха. Наиболее характерным признаком является выраженная гиперемия и инфильтрация кожи ушной раковины, включая мочку. Пораженный участок четко отграничен от окружающей здоровой кожи как окраской, так и припухшим валиком. Воспаление нередко распространяется на сосцевидный отросток и напоминает мастоидит. Буллезная форма рожи протекает с образованием пузырьков с серозным содержимым. Заболевание сопровождается повышением температуры тела до 39—40 °С, ознобом, головной болью. В тяжелых случаях течение заболевания длительное, с периодическими затиханиями и обострениями процесса, в легких — выздоровление наступает в течение 3—5 дней.
Дифференциальный диагноз.Дифференцировать рожу приходится чаще от перихондрита ушной раковины. Отличительным признаком является распространение воспаления при роже на мочку и соседние участки кожи. При мастоидите в отличие от рожи наблюдаются воспалительные изменения барабанной перепонки, возможно нависание задневерхней стенки в костном отделе наружного слухового прохода, нарушается слух. При гнойном среднем отите распространение красноты и припухлости за пределы уха и сосцевидного отростка является признаком рожи.
Лечение.Для предупреждения передачи инфекции окружающим лицам показана изоляция больного. В комплексе лечебных мероприятий ведущее место занимает антибиотикотерапия. Назначают олететрин, эритромицин, линкомицин, пенициллин, антибиотики цефалоспоринового ряда. При затяжном или рецидивирующем течении заболевания проводят повторные курсы лечения, обязательно меняя антибиотик. Используют также гипосенсибилизирующие средства, витамины, биостимуляторы. Местно целесообразно назначать УФО, противовоспалительные средства.
♦ Отомикоз
Отомикоз (otomycosis) — грибковое заболевание наружного, среднего уха и послеоперационных полостей.
Этиология.Этиологическим фактором являются разнообразные грибы, возможно, в сочетании с бактериальной флорой. Это могут быть дрожжеподобные грибы рода Candida, либо плесневые грибы: Aspergillus, Penicillium, Mucor и др. Нередко наблюдается сочетанное поражение наружного слухового прохода, когда при культуральном исследовании одновременно определяется бактериальная и грибковая флора (например, Candida и золотистый или эпидермальный стафилококк). Ми-


 котическое поражение встречается в 25—30 % отитов различной этиологии.
котическое поражение встречается в 25—30 % отитов различной этиологии.
Развитию грибкового отита способствуют предшествующие экзематозные дерматиты, длительное гноетечение из уха, микротравмы кожи наружного слухового прохода. Предрасполагающими факторами к развитию грибковой флоры являются длительное применение гормональных препаратов, дисбакте-риоз вследствие местной или системной антибиотикотерапии, нарушение обмена веществ, иммунодефицитные состояния, обусловленные разнообразными местными и общими факторами. Определенную роль играет аллергический компонент. В наружном слуховом проходе для жизнедеятельности грибов имеются благоприятные условия: свободный доступ атмосферного воздуха, обеспечивающий необходимые для питания грибов кислород и углекислый газ, отсутствие прямого действия солнечных лучей, препятствующих развитию грибов, повышенная влажность и постоянство температуры. Развиваясь, грибы образуют густые сплетения мицелия, чем вызывают воспаление кожи.
Клиника.Заболевание развивается постепенно, симптомы нарастают по мере прорастания мицелия гриба в глубину кожи и обусловлены как механическим повреждением тканей кожи слухового прохода, так и ферментативным, токсическим действием грибов. Больные жалуются на зуд, болезненность в ухе, ощущение полноты, заложенность и шум в ухе, умеренные выделения. Иногда появляется головная боль на стороне пораженного уха. Вначале симптомы обычно менее выражены, чем при наружном отите бактериальной природы, но по мере прогрессирования заболевания выраженность их нарастает.
При отоскопии отмечаются гиперемия и инфильтрация стенок наружного слухового прохода на всем его протяжении, однако после удаления патологического содержимого барабанная перепонка обычно хорошо обозревается. Характер и цвет отделяемого зависят от особенностей возбудителя данного микоза. Так, при плесневом микотическом поражении отделяемое в наружном слуховом проходе представляет скопление казеоз-ных масс, напоминающее намокшую промокательную бумагу. Цвет отделяемого при этом может быть различным: черно-коричневым при поражении грибом Aspergillus niger, желтоватым или зеленоватым при инфицировании грибами Aspergillus flavus, серо-черным при поражении Aspergillus fumigatus. При пеницил-лезе отделяемое может быть различных оттенков желтого цвета, иногда не отличимое от ушной серы.
Кожа наружного слухового прохода при кандидозе покрыта желтовато-белыми корочками, творожистыми пленками, легко снимающимися, иногда эти наложения выходят на кожу ушной раковины. Отделяемое из уха, как правило, не имеет запаха. При кандидозном поражении наблюдается умеренное сужение
просвета наружного слухового прохода, больше выраженное в перепончато-хрящевом отделе, при аспергиллезе процесс локализуется преимущественно в костном отделе наружного слухового прохода.
Дата добавления: 2015-01-24; просмотров: 1044;
