Операция при ректоцеле и полной несостоятельности мышц тазового дна
Появление ректоцеле и быстрое прогрессирование процесса, как правило, обусловлено полной несостоятельностью мышц тазового дна после травмы промежности в родах. В ряде наблюдений ректоцеле может достигать больших размеров с полным выпадением задней стенки влагалища, в то время как ци-стоцеле отсутствует или имеется незначительное опущение передней стенки влагалища. У этих пациенток отмечается нарушение функции кишечника из-за вовлечения в патологический процесс прямой кишки.
Хирургическая коррекция данной патологии представляет большие трудности из-за резкого истончения ректовагиналь-ной перегородки и опасности ранения прямой кишки во время отделения лоскута слизистой влагалища. В случае если ректоцеле сочетается с пролабированием задней стенки мочевого пузыря, то первоначально следует устранить эту патологию и только после этого приступать к работе на задней стенке влагалища.
У лиц с сохраненной половой функцией дополнительной трудностью является правильное определение площади удаляемого лоскута слизистой.
Традиционное инструментальное ограничение лоскута при больших размерах ректоцеле не дает возможности четко определить ширину влагалищной трубки после наложения швов. В нашей клинике эта операция выполняется в следующей последовательности. После подготовки операционного поля на шейку матки накладывается пара пулевых щипцов. Плавным надавливанием шейка матки, а затем и задняя стенка влагалища погружается в глубину малого таза. После этого на кожу больших половых губ накладываются ближе к основанию зажимы Кохера. Последующее сближение этих зажимов между собой позволяет определить ширину преддверия влагалища, для чего в вульварное кольцо необходимо ввести два пальца хирурга. На заднюю стенку влагалища зажим накладывать не следует, т.к. она вся хорошо видна при легком потягивании за пулевые щипцы и приподнимании их вверх. В отличие от классического варианта пластики задней стенки влагалища, разрез слизистой делается не треугольной формы, а куполообразной и начинаться он должен в 2 см от наружного зева шейки матки.
Боковые ветви разрезов при этом должны иметь дугообразную форму выпуклостью в боковые стороны и заканчиваться у зажимов на больших половых губах. Ширина выкраиваемого лоскута зависит от величины ректоцеле. Отсепаровка лоскута слизистой производится острым путем под контролем пальцев левой руки, помещенных под отслаиваемую слизистую. Отсепаровка всегда должна начинаться сверху. Кровоточащие сосуды следует сразу же обшивать тонким кетгутом или викрил ом. Кожа промежности рассекается разрезом дугообразной формы, обращенным выпуклостью в сторону анального отверстия. Для этого ассистенты растягивают зажимы Кохера в стороны, что обеспечивает возможность выполнения симметричного разреза. После удаления лоскута слизистой оболочки
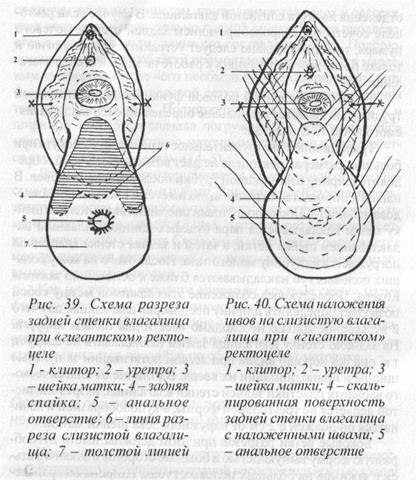
Рис. 39. Схема разреза задней стенки влагалища при «гигантском» ректоцеле
1 — клитор; 2 — уретра; 3 — шейка матки; 4 — задняя спайка; 5 — анальное отверстие; 6-линияразреза слизистой влагали-ща; 7 — толстой линией обозначена ректоцеле
Рис. 40. Схема наложения швов на слизистую влага-лища при «гигантском» ректоцеле
1 — клитор; 2 — уретра; 3
- шейка матки; 4 — скальпированная поверхность задней стенки влагалшца с наложенными швами; 5
- анальное отверстие
рассекается фасция промежности. Для этого лучше использовать копьевидный скальпель, конец которого при этом должен быть направлен в сторону стенки таза. В образовавшееся отверстие вводится кровоостанавливающий зажим, и бранши его разводятся в вертикальной плоскости. В фазе завершения этого действия в отверстие вводится первая фаланга второго пальца правой руки хирурга и плавным надавливанием в сторону анального отверстия завершается рассечение фасции. Это создает благоприятные условия свободного доступа к «ножкам» мышц, поднимающих заднепроходное отверстие.
Медиальные края рассеченной фасции сшиваются над прямой кишкой узловыми кетгутовыми или викриловыми швами. При резком истончении фасции промежности в качестве пластического материала может быть использована проленовая сетка. При наложении швов на фасцию необходимо подхватывать и стенку кишки, как это показано на рисунке. Для этого лучше использовать стандартную атравматичную иглу среднего размера.
Слизистую влагалища следует ушивать узловыми викриловыми швами, начиная от шейки матки и обязательно осторожно подхватывать стенку кишки в 2-3 местах таким образом, чтобы получалась дута, обращенная выпуклостью книзу. Наложение каждого последующего шва позволяет убирать вы-бухающую стенку прямой кишки. Соединение краёв куполообразного разреза дает возможность создания подобия заднего свода влагалища. Соединение продольных разрезов влагалищной стенки также должно сопровождаться поверхностным прошиванием стенки прямой кишки. Сначала прокалывается слизистая влагалища с левой стороны, затем стенка кишки и правая стенка.
Швы завязываются одномоментно, что дает возможность с каждым последующим швом убирать выбухающую стенку прямой кишки. Расстояние между швами не должно превышать 0,8 см. Последний узловой шов на слизистую влагалища накладывается у места наложения первого шва на фасцию про-межности. На «ножки» леваторов обычно накладывается три шва из викрила с метричностью «1». Завязывание лигатур не должно быть очень тугим, что может привести к нарушению питания тканей и прорезыванию швов. Завязывание лигатур производится в следующей последовательности: ассистент приподнимает среднюю лигатуру и держит её в натяжении, а хирург сначала завязывает верхний шов, затем нижний и последним завязывается средний из них. Над соединенными мышцами сшиваются латеральные края фасции промежности узловыми викриловыми швами, и только после этого завершается наложение швов на слизистую влагалища и клетчатку На кожу промежности накладывается 3-4 капроновых шва, а во влагалище вводится марлевый тампон на сутки. В получении благоприятных отдаленных результатов важная роль принадлежит не только качественно проведенному оперативному вмешательству, но и тщательному уходу в послеоперационном периоде.
Дата добавления: 2014-12-16; просмотров: 3269;
