Пластические операции на матке при аномалиях ее развития
Аномалии развития матки встречаются относительно редко. Показанием к оперативному лечению служат: многократные самопроизвольные аборты, реже — бесплодие. Наиболее часто невынашивание беременности встречается при двурогой матке или наличии неполной перегородки в ее полости. Выбор методики оперативного вмешательства зависит от степени выраженности существующей патологии. Диагноз устанавливается путем УЗИ, гистероскопии, биконтрастной гинекографии и лапароскопии, С нашей точки зрения наиболее информативной следует признать гистерографию, дающую возможность определить толщину имеющейся перегородки. Эффективное оперативное вмешательство возможно лишь в том случае, если оба «рога» матки имеют одинаковую величину.
а). Наиболее распространенной является операция, разработанная Штрассманом. Сущность операции заключается в следующем: 1) для вхождения в брюшную полость лучше использовать нижнесрединную лапаротомию, которая дает более широкий доступ к тазовым органам и облегчает в дальнейшем выполнение кесарева сечения; 2) на каждый из рогов матки накладывается кетгутовая лигатура-держалка, с помощью которых орган приподнимается к ране в брюшной стенке (если это возможно); лигатуры-держалки ассистентом максимально разводятся в стороны, после чего проводится донный разрез, не доходящий 2 см до места вхождения маточных труб. Имеющаяся в полости матки перегородка иссекается ножницами.
Кровоточащие сосуды обшиваются абсорбирующимися лигатурами или коагулируются. Стенка матки после сближения рогов сшиваются двухрядным викриловым швом в сагиттальной плоскости. В целях профилактики аденомиоза обе стенки матки сшиваются поочередно без захвата эндометрия, начи-ная от шейки матки. В качестве нювного материала лучше использовать викрил метричностью 2-0. Узлы первого ряда швов должны находиться в толще миометрия. При наложении второго ряда швов желательно использовать нашу методику, описанную выше и изображенную на схеме.
Второй ряд швов накладывается таким образом, чтобы на 2-3 мм он перекрывал первый. Как и в первом ряду, узлы швов должны быть обращены в толщу миометрия, что в значительной степени предотвращают образование спаек в послеоперационном периоде.
Перед наложением завершающих швов первого ряда в полость матки следует ввести внутриматочный контрацептив (лучше петля Липса), что может предотвратить образование внут-риматочных синехий. При отсутствии петли Липса в полость матки можно ввести отрезок полиэтиленовой трубки от разовой капельницы, свернутый в форме кольца. Удаление контрацептива из полости матки осуществляется через 4-6 недель после операции. На схеме представлена методика наложения второго ряда швов на миометрий.
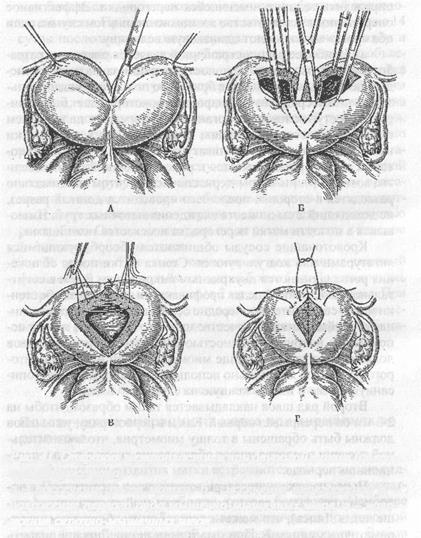
Рис. 41. Операция метропластики при двурогой матке (операция Штрассмана)
а — рассечение рогов матки; б — иссечение перегородки; в -наложение первого ряда мышечно-мышечных швов; г. — наложение серозно-мышечных швов
б). Если оба рога матки разделены широкой перегородкой и находятся на значительном удалении друг от друга, нами используется модификация операции Штрассмана. Она заключается в следующем: 1) ориентируясь на данные гистерографии, медиальные стенки маток иссекаются разрезами в сагитталь-
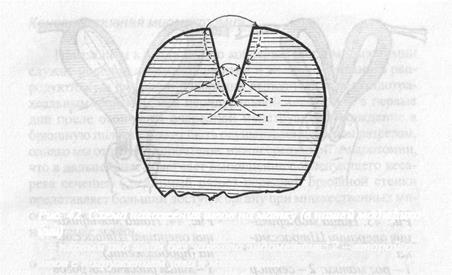
Рис. 42. Схема наложения швов на матку (в нашей модифика-гщи)
1 — первый ряд швов без захвата эндометрия; 2 — второй ряд швов с погружением узла в миометрий
ной плоскости, но без вскрытия их полостей. У некоторых больных при этом наблюдается значительное кровотечение из-за атипизма строения сосудистой сети. Кровоточащие сосуды следует сразу обшить кетгутом или викрилом. Лигатуры-держалки растягиваются ассистентом в стороны, а хирург тем време-нем рассекает медиальные стенки маток в продольном направлении до полости и их соединения в области внутреннего зева.
Излишки перегородок осторожно иссекаются ножницами. Завершающий этап операции проводится, как и при типичной операции Штрассмана. Контрацептив из полости матки извлекается также через 4-6 недель, но предпочтительнее это делать в первый день очередной менструации. После описанных опе-раций, родоразрешение проводится путем кесарева сечения, в ходе которого целесообразно бимануально пропальпировать зону шва на матке и определить его полноценность. Тщательное сопоставление сшиваемых тканей обеспечивает высокую полноценность шва на матке и отсутствие видимого рубца.
Важным является вопрос о времени наступления беременности после пластических операций на матке. В этом мы ориентируемся на возраст пациентки. Женщинам до 30 лет рекомендуется тщательная контрацепция в течение года, после чего выполняется контрольная гистерография или гистероскопия.
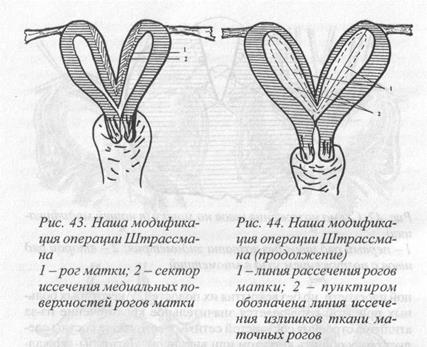
Рис. 43. Наша модификация операции Штрассмана
1 —рог матки; 2 — сектор иссечения медиальных по-верхностей рогов матки
Рис. 44. Наша модификация операции Штрассмана (продолжение) 1 -линия рассечения рогов матки; 2 — пунктиром обозначена линия иссечения излишков ткани маточных рогов
Пациенткам старше 30-35 лет период контрацепции сокращается до 6 месяцев. По описанной методике нами проопери-рованно 12 пациенток. У 8 из них беременность завершилась операцией кесарева сечения в нижнем сегменте, у 2 — самопроизвольным выкидышем при сроке гестации 11 и 14 недель и еще у 2 пациенток беременность не наступала. В ходе выполнения кесарева сечения у всех пациенток выявлен атипизм строения сосудистой сети на передней и задней стенках матки (спереди больше, сзади меньше). Артериальные сосуды древовидного строения располагались на поверхности матки в форме «аппликации» и их свободно можно было приподнять пинцетом и даже провести под ними инструмент. В толщу миомет-рия от них уходили тонкие веточки, которые лигировались и пересекались перед вхождением в полость матки.
Дата добавления: 2014-12-16; просмотров: 3563;
