Удаление придатков матки
Удаление придатков матки с обеих сторон (adnexectomia bilateralis) обычно производится вместе с маткой. Однако в отдельных ситуациях возможно выполнение двусторонней аднексэктомии без матки. Придатки матки могут удаляться по различным показаниям: чаще при наличии опухоли обоих или одного яичника (рис. 66), воспалительных процессов с тубоовариальными образованиями и другим. Чаще производится удаление придатков с одной стороны (adnexectomia dextra seu sinistra).
Техника выполнения. После лапаротомии из брюшной полости выводится матка с придатками или же с одной стороны придатки, подлежащие удалению. Ножка кистомы или воспалительной опухоли зажимается двумя клеммами: один зажим накладывается на воронко-тазовую связку, другой — на собственную связку яичника вместе с маточной трубой у угла матки. Ближе к опухоли накладываются контрклеммы, которые затем выбрасываются вместе с отсеченной опухолью. Между оставшимися зажимами после пересечения ножки опухоли может оставаться кровоточащий участок, который захватывается третьим зажимом. Каждый зажим заменяется отдельной лигатурой таким образом, чтобы они соединялись между собой в процессе прокалывания тканей под зажимами. Наложение обычного зажима на всю ножку и замена его одной лигатурой чреваты опасностью соскальзывания последней с последующим кровотечением. В сомнительных случаях накладываются дублирующие лигатуры. После лигирования культи ножки приступают к перитонизации. Последняя производится за счет прилежащих участков подвижной брюшины — круглой связки матки, листков широкой связки и пузырно-маточной складки брюшины. Перитонизация выполняется обычно кисетным швом, проведенным через круглую связку, угол матки и задний лисгок брюшины широкой связки. Это возможно сделать и одиночными швами. При достаточной подвижности круглой связки перитонизация может быть осуществлена ею одной, петля которой подтягивается к углу матки, прикрывая культю.
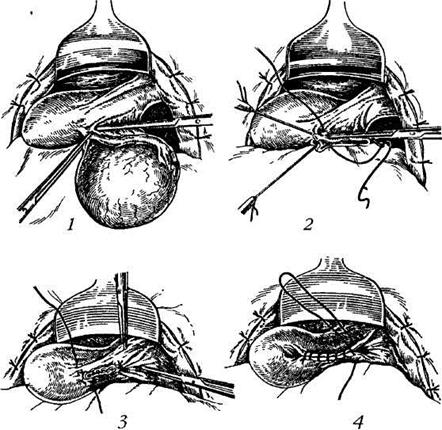
Рис. 66. Удаление придатков матки: 1 — наложение зажимов на ножку опухоли (маточный конец трубы, собственную связку яичника и воронко-тазовую связку); 2 — наложение швов на культи собственной связки яичника, маточный конец трубы и воронко-тазовой связки; 3 — начало перитонизации; 4 — конец перитонизации.
Аналогичные действия производятся с другой стороны при необходимости выполнения двусторонней аднексэктомии. Если предварительно были выведены из брюшной полости придатки только с одной стороны, то их заперитонизированная культя вместе с аналогичной стороной матки погружаются в брюшинную полость, после чего из нее выводятся придатки противоположной стороны для такого же поэтапного удаления. В затруднительных случаях, когда придатки из брюшной полости полностью не выводятся даже с одной стороны, необходимо фиксировать матку S-образным швом у дна, за который она удерживается в течение всей операции. После окончания операции шов на матке завязывается или заменяется новым. Матка с культями придатков погружается в брюшную полость. Производится туалет последней, и она ушивается послойно наглухо и предварительно дренируется по показаниям (при гнойных опухолевидных образованиях, нагноившейся кистоме и т.д.).
Краткое описание операции в истории болезни. Лапаротомия. Из брюшной полости поочередно (или сразу) выведены придатки матки. Поочередно справа и слева клеммирована, рассечена и лигирована ножка опухоли (маточный конец трубы, собственная связка яичников и воронко-тазовая связка). Культи придатков перитонизированы круглыми связками. Туалет брюшной полости. Брюшная стенка послойно ушита наглухо. Повязка. Моча выведена катетером — светлая, 200 мл. Макропрепарат (описание), гистология.
Дата добавления: 2014-12-16; просмотров: 1687;
