Шийна вагосимпатична блокада. Показання:травма грудної клітки, торакальне або торако-абдомінальне поранення, опік дихальних шляхів.
Показання:травма грудної клітки, торакальне або торако-абдомінальне поранення, опік дихальних шляхів.
Протипоказання: ранній дитячий вік, психічні захворювання, одночасне виконання блокади з обох сторін
Методика виконання:
Положення хворого на спині з валиком під шиєю
При правосторонній блокаді лікар стає праворуч, голову хворого максимально повертають вліво, а права рука пацієнта звисає (при лівосторонній – навпаки)
Місце ін’єкції обробляють розчином антисептика
На 1-1,5 см вище середини правого грудинно-ключично-сосцевидного м’яза, по задньому краю його внутришкірно вводять 1-2 мл 0,25% розчину новокаїну
Вказівним пальцем лівої руки м’яз і судини зміщують до середини і нащупують передньо-бокову поверхню шийних хребців
Біля кінчика пальця вколюють довгу голку и проводять її вглибину в напрямку хребців
По ходу введення голки малими порціями (2-3 мл) вводять розчин новокаїну
Досягнувши кінцем голки хребців, поршень шприця потягують на себе, і впевнившись, що кров в шприц не поступає, поступово вводять 30-60 мл розчину новокаїну
Голку видаляють, місце проколу на 1-2 хвилини притискують стерільним марлевим шариком
Ознаки вірно виконаної блокади: почервоніння обличчя і слизової оболонки очей, поява симптомокомплексу Горнера, підвищення АТ.
Можливі ускладнення:
атонія та парез кишечника
попадання голки в судини з виникненням гематоми
Блокада міжреберних нервів
Показання: перелом ребер, наявність запальних інфільтратів в передній стінці грудної клітки
Протипоказання: загальні для новокаїнових блокад
Методика виконання:
Відступивши на 4-5 см вбік від остюкових відростків грудних хребців, тонкою голкою знеболюють шкіру 0,25% розчином новокаїну
Голку проводять в глибину до верхнього краю ребра і вводять 20 мл розчину новокаїна. Перед введенням новокаїна необхідно потягнуть на себе поршень шприця для контроля, що голка не попала в просвіт судини або в плевральну порожнину
Можливі ускладнення:
попадання голки в судини з виникненням гематоми
попадання голки в плевральну порожнину
Ретромамарна новокаїнова блокада
Показання: серозно-інфільтративна фаза маститу, місцева анестезія при операціях на молочній залозі
Протипоказання: непереносимість новокаїну, злоякісні новоутворення молочної залози
Методика виконання:
Положення хворої – лежачи на спині
Тонкою голкою внутришкірно та підшкірно вводять 0,25% розчин новокаїну в основі молочної залози (в перехідну складку)
На цьому ж місті в ретромамарну клітковину вводять довгу голку, передуючи її просуванню введення розчину новокаїну
В ретромамарну клітковину вводять розчин новокаїну (0,25-0,5%) в кількості 80-100 мл
Можливі ускладнення:
інфікування ретромамарної клітковини
попадання розчину новокаїну в товщу запального інфільтрату
Коротка новокаїнова блокада
Показання: карбункул, фурункул, лімфаденіт, гідраденіт в стадії інфільтрації
Протипоказання: непереносимість новокаїну
Методика виконання:
Тонкою голкою, відступивши на 1-2 см від зони гіперемії або інфільтрації, в зоні здорових тканин навкруги патологічного вогнища виконують жовник по типу „лимонної кірки” 0,25% розчином новокаїну
Через зону „лимонної шкірки” проводять довгу голку, через яку інфільтрують спочатку тканини навкруги патологічного вогнища, а потім – в основі його
Для виконання короткого новокаїнового блоку використовують 40-60 мл розчину анестетика (новокаїн, тримекаїн, лідокаїн), до якого додають одну дозу антибіотика широкого спектра дії
Можливі ускладнення: розповсюдження запального процесу в разі введення розчину анестетика не навкруги, а в патологічне вогнище.
Паранефральна новокаїнова блокада
Показання: спастичний або атонічний стан кишечника, гострий панкреатит, ниркова колька, рефлекторна анурія, диференціальна діагностика динамічної та механічної непрохідності, шок в результаті травми черевної порожнини, облітеруючі захворювання артерій і трофічні виразки нижніх кінцівок
Протипоказання: пухлини заочеревинного простору
Методика виконання:
Положення хворого на боку, з валиком під поясничну ділянку
В зоні чотирикутника Лесгафта-Грінфельта тонкою голкою інфільтрують новокаїном шкіру та підшкірну клітковину
Через отриманий жовник в глибину м’яких тканин просувають голку, довжиною 10-12 см, одягнуту на шприц ємністю 20 мл. Положення голки перпендикулярно до зони ін’єкції, просуванню голки передує введення порцій новокаїну, поршень шприця періодично потягують на себе і слідкують за можливою появою крові
Пройшовши через м’язи і поперекову фасцію, голка потряпляє в заочеревинну клітковину (ознака того, що голка знаходиться в заочеревинній клітковині: розчин новокаїну поступає в тканини без натуги, при зніманні шприця рідина з голки не витікає, голка коливається сінхронно з дихальними рухами)
В заочеревинну клітковину вводять 80-100 мл розчину новокаїну.
Можливі ускладнення:
попадання розчину новокаїну в товщу поясничних м’язів, про що свідчить витіканні розчину з голки
прокол нирки (в просвіті голки з’являється кров)
прокол товстої кишки (в шприці з’являється газ або кал)
Пояснична новокаїнова блокада за Романом-Столяром
Показання: гострий панкреатит, динамічна кишкова непрохідність, післяопераційний парез кишечника, спастичний та атонічний стан порожнинних органів черевної порожнини.
Протипоказання: загальні для новокаїнових блокад
Методика виконання:
Положення хворого на боку
В зоні чотирикутника Лесгафта-Грінфельта тонкою голкою інфільтрують новокаїном шкіру та підшкірну клітковину
Довгу голку просувають вглибину до упору в XII ребро, орієнтуючись на його нижній край
Зісковзнувши з нижнього краю ребра, голку обережно просувають вглибину на 5-8 мм (голка виходе за межі заочеревинної фасції і потрапляє в заочеревинну клітковину)
В заочеревинний простір з обох сторін вводять по 150 мл 0,25% розчину новокаїну, що забезпечує розповсюдження його навкруги підшлункової залози
Можливі ускладнення: такі, як і при паранефральній блокаді
Блокада сім’яного канатика за Лорин-Епштейном
Показання: ниркова колька, гострий епідідіміт, орхіт, фунікуліт, сечокислий діатез
Протипоказання: невправима чи защемлена грижа з відповідної сторони
Методика виконання:
На межі між мошонкою та зовнішним паховим кільцем пальпаторно знаходять сім’яний канатик
Фіксують його між першим та другим пальцями лівої руки
Правою рукою за допомогою шприця з розчином новокаїна роблять шкірний жовник
Через нього проколюють шкіру і, просуваючись в проксимальному напрямку по ходу сім’яного канатика, вводять 40-60 мл 0,5% розчину новокаїну
У жінок: проводять анестезію периферичного відрізку круглої зв’язки матки у місці виходу її через зовнішній отвір пахового канала, додатково в велику статеву губу вводять 5-10 мл 0,5% розчину новокаїну
Можливі ускладнення: поранення судин сім’яного канатика
Внутрішньотазова блокада за Школьником-Селівановим
Показання: травматичний шок при переломах і ушкодженнях тазу, нижніх кінцівок, запальні захворювання в ділянці тазу, які не потребують хірургічного лікування
Протипоказання: загальні для новокаїнових блокад
Методика виконання:
Відступивши на 1-2 поперечних пальця до середини від передньої верхньої вісті клубової кістки, проводятьб знеболення шкіри 0,25% розчином новокаїну
Голкою, должиною 12-15 см, пошарово проколюють тканини, утримуючи голку паралельно клубовій кістці і сковзаючи по її внутрішній поверхні. Руху голки передує введення розчину новокаїну. Після проведення голки на глибину 12-14 см вводять від 300 до 500 мл 0,25% розчину новокаїну
При двобічних переломах кісток тазу блокаду виконують з обох сторін, вводячи по 250 мл 0,25% розчину новокаїну з кожної сторони
Можливі ускладнення:
при виконанні правил техніки блокади ускладнення не виникають.
Білякуприкова спиртовоновокаїнова блокада за Амінєвим
Показання: кокцігогенія, прокталгія
Протипоказання: гнійно-запальні процеси в параректальній клітковині
Методика виконання:
1.Положення хворого на спині з піднятими ногами (при цьому таз повинен бути піднятим і висунутим за край столу)
2.Для виконання блокади використовують 5-10 мл 1-2% розчину етилового спирту на 10-15 мл 0,25% розчину новокаїну
3. По середній лінії між верхівкою куприку і анусом тонкою голкою роблять шкірний жовник
4. Потім під контролем вказівного пальця лівої руки, одягнутої в рукавичку, введеного в пряму кишку, довгою голкою (8-10 см) вводять анестезуючий розчин в клітковину спереду від куприка (на блокаду використовують 100-150 мл розчину)
Можливі ускладнення: інфікування параректальної клітковини, введення розчину в просвіт прямої кишки
Періанальна новокаїнова блокада
Показання: защемлення внутрішніх гемороїдальних вузлів, геморой в стадії загострення.
Протипоказання: гнійно-запальні процеси в параректальній клітковині, пухлини органів малого тазу
Методика виконання:
Положення хворого на спині з піднятими ногами
Відступивши на 1,5-2,0 см від заднього проходу , тонкою голкою виконують кільцеподібний внутришкірний жовник в вигляді „лимонної шкірки”
Після закінчення анестезії шкіри в 4-х симертичних точках, розташованих відповідно 12,3,6,9 цифрам на циферблаті годинника, навкруги заднього проходу на глибину 1 см вводять по 10 мл 0,5% розчину новокаїну
В ці ж точки на глибину 5 см від поверхні шкіри паралельно прямій кишці вводять по 20 мл 0,25% розчину новокаїну
Можливі ускладнення: інфікування параректальної клітковини, введення розчину в просвіт прямої кишки
ЗАГАЛЬНЕ ЗНЕБОЛЕННЯ (НАРКОЗ)
1. Вступний наркоз - етап комбінованого загального знеболювання, що забезпечує плавне введення в наркоз без стадії збудження.
А) Препарати для вступного наркозу:
а)інгаляційні (фторотан, закис азоту);
б)неінгаляційні анестетики (тіопентал натрію, натрію оксибутират, кетамін, пропофол) або їхньої комбінації.
Вступний наркоз вимагає особливої уваги анестезіолога через можливі ускладнення!
5. Наркоз періоду підтримки – проведення наркозу протягом усього оперативного втручання.
А)Основне завдання - ефективний захист хворого від операційного стресу й забезпечення оптимальних умов для роботи хірурга.
6. Виведення з наркозу - починається з моменту припинення подачі анестетика:
А)Основне завдання - відновлення адекватного спонтанного дихання та захисних рефлексів (глоткового, кашльового);
Б)Клінічні ознаки адекватності спонтанного дихання:
- відсутність ознак тахіпное, ціанозу при диханні повітрям протягом 5-10 хвилин;
- правильний ритм дихання.
Післяопераційне знеболювання:є важливим етапом анестезіологічної допомоги, тому що вчасно не купіруваний біль, незалежно від локалізації, може вплинути практично на всі органи, збільшуючи ризик розвитку ускладнень і летальність у післяопераційному періоді.
А)Вплив болю на різні системи:
а)система кровообігу:
- підвищення артеріального тиску;
- тахікардія;
- ріст потреби міокарда в кисні;
- збільшення ОПСС;
б)дихальна система:
- збільшується робота й частота дихання з одночасним зменшенням глибини дихання - пацієнт «береже» зону ушкодження, що приводить до зменшення дихального об‘єму й функціональної залишкової ємності;
- підвищується ризик розвитку ателектазів;
- збільшується внутрішньолегеневе шунтування;
- розвивається гіповентиляція;
- зменшення життєвої ємності легенів унеможливлює ефективний кашель і видалення мокротиння.
Б)Для усунення больового синдрому використовується:
а)системне (внутрішньовенне, внутрішньом'язове) введення:
- опіатів та їхніх синтетичних аналогів;
- інгібіторів циклооксигенази;
- антидепресантів;
- нейролептиків;
- кортикостероїдів;
- антиконвульсантів.
б)Крім того, методи післяопераційної аналгезії включають:
- призначення анальгетиків усередину, сублінгвально, прямокишково - блокаду периферичних нервів;
- центральну блокаду із застосуванням місцевих анестетиків;
- черезшкірну електростимуляцію й фізіотерапію;
в)Вибір методу післяопераційного знеболювання визначається:
- станом хворого;
- виразністю больового синдрому (найкраще використати спеціальні шкали);
- характером операції;
- наявністю умов (амбулаторне знеболювання або в стаціонарі).
Стадії й клініка наркозу
Клінічна картина наркозу залежить від особливостей впливу того або іншого загального анестетика на ЦНС, що визначається характером і послідовністю зміни рефлексів, дихання і кровообігу, тонусу м'язів.
Стадії та клініка ефірного наркозу
(по Гведелу-Жорову)
1. I стадія - аналгезії:
А)Починається від початку введення в наркоз до моменту втрати свідомості.
Б)Тривалість у середньому 3-8 хвилин.
В)Клініка стадії аналгезії:
а)на початку цієї стадії проявляється подразлива дія ефіру:
1.ядуха;
1.затримка дихання, його нерегулярність;
1.кашель;
1.рясне слиновиділення;
1.помірне розширення зіниць;
1.деяке частішання пульсу й підвищення АТ.
Плавне підвищення концентрації анестетика в значній мірі нівелює подразливу дію ефіру.
б)до кінця I стадії зникає больова чутливість на тлі збереження тактильної.
Г)Рівні I стадії за Артузіо:
- відсутність аналгезії й амнезії;
- часткова аналгезія й амнезія;
- повна аналгезія й амнезія (може бути використаний для виконання невеликих поверхневих операцій - наприклад, розкриття гнійника).
2. II стадія - збудження:
А)Починається з моменту втрати свідомості
Б)Клініка стадії збудження:
- рухове занепокоєння й мовне збудження;
- порушення ритму дихання;
- підвищується артеріальний тиск;
- частішає пульс;
- зіниці розширені, реакція на світло збережена;
- підвищуються м'язовий тонус і всі рефлекси;
- можлива блювота й фібриляція шлуночків.
3. III стадія - хірургічна:
А)Клініка хірургічної стадії по рівнях:
а) III1 - рівень руху очних яблук або поверхневий наркоз:
+ Характеризується настанням спокійного сну на тлі глибокого і рівномірного дихання;
- зіниці звужуються, реакція на світло збережена;
- очні яблука роблять повільні колоподібні рухи або фіксовані ексцентрично;
- збережені рогівкові й глотково-гортанний рефлекси (що перешкоджає інтубації трахеї);
- артеріальний тиск і пульс наближаються до вихідних величин;
- м'язовий тонус збережений;
- відсутня реакція на слабкі больові подразники, але викликаються відповідні рухові й вегетативні реакції на сильний біль.
б) III2 - рівень рогівкового рефлексу, або виражений наркоз.
+ Характеризується фіксацією очних яблук:
- подальше ослаблення рефлекторної активності у відповідь на болючі подразники;
- очні яблука розташовані центрально, нерухомо;
- зіниці вузькі, слабко реагують на світло;
- роговиця волога;
- гортанний і глотковий рефлекси відсутні;
- рогівковий рефлекс зникає до кінця другого рівня;
- дихання рівне, глибоке;
- артеріальний тиск і пульс у межах вихідних показників;
- м'язовий тонус знижений.
Можливе виконання більшості операцій.
в) III3. - рівень розширення зіниці, або глибокий наркоз.
+ Починає проявлятися токсична дія ефіру на організм:
- очні яблука фіксовані центрально;
- зіниці розширюються до кінця цього рівня, не реагують на світло;
- роговиця суха;
- наступає виражена релаксація м'язів, у т.ч. і дихальних;
- вдих триваліше видиху;
- дихання часте, поверхневе, іноді парадоксальне, забезпечується в основному рухом діафрагми;
- пульс частішає;
- артеріальний тиск знижується;
- знижується м'язовий тонус;
- зберігається реакція на розтягання сфінктера прямої кишки.
Примітка:
- Рухи діафрагми заважають роботі хірурга, створюють враження поганої м'язової релаксації. Спроба поглиблення наркозу приводить до передозування. Необхідно в цій ситуації зменшити глибину наркозу.
- Проведення наркозу на рівні III-3 припустимо при мононаркозі лише на короткий час (не більше 5-10 хвилин) із проведенням допоміжної ШВЛ (при неможливості проведення комбінованого знеболювання з м'язовими релаксантами).
г) III4 - рівень діафрагмального дихання, або передозування.
+ Зіниці розширені, відсутня реакція на світло;
- очні яблука м'які;
- роговиця суха, тьмяна;
- параліч міжреберних м'язів;
- низький АТ;
- пульс ниткоподібний, слабкий;
- ціаноз;
- параліч сфінктерів.
4. Стадія IV - пробудження:
А)Пробудження відбувається через 15-20 хвилин (у середньому) після припинення подачі анестетика;
Б) Цей період є повторенням пройдених стадій у зворотному порядку, але межі між стадіями нечіткі, менше виражена стадія збудження;
В)Після глибокого наркозу наступає вторинний сон, що може тривати кілька годин.
= Примітка:
- Навіть після відновлення свідомості хворий протягом декількох годин має потребу в інтенсивному нагляді й контролі.
Ускладнення загальної анестезії
1. Ускладнення загальної анестезії можуть виникнути на різних етапах анестезіологічного забезпечення: премедикації, вступного наркозу, періоду підтримки, пробудження, післянаркозного періоду.
2. Найбільш відповідальні етапи загальної анестезії, з потенційно частими можливостями розвитку ускладнень:
-введення в наркоз;
- пробудження хворого;
- ранній післяопераційний період.
3. Фактори, що сприяють розвитку ускладнень:
- специфічний вплив анестетика;
- вид і метод анестезії;
- основна або супутня патологія;
- характер оперативного втручання;
4. Основа профілактики ускладнень:
- адекватна підготовка хворих до операції й наркозу;
- ретельний контроль за станом пацієнта;
- моніторинг життєво важливих функцій організму, клінічних і біохімічних показників на всіх етапах анестезіологічної допомоги.
5. Ускладнення по системах:
А) Ускладнення з боку органів дихання:
а)порушення прохідності дихальних шляхів;
1. скупчення мокротиння;
1. западання язика;
1. аспірація блювотних мас;
1. ларингоспазм;
1. бронхоспазм;
б)порушення регуляції дихання:
1. пригнічення дихального центра медикаментами;
1. вплив ШВЛ;
1. гіпероксія.
в)порушення нервово-м'язової провідності:
1. дія міорелаксантів, антибіотиків;
1. порушення електролітного обміну;
г)патологія органів дихання:
1. пневмонія, ателектази, набряк легенів;
Б)Будь-які порушення дихання приводять до кисневого голодування (гіпоксії, гіпоксемії) і нагромадження вуглекислоти (гіперкапнії), які можуть виникати як ізольовано, так й одночасно;
а) Гіпоксія:
+ Дихальна або гіпоксична:
- виникає при гіповентиляції, порушеннях прохідності дихальних шляхів, зменшенні змісту кисню у вдихуваній суміші, легеневій патології;
- характерна ознака - зниження РаО2;
+ Циркуляторна:
- спостерігається в результаті порушення серцево-судинної діяльності (шок, безпосередній вплив анестетика на міокард і т.п.);
- характерна ознака - збільшення артеріо-венозної різниці по РО2;
+ Гемічна або анемічна:
- пов'язана зі зменшенням кількості гемоглобіну (кровотеча) або його блокадою (окисом вуглецю, нітратами);
+ Тканинна або гістотоксична:
- нездатність клітин засвоювати кисень у зв'язку з порушенням функції ферментативних систем;
- характерна ознака - при нормальному РаО2 різко зменшується артеріо-венозна різниця по РО2;
+ Змішана:
- сполучення двох або декількох вищезазначених форм гіпоксії;
аа) Клініка гіпоксії:
+ Стадії:
- стадія компенсації – аналептична
- стадія ослаблення компенсаторних реакцій (наркотична)
- стадія декомпенсації (токсична)
+ Характеризується:
- порушеннями дихання і появою ціанозу (ціаноз відсутній при анемії та при тканинній гіпоксії);
- тахікардією;
- підйомом артеріального тиску з наступним його зниженням;
- швидкою втратою свідомості (або поглибленням наркозу при незмінній концентрації анестетика); при поглибленні - судорогами, розширенням зіниць, брадикардією, зупинкою кровообігу;
- при сполученні з гіперкапнією АТ може залишатися підвищеним, а ціаноз певний проміжок часу бути відсутнім.
++Для диференційної діагностики гіпоксії використовують і клінічну ознаку –симптом білої плями: при припиненні натиснення на нігтьове ложе у випадку гіпоксичної гіпоксії воно відразу стане ціанотичним, при анемічній - спочатку стає рожевим, а лише потім ціанотичним.
++Лікування кисневої недостатності:
- починають із усунення її причини з одночасним збільшенням концентрації кисню у вдихуваній суміші!
- необхідно переконатися в прохідності дихальних шляхів;
- вислухати дихальні шуми над обома легенями;
- перевірити справність наркозного апарата й подачу кисню.
б) Гіперкапнія(виникає при):
- гіповентиляції легенів у результаті пригнічення дихання анестетиками, наркотичними речовинами;
- гіповентиляції внаслідок нефізіологічного операційного положення, післяопераційного болю;
- відсутності або неефективності хімічного поглинача (адсорбенту) наркозного апарата;
- наявності великого «мертвого» простору дихального контуру.
бб)Клініка:
+ Гіперкапнія стимулює симпато-адреналову систему, що проявляється:
- підвищенням АТ;
- посиленою салівацією;
- багряно-червоним кольором шкірних покривів і слизуватих;
- тахіаритмією, екстрасистолією.
+ Розширення капілярів внаслідок гіперкапнії:
- збільшує кровотечу;
- є однією із причин уповільненого пробудження після наркозу;
- може викликати набряк мозку.
В) Ускладнення з боку серцево-судинної системи:
а)Порушення кровообігу можуть бути викликані:
- неадекватним газообміном;
- змінами ОЦК;
- ослабленням серцевої діяльності;
- порушенням периферичного кровообігу;
- зміною реології, загортальної й фибринолітичної систем крові.
б)Клініка ускладнень із боку серцево-судинної системи:
- зміна величини АТ;
- порушення серцевого ритму;
- зупинка серця;
- емболії й тромбози;
в)Окремі форми ускладнень:
+ Порушення нормального ритму й частоти серцевої діяльності:
- тахікардія - виникає при порушеннях газообміну й транспорту газів крові, крововтраті, неадекватній анестезії, рефлекторній стимуляції серця, використанні атропіну, ефіру, кетаміну. Виражена тахікардія може бути провісником фібриляції шлуночків;
- брадикардія - причиною її є тяжка гіпоксія, подразнення блукаючого нерва, передозування фторотану або метоксифлурану, введення сукцинилхоліну. Може передувати зупинці серця.
- аритмія - є наслідком гіперкапнії, подразнення рецепторів вегетативної нервової системи. Лікування - адекватна вентиляція, нейровегетативна блокада. При брадиаритміях - введення атропіну.
+ Порушення рівня артеріального тиску:
- артеріальна гіпертензія: причини її розвитку – гіперкапнія, гіпоксія, больовий синдром, вплив анестетиків (ефір, кетамін), адреноміметиків.
- артеріальна гіпотензія:
= Артеріальна гіпотензія з тахікардією розвивається при:
- гіповолемії будь-якої етіології. Лікування - поповнення ОЦК;
- гострій наднирковозалозній недостатності. Лікування – гормони;
- гострій серцевій недостатності (лівошлуночковій) у результаті інфаркту -міокарда або надлишковій інфузійно–трансфузійній терапії. Лікування - кардіотоніки.
= Артеріальна гіпотензія з нормальним пульсом спостерігається при:
- зниженні судинного тонусу на тлі помірної ваготонії (наркоз тіопентал-натрієм, пропофолом). Показані вазопресори.
= Артеріальна гіпотензія із брадикардією зустрічається при:
- тяжкій гіпоксії;
- передозуванні фторотану, наркотичних анальгетиків;
- ваготонії;
Г) Ускладнення з боку органів травлення.
а) Блювота – активний, рефлекторний процес за участю поперечносмугастої мускулатури черевного преса й діафрагми.
+ Виникає в умовах повного шлунка.
+ Стимулюючими факторами є:
- гіпоксія;
- гіпергідратація;
- екзо- і ендогенна інтоксикація;
- дія анестетиків (на блювотний центр);
- подразнення рефлексогенних зон (кореня язика, глотки).
+ Супроводжується рефлекторними захисними реакціями - ларингоспазмом і прикриванням надгортанником входу в трахею (потенційно менш небезпечна, ніж регургітація.)
б) Регургітація– пасивний процес затікання шлункового вмісту в порожнину ротоглотки.
+ Небезпечна відсутністю симптомів до моменту аспірації.
+ Не супроводжується захисними реакціями з боку голосових зв'язок і надгортанника.
+ В анестезіології найчастіше виникає під час вступного наркозу:
- у момент фибриляції м'язів при введенні сукцинилхоліну для інтубації;
- при ШВЛ масковим методом у хворих з «повним» шлунком (у результаті потрапляння частини повітря в шлунок й, як наслідок цього, - підвищення внутрішньочеревного тиску);
- опусканні головного кінця під час операції;
+ Профілактика блювоти й регургітації - звільнення шлунка перед операцією.
+ Для профілактики регургітації:
- при планових операціях хворому забороняється:
= прийом їжі за 10-12 годин,
= рідини - за 5-6 годин до початку наркозу й операції.
- при підготовці до ургентних операцій використають:
= метод очищення шлунка через товстий шлунковий зонд,
= положення з піднятим до 15-20 см головним кінцем,
= прийом Селіка (натиснення на перснеподібний хрящ у напрямку до хребта),
= неприпустима гіпервентиляція масковим методом перед інтубацією трахеї.
Д) Ускладнення з боку центральної й периферичної нервової системи.
а) Уповільнене пробудження після загальної анестезії викликається:
- тривалою інтранаркозною гіпоксемією і гіперкапнією,
- передозуванням анестетиків,
- у дітей може спостерігатися на тлі гіпотермії.
б) Гіпоксія мозку може ускладнюватися:
- набряком мозку,
- осередковими ураженнями,
- децеребрацією,
- можливий розвиток судорог, психічних порушень.
в) Периферичні парези й паралічіможуть виникати в результаті стискання або перерозтягання периферичних нервів (плечового сплетення, малогомілкового нерва й ін.) внаслідок нефізіологічного положення на операційному столі. Результат - неврити, парези, паралічі. Профілактика полягає в правильному укладенні пацієнта на операційний стіл і фізіологічній позиції кінцівок під час операції, а також у ранньому післяопераційному періоді.
Е) Порушення терморегуляції:
а) Гіпотермія(спонтанна).
- Виникає на тлі підвищеної тепловіддачі й медикаментозної блокади центрів терморегуляції під час наркозу.
- Профілактика полягає в дотриманні температурного режиму в операційній, підтримці нормотермії тіла.
б) Склерема.
- Зустрічається в немовлят і дітей грудного віку, через їхню малу масу й легко виникаючу інтраопераційну спонтанну гіпотермію.
- Характеризується осередковим або дифузійним ущільненням підшкірно-жирової клітковини з наступним розвитком дихальної недостатності.
- Заходи профілактики - дотримання температурного режиму в операційній, запобігання охолодженню тіла.
в) Гіпертермія.
- Частіше виникає в молодих осіб і дітей у післяопераційному періоді.
- Звичайно є наслідком підвищеної теплопродукції.
- Причини виникнення:
- інфекція,
- сепсис,
- медикаментозні реакції,
- надлишкова секреція катехоламінів (феохромацитома, тиреоїдний криз)
- злоякісна гіпертермія.
- Підвищення рівня метаболізму й споживання кисню збільшує серцевий викид і хвилинну вентиляцію, що може привести до змішаного ацидозу, вазодилатації й гіповолемії.
- Критична гіпертермія зумовлює виникнення судорог і ураження нервової системи.
- Профілактика:
- ретельний збір анамнезу,
- під час операції необхідно бути уважним при використанні м'язових релаксантів, фторотану й інших наркотичних препаратів.
ТЕРМІНОЛОГІЯ ТЕРМІНАЛЬНИХ СТАНІВ
Визначення: Термінальними називаються безпосередньо передуючі смерті патологічні стани, при яких організм хворого не в змозі без сторонньої допомоги ліквідувати розвинені критичні порушення життєво важливих функцій.
Види термінальних станів (у послідовності розвитку):
А)передагонія;
Б)термінальна пауза;
В)агонія;
Г)клінічна смерть.
Передагонія
1. Визначення: Передагонія – термінальний стан, що характеризується грубими порушеннями функцій життєво-важливих органів і гомеостазу зі збереженим контролем з боку центрів кори головного мозку.
2. Умови виникнення та часові границі:
1. Передагонія може бути відсутньою (наприклад, при ураженні електричним струмом);
1. Може тривати від декількох хвилин до декількох годин (наприклад, при кровотечі).
3. Клінічні ознаки:
1. Стан нервової системи:
1. Свідомість:
1. плутана, загальмована;
1. можливі порушення свідомості до сопорозної.
1. Рефлекси черепно-лицьових нервів:
1. зіничний, рогівковий, повійчастий та інші не змінені.
1. Сухожильні рефлекси:
1. ослаблені.
1. М'язовий тонус:
1. не порушений.
1. Спонтанні рухи:
1. можливі.
1. Шкірні покриви й видимі слизуваті оболонки:
1. Забарвлення:
1. шкірні покриви бліді;
1. ціаноз або акроціаноз;
1. можлива наявність плям гіпостазу на шкірних поверхнях кінцівок.
1. Система дихання:
1. Дихання поверхневе;
1. Тахипное, що переходить у брадипное;
1. Наявність патологічних типів дихання:
1. Чейн-Стокса, Куссмауля й ін.
1. Система кровообігу:
1. Критична артеріальна гіпотензія;
1. Тахікардія, що переходить у брадикардію;
1. Можливі порушення серцевого ритму по типу екстрасистолії, атріовентрикулярної блокади, синусової аритмії.
Д)Діурез:
1. Зниження хвилинного діурезу, як прояв порушення тканинної перфузії.
4. Інтенсивна терапія:
1. Забезпечення адекватної вентиляції легенів:
1. підтримка прохідності дихальних шляхів:
1. санація трахеобронхіального дерева за допомогою відсосу;
1. лаваж трахеобронхіального дерева (при наявності в'язкого, важко- відділюваного мокротиння);
1. санаційна фібробронхоскопія (для видалення дрібних сторонніх предметів із трахеї й бронхів, для візуально контрольованої аспірації);
1. протекція прохідності дихальних шляхів за допомогою штучних повітропровідних засобів: провітровод, ларингеальна маска, ендотрахеальна трубка та ін.).
1. допоміжна штучна вентиляція легенів (при адекватній частоті подиху);
1. керована вентиляція легенів (при неадекватній частоті подиху).
1. Забезпечення адекватного насичення крові киснем
1. подача хворому дихальної суміші з високим вмістом кисню:
1. через носові катетери (при адекватному по глибині й частоті самостійному диханні);
1. за допомогою апарата ШВЛ (при проведенні допоміжної або керованої вентиляції легенів).
1. Забезпечення ефективної системної гемодинаміки:
1. відновлення ОЦК;
1. відновлення судинного тонусу;
1. відновлення сили серцевих скорочень;
1. відновлення нормального серцевого ритму.
1. Забезпечення ефективної мікроциркуляції:
1. поліпшення реологічних властивостей крові;
1. усунення судинного спазму;
1. контроль ефективної мікроциркуляції - хвилинний діурез.
Термінальна пауза
1. Визначення: Термінальною паузою називається нетривале позамежне пригнічення всіх життєво важливих функцій організму, насамперед – дихання.
2. Умови виникнення та часові границі:
1. Може бути відсутньою;
1. Виникає в результаті гальмування кори головного мозку з повним виключенням її з регуляції життєво важливими функціями організму на тлі тимчасового посилення тонусу блукаючого нерва;
1. Тривалість:
1. 20-90 секунд;
1. визначається порогом чутливості дихального центра до СО2, який через зниження рефлекторної активності значно вище, ніж при звичайних умовах.
1. припиняється при досягненні концентрації вуглекислого газу вище порога дихального центра, що викликає появу імпульсів, які стимулюють скорочення дихальної мускулатури.
3. Клінічні прояви:
1. Стан нервової системи:
1. Свідомість - відсутня;
1. Рефлекси черепно-лицьових нервів - зіничний, рогівковий, повійчастий та інші - відсутні;
1. Сухожильні рефлекси - відсутні;
1. М'язовий тонус - ослаблений або відсутній;
1. Спонтанні рухи - відсутні;
1. Шкірні покриви та видимі слизуваті оболонки:
1. Забарвлення:
1. шкірні покриви бліді;
1. ціаноз або акроціаноз;
1. можлива наявність плям гіпостазу на шкірних поверхнях кінцівок.
1. Система дихання – дихання відсутнє;
1. Система кровообігу:
1. пульс на периферичних артеріях відсутній;
1. пульс на сонній артерії слабкої напруги.
4. Інтенсивна терапія:
1. Забезпечення адекватної вентиляції легенів:
1. підтримка прохідності дихальних шляхів:
1. введення повітроводу або ларингеальної маски (якщо це не було виконано раніше).
1. керована вентиляція легенів.
1. Забезпечення адекватного насичення крові киснем
1. подача хворому дихальної суміші з високим вмістом кисню:
1. Забезпечення ефективної системної гемодинаміки:
1. відновлення ОЦК;
1. відновлення судинного тонусу;
1. відновлення сили серцевих скорочень;
1. відновлення нормального серцевого ритму.
1. Забезпечення ефективної мікроциркуляції:
1. поліпшення реологічних властивостей крові;
1. усунення судинного спазму;
1. контроль ефективної мікроциркуляції - хвилинний діурез.
Агонія
1. Визначення: Агонія – термінальний стан, що характеризується короткочасним підвищенням активності життєво-важливих функцій з наступним прогресивним їх пригніченням до повного припинення.
2. Умови виникнення та часові границі:
1. Агонія може бути відсутньою (наприклад, при ураженні електричним струмом);
1. Може тривати від декількох секунд до декількох хвилин.
3. Клінічні ознаки:
1. Стан нервової системи:
1. Свідомість - можливо часткове прояснення свідомості до сопорозної
1. Рефлекси черепно-лицьових нервів - зіничний, рогівковий, повійчастий та інші можуть частково відновитися
1. Сухожильні рефлекси - варіабельні
1. М'язовий тонус - різної виразності
1. Спонтанні рухи - можливі
1. Шкірні покриви й видимі слизуваті оболонки:
1. Забарвлення:
1. шкірні покриви бліді;
1. ціаноз або акроціаноз виражений менше, ніж у попередніх стадіях;
1. можливе відновлення природного забарвлення шкірних покривів.
1. Система дихання:
1. Стадія агонії починається з поверхневих вдихів;
1. Вдихи стають поступово глибше, часто із включенням допоміжної мускулатури;
1. При недостатньому надходженні кисню до дихальної мускулатури сила скорочень поступово слабшає, що веде до зменшення глибини дихання й повної зупинки;
1. Система кровообігу:
1. Артеріальний тиск відновлюється до рівня помірної гіпотензії
1. Тахікардія, що переходить у брадикардію
1. Пульс на периферії визначається
4. Інтенсивна терапія:
1. Забезпечення адекватної вентиляції легенів:
1. підтримка прохідності дихальних шляхів:
1. санація трахеобронхіального дерева за допомогою відсосу;
1. санаційна фібробронхоскопія.
1. допоміжна штучна вентиляція легенів (при адекватній частоті, але недостатній глибині дихання)
1. керована вентиляція легенів (при неадекватній частоті дихання)
1. Забезпечення адекватного насичення крові киснем
1. подача хворому дихальної суміші з високим вмістом кисню:
1. Забезпечення ефективної системної гемодинаміки:
1. відновлення ОЦК
1. відновлення судинного тонусу
1. відновлення сили серцевих скорочень
1. відновлення нормального серцевого ритму
1. Забезпечення ефективної мікроциркуляції:
1. поліпшення реологічних властивостей крові
1. усунення судинного спазму
1. контроль ефективної мікроциркуляції - хвилинний діурез
Клінічна смерть
1. Визначення: Клінічна смерть – термінальний стан, що характеризується повним припиненням функціонування життєво важливих систем з можливістю їхнього відновлення протягом короткого періоду до настання необоротних змін у корі головного мозку
2. Часові межі:
1. Наступає в момент зупинки кровообігу й триває до розвитку в корі головного мозку необоротних ушкоджень нейронів
1. Тривалість клінічної смерті:
1. у нормальних умовах до 5 хвилин
1. залежить від запасу глікогену в нейронах і швидкості метаболічних процесів:
1. тривалість клінічної смерті зменшується при зниженні запасу глікогену, що виникає внаслідок тривалих станів гіпоксії й ішемії головного мозку, при прискореному його споживанні в період, що безпосередньо передує смерті;
1. швидкість метаболічних процесів залежить від температури тіла (гіпотермія подовжує, а гіпертермія - скорочує) та наявності ендокринної патології (наприклад, гіпертиреоз - скорочує, а гіпотиреоз - подовжує).
3. Ознаки клінічної смерті:
1. Основні (ознаки, при наявності яких можна вірогідно діагностувати клінічну смерть):
1. Відсутність самостійного дихання
1. Відсутність пульсу на сонних або стегнових артеріях
1. Розширення зіниць
1. Допоміжні (ознаки, які дозволяють запідозрити наявність критичного стану на відстані від хворого й спонукають до більш активних дій по перевірці наявності основних ознак):
1. Відсутність свідомості
1. Блідість й/або ціаноз шкірних покривів
1. Відсутність самостійних рухів
1. Судорожні посмикування
1. можуть спостерігатися в перші секунди при раптовій зупинці кровообігу
1. Можливо неприродне положення тіла
1. Примітки:
1. Діагноз клінічної смерті повинен бути встановлений протягом 10-15 секунд
1. Відсутність рефлексів не є ознакою клінічної смерті, хоча й має місце, тому що при зупинці кровообігу немає часу на перевірку всіх рефлексів, а для оцінки стану ЦНС досить досліджувати стан зіниць.
4. Невідкладні лікувальні заходи.
1. «Ланцюжок виживання при клінічній смерті»:
Рис. 85 „Ланцюжок виживання” при клінічній смерті
1. Ранній виклик медичної допомоги
1. Ранній початок комплексу серцево-легеневої й церебральної реанімації по П. Сафару
1. Рання дефібриляція
1. Рання спеціалізована допомога
Соціальна смерть
· Визначення: Соціальна смерть – патологічний стан, що характеризується повним необоротним ураженням головного мозку, при якому неможливе відновлення мозкових функцій, і організм без зовнішньої допомоги підтримувати довгостроково свою життєдіяльність не може.
· Причини розвитку:
· Несвоєчасно початі (а) або неправильно проведені (б) реанімаційні заходи:
· після 4-5 хвилин з моменту зупинки кровообігу
· при проведенні заходів базової підтримки життя не контролювалися ознаки їх ефективності
· Ознаки соціальної смерті:
· Самостійне дихання відсутнє
· Гемодинаміка підтримується кардіо- і вазотонічними препаратами
· Свідомість і рефлекси відсутні - позамежна кома
· На ЕЕГ - ізолінія у всіх відведеннях
· Невідкладні заходи.
· Підтримка життєво важливих функцій:
· керована ШВЛ для забезпечення адекватного газообміну
· вазотонічна терапія, спрямована на забезпечення адекватної мікроциркуляції у всіх регіонах судинного русла
· забезпечення ефективної роботи нирок
· Діагностика смерті головного мозку за відповідним протоколом.
СЕРЦЕВО-ЛЕГЕНЕВА Й ЦЕРЕБРАЛЬНА РЕАНІМАЦІЯ
(по П.САФАРУ)
I стадія - елементарна (базова) підтримка життя
Ціль: негайна оксигенація
1. забезпечення можливості ефективної вентиляції легенів
1. штучна вентиляція легенів
1. штучне забезпечення циркуляції крові
II стадія - подальша (розширена) підтримка життя
Ціль: відновлення ефективної самостійної серцевої діяльності
1. медикаментозна терапія
1. ЕКГ-діагностика
1. електроімпульсна терапія
III стадія - тривала підтримка життя (лікування постреанімаційної хвороби)
Ціль: відновлення всіх функцій організму, насамперед – ЦНС („мозкова реанімація”)
1. оцінка ступеня ушкодження ЦНС (діагностика смерті головного мозку) та попередження повторних зупинок кровообігу
1. відновлення вищих мозкових функцій (терапія аноксичної енцефалопатії)
і) інтенсивна терапія порушень, що виникли в інших органах і системах під час клінічної смерті, і ускладнень реанімації та інтенсивної терапії
I СТАДІЯ РЕАНІМАЦІЇ (BLS – basic life support)
· Назва: елементарна (базова) підтримка життя
© Ціль: негайна оксигенація
© Етапи:
§ забезпечення можливості ефективної вентиляції легенів
§ штучна вентиляція легенів
§ штучне забезпечення циркуляції крові
· Зміст етапів.
© Забезпечення можливості ефективної вентиляції легенів:
§ причини порушення прохідності верхніх дихальних шляхів при клінічній смерті:
· западання язика
· набряк голосових зв'язок
· набряк язика
· сторонній предмет дихальних шляхів
· патологічний рідкий вміст дихальних шляхів
§ причини порушення екскурсії грудної клітини при клінічній смерті:
· стискання грудної клітини ззовні (наприклад, потерпілий придавлений важким предметом або присипаний землею)
· обмеження екскурсії грудної клітини через туге бинтування (наприклад, у породіль, яким туго бинтують грудні залози для припинення лактації)
§ причини порушення можливості ефективного роздування легенів:
· клапанний пневмоторакс
· гідро- або гемоторакс
· емпієма плеври
· ателектаз
§ методи забезпечення прохідності верхніх дихальних шляхів:
· при западанні язика:
o Виконати «Потрійний прийом Пітера Сафара»:
Рис. 86. Потрійний прийом Пітера Сафара
§ Закинути голову назад
§ Висунути вперед нижню щелепу
§ Відкрити рот
o Установити повітровід
1. Повітровід вводиться вигином до язика з наступним поворотом на 180° у міру введення
Рис. 87. Установка повітровода
o Установити стравохідний обтуратор
Рис.88. Установка стравохідного обтуратора
o Установити ларингеальну маску
o Інтубувати трахею
Рис. 89. Інтубація трахеї
· при набряку голосових зв'язок і при набряку язика з повною обтурацією:
o Виконати крикоконікотомію або пункцію крикотиреоїдної мембрани
Рис. 90. Пункція крикотіреоідної мембрани
o Виконати трахеостомію
· при набряку язика з неповною обтурацією:
o Виконати назотрахеальну інтубацію за допомогою бронхоскопа
· при наявності стороннього предмета в порожнині рота:
o витягти сторонній предмет за допомогою вказівного й середнього пальців, користуючись ними як пінцетом
o витягти сторонній предмет за допомогою медичних інструментів (пінцет, корнцанг, хірургічний затискач і т.п.)
· при локалізації стороннього предмета за голосовими зв'язками:
o обхопивши хворого позаду так, щоб зчеплені руки реаніматора перебували в ділянці епігастрію потерпілого, стискати ритмічно грудну клітину, створюючи підвищений тиск у дихальних шляхах, що виштовхує сторонній предмет у ротоглотку
o виконати прийом Геймліха (піддіафрагмальний поштовх): ритмічні натиснення на епігастральну ділянку у напрямку діафрагми
· при локалізації стороннього предмета глибоко в трахеї або бронхах, або при наявності грузлого рідкого патологічного вмісту:
o створити дренажне положення тіла постраждалого (голова нижче пояса), ставши на одне коліно й поклавши постраждалого животом на друге коліно, постукуваннями по спині домогтися зсуву стороннього предмета до виходу із трахеї
o санаційна бронхоскопія
· при наявності в дихальних шляхах рідкого патологічного вмісту або піни:
o аспірація за допомогою відсосу
§ заходи щодо забезпечення можливості ефективної вентиляції легенів:
o зняти із грудної клітини хворого предмети, що давлять, або звільнити її з-під землі
o звільнити грудну клітину від туго накладених бинтів
· при клапанному пневмотораксі:
o перевести клапанний пневмоторакс у відкритий шляхом пункції голкою з товстим просвітом по середньоключичній лінії в II-му міжребер’ї
· при наявності великого обсягу рідини в плевральній порожнині:
o екстрену пункцію плевральної порожнини в VII-IX міжребер’ях по задній пахвовій лінії
© Штучна вентиляція легенів:
§ види ШВЛ, виконуваної при клінічній смерті:
· безапаратна («рот-у-рот», «рот-у-ніс»);
· ручними апаратами (мішок АМБУ й подібні);
· примусова апаратна вентиляція легенів.
Рис. 91. Штучна вентиляція легенів „рот-у-рот”
§ режим вентиляції легенів:
· Дихальний обсяг - відповідає фізіологічному обсягу подиху - 500-800 мл
· Частота дихання - 12-14 вдихів у хвилину
§ контроль ефективної вентиляції легенів:
· Про ефективність вентиляції легенів судять по наявності екскурсії грудної клітини. При ефективній вентиляції грудна клітина на вдиху піднімається, а на видиху опускається.
· Грудна клітина на видиху не опускається:
o при клапанному пневмотораксі (перевести у відкритий)
o при влученні на вдиху повітря в шлунок (виконати прийом Селіка, тобто притиснути щитоподібний хрящ до хребта, що перекриває просвіт стравоходу й перешкоджає як подальшому надходженню повітря в шлунок, так і закиду шлункового вмісту в ротоглотку)
© Штучне забезпечення циркуляції крові:
§ основні види штучного кровообігу:
· ручний непрямий масаж серця;
· непрямий масаж серця ручними апаратами (Кардіопамп, Кардіовент);
· апаратний непрямий масаж серця (грудний масажер).
§ методика проведення непрямого масажу серця без допоміжних засобів:
· Визначення точки компресії:
o 1-й спосіб - умовно розділити грудину на три частини, на межу нижньої й середньої третин грудини по серединній лінії ставлять середину основи однієї з кистей рук, основу другої кисті розташовують суворо над тією же точкою;
o 2-й спосіб – від мечоподібного відростка нагору відкладають відстань, рівну товщині двох пальців постраждалого, відразу вище знайденої точки приставляють основу однієї кисті, основу другої кисті розташовують суворо над тією же точкою.
· Величина зсуву грудини в напрямку хребта:
o у дорослих - 4-5 см;
o у дітей молодшого шкільного віку - 3-4 см;
o у новонароджених і грудних дітей - 2-3 см.
Рис. 92. Непрямий масаж серця.
· Технічні умови проведення непрямого масажу серця:
o Хворий повинен лежати на твердій основі ;
o Натиснення на грудину виконується переносом ваги на руки реаніматора, а не завдяки силі його м'язів. Для цього реаніматор не повинен згинати руки в ліктях. Допомогти дотримуватись цього правила покликана методика схрещених пальців, при якій пальці верхньої руки проходять між пальцями нижньої руки й охоплюють щільно кисть;
o Натиснення на грудину виконуються ритмічно із частотою 90-100 компресій у хвилину (у дорослих);
o Співвідношення компресій і вдмухувань повітря в легені потерпілого – 15:2 при будь-якій кількості реаніматорів.
§ методика проведення непрямого масажу серця за допомогою кардіопампа (метод «компресії-декомпресії»):
· В основі методу лежить ідея використання декомпресії грудної клітини з метою збільшення припливу крові до серця в штучну діастолу;
· Для проведення непрямого масажу серця за допомогою кардіопампа необхідно:
o звільнити передню поверхню грудної клітини від одягу;
o для кращого контакту змочити місце компресії водою;
· Точка, на яку встановлюють кардіопамп, відповідає точці компресії при ручному непрямому масажі.
· Техніка виконання:
o Для створення штучної систоли реаніматор, тримаючи кардіопамп двома руками за диск, надавлює на нього із силою, контрольованою за індикатором;
o Для створення поліпшеної діастоли реаніматор підтягує грудину нагору, тримаючись двома руками за диск кардіопампа.
§ контроль ефективності штучного кровообігу:
· Ефективним є непрямий масаж, при якому пульсова хвиля, викликувана компресіями, відчувається на променевих артеріях. Пульсова хвиля, що визначається тільки на сонних артеріях, не- достатня для подолання внутрішньочерепного тиску й, отже, не забезпечує перфузію мозку.
© Контроль ефективності всього комплексу реанімаційних заходів:
§ відновлення нормального забарвлення шкірних покривів:
· зникає ціаноз шкіри й видимих слизових;
· блідість шкіри переміняється її порожевінням;
§ відновлення рефлекторної діяльності головного мозку:
· звуження зіниць.
II СТАДІЯ РЕАНІМАЦІЇ (ACLS – advanced cardiac life support)
· Назва: подальша (розширена) підтримка життя:
© Ціль: відновлення самостійного кровообігу.
© Етапи:
§ медикаментозна терапія зупинки кровообігу;
§ електрокардіографічна оцінка виду зупинки кровообігу;
§ електроімпульсна терапія (дефібриляція / кардіоверсія).
· Зміст етапів.
© Медикаментозна терапія зупинки кровообігу:
§ Завдання:
· посилення електричної активності й сили скорочень міокардіоцитів;
· відновлення тонусу судин;
· штучна централізація кровообігу;
· посилення симпатичного впливу на серце шляхом блокування парасимпатичної нервової системи;
· підвищення ефективності електроімпульсної терапії.
§ Препарати:
· Адреналіну гідрохлорид – α- і β-адреноміметик, сприяє централізації кровообігу за рахунок його перерозподілу від периферичних органів на користь головного мозку й міокарда (α-адреноміметична дія); підвищує скоротність міокарда, що сприяє відновленню й посиленню власних серцевих скорочень (β-адреноміметична дія); підвищує серцевий викид й артеріальний тиск на початку спонтанної реперфузії;
· Атропіну сульфат – М-холіноблокатор, знімає гальмуючий вплив ацетилхоліну на активність синусового й атріовентрикулярного вузлів;
· Аміодарон – антиаритмічний препарат першого вибору, сприяє підвищенню ефективності електроімпульсної терапії при фібриляції шлуночків або безпульсової шлуночкової тахікардії, рефрактерної до електричного розряду;
· Лідокаїн – місцевий анестетик з антиаритмічною дією, пригнічує шлуночкові екстрасистоли й підвищує поріг фібриляції шлуночків, застосовується при відсутності аміодарону (спільне застосування лідокаїну й аміодарону неприпустиме!)
· Новокаїнамід – антиаритмічний препарат, подовжує ефективний рефрактерний період, блокує вагусні реакції;
· Натрію гідрокарбонат – компонент позаклітинної буферної системи, уводиться з метою відновлення чутливості міокарда до адреналіну при вихідній гіперкаліємії, тяжкому метаболічному ацидозі, передозуванні трициклічних антидепресантів або фенобарбіталу.
§ Шляхи введення препаратів:
· Кращим є введення препаратів у центральну вену, однак цілком ефективним є введення в периферичну вену.
· При неможливості отримати внутрішньовенний доступ можна скористатися альтернативним шляхом введення - ендотрахеальним, при цьому потрібно враховувати, що не всі препарати можна вводити в трахею (наприклад, натрію гідрокарбокарбонат). У просвіт трахеї препарати вводять або через ендотрахеальну трубку (якщо зроблена інтубація трахеї), або через катетер, уведений за допомогою мікрокрикоконікотомії;
· Внутрішньом'язове й підшкірне введення, а також призначення препаратів у таблетованому вигляді під язик не використовують через те, що в умовах штучного кровообігу значно знижується усмоктування препаратів із тканин;
· Внутрішньосерцеве введення препаратів у цей час відповідно до рекомендацій Європейської ради по реанімації не рекомендується.
§ Дози препаратів залежно від шляху введення:
| Препарат | Доза для першого введення | Дози повторних введень | Максимальна добова доза |
| Адреналіну гідрохлорид | 1-2 мг | 1-2 мг/3 хв | 5 мг |
| Атропіну сульфат | 3 мг | – | 3 мг |
| Аміодарон | 300 мг | 150 мг/5 хв | 2 г |
| Лідокаїн | 1 мг/кг | 0,5-1,5 мг/кг/5-10 хв | 3 мг/кг |
| Новокаїнамід | 30 мг/хв | 17 мг/кг | |
| Натрію гідрокарбонат | 1 ммоль/кг | 0,5 ммоль/кг/10 хв | – |
Примітки: 1) при введенні препаратів у трахею доза повинна бути
подвоєна й розведена фізрозчином до 10 мл;
2) 1 ммоль NaHCO3 міститься в 1 мл 8,4% розчину.
a. Електрокардіографічна діагностика виду зупинки кровообігу:
i. Види зупинки кровообігу при клінічній смерті:
1. Асистолія;
2. Фібриляція шлуночків;
3. Шлуночкова тахікардія без пульсу;
4. Електромеханічна дисоціація («неефективне серце»).
ii. Характеристика видів зупинки кровообігу:
1. Асистолія – повна відсутність електричної активності міокарда; найбільш несприятливий вид зупинки кровообігу, тому що зустрічається найчастіше в пізній термін клінічної смерті, тобто через 3-4 хв. із моменту розвитку;
a. ЕКГ-ознака: ізолінія у всіх відведеннях

2. Фібриліяція шлуночків – наявність неупорядкованої електричної активності міокарда, при якій скорочення окремих міокардіоцитів не погоджені між собою й не підкоряються єдиному водію ритму; первинно розвивається як форма порушення серцевого ритму при гострій ішемії міокарда (інфаркт), ураженні електричним струмом; вторинно розвивається при «неефективному серці» внаслідок ішемії міокарда; у міру розвитку клінічної смерті переходить в асистолію;
a. ЕКГ- ознака: хвиляста лінія із хвилями різної амплітуди без чітко виділюваних зубців

3. Шлуночкова тахікардія без пульсу – синхронні скорочення міокардіоцитів шлуночків із власною високою частотою, при якій у діастолу вони не встигають наповнюватися кров'ю;
a. ЕКГ - ознака: хвилі однакового виду з високою частотою й чітким ритмом;
4. Електромеханічна дисоціація – упорядкована електрична активність міокардіоцитів із дотриманням циклічної послідовності скорочень, при якій систолічний викид недостатній для ефективного кровообігу; часто є початковою формою зупинки кровообігу, надалі переміняючись фібриляцією шлуночків й асистолією.
a. Можливі причини:
i. масивна крововтрата або гостра дегідратація;
ii. тромбоемболія легеневої артерії;
iii. тампонада серця;
iv. напружений пневмоторакс;
v. пригнічення сили серцевих скорочень (ішемія міокарда, метаболічна або токсична кардіодепресія);
vi. парез тонусу артеріальних судин (дистрибутивний шок);
vii. грубе порушення серцевого ритму (повна AV-блокада, тріпотіння передсердь й ін.);
b. ЕКГ-ознака: повторювані комплекси зубців, які можуть бути як зміненої, так і незміненої форми;

b. Електроімпульсна терапія.
i. Принцип, що лежить в основі: імпульс електричного струму великої потужності викликає деполяризацію мембран міокардіоцитів, як тих, які вже реполяризувались, так і тих, які перебувають у фазі реполяризації, що сприяє встановленню більшості міокардіоцитів у ту саму фазу циклу скорочення. У цих умовах, при наявності імпульсу, що йде від синусового вузла, відновлюється фізіологічна послідовність скорочення міокардіоцитів, тобто відновлюється ритмічна активність серця.
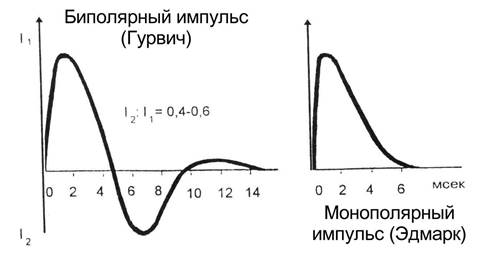
ii. Виды електричних розрядів, що застосовуються для електроімпульсної терапії:
1. монофазний (струм проходить тільки в одному напрямку);
2. біфазний (струм проходить спочатку в одному напрямку, а потім у зворотному, що дозволяє знизити потужність розряду майже в 2 рази).
|
|
iii. Місця накладення електродів:
1. Головні умови, пропоновані до локалізації електродів:
a. струм під час розряду повинен проходити через максимально можливий об’єм міокарда;
b. електроди повинні розташовуватися таким чином, щоб струм між ними йшов або уздовж електричної осі серця, або поперек неї.
2. при передньо-передньому варіанті:
a. один електрод установлюється в правій підключичній ділянці;
b. другий електрод установлюється на рівні V-VI міжребер’я ліворуч від лівої средньоключичної лінії.
3. при передньо-задньому:
a. один електрод розташовують із боку спини хворого на рівні кутів лопаток;
b. другий електрод розташовують ліворуч по парастернальній лінії.
iv. Сила розрядів:
| Форма імпульсу | 1-й розряд | 2-й розряд | 3-й розряд |
| Монофазний | 200 Дж | 250-300 Дж | 360 Дж |
| Біфазний | 65-90 Дж | 140 Дж | 190 Дж |
| 4,0 кв | 5,7 кв | 7,0 кв |
v. Правила безпеки електроімпульсної терапії:
1. хворий не повинен торкатися металевих частин ліжка
Дата добавления: 2014-12-14; просмотров: 3553;
