Б. В поликлинике и на участке 7 страница
До начала процедуры, т. е. до начала сборки шприца, медицинская сестра должна тщательно вымыть руки с мылом и щеткой теплой проточной водой, а затем, не вытирая полотенцем, чтобы не нарушить стерильности, хорошо протереть их спиртом. Вымытыми руками медицинская сестра не должна дотрагиваться до посторонних предметов. Перед инъекцией необходимо также хорошо подготовить кожу больного. Для этого стерильным тампоном, смоченным в спирте, хорошо протирают довольно большой участок кожи, куда надо делать инъекцию.
Правильная подготовка шприца, иглы, рук медицинской сестры и кожи больного имеет очень большое значение. Главное при этом — соблюдение всех правил асептики. Доставка шприца, готового к инъекции, в палату к больному производится в стерильном лоточке, на дне которого имеются стерильные марлевые салфетки (рис. 41).
Категорически запрещается надевать на иглу вату, смоченную спиртом, так как ватные волоконца могут быть причиной подкожных инфильтратов и нагноений.
Существует несколько видов введения лекарственных веществ: внутрикожное, подкожное, внутримышечное, внутривенное, внутриартериальное.
Внутрикожное введение лекарственных веществ
Внутрикожные инъекции применяют с целью диагностики, а также для местного обезболивания.
Этот способ требует сноровки и определенных навыков. Иглу следует выбирать маленькую, длиной не более 2—3 см, и с малым просветом. Для внутри-кожного введения лекарственных веществ обычно выбирают внутреннюю поверхность предплечья. Кожу на месте инъекции следует хорошо протереть спиртом, а потом эфиром. Когда кожа высохла, вкалывают иглу в толщу кожи на незначительную глубину, так, чтобы острие вошло только под роговой слой. Нужно следить, чтобы игла не попала в подкожный слой клетчатки, так как ожидаемый эффект не получится.
Направляя иглу параллельно поверхности кожи, вводят ее на глубину 0,5 см и осторожно вливают 1—2 капли жидкости, отчего в коже образуется беловатый бугорок в виде лимонной корки. Продвигая постепенно иглу и выдавливая из шприца по нескольку капель жидкости, вводят под кожу все необходимое ее количество.
Подкожные инъекции и вливания
Для более быстрого действия лекарственного вещества применяются подкожные инъекции. Обычно вводятся растворы лекарств, которые быстро всасываются в рыхлой подкожной клетчатке и не оказывают на нее вредного действия.
При проведении подкожных инъекций всегда надо избегать соседства крупных сосудов и нервных стволов. Наиболее удобными участками кожи являются наружная поверхность плеча или лучевой край предплечья, подлопаточное пространство, передне-наружная поверхность бедра, боковая поверхность брюшной стенки и нижняя часть подмышечной области. В этих участках кожа легко захватывается в складку и отсутствует опасность повреждения кровеносных сосудов, нервов и надкостницы.
Перед инъекцией кожу хорошо протирают спиртом, левой рукой собирают ее в складку треугольной формы основанием вниз, а правой держат II пальцем иглу, V — поршень, а остальными — цилиндр. Быстрым движением вкалывают иглу в основание треугольника под углом 45° на глубину I—2 см между I и II пальцами левой руки. Убедившись, что кончик иглы прошел через кожу и находится в подкожной клетчатке, медленно вводят раствор. Если в шприце все же имеется небольшой пузырек воздуха, то вводить лекарство надо медленно и не выпускать весь раствор под кожу, а оставить небольшое количество в шприце (рис. 42,а, б). Когда весь раствор введен в подкожную клетчатку, быстрым движением извлекают иглу, чем предотвращается выход лекарства из места укола и уменьшаются неприятные ощущения. Место укола снова протирают спиртом и на короткое время прижимают стерильный ватный тампон, смоченный спиртом. Если лекарственного вещества надо ввести больше, чем позволяет емкость шприца, то после его опорожнения, не выводя иглы, осторожно разъединяют шприц с иглой и вновь наполняют его. После этого шприц соединяют с иглой и медленно вводят лекарство.
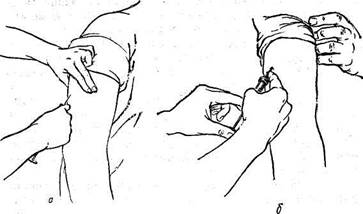
Рис. 42. Подкожное введение лекарств.
а — первый этап; б — второй этап.
При подкожных инъекциях возможно попадание иглы в сосуды и введение в них тех лекарственных веществ, которые должны вводиться в подкожную клетчатку. Особенно опасно попадание в сосуды масляных растворов (камфорное масло) и взвесей. Недопустимо также введение лекарственных веществ в толщу кожи, а не в подкожную клетчатку, что может произойти при недостаточно глубоком вколе. Затуп-ленность иглы приводит к травматизации сосудов, что способствует развитию воспалительного процесса в области инъекции. После инъекции возможно образование подкожного инфильтрата, который наиболее часто появляется после введения неподогретых маслянистых растворов, а также при любой инъекции, если не соблюдаются все правила асептики и антисептики. Во избежание этих осложнений следует делать инъекции иглой соответствующей длины и просвета, а также менять места инъекций.
При обнаружении медицинской сестрой уплотнения или покраснения кожи в месте укола необходимо поставить согревающий компресс из 40% раствора спирта, положить грелку и обратить на это внимание врача.
При образовании абсцесса его вскрывают.
Для введения большого количества жидкости в подкожный жировой слой пользуются аппаратом Боброва и системой для капельного вливания.
Аппарат Боброва состоит из стеклянного сосуда с нанесенными на стенку делениями, плотно закрывающегося резиновой пробкой с проходящими через нее двумя стеклянными трубками — короткой и длинной. К короткой трубке присоединяется резиновая трубка от баллона Ричардсона. Длинная стеклянная трубка присоединяется к резиновой, которая заканчивается иглой. В длинную резиновую трубку включают стеклянную трубочку, чтобы предупредить попадание в систему воздуха (рис. 43). Перед употреблением аппарат проверяют на герметичность. Наливают какой-нибудь раствор, плотно закрывают его пробкой, соединяют короткую трубку с баллоном, а длинную — с иглой. При надавливании на баллон накачиваемый в сосуд воздух давит на жидкость, которая вытекает через резиновую трубку и иглу. Давление, под которым жидкость поступает в клетчатку, не должно травмировать ткани. Для этого баллон следует нажимать плавно, не часто. Затем весь прибор тщательно промывают и стерилизуют (кроме резинового баллона).
Стерилизуют аппарат Боброва кипячением в стерилизаторе, текучим паром в автоклаве или прогреванием в сушильном шкафу при температуре 150— 200°. После извлечения аппарата Боброва из стерилизатора или автоклава в сосуд наливают подогретый раствор и, не нарушая стерильности, т. е. не прикасаясь к стеклянным трубкам, обращенным внутрь сосуда, закрывают его пробкой и закрепляют ее запором. Соединив короткую трубку с резиновой от баллона, а длинную стеклянную — с резиновой, заканчивающейся иглой, заполняют систему. Кожу больного хорошо протирают спиртом. Левой рукой захватывают кожу в складку треугольной формы с основанием вниз и быстрым движением вводят иглу в подкожную клетчатку под углом 45°. Жидкость вводится струйным методом, в среднем 100 мл за 10 мин, или капельно, 40—60 капель в минуту. По окончании подкожного вливания кожу протирают спиртом и смазывают настойкой йода.
Во время подкожного введения растворов медицинская сестра должна внимательно следить за больным, не отходя от него, наблюдать за его общим состоянием, положением иглы, температурой жидкости.
Подкожные вливания делают при недостаточном поступлении жидкости в организм (неукротимая рвота, понос, кровотечение, ожоги), а также в первые дни после операции, когда больному нельзя пить, при отравлениях и т. д.
Наиболее часто вводят стерильный физиологический раствор поваренной соли, 5% раствор глюкозы и ряд других стерильных растворов, которые содержат соли, необходимые организму. Большие количества жидкости вводят в течение суток. Всего в сутки под кожу можно ввести до 3 л. Одномоментно можно ввести до 500 мл, чтобы не вызвать повреждения подкожной клетчатки. Первая половина суточного количества жидкости вводится от 9 до 15 ч, вторая—< от 18 до 24 ч.
Наиболее удобным местом для длительных подкожных вливаний является передне-наружная поверхность бедра.
Кроме аппарата Боброва, можно использовать для подкожного введения жидкостей специальные ампулы или флаконы с системой трубок, которые широко применяются для переливания крови. Заполняют систему следующим образом: после наполнения ампулы подогретым стерильным раствором приподнимают иглу и соединенную с ней трубку вверх для вытеснения жидкостью воздуха из трубки и постепенно опускают иглу вниз, пока вся трубка не наполнится жидкостью и она не начнет струйкой выделяться из иглы. После этого систему пережимают винтовым или кровоостанавливающим зажимом. Область инъекции тщательно обрабатывают спиртом. Кожу захватывают в треугольник с основанием книзу, прокалывают ее, 5фоводят иглу в подкожную клетчатку и соединяют с резиновой трубкой, с которой снимают зажим. Иглу фиксируют лейкопластырем или подбинтовывают к ноге.
Сосуд, в котором содержится переливаемая жидкость, укрепляют на специальной стойке. После введения иглы в подкожную клетчатку жидкость будет поступать в силу давления столба жидкости в трубке, которая должна иметь длину 60—100 см, а сосуд поднимают на высоту 1,5 м. Значительно удобнее применение систем, позволяющих контролировать скорость введения жидкости. Наиболее существенной частью систем для капельного вливания будет включение в систему капельницы, т. е. небольшого стеклянного баллона с двумя отводами, имеющего внутри капилляр. Скорость поступления жидкости через капилляр капельницы регулируется винтом или зажимом Мора. Он может быть наложен ниже капельницы. Свободный конец резиновой трубки идет к сосуду с раствором, другой конец соединяют с отводом от капельницы, чтобы капилляр ее находился наверху. На противоположный конец капельницы надевают вторую длинную резиновую трубку, имеющую на конце канюлю, соответствующую игле.
Перед вливанием систему необходимо заполнить жидкостью. Сначала заполняют сосуд, пережав систему зажимом. Укрепив сосуд на стойке, надевают на капельницу иглу и заполняют капельницу и всю систему жидкостью.
Перед вливанием необходимо убедиться в стерильности раствора по надписи на этикетке, в герметичности упаковки и прозрачности жидкости.
Большое значение имеет тщательное мытье всей системы, так как недостаточная ее обработка после применения не обеспечивает стерильности системы при повторных ее употреблениях. При правильной технике подкожных вливаний осложнений обычно не бывает.
Внутримышечные инъекции
Некоторые лекарственные средства при подкожном их введении вызывают боли и плохо рассасываются, что приводит к образованию инфильтратов. При использовании таких препаратов, а также в тех случаях, когда хотят получить более быстрый эффект^ подкожное введение заменяют внутримышечным. Мышцы обладают более широкой сетью кровеносных и лимфатических сосудов, чем создаются условия для быстрого и полного всасывания лекарства. Производить внутримышечные инъекции следует в определенных местах тела, где имеется значительный слой мышечной ткани и близко не проходят крупные сосуды и нервные стволы. Наиболее подходящими местами являются мышцы ягодицы, живота и бедер.
Для внутримышечных инъекций пользуются шприцем «Рекорд» с иглами толщиной 0,8—1,5 мм и длиной 8—10 см. Длина иглы зависит от толщины слоя подкожной клетчатки, так как необходимо, чтобы при введении игла прошла подкожный жировой слой и находилась в толще мышцы. Наиболее удобным местом для внутримышечных инъекций является ягодичная область, но так как там проходят седалищный нерв и крупные кровеносные сосуды, для инъекций пользуются только верхне-наружной ее частью, т. е. мысленно делят ягодицу на четыре части, где наружный квадрант (lU круга) является наиболее удобным местом (рис. 44).
Чаще всего внутримышечно вводят антибиотики, магния сульфат, сыворотки и другие препараты.
Антибиотики выпускают в специальных флаконах в виде кристаллического порошка. Перед употреблением его растворяют в стерильном физиологическом растворе, дважды дистиллированной воде или 0,25— 0,5% растворе новокаина. В стерильный шприц набирают растворитель в зависимости от количества пенициллина. Он дозируется в тысячах единиц действия (ЕД). На 100 000 ЕД нужно взять 1 мл растворителя, на 500 000 ЕД — 5 мл и т. д. С флакона снимают крышку и защитный диск, резиновую пробку протирают спиртом и прокалывают иглой со шприцем, в котором имеется растворитель. Постепенно вводят раствор, под действием которого пенициллин растворяется, затем флакон переворачивают и жидкость насасывают в шприц (рис. 45). Раствор пенициллина нельзя нагревать, так как под влиянием высокой температуры он разрушается. Пенициллин можно хранить в разведенном виде не более суток. Держать пенициллин следует в прохладном и темном месте. Йод также разрушает пенициллин, поэтому йодные настойки не применяются для обработки резиновой пробки флаконов и кожи на месте укола.
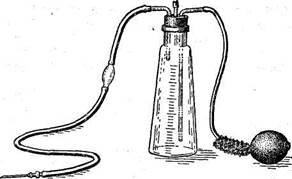
Рис. 43. Аппарат Боброва (общий вид).
Подготовка шприца, рук сестры и кожи больного производится по общим правилам асептики. Техника внутримышечных инъекций следующая: больной лежит на животе или на боку при введении лекарства в область ягодицы или на спине при введении в переднюю поверхность бедра.
Шприц держат таким образом: II палец придерживает поршень, IV — муфту иглы, а остальные пальцы держат цилиндр. Положение шприца перпендикулярное к поверхности тела больного. Решительным, движением вкалывают иглу в середину складки на глубину 7—8 см, оставляя 1 см над муфтой, так как в этих местах игла чаще всего ломается. После этого необходимо потянуть поршень на себя и убедиться, что игла не находится в кровеносном сосуде (иначе кровь появится в шприце), и только тогда, нажимая на поршень, постепенно вытесняют раствор до конца. Во время прокола кожу вокруг места прокола натягивают левой рукой. Удалять иглу следует быстрым движением, прижимая к коже ватный тампон, смоченный спиртом, и слегка растирая ее (рис. 46).
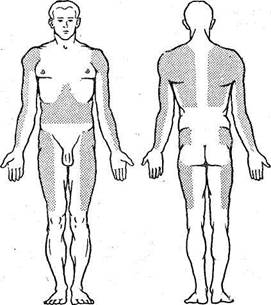
Рис. 44. Места, куда можно делать внутримышечные инъекции (заштрихованы).
При внутримышечном введении лекарства в бедро шприц необходимо держать как писчее перо, под углом, чтобы не повредить надкостницу. При употреблении нестерильных шприцев и игл, неточном выборе места инъекции, недостаточно глубоком введении иглы и попадании при инъекции в сосуды могут возникнуть различные осложнения: постинъекционные нагноения, повреждение нерва, медикаментозная эмболия, перелом иглы и т. д.
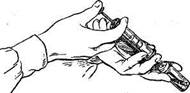
Рис. 45. Разведение пенициллина.
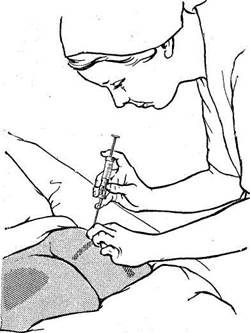
Рис. 46. Техника внутримышечных инъек ций.
Внутривенное введение лекарственных веществ
При внутривенном вливании лекарственное вещество, поступая непосредственно в кровь, немедленно оказывает свое действие. Венепункция применяется для взятия крови из вены и для введения в вену различных лекарственных веществ. Если выполнение венепункции-затруднено (плохо выражены вены, недостаточное их наполнение) или нежелательно, прибегают к внутривенному вливанию с помощью венесекции. В этих случаях вену обнажают оперативным путем и вводят иглу под контролем зрения.

Рис, 47. Внутривенное вливание лекарственных веществ.
Венепункция. Внутривенное вливание небольших количеств лекарствпроизводит врач или хорошо обученная процедурная сестра. Для этого необходимо иметь шприц емкостью 10—20 мл с хорошо подобранной иглой, резиновый жгут, спирт истерильный материал. Шприц и иглы тщательно стерилизуют. Сестра моет руки теплой водой с мылом, протирает спиртом, а ногтевые фаланги смазывает настойкой йода. Необходимо строго следить за выполнением всех правил асептики, чтобы не внести в кровь болезнетворных микробов.
Для внутривенных вливаний применяют стерильные прозрачные растворы. Дозировка при этом способе введения несколько отличается от дозировки при подкожной инъекции; введение сильнодействующих средств всегда медленное.
Перед набором в шприц вводимого раствора медицинская сестра во избежание ошибки обязательно должна проверить, тот ли раствор взят, дату изготовления и дозировку. Подобная проверка необходима, так как известны случаи, когда из-за небрежности медицинского персонала в вену вводили ядовитые вещества, нестерильные или концентрированные растворы, после чего наступала смерть больного.
Раствор в шприц набирают непосредственно из ампул через иглу большого диаметра.
Необходимо удалить все пузырьки воздуха, которые могут оказаться в шприце. Держа шприц вертикально иглой вверх, собирают мелкие пузырьки оттягиванием поршня в более крупные и удаляют их через иглу. Следует остерегаться попадания в крозь при внутривенных вливаниях даже небольшого количества воздуха ввиду опасности воздушной эмболии.
Внутривенное вливание обычно производят в вены локтевого сгиба, поэтому необходимо хорошо обработать место предполагаемого укола спиртом и постараться вызвать застой крови в этом месте для быстрого попадания в вену. Для этого создают искусственно венозный застой — набухание вен. С этой целью выше локтевого сгиба на среднюю треть плеча накладывают жгут или любую резиновую трубку так, чтобы не слишком сдавить вены и не прекратить по ним ток крови. Сдавливаются только вены, а не артерии, что проверяется наличием пульса на лучевой артерии. Накладывают жгут неполным узлом так, чтобы его можно было легко распустить (рис. 47).
Для усиления венозного застоя больному предлагают несколько раз сжать и разжать кулак или перед наложением жгута опустить руку. Во время процедуры больной сидит или лежит. Рука его должна лежать на столе или кровати в положении максимального разгибания в локтевом суставе; для этого под руку подкладывают плотную подушку. Кожу в обла- j
сти локтевого сгиба сестра дезинфицирует спиртом. Кровь из вены для исследования берут путем прокола ее обычной иглой с мандреном или иглой Дюфо с большим диаметром. При одномоментном способе, точно определив ощупыванием место вкола, иглу устанавливают параллельно вене, прижимают к коже и вкалывают одним движением через кожу в вену. Этот метод требует навыка. Легче пользоваться двухмо-ментным способом прокола вены.
Иглу устанавливают под углом 30—40° к поверхности кожи и вначале осторожно прокалывают только кожу ввиду ее плотности. Затем устанавливают иглу параллельно вене и более быстрым движением прокалывают ее стенку. Попадание в вену ощущается как попадание в полость, и из иглы начинает вытекать кровь, которую собирают в стерильную пробирку, и закрывают стерильной ватной пробкой. Попадание в вену облегчается фиксацией кожи над веной пальцами левой руки. Попав в вену, иглу продвигают немного вверх по длине вены, так как направление иглы должно совпадать с ходом вены или быть под углом 20—30° к поверхности кожи. Срез кончика иглы нужно направить вверх. После окончания манипуляции иглу быстро извлекают из вены, придавливая стерильной салфеткой место укола, и предлагают больному согнуть руку в локтевом суставе. Если ранка кровоточит, следует наложить давящую повязку.
Необходимо помнить, что ряд лекарственных веществ (например, 10% раствор кальция хлорида),которые без вреда вводятся внутривенно, попав в окружающую ткань или под кожу, вызывает жгучую боль, раздражение тканей и даже омертвение кожи. В таких случаях введение раствора надо прекратить и, не вынимая иглу, промыть пространство около вены 10— 20 мл 0,25—0,5% раствора новокаина. При этом новокаин, кроме обезболивающего действия, уменьшает концентрацию и предотвращает некроз тканей. Чтобы избежать этого осложнения, надо производить венепункцию четко, и, только удостоверившись в нахождении иглы ввене, производить введение раствора. Если попадание лекарства в подкожную клетчатку вместо вены было выяснено позднее по наличию инфильтрата в области укола, также применяют ново-каиновую блокаду, согревающие компрессы и вводят лидазу, которая ускоряет рассасывание. Если сформировался абсцесс или развилась флегмона, необходимо оперативное лечение.
Внутривенное введение большого количества лекарственныхвеществ применяется очень широко и обеспечивает быстрое наступление нужного эффекта. Для этого пользуются теми же венами, что и для внутривенных вливаний. Необходимый инструментарий для внутривенных вливаний включает: стеклянную емкость и систему для капельного вливания, 1— 2 кровоостанавливающих зажима, винтовой зажим, 3—4 иглы для пункции вены различного калибра. При внутривенных вливаниях обязательно ниже капельницы должно быть вставлено стекло Пирогова, которое позволяет своевременно заметить ипредупредить попадание воздуха ниже капельницы и избежать воздушной эмболии.
Все применяемые системы следует собрать и проверить. Резиновые трубки должны плотно надеваться на стеклянные части. Система (капельница, ампула, трубки) не должна нигде пропускать жидкость или засасывать воздух, т. е. должна быть герметичной.
Системы для вливаний обычно подготавливают заранее и в смонтированном виде, завернув каждую систему в отдельную простыню, стерилизуют в автоклаве. После стерилизации система пригодна в течение 1—2 сут.
Системы одноразово го применения получают все более широкое применение для вливаний крови, кровезаменителей, солевых и лекарственных растворов. Системы изготавливаются из пластмассы, стерилизуются заводом-изготовителем и выпускаются в стерильной упаковке с указанием серии и даты стерилизации. Пластмасса применяется апирогенная, нетоксичная. Эти системы предназначены для одноразового вливания из флаконов, закрытых резиновой пробкой. Система состоит из короткой трубки с иглой для поступления во флакон воздуха и длинной трубки с капельницей. На одном конце короткой трубки имеется игла, на другом — фильтр для задержки пыли. На конце длинной трубки есть игла для прокалывания резиновой пробки флакона, на другом — канюля, идущая к игле, вводимой в вену. Иглы находятся в особых колпачках.
Перед применением системы проверяют герметичность упаковочного пакета и целость колпачков на иглах. Вскрывают систему разрывом упаковочного пакета и вынимают ее, не снимая колпачков с игл. После перемешивания содержимого флакона обрабатывают его пробку спиртом или йодом и, освободив иглу от защитного колпачка, вкалывают ее в пробку флакона как можно глубже. Отводную трубку иглы закрепляют параллельно стенке флакона. После освобождения иглы, близкой к капельнице, ее также вводят через пробку во флакон, пережав систему выше капельницы имеющимся в пакете пластинчатым зажимом. Флакон поворачивают вверх дном, укрепляют на штативе и обычным образом заполняют систему.
Из фильтра и капельницы вытесняют воздух, приподняв капельницу так, чтобы капроновый фильтр находился вверху, а трубка капельницы — внизу. Вводимым раствором заполняют капельницу до половины, затем опускают ее и вытесняют воздух из нижнего отдела трубки, сняв колпачок, пока раствор не потечет из иглы струей. На трубку перед иглой накладывают зажим.
Перед пункцией кожу обрабатывают спиртом или обезжиривают эфиром, если имеется абсолютная уверенность в правильно выполненной пункции вены (поступление крови через иглу), систему соединяют с иглой и приступают к вливанию раствора в вену. В течение нескольких минут наблюдают, не поступает ли жидкость под кожу (при этом может появиться припухлость), затем иглу фиксируют липким пластырем по направлению хода вены, а область пункции закрывают стерильной салфеткой. В течение вливания надо следить за работой всей системы.
Вливание может быть струйным и капельным. К струйным вливаниям прибегают при необходимости быстро возместить объем циркулирующей жидкости (массивные кровопотери во время операции, шок или коллапс), но не более 500 мл.
Капельное вливание позволяет вводить медленно большие количества жидкости (до нескольких литров в сутки), когда надо быстро поднять сопротивляемость организма или вывести скопившиеся в нем яды. Этот метод введения имеет ряд преимуществ: больные его лучше переносят, вводимая жидкость медленно всасывается и дольше задерживается в организме, не вызывает больших колебаний артериального давления и не усложняет работу сердца (рис. 48).
Вливаемая жидкость должна иметь состав, не изменяющий осмотического давления крови, не содержать сильнодействующих средств, быть тщательно простерилизованной и подогретой до 40°. Обычно применяются физиологический раствор поваренной соли, 5% раствор глюкозы, различные кровезаменители и др.
Для того чтобы вводимый раствор медленно, каплями, попадал в русло крови, в систему для внутривенного вливания вставляют капельницу, которая регулирует поступление капель. Уровень жидкости в капельнице всегда должен быть выше нижней канюли, чтобы предотвратить проникание воздуха из капельницы в ток крови. Перед вливанием через всю систему пропускают раствор, затем закрывают приводящую трубку зажимом, благодаря чему в капельнице скапливается некоторое количество жидкости.
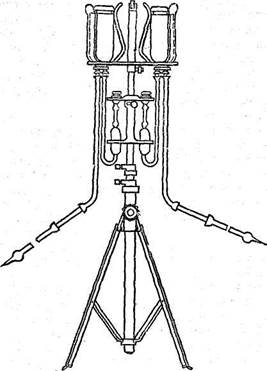
Рис. 48. Система для капельных вливаний.
Для поддержания температуры жидкости на уровне 40° на резиновую трубку, подводящую жидкость, накладывают сложенную пополам грелку с горячей водой и следят, чтобы она не остыла. Так как внутривенное капельное вливание проводится длительно, больного необходимо удобно уложить на спину, конечность фиксировать мягким бинтом и выбрать вену меньшего калибра, чем локтевая (вены ноги или тыльной поверхности кисти). Нужный раствор наливают в прибор, который помещают на высоте 1 м над уровнем постели, и устанавливают винтовой зажим капельницы так, чтобы скорость тока в капельном приборе составляла 50—60 капель в минуту.
Перед началом капельного вливания необходимо тщательно проверить прибор, чтобы резиновые трубки не натягивались и в них не было пузырьков воздуха, для чего вставляют контрольную стеклянную трубку по ходу резиновой трубки. Кожу в месте вкола тщательно обрабатывают спиртом или эфиром и вводят иглу, муфту которой хорошо фиксируют лейкопластырем, а сверху кладут стерильную салфетку. По окончании вливания иглу вынимают из вены и место вкола обрабатывают настойкой йода. Аппарат разбирают, хорошо моют теплой водой и стерилизуют, иглу кипятят и вставляют в нее мандрен. Все эти принадлежности должны находиться в специальном стерилизаторе, чтобы в любое время можно было их использовать (рис. 49).
Отсутствие необходимого навыка, поспешное введение иглы в просвет сосуда, неправильное наложение жгута, употребление тупой, с загнутым острием иглы могут привести к осложнениям. Существует неписаное правило, согласно которому медицинская сестра при проведении любой инъекции должна обратить внимание на этикетку и прочесть ее. Если этикетка на коробке с лекарством отсутствует, а на ампуле нет надписи или она неразборчива, такая ампула к употреблению не пригодна.
В течение вливания надо следить за правильностью работы всей системы: не промокает ли повязка раствором, не образовался ли инфильтрат или отечность в области вливания вследствие поступления жидкости, помимо вены, наружу или в окружающую клетчатку, не прекратился ли ток жидкости из-за перегиба трубок системы или закупорки вены. В случае прекращения тока жидкости, если это вызвано тромбированием вены, нельзя повышать давление в системе и пытаться прочистить канюлю, а необходимо переменить место вливания, производя новую венепункцию или венесекцию на другой вене. Капельное переливание прекращают, когда жидкость перестает поступать в капельницу, чтобы в вену не попал воздух.
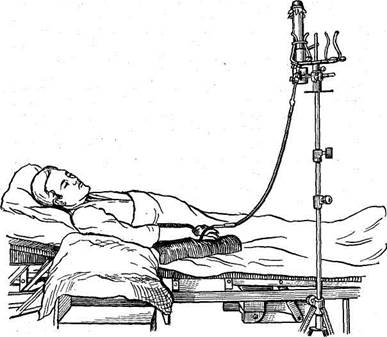
Рис. 49. Внутривенное капельное вливание.
При необходимости ввести внутривенно какое-либо лекарственное средство делают прокол иглы трубки после смазывания ее йодной настойкой. Если лекарство нужно вводить медленно, его вливают в сосуд с раствором для капельного вливания.
Медицинская сестра должна интересоваться самочувствием больного во время введения лекарственного вещества, а также после окончания процедуры. До начала вливания необходимо выяснить у больного о переносимости данного препарата, так как его применение может вызвать аллергическую реакцию. Довольно часто возникают аллергические реакции у больных после введения пенициллина, который хранился в разведенном виде хотя бы несколько часов, а также применения для инъекций других лекарств или шприцев, которыми раньше вводили пенициллин. Поэтому для всех шприцев и игл, которыми пользуются медицинские сестры для введения антибиотиков, существуют отдельные стерилизаторы.
Аллергические реакции могут возникнуть также после введения сывороток, сульфаниламидов, йодистых препаратов и др. Поэтому медицинская сестра во время процедуры должна следить за внешним видом больного, пульсом, частотой дыхания, обращать большое внимание на его жалобы. При малейшем ухудшении состояния больного медицинская сестра должна срочно вызвать врача и выполнить все его указания.
Дата добавления: 2016-06-24; просмотров: 859;
