ОСТРАЯ СОСУДИСТАЯ НЕДОСТАТОЧНОСТЬ 3 страница
Для сифонной клизмы заготавливают простерили-зованную резиновую трубку длиной 75 см и диаметром 1,5 см с надетой на наружный конец воронкой, вмещающей около 0,5 л жидкости. Необходимы также кувшин на 5—8 л для дезинфицирующей жидкости (слабый раствор калия парманганата, 2% раствор натрия гидрокарбоната) или просто кипяченой воды, подогретой до 38°, и ведро для слива воды (рис. 68). Больного укладывают на левый бок или на спину, под ягодицы подкладывают клеенку, а у кровати ставят ведро для слива и кувшин с жидкостью. Конец зонда, вводимый в прямую кишку, обильно смазывают вазелином и продвигают вперед на 30—40 см. Нужно следить, чтобы зонд не свернулся в ампуле прямой кишки, контролируя его положение, если это необходимо, пальцем.
Воронку опускают ниже кровати и наливают водой, после чего медленно поднимают на 0,5—1 м над кроватью.
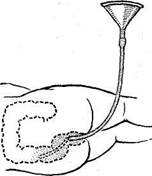
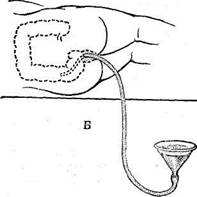
Когда вода из воронки переходит в кишечник, ее опускают вниз, создавая по принципу сообщающихся сосудов обратный ток жидкости в воронку. При этом током жидкости захватываются и выносятся в виде пузырьков из кишечника газы, а также кусочки кала и жидкие каловые массы. Необходимо проследить, чтобы из кишечника выделялось не меньше жидкости, чем было введено. Ее сливают и добавляют вновь такое же количество воды. Чередуя подъемы и опускания воронки, промывают кишечник, пока не прекратится отхождение газов и в воронку не будет поступать чистая вода. Иногда на сифонную клизму уходит до 1 ведра воды (рис. 69). Нужно следить, чтобы воронка при наполнении ее жидкостью была в наклонном положении и воздух не попал бы в кишечник, так как это может затруднить промывание.
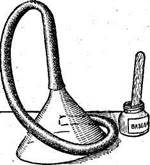
Рис. 68.Необходимые принадлежности для сифонной клизмы.
После окончания процедуры воронку снимают, моют и кипятят, а резиновую трубку оставляют в прямой кишке на 10—20 мин, опустив ее наружный конец в таз для стока оставшейся жидкости и отхождения газов.
Лекарственные клизмы. Если введение лекарственных веществ через рот невозможно или противопоказано, их можно вводить через прямую кишку, где геморроидальные вены всасывают лекарства и они быстро попадают в кровь, минуя печень. Лекарственные клизмы делятся на клизмы местного действия и общие. Первые применяются с целью уменьшить воспалительный процесс в толстом кишечнике, а вторые— для введения в организм лекарственных или питательных веществ, иногда в течение длительного времени.
| 
|
| Рис. 69. Техника постановки сифонной клизмы. А — введение воды; Б — удаление содержимого кишечника. |
Лекарственные клизмы в основном являются микроклизмами, так как содержимое их не должно превышать 50—100 мл. Набирают лекарственные вещества в обычный 20-граммовый шприц, в шприц Жане или в резиновый баллончик емкостью от 50 до 100 г. Температура лекарственного вещества должна быть не менее 40°, так как более низкая температура будет вызывать позывы на дефекацию и лекарство не всосется. За 30—40 мин до лекарственной клизмы ставят очистительную и после хорошего опорожнения кишечника начинают вводить лекарство.
Больной лежит на левом боку с согнутыми в коленях ногами, притянутыми к животу. Резиновый катетер и шприц должны быть хорошо прокипяченными. Раздвигая левой рукой ягодицы, правой вращательными движениями вводятхорошо
смазанный стерильным вазелиновым маслом катетер на 10—12 см в прямую кишку. Затем соединяют катетер со шприцем, в котором находится лекарственное вещество, и медленно выжимают этот раствор в катетер малыми порциями под небольшим давлением. Далее, придерживая и сжимая наружный конец катетера, чтобы предотвратить обратное выхождение из него жидкости, не извлекая его из кишечника, осторожно снимают шприц с катетера, насасывают в него воздух, снова вставляют в катетер и, чтобы протолкнуть оставшуюся в нем жидкость, продувают. Чтобы не вызывать механического, термического и химического раздражения кишечника, надо вводить в него лекарства в сравнительно малой концентрации, разведенными в теплом физиологическом растворе или с обволакивающим веществом (отвар крахмала в количестве до 50 г).
Чаще всего в микроклизмах вводятся обезболивающие, успокаивающие и снотворные вещества.
Для возмещения большой потери крови или жидкости применяют лекарственные клизмы длительного действия (капельный метод введения). Вводится в большом количестве 5% раствор глюкозы с физиологическим раствором.
Для капельной клизмы пользуются теми же приборами, что и для очистительной, только в резиновую трубку, соединяющую наконечник с кружкой Эс-марха, вставляют капельницу с зажимом. Его завинчивают таким образом, чтобы жидкость из трубки поступала в прямую кишку не струей, а каплями. Зажимом регулируют и частоту капель (чаще всего 60—80 капель в минуту, т. е. 240 мл в час). В сутки можно ввести капельным способом до 3 л жидкости.
Кружку с раствором подвешивают на высоту 1 м над уровнем кровати. Так как эта процедура очень . ответственна и длительна, медицинская сестра должка строго следить за тем, чтобы больной был хорошо укрыт и ему было удобно лежать. Вводимый раствор всегда должен быть определенной температуры; для этого к задней стенке кружки Эсмарха прикрепляют грелку и следят, чтобы она все время была теплой.
По окончании лекарственной клизмы сестра должна следить, чтобы больной некоторое время полежал для быстрейшего всасывания лекарственного вещества.
После процедуры катетер, выведенный из прямой кишки, шприц и баллончик должны быть хорошо вымыты теплой водой с мылом и прокипячены.
Питательные клизмы. В тех случаях, когда нельзявводить питательныевещества через рот,их можно вводить через прямую кишку, чтоявляется одним из видов искусственного питания. Применение питательных клизм очень ограничено, таккак в нижнем отрезке толстого кишечника, куда поступает содержимое, введенное с помощью клизмы, всасываются только вода, физиологический раствор, раствор глюкозы и спирт. Частично всасываются белки и аминокислоты.
Питательные клизмы могут быть только дополнительным методом введения питательных веществ.
Объем питательной клизмы не должен превышать 1 стакана. Как правило, питательная клизма ставится через час после очистительной и полного опорожнения кишечника. Температура вещества должна быть 38—40°. Питательные вещества могут быть различными, но лучше всего брать те, которые хорошо всасываются в прямой кишке (20% раствор глюкозы, мясной бульон, молоко, сливки). Для того чтобы клизма лучше удержалась, к ней прибавляют 5—10 капель настойки опия.
Ставить питательную клизму рекомендуется не чаще 1—2 раз в день, так как можно вызвать раздражение прямой кишки. Если появляется раздражение прямой кишки, надо сделать перерыв в несколько дней.
Питательная клизма вводится медленно, под небольшим давлением, через глубоко вставленный мягкий наконечник резинового баллона. Больной лежит на левом боку с согнутыми в коленях ногами или на спине с приподнятым тазом. После клизмы больной должен полежать спокойно около часа.
Лучше всего питательные клизмы вводить капельным путем. Этот метод имеет некоторые преимущества: 1) жидкость, поступая в прямую кишку по каплям, все время всасывается; 2) она не растягивает кишечник и не повышает внутрибрюшного давления; 3) не вызывает перистальтики кишечника; 4) не препятствует выделению газов; 5) не вызывает болей.
Медицинская сестра должна строго соблюдать все правила постановки клизмы, чтобы получить желаемый эффект лечения.
Ректороманоскопия
Для осмотра слизистой оболочки прямой кишки и начальной части сигмовидной кишки применяют ректо-романоскопию. Роль медицинской сестры при этом исследовании заключается в подготовке больного, проверке инструментария и помощи врачу после введения ректоскопа. Всегда можно ожидать истечения оставшихся в кишке промывных вод или жидких испражнений, поэтому у медицинской сестры наготове должен быть таз, который подставляется к наружному концу трубки ректоскопа.
Ректоскоп состоит из набора трубок различной длины, вводимых в прямую кишку, оптической системы и баллона для нагнетания воздуха в прямую кишку. При подготовке к ректоскопии стерилизуют только трубки, головку и ватодержатели. Остальные части ректоскопа протирают спиртом.
Подготовка больного при задержке стула начинается за несколько дней до исследования: дают солевые слабительные, 15% раствор магния сульфата (по 1 столовой ложке 3 раза в день) и клизмы ежедневно. Применяют и другую методику приготовления к ректоскопии: две клизмы вечером с последующим введением газоотводной трубки, легкий ужин (чай с печеньем), утром также две клизмы с перерывом в 30 мин и введением газоотводной трубки. Чаще достаточно двух клизм: одна ставится накануне исследования, другая — за 4 ч до него. Наиболее удобное для введения ректоскопа положение больного — ко-ленно-локтевое и коленно-плечевое. Больной становится на колени на перевязочный стол так, чтобы ступни свисали за его край, и упирается локтями или плечом (рис. 70).
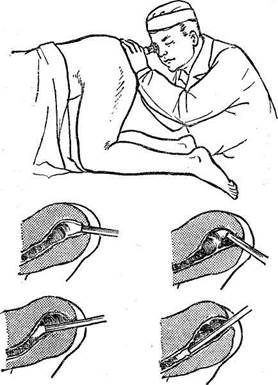
Рис. 70. Ректороманоскопия. 8 Л. С, Заликина
Другое возможное положение больного — лежа на правом боку с несколько приподнятым тазом. При недостаточной подготовке больного обследование необходимо отложить и лучше подготовить его. По окончании исследования ректоскоп разбирают и те части, которые можно стерилизовать, тщательно моют, а остальные протирают хлорамином и спиртом.
ПОДГОТОВКА БОЛЬНОГО К РЕНТГЕНОЛОГИЧЕСКОМУ ИССЛЕДОВАНИЮ КИШЕЧНИКА
Рентгенологическое исследование кишечника имеет большое диагностическое значение. Для получения нужных результатов больного необходимо соответствующим образом подготовить. Цель подготовки — освободить кишечник от содержимого и газов.
Исследование состояния слизистой оболочки кишечника можно проводить двояким путем: 1) дача контрастного вещества через рот; 2) введение контрастного вещества через прямую кишку.
Медицинская сестра должна твердо знать правила подготовки к рентгенологическому исследованию, так как от ее действий зависит его эффект. В течение 3 дней до процедуры больному назначают диету, исключающую газообразование (запрещаются черный хлеб, молоко, картофель). До обеда накануне можно дать 30 г касторового масла, так как солевые слабительные вызывают повышенное газообразование и не способствуют отхождению газов. Ужинать больной должен не позже 20 ч и в 22 ч ставят очистительную клизму. Больного предупреждают, что утром он не должен курить, пить и есть. Утром за 3—4 ч до исследования снова ставят очистительную клизму и проверяют под экраном, нет ли у больного большого скопления газов в кишечнике. Если же оно имеется, перед исследованием ставят повторную клизму.
Нельзя направлять на рентгенологическое исследование больного вскоре после облучения кварцем. Во время исследования не нужно вести разговоры с больным и работниками кабинета о его заболевании. Недопустимо, чтобы результаты исследования попали в руки больного.
ОБЩИЙ УХОД ЗА БОЛЬНЫМИ С ЗАБОЛЕВАНИЯМИ ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА
Одним из основных средств лечения больных с заболеваниями желудочно-кишечного тракта является организация правильного режима лечебного питания, забота о хорошем аппетите и тщательный уход за полостью рта.
Сестра должна следить, чтобы больной полоскал рот после каждого приема пищи. Если он не в состоянии это делать сам, сестра обрабатывает ему полость рта дезинфицирующими растворами. Можно промывать рот из баллона. При протирании верхних коренных зубов нужно шпателем оттянуть щеку, чтобы не внести инфекцию в выводной проток околоушной железы.
Больных, находящихся на строгом постельном режиме, кормят лежа, приподняв им голову или головной конец кровати, с ложки небольшими порциями. Шею и грудь покрывают салфеткой. Жидкую пищу можно давать из поильника.
Хорошо зная симптомы заболеваний органов пищеварения, медицинская сестра следит за больными, у которых могут возникнуть те или иные осложнения. Если у больного язвой желудка внезапно появляется рвота в виде «кофейной гущи» или дегтеобразный стул, что указывает на одно из частых осложнений — желудочное кровотечение, сестра тут же сообщает врачу, а до его прихода удобно укладывает больного, приподняв изголовье, не разрешает ему двигаться и разговаривать, на подложечную область кладет пузырь со льдом и не отходит от больного, пока ему не станет лучше. Все назначения врача по ликвидации кровотечения надо выполнять быстро.
Нельзя больным класть грелку на живот, если сестра не знает диагноза или имеется подозрение на острый живот. Тяжелобольных, страдающих недержанием кала, часто подмывают, следят за чистотой постельного и нательного белья.
При рвоте больного удобно укладывают, а рвотные массы собирают в один сосуд и оставляют до прихода врача в прохладном месте. Обычно ставят на кафельный пол в туалетной комнате.
Если рвотные массы необходимо отправить в лабораторию, их переливают в чистую баночку, на которой наклеивают этикетку с фамилией, адресом и указывают цель исследования.
Сестра всегда должна иметь набор инструментов, инвентаря, стерильного материала для оказания неотложной доврачебной помощи.
ГЛАВА XII
НАБЛЮДЕНИЕ И УХОД ЗА БОЛЬНЫМИ С НАРУШЕНИЕМ ФУНКЦИЙ ПОЧЕК И МОЧЕВЫВОДЯЩИХ ПУТЕЙ
Болезни почек относятся к наиболее тяжелым заболеваниям в смысле как лечения, так и прогноза. Они не всегда протекают с типичной клинической картиной, часто развиваются постепенно и могут привести к тяжелым осложнениям. Поэтому медицинская сестра должна хорошо знать симптомы заболевания почек и мочевыводящих путей, вовремя сообщать врачу о надвигающихся осложнениях и оказывать доврачебную помощь.
Основными симптомами болезней почек и мочевыводящих путей являются следующие.
Отеки.Отеки почечного происхождения прежде всего возникают на веках, лице, т. е. там, где наиболее рыхлая подкожная клетчатка, но могут распространяться по всему телу.
Повышение артериального давления (гипертония).Проявляется оно рядом неприятных субъективных ощущений: головной болью, шумом в ушах, головокружением, тошнотой. Как правило, нарушаются работоспособность, сон.
Артериальная гипертония свидетельствует о поражении почечных клубочков воспалительного- (острый и хронический гломерулонефрит, пиелонефрит) или склеротического характера.
Нарушение мочеиспускания.Нередко при заболеваниях почек отмечается изменение количества отделяемой за сутки мочи, а также частоты мочеиспускания. Расстройство мочеиспускания носит название дизурии. Увеличение суточного количества мочи называется полиурией, уменьшение — олиг-урией, а полное отсутствие — анурией.
Полиурия наблюдается при обильном питье жидкости, после приема мочегонных, при несахарном диабете и т. д. Олигурия и анурия возникают при ограниченном потреблении жидкости, отеках, заболеваниях почек и мочевыводящих путей и т. д. Анурия, продолжающаяся в течение нескольких дней, может привести к уремии и смерти больного.
В ряде случаев наблюдается учащенное мочеиспускание— пол л а киур и я (в норме частота мочеиспускания в сутки колеблется от 4 до 7 раз). Полла-киурия наблюдается при обильном питье, охлаждении организма, цистите (воспаление мочевого пузыря) и др.
Собирание мочи для анализа.Медицинская сестра должна уметь правильно собрать мочу и отправить ее в лабораторию. В норме взрослый человек в сутки выделяет от 1000 до 2000 мл мочи.
В норме моча прозрачная, имеет соломенно-желтый цвет. Удельный вес ее колеблется от 1001 до 1040 и зависит от количества выпитой жидкости (чем больше выпито, тем меньше удельный вес), а также от способности почек концентрировать мочевину и выводить ее с мочой.
Для исследования мочу берут утром, после сна. Женщин хорошо подмывают и, если есть выделения из влагалища, закладывают в него чистый ватный тампон. Накануне больному дают чистую бутылочку, на которой имеется этикетка с фамилией и целью исследования, а женщине — еще и чистую баночку, куда она мочится, потом переливает мочу в бутылочку. Вся посуда должна быть безукоризненно. чистой во избежание неправильного результата анализа, что может привести к постановке неправильного диагноза.
Исследование мочи позволяет определить не только состояние и функцию почек (общий клинический анализ мочи), но и наличие заболеваний других органов (например, печени), нарушение обмена. Для исследования используют утреннюю порцию мочи, которую берут в первое утро после поступления больного в стационар и не реже одного раза в 10 дней во время пребывания в нем. Повторные клинические анализы мочи необходимы в процессе лечения.
Перед собиранием мочи женщина должна тщательно подмыться, во время менструации мочу можно брать только катетером. По специальному назначению мочу у мужчин также берут катетером. Для общего анализа достаточно 100—200 мл мочи, взятой в тщательно промытую утку или подкладное судно и перелитой в чистую посуду. Используемую для сбора и хранения мочи посуду не моют растворами кислот или щелочей, а очищают механически и многократно промывают водой.
Для взятия мочи на бактерии и грибы (посев) или на биологическое исследование необходимо обмыть наружные половые органы дезинфицирующим раствором (фурацилин, раствор оксицианистой ртути 1:5000) и взять 15—25 мл мочи стерильным катетером в специальную стерильную посуду, тотчас закрыв ее. Антисептические вепхества не добавляют.
Анализ мочи поКаковскому — Аддису. Собирают мочу за 10 ч. В 22 ч перед сном больной опорожняет мочевой пузырь, а всю утреннюю порцию мочи, которую он собирает в 8 ч утра, отправляют для исследования. У женщин лучше взять мочу катетером. Выделенную за 10 ч мочу тщательно перемешивают и небольшое ее количество (10 мл) центрифугируют, затем исследуют и вычисляют общее количество форменных элементов в суточной моче. Верхняя граница нормы 4 000 000 для лейкоцитов, 1 000 000 для эритроцитов и 20 000 для цилиндрического эпителия. Более простое определение форменных элементов в 1 мл мочи по Нечипоренко.
При собирании суточного количества мочи во избежание изменения свойств ее хранят на холоду при температуре 3—6° или добавляют 0,1 г тимола, 2—3 капли формальдегида или 0,5 мл хлороформа либо 0,1 г толуола на 100 мл мочи. Измеряют суточное количество мочи, перемешивают, отливают из общего количества 100—150 мл и направляют в лабораторию.
При исследовании на диастазу необходимо доставить в лабораторию до 50 мл теплой свежей мочи.
Проба Квика—Пытеля.Для выяснения функционального состояния печени исследуют мочу на гиппуровую кислоту. Пробу берут после завтрака (100 г хлеба с маслом и 1 стакан чая с сахаром). Через час больной должен помочиться, принять внутрь 6 г натрия бензоата, растворенного в 30 мл воды, и запить лекарство водой (7г стакана), В течение последующих 4 ч, когда больной больше не пьет и не ест, собирают мочу в одну посуду и посылают ее в лабораторию.
Взятие мочи на сахар.Больной мочится в большую бутыль в течение суток. Перед направлением в лабораторию палочкой хорошо перемешивают мочу и отливают 200 мл для исследования. Если медицинская сестра определяет изменение цвета мочи, появление хлопьев, уменьшение или увеличение ее количества, она обязана сообщить врачу. Суточное количество выделенной мочи называется диурезом. Сестра строго следит за ним и цифры ежедневно записывает в историю болезни. Это дает возможность судить о количестве задерживаемой в организме жидкости.
Для определения концентрационной способности почек имеется несколько функциональных проб.
Проба с водной нагрузкой: больному в течение получаса дают выпить 1,5 л воды; каждые полчаса он мочится в отдельную посуду. Эту пробу нельзя проводить у больных со значительными отеками.
Проба с сухоядением: больному в течение суток не дают жидкости и жидкой пищи, мочится он каждые 3 ч. При наличии в крови высокого остаточного азота эта проба противопоказана.
Наиболее физиологичной и приемлемой для любого больного является проба по Зимницкому. По ее результатам можно судить о концентрационной способности почек. Методика ее проведения следующая: накануне вечером медицинская сестра приготовляет 8 чистых бутылок, на которые наклеивается порядковый номер. В 6 ч утра больному предлагают помочиться и мочу выливают, а с 9 ч утра больной мочится каждые 3 ч в отдельную бутылочку. Таким образом в течение суток больной должен мочиться 8 раз (ночью больных будят). В 6 ч следующего утра больной мочится последний раз и все бутылочки направляют в лабораторию, где определяют плотность мочи каждой порции и количество ночного и дневного диуреза. Результаты исследования подклеивают в историю болезни (рис.71).
У слабых и тяжелобольных при расслаблении сфинктера мочевого пузыря наступает недержание мочи: она вытекает в небольшом количестве или по каплям. Больной не может регулировать акт мочеиспускания, в связи с чем загрязняется постельное и нательное белье, появляется неприятный запах разложившейся мочи. Если больной находится в постели, ему подкладывают резиновое судно или часто дают мочеприемник (стеклянный или эмалированный). Мочеприемник для мужчин имеет трубку, приподнятую кверху («утка»), а для женщин заканчивается воронкой, несколько опущенной книзу. Для ходячих больных, страдающих недержанием мочи, имеются мягкие мочеприемники, которые представляют собой резиновый резервуар, прикрепляющийся к туловищу при помощи лент. Мочеприемники необходимо ежедневно мыть горячей водой с мылом и для уничтожения запаха мочи ополаскивать слабым раствором соляной кислоты или калия перманганата. Часто у детей, а иногда и у взрослых наблюдается ночное непроизвольное мочеиспускание. В таких случаях следует перед сном дать съесть кусочек селедки или кусочек сахара, а ночью несколько раз будить. Детей надо высаживать на горшок.
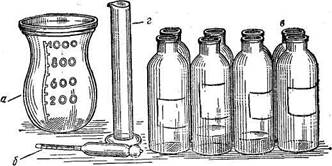
Рис. 71. Необходимые принадлежности для постановки пробы по Зимницкому.
а — мерная колба; б — урометр; в — 8 бутылок; г — колба для мочи.
КАТЕТЕРИЗАЦИЯ
У больных с заболеваниями почек часто наблюдается задержка мочеиспускания. При этом вначале следует попытаться вызвать мочеотделение рефлекторным путем, воздействуя на центральную нервную систему.
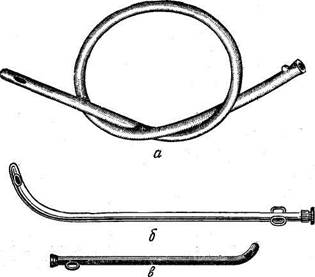
Рис. 72. Различные виды катетеров.
а — мягкий; 6 — металлический мужской; в — металлический женский.
Для этой цели можно положить теплую грелку на область лобка или на промежность, у мужчин опустить половой член в теплую воду, у женщин провести теплое спринцевание или открыть водопроводный кран, чтобы звук льющейся воды вызвал позыв на мочеиспускание. В случае безуспешности этих мер необходимо приступить к искусственному опорожнению мочевого пузыря — катетеризации.
Катетеризация — введение катетера в мочевой пузырь с целью вывести из пузыря мочу, промыть мочевой пузырь, ввести в него лекарственное вещество или извлечь мочу для исследования. Катете» ризация требует особых предосторожностей, чтобы не внести в мочевой пузырь инфекции, так как слизистая оболочка его обладает слабой сопротивляемостью инфекции. Поэтому катетеризация не вполне безопасна для больного и должна проводиться только в случаях необходимости.
Катетеризация производится катетерами, которые могут быть мягкими и твердыми (рис. 72).
Мягкий катетер представляет собой эластичную резиновую трубку длиной 25—30 см и диаметром до 10 мм (№ 1—30). Верхний конец катетера округленный, слепой, массивный; недалеко от него имеется боковое овальное отверстие; наружный конец косо срезан или воронкообразно расширен, чтобы легче было вставлять наконечник шприца для введения лекарственных растворов для промывания пузыря.
До употребления катетеры кипятят в течение 10—? 15 мин после закипания воды, но от кипячения они постепенно теряют эластичность и становятся непригодными. После употребления их тщательно промывают теплой водой с мылом и протирают мягкой тряпкой.
Хранят резиновые катетеры в длинных эмалированных и стеклянных коробках с крышкой, наполненных 2% раствором борной или карболовой кислоты, иначе они высыхают, теряют эластичность и делаются ломкими.
Твердый катетер (металлический) состоит из: 1) рукоятки, 2) стержня и 3) клюва — уретральный конец с двумя овальными отверстиями. Он округлен и ниже отверстия не имеет просвета.
Мужской катетер длиной 30 см, женский — короче '(12—15 см) с небольшим отогнутым клювом.
Введение катетера женщине. Перед процедурой медицинская сестра хорошо моет руки с мылом теплой водой, а ногтевые фаланги протирает спиртом и настойкой йода.
Женщин предварительно подмывают или спринцуют, если имеются выделения из влагалища. Медицинская сестра или врач стоит справа. Левой рукой раздвигают половые губы, а правой сверху вниз |(в сторону заднего прохода) тщательно протирают наружные половые органы и отверстие мочеиспускательного канала дезинфицирующим раствором (раствор сулемы 1 : 1000, фурацилин или раствор оксициа-нистой ртути). Затем пинцетом берут женский катетер, облитый стерильным вазелиновым маслом, и, найдя наружное отверстие мочеиспускательного канала, осторожно вводят катетер. Появление мочи из наружного отверстия катетера указывает нахождение его в мочевом пузыре.
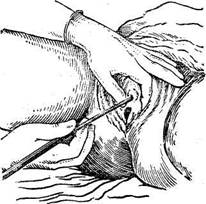
Рис. 73. Введение катетера женщине.
Когда моча перестает самостоятельно выходить, можно слегка надавить через брюшную стенку на область мочевого пузыря для выведения из него остаточной мочи, а затем уже медленно вывести катетер так, чтобы небольшое количество остаточной мочи вышло после извлечения катетера и обмыло мочеиспускательный канал. Так как мочеиспускательный канал женщин небольших размеров (4—6 см), катетеризация не представляет большой сложности (рис. 73).
Если нужно взять мочу на посев, края стерильной пробирки проводят над пламенем и после наполнения ее закрывают стерильной ватной пробкой.
Если катетеризация производится нестерильным катетером или грязными руками, в мочевой пузырь восходящим путем попадает инфекция и вызывает воспаление, что часто значительно отягощает состояние больной, поэтому медицинская сестра должна строго соблюдать правила асептики и антисептики.
Введение катетера мужчинам.Введение катетера мужчинам значительно труднее, так как мочеиспускательный канал у них имеет длину 22—25 см и образует два физиологических сужения, которые создают препятствия для прохождения катетера.
Больной во время катетеризации лежит на спине со слегка согнутыми в коленях ногами, между стопами помещают «утку», лоток или кружку, куда по катетеру стекает моча. Сестра или врач берет в левую руку половой член и тщательно протирает ваткой, смоченной раствором борной кислоты, его головку., Правой рукой постепенно, с небольшим усилием вводит катетер, предварительно политый стерильным растительным или вазелиновым маслом. Катетер берут пинцетом или стерильной марлевой салфеткой. Начинать катетеризацию надо резиновым катетером, который, будучи мягким и одновременно упругим, легко принимает любую форму, что облегчает возможность обхода имеющихся препятствий. Как только катетер войдет в мочевой пузырь, появится моча. Если не удается провести эластичный катетер, надо применить металлический.
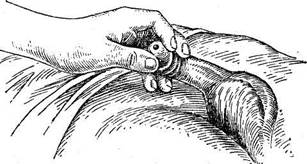
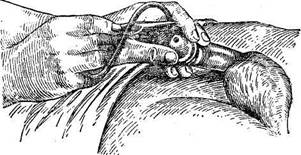
Рис. 74. Введение катетера мужчине.
Введение твердого катетера мужчинам осуществляют следующим образом: исследующий, стоя справа от больного, берет половой член в левую руку и, придав ему вертикальное положение, правой начинает вводить катетер, держа его так, чтобы прямая часть была в горизонтальном положении, а клюв обращен вниз. Продвигая катетер, левой рукой натягивают половой член на катетер, несколько наклоняя его к животу. Для дальнейшего продвижения катетер переводят в вертикальное положение, все время отклоняя его к промежности. К свободному концу катетера подводят сосуд. Появление мочи указывает на нахождение катетера в мочевом пузыре.
При введении твердого катетера нужно следить, чтобы не поранить слизистую оболочку мочевого пузыря и уретры. При наличии препятствия надо немного вынуть катетер и снова вращательными движениями ввести его. Выводят твердый катетер, применяя те же приемы, что и при введении, но в обратном порядке. Наружный конец его постепенно отклоняют по направлению к животу, одновременно осторожно извлекая катетер из мочевого пузыря и, наконец, приведя в исходное положение, окончательно выводят из наружного отверстия мочеиспускательного канала (рис. 74).
ПРОМЫВАНИЕ МОЧЕВОГО ПУЗЫРЯ
Промывание мочевого пузыря производят для механического удаления из него гноя, продуктов распада ткани или мелких камней. Кроме того, часто приходится промывать мочевой пузырь с лечебной целью или перед введением в него цистоскопа. Как правило, промывание мочевого пузыря производят с помощью резинового катетера. Предварительно устанавливают емкость мочевого пузыря путем измерения количества мочи, выделенной за одно мочеиспускание.
Дата добавления: 2016-06-24; просмотров: 923;
