Исследование других органов 2 страница
Вначале левожелудочковая (левосердечная) недостаточность сопровождается повышением давления наполнения ЛЖ и/или среднего давления в ЛП и легочных венах, что ведет к застою крови в венозном русле малого круга кровообращения (венозному полнокровию). Позднее к этим расстройствам часто (но не всегда) присоединяется повышение легочного сосудистого сопротивления (спазм, структурные изменения легочных артериол), что приводит к развитию легочной артериальной гипертензии. Последняя, как правило, сочетается с венозным полнокровием. Легочная артериальная гипертензия, обусловленная повышением легочного сосудистого сопротивления, характеризуется преимущественно двумя основными рентгенологическими признаками:- сужением (функциональным или/и органическим) артериол и мелких артерий и
- расширением легочной артерии и ее крупных ветвей.
- Интенсивное, гомогенное затемнение корней легких, их значительное расширение и нерезкость очертаний за счет повышения проницаемости сосудистой стенки, усиленной транссудации жидкости в лимфатические сосуды, отечного набухания прикорневых тканей и расширения крупных ветвей легочной артерии.
- Обеднение легочного сосудистого рисунка на периферии обоих легких за счет выраженного сужения мелких артерий, дистальные отделы которых как бы “обрываются”. Это является характерным рентгенологическим признаком легочной артериальной гипертензии, сочетающейся с венозным застоем. При “чистом” венозном полнокровии и малой выраженности легочной артериальной гипертензии этот признак отсутствует или не столь выражен, и периферические отделы легких затемнены, хотя и не так значительно, как корни легких (см. рис. 2.23, в и 2.25).
- Расширение вен, преимущественно в верхних долях (перераспределение кровотока) или во всех отделах легких. (Некоторые исследователи считают этот признак недостаточно надежным, в частности при острой левожелудочковой недостаточности.)
- Появление на рентгенограммах легких так называемых “перегородочных” линий Керли типа В, представляющих собой плотные и тонкие полоски длиной от 0,5 до 3,0 см, горизонтально располагающихся в нижнелатеральных отделах легкого (рис. 2.24, б). Линии Керли возникают вследствие накопления жидкости в междольковых прегородках (отсюда название — “перегородочные”). Они появляются иногда при повышении давления заклинивания легочной артерии (или давления в левом предсердии) 18–25 мм рт. ст.
- Расширение и усиленная пульсация ствола легочной артерии и ее крупных ветвей, что наряду с обеднением сосудистого рисунка на периферии легких является важнейшим рентгенологическим признаком легочной артериальной гипертензии. При “чистом” венозном застое наблюдается снижение пульсации корней легких, выявляемое при рентгеноскопии, и отсутствие расширения легочной артерии и ее крупных ветвей.
|
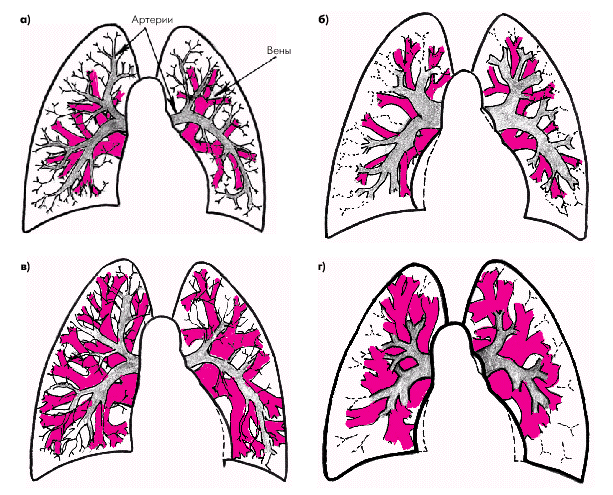
| Рис. 2.23. Схема легочного сосудистого рисунка в норме (а); при легочной артериальной гипертензии (б); при венозном полнокровии без признаков повышения легочного сосудистого сопротивления (в) и при сочетании венозного застоя и легочной артериальной гипертензии (г). В последнем случае наблюдаются обеднение легочного рисунка на периферии, расширение крупных ветвей легочной артерии и расширение легочных вен. Артерии, по которым течет венозная кровь, обозначены серым цветом, а легочные вены (насыщенная кислородом артериальная кровь) — красным |
|
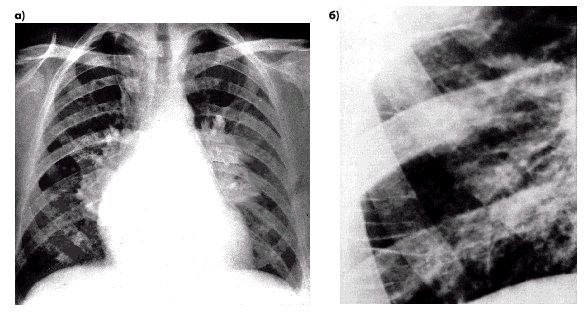
| Рис. 2.24. Рентгенологические признаки интерстициального отека легких у больного с хроническим застоем крови в легких. а — рентгенограмма в прямой проекции: имеются выраженные признаки венозного полнокровия в сочетании с артериальной гипертензией, затемнение и расширение корней легких, обеднение легочного сосудистого рисунка и повышение прозрачности легких на периферии; б — фрагмент рентгенограммы: видны линии Керли типа В |
| Рис. 2.25. Рентгенологические признаки венозного застоя в легких (без сочетания с легочной артериальной гипертензией). Имеются затемнение и расширение корней легких, умеренное расширение вен. В отличие от предыдущего случая (рис. 2.24, а), отсутствуют обеднение легочного рисунка на периферии и расширение ствола легочной артерии | 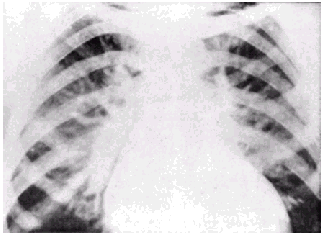
|
 Запомните
Перечисленные рентгенологические признаки интерстициального отека легких у половины больных ХСН появляются раньше, чем известные клинические симптомы этого патологического состояния. В то же время следует помнить, что после купирования отека легких и восстановления гемодинамики эти изменения на рентгенограммах могут сохраняться еще длительное время (до 3–4 суток), поскольку возвращение отечной жидкости из интерстициальной ткани легких в сосудистое русло происходит постепенно. Запомните
Перечисленные рентгенологические признаки интерстициального отека легких у половины больных ХСН появляются раньше, чем известные клинические симптомы этого патологического состояния. В то же время следует помнить, что после купирования отека легких и восстановления гемодинамики эти изменения на рентгенограммах могут сохраняться еще длительное время (до 3–4 суток), поскольку возвращение отечной жидкости из интерстициальной ткани легких в сосудистое русло происходит постепенно.
|
| 2.5.5. Эхокардиография |

|
- причины ХСН (ИБС, постинфарктный кардиосклероз, АГ, клапанные поражения сердца, кардиомиопатии и др.);
- количественные параметры, характеризующие систолическую (МО, УО, ФВ, СИ, УИ и др.) и диастолическую (отношение Е/А, длительность IVRT, DT — см. ниже) дисфункцию желудочков;
- патофизиологические варианты ХСН (с преобладанием систолической или диастолической дисфункции желудочков);
- некоторые морфометрические параметры (толщину стенок ЛЖ, МЖП, ПЖ и размер камер сердца — желудочков и предсердий);
- систолическое, диастолическое и среднее давление в легочной артерии (ЛА);
- признаки застоя в венах большого круга кровообращения и (косвенно) величину ЦВД.
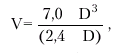
|
где V — систолический или диастолический объем ЛЖ (КСО или КДО) и D — переднезадний размер ЛЖ в систолу или диастолу (КСР или КДР). УО определяется как разница КДО и КСО, а ФВ — как отношение УО к КДО.
Таблица 2.6
Некоторые эхокардиографические показатели у здоровых лиц (М-режим)
| Показатель | Значения, мм |
| КДР лж | 38–56 |
| КСР лж | 22–38 |
| КДР пж | 15–22 |
| ТМд МЖП | 7–10 |
| ТМд ЗСЛЖ | 8–11 |
|
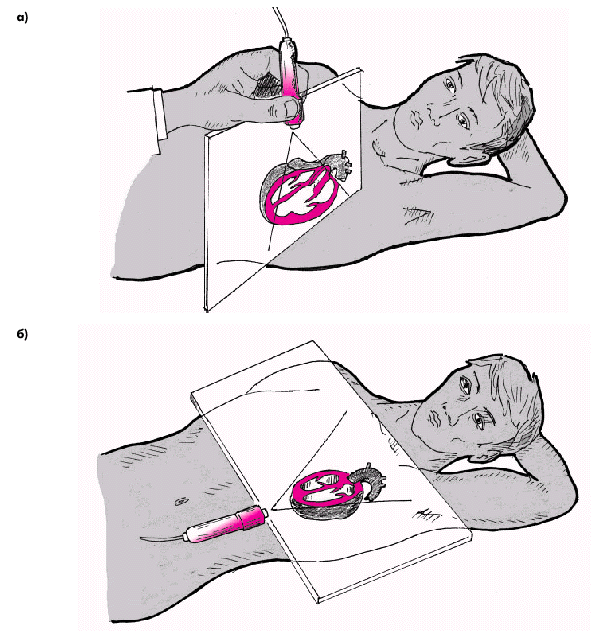
| Рис. 2.26. Схема ультразвукового сканирования из левого парастернального доступа по длинной оси левого желудочка (а) и в апикальной позиции четырехкамерного сердца (б) |
|
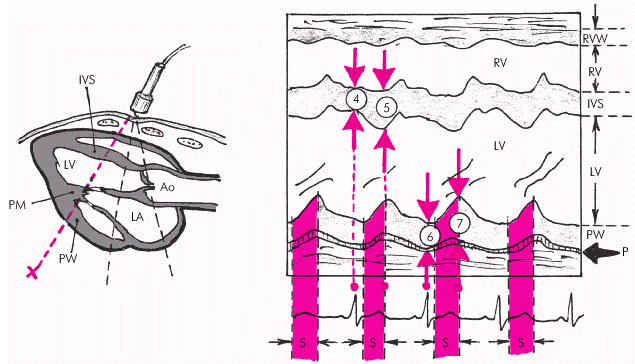
| Рис. 2.27. Схема получения одномерной ЭхоКГ при сканировании из левого парастернального доступа на уровне папиллярных мышц. LV и RV — левый и правый желудочки; LА — левое предсердие; IVS — межжелудочковая перегородка; PW — задняя стенка ЛЖ; Ао — аорта; RVW — передняя стенка ПЖ; P — перикард; PM — папиллярные мышцы; «4» и «5» — толщина МЖП во время диастолы и систолы; «6» и «7» — толщина ЗСЛЖ во время диастолы и систолы; S – систола желудочка |
 Запомните
В настоящее время большинство исследователей отказались от такого способа определения гемодинамических показателей (по L. Teicholz), поскольку расчет КДО и КСО ЛЖ согласно этой методике основан на измерении КДР и КСР лишь небольшой части ЛЖ у его основания и не учитывает всей сложной геометрии полости желудочка. Способ Teicholz не пригоден также для определения УО у большинства больных ИБС, у которых имеются локальные очаговые нарушения сократимости ЛЖ. Это требует от практического врача весьма осторожного отношения к этим измерениям и расчетам. Запомните
В настоящее время большинство исследователей отказались от такого способа определения гемодинамических показателей (по L. Teicholz), поскольку расчет КДО и КСО ЛЖ согласно этой методике основан на измерении КДР и КСР лишь небольшой части ЛЖ у его основания и не учитывает всей сложной геометрии полости желудочка. Способ Teicholz не пригоден также для определения УО у большинства больных ИБС, у которых имеются локальные очаговые нарушения сократимости ЛЖ. Это требует от практического врача весьма осторожного отношения к этим измерениям и расчетам.
|
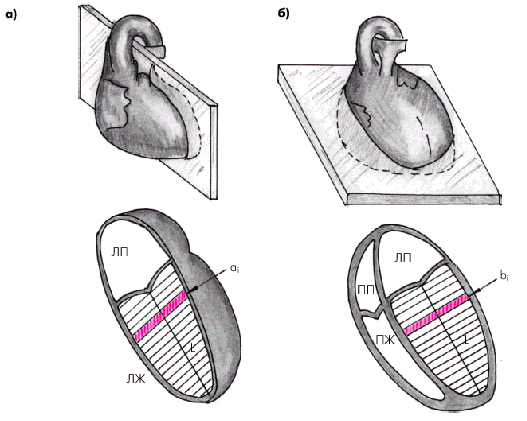
Существенно более точные результаты вычисления глобальной сократимости ЛЖ могут быть получены при количественной оценке двухмерных эхокардиограмм. Наиболее пригоден для этой цели метод дисков (модифицированный метод Симпсона [Simpson]), основанный на планиметрическом определении и суммировании площадей 20 дисков, представляющих собой своеобразные поперечные срезы ЛЖ на разных уровнях. Для расчета систолических и диастолических объемов ЛЖ получают два взаимоперпендикулярных двухмерных изображения сердца из верхушечного доступа в позициях двухкамерного и четырехкамерного сердца (рис. 2.28). После выделения курсором в обеих проекциях внутреннего контура ЛЖ последний автоматически делится на 20 дисков (ai и bi) одинаковой высоты и вычисляется их площадь (Si):
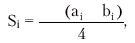
|
Для расчета объема ЛЖ (V) площади 20 дисков суммируются, и сумма умножается на высоту каждого диска ЛЖ (L/20):
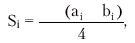
|
где L — длина ЛЖ.
Так получают значения КДО и КСО.
|
| Рис. 2.28. Эхокардиографическое определение объемов левого желудочка по методу дисков (по Симпсону): а — схема получения изображения при позиции двухкамерного сердца; б — схема получения изображения при позиции 4-х камерного сердца. Объяснение и обозначения в тексте |
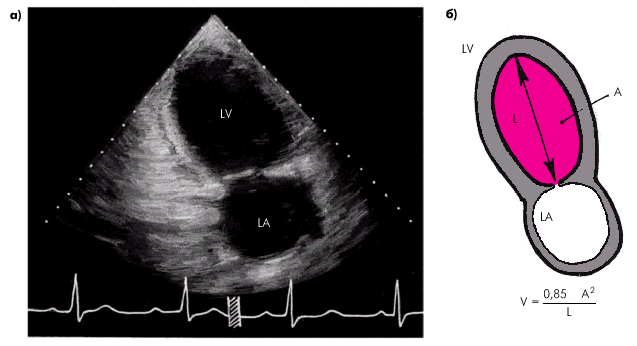
Метод “площадь–длина”. При отсутствиии региональных нарушений сократимости может быть использован еще один простой и достаточно точный метод определения УО с помощью двухмерной эхокардиографии. На эхокардиограмме четырехкамерного или двухкамерного сердца (рис. 2.29), зарегистрированной из верхушечного доступа, планиметрически определяют площадь полости ЛЖ и его длину. Объем ЛЖ (V) определяют по формуле:
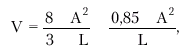
|
где А — площадь ЛЖ на изображении и L — длина полости ЛЖ.
Дальнейший расчет гемодинамических показателей проводится по классическим формулам:

|
где МО — минутный объем, УИ — ударный индекс, СИ — сердечный индекс, S — площадь поверхности тела, определяемая по специальным номограммам.
|
| Рис. 2.29. Эхокардиограмма двухкамерного сердца, зарегистрированная из апикального доступа (а), и расчет гемодинамических показателей по методу «площадь–длина» (б). V — объем ЛЖ; A — площадь ЛЖ в позиции двухкамерного сердца; L — длина полости ЛЖ |
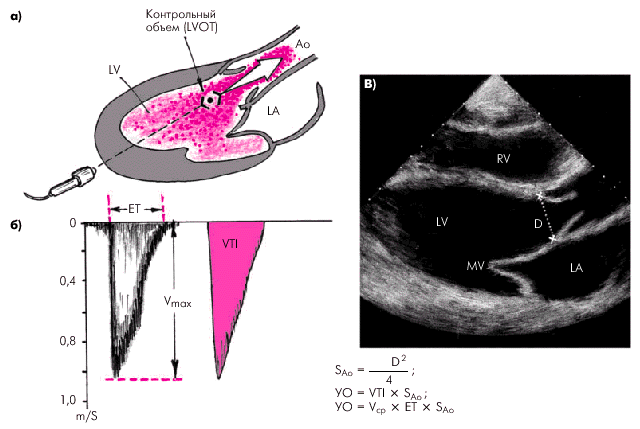
Для оценки указанных гемодинамических показателей может быть использован метод допплер-эхокардиографии, основанный на измерении величины объемного кровотока через аортальный клапан. С этой целью из верхушечного доступа (см. рис. 2.26, б) в позициях двухкамерного или пятикамерного сердца проводят допплер-локацию выходного отдела ЛЖ в импульсном режиме, устанавливая контрольный объем (“фокусируя” ультразвуковой пучок) в центре выходного тракта на 10 мм проксимальнее закрытых створок аортального клапана (рис. 2.30, а), и получают систолический спектр линейной скорости кровотока в выходном отделе ЛЖ (рис. 2.30, б). При этом автоматически рассчитывают среднюю скорость кровотока (VСР) и интеграл линейной скорости кровотока (LVОТ VTI), т.е. сумму всех ее моментных значений во время изгнания крови в аорту (площадь под кривой допплерограммы, показанной на рис. 2.30, б). Величину LVОТ VTI можно представить также как произведение VСР (см/с) на длительность периода изгнания (ЕТ) в секундах:
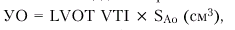
|
После этого в режиме двухмерной ЭхоКГ, зарегистрированной из парастернального доступа по длинной оси ЛЖ, в середине систолы измеряют внутренний диаметр фиброзного кольца аортального клапана (D), автоматически рассчитывая площадь поперечного сечения корня аорты (рис. 2.30, в). Для расчета УО (мл) интеграл линейной скорости кровотока (в см) умножают на площадь поперечного сечения аорты — SAo (см2):
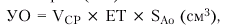
|
Понятно, что то же значение УО может быть получено при умножении средней линейной скорости кровотока (см/с) на продолжительность периода изгнания (ЕТ, в с) и площадь поперечного сечения аорты (см2):
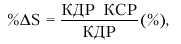
|
где КДР и КСР — конечные диастолический и систолический размеры ЛЖ.
|
| Рис. 2.30. Эхокардиографическое определение ударного объема левого желудочка с помощью допплер-ЭхоКГ (схема). а — допплер-локация (импульсный режим) выходного отдела ЛЖ (LVOT); б — систолический спектр линейной скорости кровотока в выходном отделе ЛЖ; в — двухмерная ЭхоКГ (парастернальный доступ по длинной оси ЛЖ) и измерение внутреннего диаметра фиброзного кольца аортального клапана (D). ЕТ — продолжительность изгнания крови, V max — максимальная линейная скорость кровотока, VTI — интеграл линейной скорости кровотока, S Ao — площадь поперечного сечения корня аорты |
Скорость циркулярного укорочения волокон миокарда (VCF):
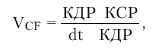
|
где dt — время сокращения ЛЖ.
При снижении сократимости миокарда ЛЖ значения обоих индексов уменьшаются, причем более чувствительным показателем считается скорость циркулярного укорочения волокон миокарда (VCF) (И.М. Хейнонен, Р.Е. Денисов). Следует помнить, что расчет приведенных индексов сократимости проводится по данным одномерной ЭхоКГ и дает лишь ориентировочное представление о сократительной функции ЛЖ. Нормальные значения %DS и VCF колеблются в довольно широких пределах.
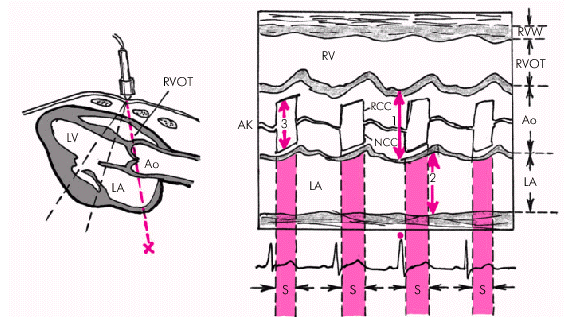
Размер левого предсердиятакже несет важную информацию о функциональном состоянии левых отделов сердца. Его увеличение у больных ХСН косвенно свидетельствует о повышении давления наполнения и снижении функции ЛЖ. Размеры ЛП обычно измеряют в М-режиме из левой парастернальной позиции (рис. 2.31). При изменении угла наклона ультразвукового луча, показанного на рисунке, получают изображение аорты и левого предсердия, которое позволяет количественно оценить размеры этих отделов сердца. Как видно на рисунке, на экране сверху вниз определяются следующие структуры сердца: передняя стенка (RVW) и выходной тракт ПЖ (RVOT), основание аорты (Ао), полость ЛП (LА), задняя стенка ЛП.
Передняя и задняя стенки основания аорты визуализируются в виде параллельных волнистых линий толщиной 2–3 мм. Они смещаются к датчику (вверх) во время систолы ЛЖ, и в противоположную сторону (вниз) — во время диастолы. Амплитуда их движения в норме достигает 10 мм. Диаметр устья аорты (“1”) измеряют от наружной поверхности ее передней стенки до внутренней поверхности задней стенки.
В центре просвета аорты обычно визуализируется движение створок аортального клапана (АК): в систолу ЛЖ они расходятся, в диастолу смыкаются, образуя на эхокардиограмме типичную замкнутую кривую, напоминающую “коробочку”. Амплитуда раскрытия аортального клапана (“3”) в начале систолы ЛЖ в норме превышает 18 мм.
Задняя стенка ЛП на одномерной эхокардиограмме в этой позиции во время систолы желудочков смещается в сторону от датчика (вниз) примерно на 8–10 мм. Диаметр ЛП (“2”) измеряют в период максимального движения задней стенки аорты вперед (на экране — вверх) в конце систолы (или в самом начале диастолы) от наружной поверхности задней стенки аорты до эндокардиальной поверхности ЛП. В норме этот размер составляет 19–33 мм.
Следует отметить, что переднезадний размер ЛП, определяемый при М-модальном исследовании из парастернального доступа, обладает минимальной чувствительностью в диагностике дилатации предсердия, поскольку увеличение этого показателя обнаруживают, как правило, лишь на поздних стадиях расширения ЛП. Поэтому более предпочтительным является расчет объема ЛП по данным двухмерной ЭхоКГ (верхушечная позиция), который аналогичен определению объема ЛЖ по методу “площадь–длина” или по методу дисков (по Simpson).
В норме размер ЛП составляет 19–33 мм. Его увеличение до 40 мм и более свидетельствует о повышении давления наполнения ЛЖ и риска застойных явлений в малом круге кровообращения.
В табл. 2.7. представлены нормальные величины некоторых эхокардиографических показателей глобальной систолической функции ЛЖ.
Таблица 2.7
Средние значения основных гемодинамических показателей по данным ЭхоКГ
| Гемодинамические показатели | М-режим | Двухмерная эхокардиограмма | ||
| Метод “площадь–длина” (апикальная позиция) | Метод дисков (по Simpson) | |||
| 4-камерная | 2-камерная | |||
| КДО м-ны (мл) | 110–145 | |||
| КДО ж-ны (мл) | ||||
| Индекс КДО (мл/м2) | 55–73 | |||
| КСО м-ны (мл) | 45–75 | |||
| КСО ж-ны (мл) | ||||
| Индекс КСО (мл/м2) | 23–38 | |||
| УО м-ны (мл) | 60–80 | |||
| УО ж-ны (мл) | ||||
| УИ (мл/м2) | 25–34 | 30–38 | 31–44 | 27–38 |
| ФВ (%) | 55–65 | |||
| МО (л/мин) | 3,5–4,5 | |||
| СИ (л/мин/м2) | 2,2–2,7 | |||
| ЛП м-ны | 19–33 мм | 41 мл | 50 мл | 41 мл |
| ЛП ж-ны | 34 мл | 36 мл | 32 мл | |
| Индекс ЛП | 14,5–29 мм/м2 | 24 мл/м2 | 21 мл/м2 | 21 мл/м2 |
| %DS (%) | 28–43 | – | – | – |
| VCF (с–1) | 0,8–1,2 | – | – | – |
|
| Рис. 2.31. Схема получения одномерной ЭхоКГ при сканировании из левого парастернального доступа на уровне створок аортального клапана. Обозначения те же. S — систола желудочков; RVOT — выносящий тракт ПЖ; RСС — правая коронарная створка аортального клапана; NСС — некоронарная створка аортального клапана; «1» — диаметр устья аорты; «2» — диаметр ЛП; «3» — амплитуда раскрытия аортального клапана |
Таким образом, основными гемодинамическими показателями, отражающими в первую очередь систолическую функцию желудочков, являются: УО, МО, СИ, ФВ, а также размеры ЛП, конечно-систолический (КСО) и конечно-диастолический (КДО) объемы ЛЖ.
Нормальные значения УО и МО, а также размеров и объемов камер сердца колеблются в широких пределах и зависят от роста, массы тела и пола пациента. Поэтому для характеристики центральной гемодинамики обычно используют индексы этих показателей, т.е. отношение последних к площади поверхности тела.
Наиболее ранним маркером уменьшения систолической функции ЛЖ является снижение ФВ ниже 40–45% (табл. 2.8). Понятно, что такое снижение ФВ, как видно из формулы его определения, как правило, сочетается с увеличением КСО и КДО, т.е. с дилатацией ЛЖ и его объемной перегрузкой. Такое сочетание особенно характерно для систолической формы ХСН. Следует, правда, иметь в виду сильную зависимость показателя ФВ от величины пред- и постнагрузки. Например, ФВ может уменьшаться не только при снижении сократимости миокарда желудочков, но и при гиповолемии (шок, острая кровопотеря и т.д.), уменьшении притока крови к правому сердцу, а также при быстром и резком подъеме АД (подробнее см. главу 1).
Таблица 2.8
Характеристика систолической функции левого желудочка в зависимости от величины ФВ
| Фракция выброса, % | Характеристика систолической функции ЛЖ |
| до 50–55 | Нормальная |
| 45–50 | Несколько сниженная |
| 35–45 | Умеренно сниженная |
| 25–35 | Значительно сниженная |
| < 25 | Резко сниженная |
Если у больного с ХСН имеется умеренно выраженная систолическая дисфункция ЛЖ, то уменьшение ФВ в течение некоторого времени может не сопровождаться снижением сердечного выброса, т.е. значений СИ. Это происходит, главным образом, в результате действия двух факторов:
- увеличения ЧСС, что способствует сохранению МО на уровне нижней границы нормы, несмотря на падение значений УО;
- включения механизма Старлинга: большее растяжение мышечного волокна умеренно дилатированного желудочка (тоногенная дилатация) способствует увеличению силы сокращения, т.е. сохранению УО почти на нормальном уровне.
Естественно, дальнейшее прогрессирование систолической дисфункции у больных ХСН приводит к уменьшению как ФВ, так и СИ и, соответственно, еще большему увеличению КСО, КДО и миогенной дилатации ЛЖ.
 Запомните
1. Важнейшими гемодинамическими показателями систолической функции ЛЖ являются сердечный индекс — СИ (в норме 2,2–2,7 л/мин/м2) и фракция выброса ЛЖ — ФВ (в норме 55–60%). 2. Умеренно выраженная систолическая дисфункция ЛЖ сопровождается: снижением ФВ ниже 40–45%; увеличением КСО и КДО (т.е. наличием умеренной дилатации ЛЖ); сохранением в течение некоторого времени нормальных значений СИ. 3. При выраженной систолической дисфункции ЛЖ происходит: дальнейшее падение величины ФВ; еще большее увеличение КДО и КСО (выраженная миогенная дилатация ЛЖ); уменьшение СИ ниже 2,2 л/мин/м2. Запомните
1. Важнейшими гемодинамическими показателями систолической функции ЛЖ являются сердечный индекс — СИ (в норме 2,2–2,7 л/мин/м2) и фракция выброса ЛЖ — ФВ (в норме 55–60%). 2. Умеренно выраженная систолическая дисфункция ЛЖ сопровождается: снижением ФВ ниже 40–45%; увеличением КСО и КДО (т.е. наличием умеренной дилатации ЛЖ); сохранением в течение некоторого времени нормальных значений СИ. 3. При выраженной систолической дисфункции ЛЖ происходит: дальнейшее падение величины ФВ; еще большее увеличение КДО и КСО (выраженная миогенная дилатация ЛЖ); уменьшение СИ ниже 2,2 л/мин/м2.
|
Методика эхокардиографической оценки диастолической функции ЛЖ описана в разделе 2.7.
Оценка систолической функции правого желудочка
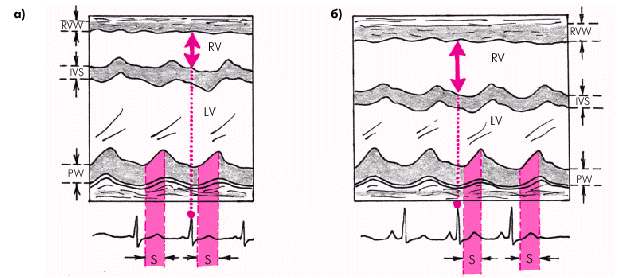
Более сложной оказывается оценка глобальной систолической функции правого желудочка (ПЖ). Неплохие результаты могут быть получены при измерении диастолического размера ПЖ при регистрации М-модальной ЭхоКГ из парастернального доступа по короткой оси сердца (рис. 2.32). В норме КДРПЖ составляет около 15–20 мм, а при дилатации ПЖ обычно превышает 26 мм. Следует помнить, что нередко при таком способе исследования полость ПЖ и эндокардиальная поверхность его передней стенки видны неотчетливо в связи с наличием большого количества трабекул.
|
| Рис. 2.32. Определение КДР правого желудочка в норме (а) и при дилатации правого желудочка (б). Измерения проводят в конце диастолы, соответствующем зубцу R ЭКГ |
Дилатация ПЖ сравнительно хорошо выявляется при двухмерном исследовании в парастернальной позиции по короткой оси, а также в апикальной позиции четырехкамерного сердца. При диагностически значимом расширении ПЖ его размеры в этих позициях равны или даже превышают размеры ЛЖ (рис. 2.33), тогда как в норме имеют место обратные отношения.
Дата добавления: 2016-04-22; просмотров: 850;
Генерация страницы за: 0.02 сек.
