Функция сократимости 5 страница
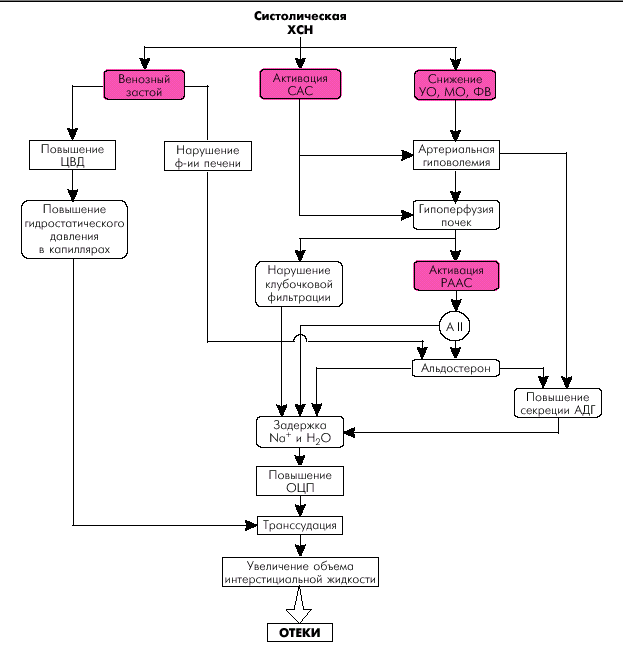
В развитии хронической СН в настоящее время большее значение придают длительной гиперактивации нейрогормонов и эндотелиальной дисфункции, сопровождающихся выраженной задержкой натрия и воды, системной вазоконстрикцией, тахикардией, развитием гипертрофии, кардиофиброза и токсическим повреждением миокарда.
| 2.3. Клиническая картина |

|
| |||||||||||||||||||
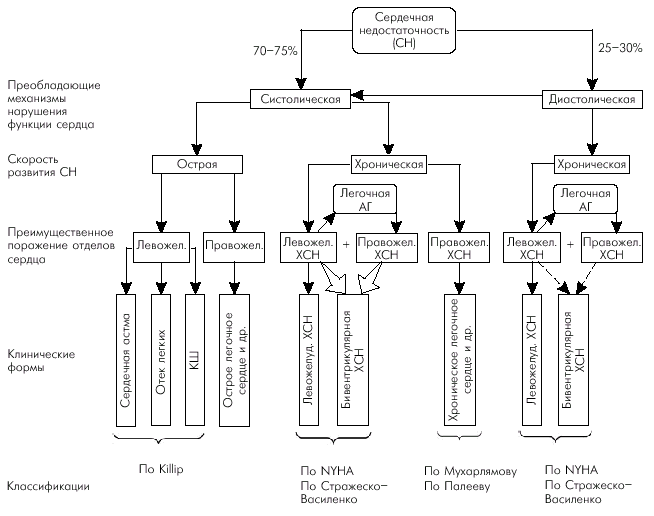
В зависимости от скорости развития симптомов СН, преимущественного поражения левых или правых отделов сердца, а также преобладания систолической или диастолической дисфункции ЛЖ, различают несколько клинических форм СН (рис. 2.7).
1. Систолическая и диастолическая СН. Систолическая СН обусловлена нарушением насосной функции сердца, а диастолическая — расстройствами расслабления миокарда желудочков. Такое деление всех случаев СН на систолическую и диастолическую достаточно условно, поскольку существует немало заболеваний, для которых характерна как систолическая, так и диастолическая дисфункция ЛЖ. Тем не менее диагностика и лечение СН с преобладанием диастолической дисфункции имеют свои существенные особенности, которые требуют специального обсуждения.
2. Острая и хроническая СН. Клинические проявления острой СН развиваются в течение нескольких минут или часов, а симптоматика хронической СН — от нескольких недель до нескольких лет от начала заболевания. Характерные клинические особенности острой и хронической СН позволяют практически во всех случаях достаточно легко различать эти две формы сердечной декомпенсации. Однако следует иметь в виду, что острая, например, левожелудочковая недостаточность (сердечная астма, отек легких) может возникать на фоне длительно текущей хронической СН. 3. Левожелудочковая, правожелудочковая, бивентрикулярная (тотальная) СН. При левожелудочковой (или “левосердечной”) недостаточности преобладает симптоматика венозного застоя крови в малом круге (одышка, удушье, отек легких, положение ортопноэ, влажные хрипы в легких и др.), а при правожелудочковой — в большом круге кровообращения (отеки, гепатомегалия, набухание шейных вен и др.). Следует все же иметь в виду, что такое четкое деление клинической картины заболевания на лево- и правожелудочковую недостаточность наиболее характерно для острой СН. Симптоматология хронической СН часто развивается по типу бивентрикулярной (тотальной) СН, когда имеет место застой крови в венах как малого, так и большого кругов кровообращения. Причем в большинстве случаев имеет место первичное поражение левых отделов сердца (постинфарктный кардиосклероз, АГ и др.), которое со временем приводит к застою крови в легких и формированию легочной артериальной гипертензии. Последняя является причиной вторичного поражения ПЖ (гипертрофия, дилатация, нарушение систолической функции) и присоединения клинических признаков правожелудочковой СН. Задержка натрия и воды, вазоконстрикция, тахикардия, ремоделирование как левых, так и правых отделов сердца, обусловленные длительной гиперактивацией САС, РААС и других нейрогормональных систем, способствуют формированию именно бивентрикулярной (тотальной) хронической СН. Только при первичном поражении ПЖ или его длительной перегрузке (например, при хроническом легочном сердце) постепенно формируется симптоматика изолированной правожелудочковой хронической СН. 4. СН с низким и высоким сердечным выбросом. В большинстве случаев систолической СН (острой или хронической) имеет место тенденция к снижению абсолютных значений сердечного выброса (уменьшение УО, МО, СИ, УИ, ФВ). Такая ситуация возникает при остром ИМ, ИБС, АГ, миокардитах и других заболеваниях. Однако в тех случаях, когда исходно имеется увеличение метаболических потребностей органов и тканей или недостаточность кислородной транспортной функции крови (гипертиреоз, хроническое легочное сердце, беременность, артерио-венозные шунты, болезнь Педжета, анемия), как правило, выявляется умеренное компенсаторное повышение сердечного выброса, обусловленное, в частности, увеличением ОЦК в результате значительной задержки натрия и жидкости под влиянием активации РААС. Ниже приведено описание отдельных клинических форм острой и хронической систолической, а также хронической диастолической СН. | |||||||||||||||||||
| |||||||||||||||||||
Наиболее частыми причинами острой СН являются:
1. Острый ИМ, в том числе:
| |||||||||||||||||||
| |||||||||||||||||||
Как видно из схемы, представленной на рис. 2.7, при наиболее распространенных заболеваниях, связанных с первичным повреждением или хронической перегрузкой ЛЖ (ИБС, постинфарктный кардиосклероз, АГ и др.), последовательно развиваются клинические признаки хронической левожелудочковой недостаточности, легочной артериальной гипертензии и правожелудочковой недостаточности. На определенных этапах сердечной декомпенсации начинают проявляться признаки гипоперфузии периферических органов и тканей, связанной как с гемодинамическими нарушениями, так и с гиперактивацией нейрогормональных систем. Это и составляет основу клинической картины бивентрикулярной (тотальной) СН, наиболее часто встречающейся в клинической практике. При хронической перегрузке ПЖ или первичном повреждении этого отдела сердца развивается изолированная правожелудочковая хроническая СН (например, хроническое легочное сердце).
Ниже приведено описание клинической картины хронической систолической бивентрикулярной (тотальной) СН.
Жалобы
Одышка (dyspnoe) — один из наиболее ранних симптомов хронической СН. Вначале одышка возникает только при физической нагрузке и проходит после ее прекращения. По мере прогрессирования болезни одышка начинает появляться при все меньшей нагрузке, а затем и в покое.
Одышка появляется в результате повышения КДД и давления наполнения ЛЖ и свидетельствует о возникновении или усугублении застоя крови в венозном русле малого круга кровообращения. Непосредственными причинами одышки у больных хронической СН являются:
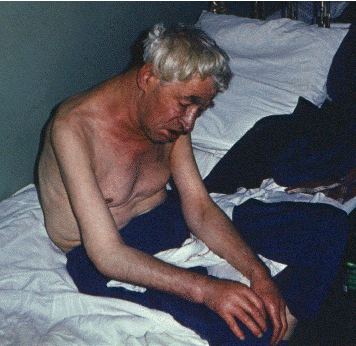
Выраженная мышечная слабость, быстрое утомление и тяжесть в нижних конечностях, появляющиеся даже на фоне небольших физических нагрузок, также относятся к ранним проявлениям хронической СН. Эти симптомы далеко не всегда коррелируют с тяжестью одышки, выраженностью отечного синдрома и других признаков СН. Они обусловлены нарушением перфузии скелетных мышц, причем не только за счет уменьшения величины сердечного выброса, но и в результате спастического сокращения артериол, вызванного высокой активностью САС, РААС, эндотелина и уменьшением расширительного резерва сосудов. Сердцебиение. Ощущение сердцебиений чаще всего связано с характерной для больных с СН синусовой тахикардией, возникающей в результате активации САС. Сердцебиения вначале появляются при физической нагрузке, а затем и в покое, как правило, свидетельствуя о прогрессирующем нарушении функционального состояния сердца. В других случаях, жалуясь на сердцебиение, больные имеют в виду ощущение сильных ударов сердца, связанных, например, с увеличением пульсового АД. Наконец, жалобы на сердцебиение и перебои в работе сердца могут указывать на наличие у больных разнообразных нарушений сердечного ритма, например, на появление фибрилляции предсердий или частую экстрасистолию. Отеки на ногах — одна из наиболее характерных жалоб больных с хронической СН. На ранних стадиях недостаточности отеки локализуются в области стоп и лодыжек, появляются у больных к вечеру, а к утру могут проходить. По мере прогрессирования СН отеки распространяются на область голеней и бедер и могут сохраняться в течение всего дня, усиливаясь к вечеру. Отеки и другие проявления отечного синдрома связаны, в первую очередь, с задержкой Nа+ и воды в организме, а также с застоем крови в венозном русле большого круга кровообращения (правожелудочковая недостаточность) и повышением гидростатического давления в капиллярном русле. Подробнее патогенез отеков описан в разделе “Осмотр”. Никтурия — увеличение диуреза в ночное время — также весьма характерный симптом, появляющийся у больных уже на ранних стадиях развития хронической СН. Абсолютное или относительное преобладание диуреза в ночное время связано с тем, что днем, когда больной большую часть времени находится в физически активном состоянии, выполняя те или иные нагрузки, начинает сказываться недостаточная перфузия почек, что сопровождается некоторым снижением диуреза. Такая гипоперфузия почек по крайней мере частично может быть связана со своеобразным адаптационным перераспределением кровотока, направленным прежде всего на обеспечение кровоснабжения жизненно важных органов (головной мозг, сердце). Ночью, когда больной находится в горизонтальном положении, а метаболические потребности периферических органов и тканей уменьшаются, почечный кровоток возрастает, и диурез увеличивается. Следует иметь в виду, что в терминальной стадии хронической СН, когда сердечный выброс и почечный кровоток резко уменьшаются даже в покое, наблюдается значительное уменьшение суточного диуреза — олигурия. К проявлениям хронической правожелудочковой (или бивентрикулярной) СН относятся также жалобы больных на боли или чувство тяжести в правом подреберье, связанные с увеличением печени и растяжением глиссоновой капсулы, а также на диспепсические расстройства (снижение аппетита, тошноту, рвоту, метеоризм и др.). Осмотр При общем осмотре больного с хронической СН прежде всего обращают внимание на некоторые объективные признаки, связанные с застоем крови в малом или большом круге кровообращения, хотя на ранних стадиях заболевания они могут отсутствовать. Положение ортопноэ (orthopnoe) — это вынужденное сидячее или полусидячее положение в постели, как правило, с опущенными вниз ногами (рис. 2.8, см. цветную вклейку в конце книги). Такое положение характерно для больных с тяжелой левожелудочковой недостаточностью и выраженным застоем крови в малом круге кровообращения. Положение ортопноэ больные занимают не только во время приступа сердечной астмы или отека легких, но и при выраженной одышке (ортопноэ), усиливающейся в горизонтальном положении (см. выше).
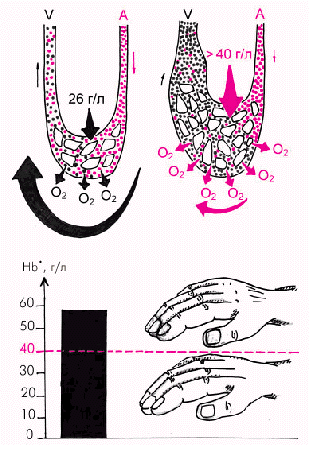
Цианоз у больных с хронической СН обусловлен замедлением кровотока на периферии, в результате чего увеличивается экстракция кислорода тканями. Это приводит к увеличению содержания восстановленного гемоглобина выше 40–50 г/л и сопровождается периферическим цианозом — акроцианозом (рис. 2.9). Акроцианоз у больных с хронической СН часто сочетается с похолоданием кожи конечностей, что также указывает на замедление периферического кровотока.
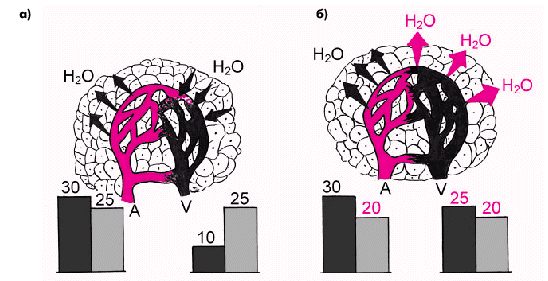
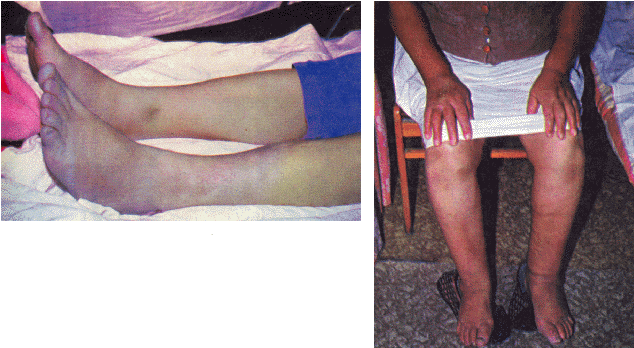
Отеки у больных с правожелудочковой или бивентрикулярной недостаточностью обусловлены рядом причин (рис. 2.10): увеличением гидростатического давления в венозном русле большого круга кровообращения, снижением онкотического давления плазмы (ОДП) в результате застоя крови в печени и нарушения синтеза белков, нарушением проницаемости сосудов, задержкой натрия и воды, вызванной активацией РААС и т.п. Однако наибольшее значение имеет повышение гидростатического давления крови. В норме (рис. 2.11, а) в венозном русле периферического кровотока гидростатичекое давление крови (темные столбики) существенно меньше онкотического (светлые столбики), что способствует поступлению воды из тканей в сосудистое русло. Наоборот, при венозном застое (рис. 2.11, б) гидростатическое давление в венозном русле может оказаться выше онкотического, что сопровождается выходом воды из сосудистого русла в ткани. Периферические отеки у больных с хронической СН локализуются обычно в местах наибольшего гидростатического давления в венах. В течение длительного времени они располагаются на нижних конечностях, вначале в области стоп и лодыжек, а затем в области голеней. Как правило, отеки симметричны, т.е. выражены одинаково на обеих ногах. Преобладание отечности одной из конечностей, как правило, свидетельствует о местном нарушении венозного кровотока, например, при одностороннем илеофеморальном тромбозе. Отеки на ногах у больных с хронической СН обычно сочетаются с акроцианозом и похолоданием конечностей. При длительном существовании отеков появляются трофические изменения кожи — ее истончение и гиперпигментация (рис. 2.12, см. цветную вклейку).
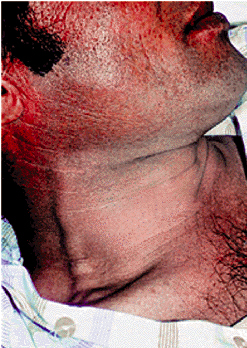
Наконец, у тяжелых больных, длительно находящихся на постельном режиме, отеки располагаются преимущественно в области крестца, ягодиц и задней поверхности бедер. Набухание шейных вен является важным клиническим признаком повышения центрального венозного давления (ЦВД), т.е. давления в правом предсердии (ПП), и застоя крови в венозном русле большого круга кровообращения (рис. 2.13, см. цветную вклейку).
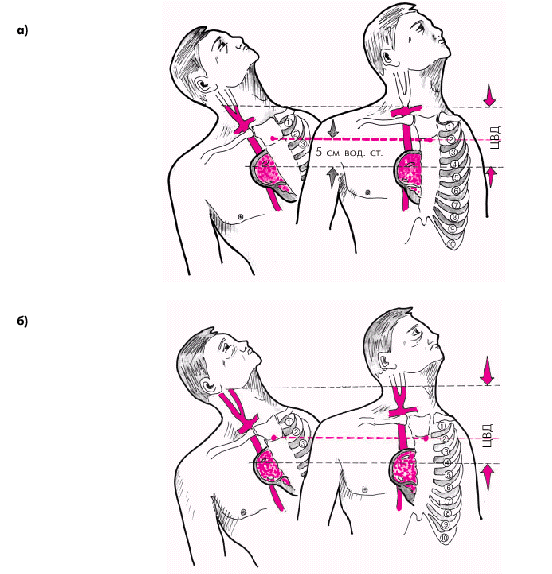
Ориентировочное представление о величине ЦВД можно составить при осмотре вен шеи. У здоровых лиц в положении лежа на спине со слегка приподнятым изголовьем (примерно под углом 45°) поверхностные вены шеи или не видны, или бывают наполненными только в пределах нижней трети шейного участка вены (рис. 2.14, а). В вертикальном положении наполнение вен уменьшается и исчезает совсем. При этом в норме уровень наполнения вен шеи на 1–3 см выше горизонтальной линии, проведенной через угол, образованный рукояткой и телом грудины (угол Людовика) и соответствующий месту прикрепления II ребра к грудине. Если учесть, что угол Людовика в любом положении пациента примерно на 5 см выше правого предсердия, то ЦВД можно измерить, определив расстояние от угла Людовика до уровня наполнения шейных вен (это расстояние измеряют строго вертикально). Прибавив к этому расстоянию 5 см, получим примерное значение ЦВД, например, 3 см + 5 см = 8 см вод. ст. При застое крови в большом круге кровообращения наполнение вен оказывается существенно выше уровня угла Людовика (более чем на 4–5 см) и сохраняется при поднимании головы и плеч и даже в вертикальном положении (рис. 2.14, б).
Абдоминально-югулярный (или гепато-югулярный) рефлюкс также является надежным показателем высокого ЦВД. Абдоминально-югулярная проба проводится путем непродолжительного (в течение 10 с) надавливания ладонью руки на переднюю брюшную стенку в околопупочной области. Исследование проводится при спокойном дыхании. Надавливание на переднюю брюшную стенку и увеличение венозного притока крови к сердцу в норме, при достаточной сократительной способности ПЖ, не сопровождаются набуханием шейных вен и увеличением ЦВД. Возможно лишь небольшое (не более 3–4 см вод. ст.) и непродолжительное (первые 5 с давления) возрастание венозного давления. У больных с бивентрикулярной (или правожелудочковой) ХСН, снижением насосной функции ПЖ и застоем в венах большого круга кровообращения абдоминально- югулярная проба приводит к усилению набухания вен шеи и возрастанию ЦВД не менее чем на 4 см вод. ст. Положительная абдоминально-югулярная проба косвенно свидетельствует не только об ухудшении гемодинамики правых отделов сердца, но и о возможном повышении давления наполнения ЛЖ, т.е. о выраженности бивентрикулярной ХСН. Оценка результатов абдоминально-югулярной пробы в большинстве случаев позволяет уточнить причину периферических отеков, особенно в тех случаях, когда отсутствует значительное расширение вен шеи или другие внешние признаки правожелудочковой недостаточности. Положительные результаты пробы свидетельствуют о наличии застоя в венах большого круга кровообращения, обусловленном правожелудочковой недостаточностью. Отрицательный результат пробы исключает сердечную недостаточность как причину отеков. В этих случаях следует думать о другом генезе отеков (гипоонкотические отеки, тромбофлебит глубоких вен голеней, прием антагонистов кальция и др.).
В терминальной стадии хронической СН нередко развивается так называемая “сердечная кахексия”, важнейшими физикальными признаками которой являются резкое снижение массы тела, уменьшение толщины подкожно-жирового слоя, атрофия височных мышц и мышц гипотенора. Ее возникновение связывают с выраженными дистрофическими изменениями внутренних органов и скелетных мышц, обусловленными критическим снижением их перфузии и длительной гиперактивацией САС, РААС и других нейрогормональных систем. По-видимому, решающее значение имеет активация системы цитокинов, в частности фактора некроза опухолей альфа (ФНОa), которые обладают прямым повреждающим действием на периферические ткани. Повышение уровня цитокинов, в первую очередь ФНОa, ассоциируется также с иммуновоспалительными реакциями. Важными причинами развития сердечной кахексии являются также нарушения функции органов брюшной полости, вызванные застоем крови в системе воротной вены: ухудшение всасывания в кишечнике, снижение белково-синтетической функции печени, выраженная анорексия, тошнота, рвота и.т.п. Исследование органов дыхания Осмотр грудной клетки. Подсчет частоты дыхательных движений (ЧДД) позволяет ориентировочно оценить степень вентиляционных нарушений, обусловленных хроническим застоем крови в малом круге кровообращения. Во многих случаях одышка у больных ХСН носит характер тахипноэ, без отчетливого преобладания объективных признаков затруднения вдоха или выдоха. В тяжелых случаях, связанных со значительным переполнением легких кровью, что ведет к повышению ригидности легочной ткани, одышка может приобретать характер инспираторного диспноэ. В случае изолированной правожелудочковой недостаточности, развившейся на фоне хронических обструктивных заболеваний легких (например, легочное сердце), одышка имеет экспираторный характер и сопровождается эмфиземой легких и другими признаками обструктивного синдрома (подробнее см. ниже). В терминальной стадии ХСН нередко появляется апериодическое дыхание Чейна– Стокса, когда короткие периоды учащенного дыхания чередуются с периодами апноэ. Причиной появления такого типа дыхания является резкое снижение чувствительности дыхательного центра к СО2 (углекислому газу), что связано с тяжелой дыхательной недостаточностью, метаболическим и дыхательным ацидозом и нарушением перфузии головного мозга у больных ХСН. При резком повышении порога чувствительности дыхательного центра у больных ХСН дыхательные движения “инициируются” дыхательным центром только при необычно высокой концентрации СО2 в крови, которая достигается лишь в конце 10–15-секундного периода апноэ. Несколько частых дыхательных движений приводят к снижению концентрации СО2 до уровня ниже порога чувствительности, в результате чего период апноэ повторяется. Аускультация легких. При хронической левожелудочковой недостаточности и длительном застое крови в малом круге кровообращения в нижних отделах легких часто выслушиваются мелкопузырчатые незвучные влажные хрипы или крепитация, обычно на фоне ослабленного везикулярного или жесткого дыхания. Эти побочные дыхательные шумы выслушиваются симметрично с обеих сторон. Крепитация нередко выслушивается при хроническом венозном интерстициальном застое крови в легких и обусловлена раскрытием на высоте максимального вдоха спавшихся альвеол. Теоретически спадение легочных альвеол во время выдоха может произойти и при отсутствии застоя крови в легких, однако объем воздуха в альвеолах, при котором это произойдет (“объем спадения альвеол”), очень мал и при обычном выдохе практически не достигается. При наличии венозного застоя крови в малом круге кровообращения и увеличении массы легочного интерстиция объем спадения альвеол увеличен и поэтому на выдохе достигается легче. Таким образом, при наличии интерстициального застоя альвеолы спадаются на выдохе уже при обычном дыхании. В результате на высоте последующего вдоха может выслушиваться крепитация. Влажные мелкопузырчатые “застойные” хрипы в легких возникают в результате гиперпродукции жидкого бронхиального секрета. Влажные хрипы обычно выслушиваются с обеих сторон, преимущественно в нижних отделах легких. При альвеолярном отеке легких, осложняющем течение ХСН, появление влажных хрипов связано с транссудацией в альвеолы небольшого количества плазмы крови, которая быстро достигает бронхов и, вспениваясь при дыхании, создает типичную аускультативную картину отека легких. В отличие от хронического венозного застоя, при альвеолярном отеке легких хрипы быстро распространяются на всю поверхность грудной клетки и становятся средне- и крупнопузырчатыми, что говорит о нахождении пенистого серозного секрета в крупных бронхах и трахее. В этих случаях у больного появляется клокочущее дыхание, слышимое на расстоянии. Дата добавления: 2016-04-22; просмотров: 981; |
Генерация страницы за: 0.023 сек.

 Запомните
Одышка, сухой непродуктивный кашель, усиливающиеся в горизонтальном положении больного с низким изголовьем (ортопноэ), а также приступы сердечной астмы и альвеолярный отек легких у больного с хронической СН относятся к типичным проявлениям левожелудочковой недостаточности и застоя крови в венозном русле малого круга кровообращения.
Запомните
Одышка, сухой непродуктивный кашель, усиливающиеся в горизонтальном положении больного с низким изголовьем (ортопноэ), а также приступы сердечной астмы и альвеолярный отек легких у больного с хронической СН относятся к типичным проявлениям левожелудочковой недостаточности и застоя крови в венозном русле малого круга кровообращения.