Функция сократимости 6 страница
Следует помнить, что в отдельных случаях у больных с хроническим застоем крови в малом круге кровообращения могут выслушиваться сухие хрипы при полном отсутствии влажных. Сухие хрипы в этих случаях возникают в результате выраженного отека и набухания слизистой бронхов невоспалительного характера. Они могут указывать на наличие застоя крови в легких только в том случае, если в анамнезе отсутствуют указания на сопутствующие бронхиальную астму или хронический бронхит.
Гидроторакс (транссудат в плевральной полости) нередко встречается у больных с бивентрикулярной ХСН. Обычно жидкость локализуется в правой плевральной полости, а количество транссудата не превышает 100–200 мл. При этом справа ниже угла лопатки и в аксиллярной области определяется небольшое притупление перкуторного звука и ослабление дыхания. Наблюдается также отклонение трахеи в сторону, противоположную скоплению транссудата. Побочные дыхательные шумы для гидроторакса не характерны.
Следует помнить, что плевральный выпот может быть симптомом не только правожелудочковой, но и левожелудочковой недостаточности, поскольку отток плевральной жидкости происходит как в вены большого круга кровообращения, так и в систему малого круга.
Исследование сердечно-сосудистой системы
Результаты пальпации, перкуссии и аускультации сердца у больных с хронической СН прежде всего определяются характером основного заболевания, осложнившегося развитием сердечной декомпенсации. Тем не менее можно выделить некоторые общие, хотя и неспецифические, признаки, характерные для большинства больных ХСН.
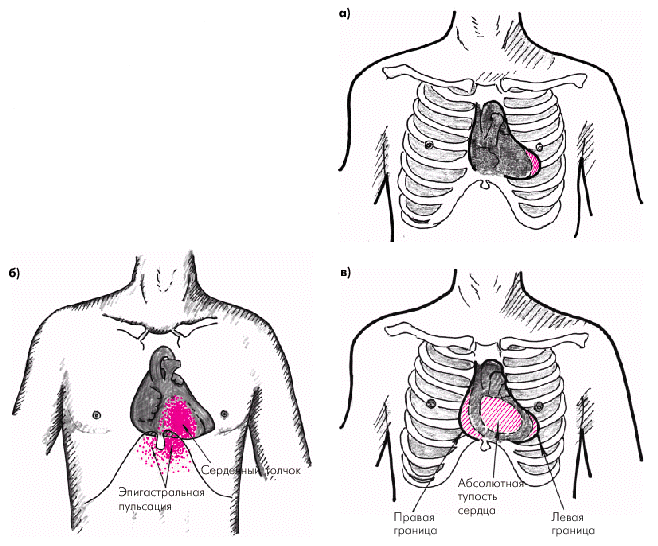
Пальпация и перкуссия сердца. Верхушечный толчок и левая граница относительной тупости сердца, как правило, смещены влево за счет расширения полости ЛЖ (рис. 2.16, а). При возникновении легочной артериальной гипертензии и вовлечении в патологический процесс правых отделов сердца пальпируются усиленный и разлитой сердечный толчок и эпигастральная пульсация, которые свидетельствуют о дилатации и гипертрофии ПЖ (рис. 2.16, б). В более редких случаях можно обнаружить смещение вправо правой границы относительной тупости и расширение абсолютной тупости сердца (рис. 2.16, в).
Следует помнить, что иногда сердечный толчок может выявляться также при значительном увеличении ЛП, поскольку оно топографически располагается позади ПЖ и при своем расширении оттесняет ПЖ кпереди. В отличие от пульсации, обусловленной гипертрофией и дилатацией ПЖ (истинный сердечный толчок), пульсация, связанная с увеличением ЛП, определяется локально слева от грудины и не распространяется на эпигастральную область.
Аускультация сердца. Тахикардия часто выявляется у больных с ХСН. Увеличение ЧСС способствует, как известно, поддержанию более высоких значений сердечного выброса, поскольку МО = УО х ЧСС. В то же время следует помнить, что тахикардия является весьма неблагоприятным фактором, ведущим к росту внутримиокардиального напряжения и величины постнагрузки на ЛЖ. Кроме того, при тахикардии происходит укорочение диастолической паузы, что неблагоприятно сказывается на диастолическом наполнении желудочков (см. главу 1).
|
| Рис. 2.16. Результаты пальпации и перкуссии сердца у больных с ХСН. а — смещение верхушечного толчка и левой границы сердца при дилатации ЛЖ; б — усиленный и разлитой сердечный толчок и эпигастральная пульсация при гипертрофии и дилатации ПЖ; в — смещение правой границы сердца при дилатации ПЖ |
При аускультации сердца у больных ХСН нередко выявляются разнообразные нарушения сердечного ритма и проводимости, в частности, фибрилляция предсердий и экстрасистолия. Сердечные аритмии не только усугубляют характерные для ХСН гемодинамические расстройства, но и существенно ухудшают прогноз больных с сердечной декомпенсацией. Диагностика нарушений сердечного ритма подробно описана в главе 3.
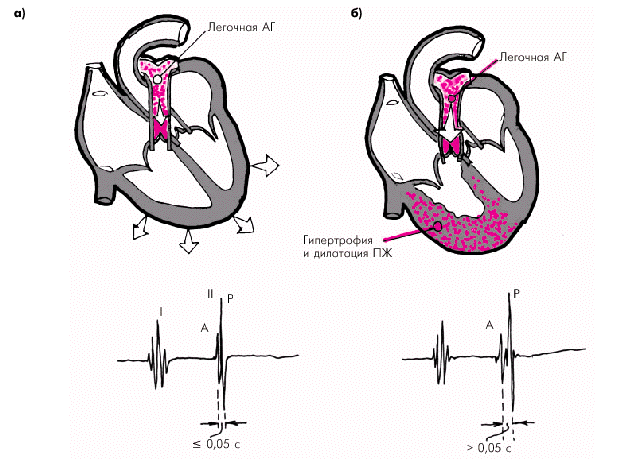
При ХСН важно оценить и правильно интерпретировать изменения громкости основных тонов сердца и появление дополнительных тонов. Ослабление I и II тонов наблюдается у многих больных ХСН, обычно указывая на уменьшение скорости сокращения и расслабления дилатированного ЛЖ. Однако при высоком давлении в ЛА во II межреберье слева от грудины может определяться акцент II тона на ЛА (рис. 2.17, а). Если одновременно замедляется изгнание крови из ПЖ (например, при его гипертрофии и/или снижении сократимости), на ЛА, помимо акцента II тона, определяется его расщепление за счет более позднего возникновения пульмонального компонента II тона (рис. 2.17, б).
|
| Рис. 2.17. Изменение II тона при повышении давления в легочной артерии (а) и сочетании легочной артериальной гипертензии с замедленным изгнанием крови из ПЖ при его гипертрофии и дилатации (б) |
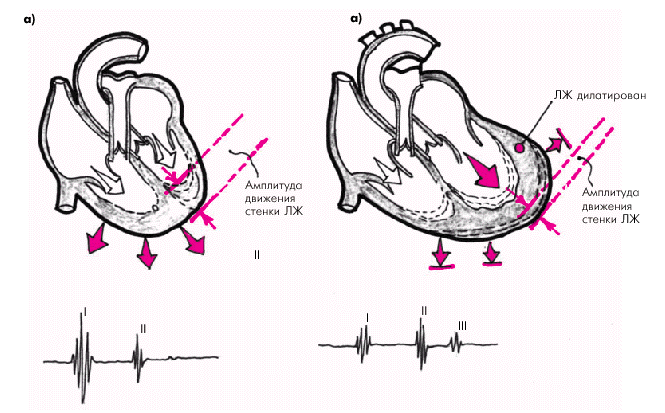
На верхушке сердца у больных ХСН с выраженной систолической дисфункцией и дилатированным желудочком нередко определяется дополнительный патологический III тон сердца и, соответственно, выслушивается трехчленный протодиастолический ритм галопа (рис. 2.18, б). Он возникает в конце фазы быстрого наполнения в результате гидравлического удара о стенку желудочка порции крови, перемещающейся под действием градиента давления из предсердия в желудочек. В норме при хорошем диастолическом тонусе сердечной мышцы и нормальном давлении в предсердии удар порции крови, поступающей из предсердия, как бы амортизируется нормально расслабляющимся миокардом желудочка (рис. 2.18, а). При любой объемной перегрузке желудочка, сопровождающейся его дилатацией, в том числе у больных ХСН, амплитуда и скорость диастолического расслабления падают и становятся существенно меньше объемной скорости кровотока из предсердия. Поэтому амортизации гидравлического удара крови о стенку дилатированного желудочка не происходит, и возникает III патологический тон сердца (рис. 2.18, б).
|
| Рис. 2.18. Формирование патологического III тона и протодиастолического ритма галопа у больного с ХСН и объемной перегрузкой желудочка. а — норма; б — протодиастолический ритм галопа |
Левожелудочковый протодиастолический ритм галопа следует выслушивать на верхушке сердца, лучше в положении больного на левом боку. При поражении ПЖ, сопровождающемся его объемной перегрузкой и дилатацией, в том числе у больных ХСН, можно выслушать правожелудочковый протодиастолический ритм галопа Он лучше определяется над мечевидным отростком или в V межреберье у левого края грудины.
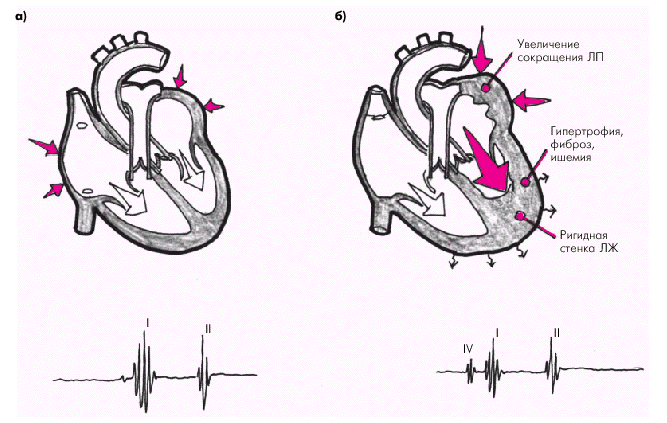
Патологический IV тон и, соответственно, пресистолический ритм галопа обычно выявляется у больных с выраженной диастолической дисфункцией ЛЖ (“жесткий”, неподатливый желудочек) в момент усиленного сокращения ЛП (рис. 2.19). Поэтому любые причины, ведущие к увеличению жесткости стенки желудочка (гипертрофия, ишемия, фиброз и др.) и давления наполнения, в том числе у больных с систолической ХСН, могут вызвать появление патологического IV тона. Наоборот, при отсутствии сокращения предсердий (мерцательная аритмия) или разобщении сокращений предсердий и желудочков (АВ-блокада III степени) IV тон не выявляется.
Следует все же помнить, что для больных с систолической ХСН и объемной перегрузкой желудочка наиболее характерно появление протодиастолического ритма галопа.
|
| Рис. 2.19. Формирование патологического IV тона у больного с ХСН при увеличении «жесткости» стенки ЛЖ (гипертрофия, ишемия, фиброз). а — норма; б — пресистолический ритм галопа |
 Запомните
1. Патологический III тон и, соответственно, протодиастолический ритм галопа — важнейший аускультативный признак объемной перегрузки желудочка, сопровождающейся его дилатацией. У больных с систолической формой ХСН ритм галопа — это “крик сердца о помощи” (В.П. Образцов). Он появляется при резком ухудшении сократимости и снижении амплитуды и скорости диастолического расслабления сердечной мышцы. 2. Патологический IV тон сердца и пресистолический ритм галопа менее характерны для систолической ХСН и возникает только при значительной ригидности стенки желудочка, обусловленной гипертрофией миокарда, фиброзом сердечной мышцы или выраженной ишемией, и свидетельствует о наличии сопутствующей диастолической дисфункции ЛЖ и повышении давления наполнения. Запомните
1. Патологический III тон и, соответственно, протодиастолический ритм галопа — важнейший аускультативный признак объемной перегрузки желудочка, сопровождающейся его дилатацией. У больных с систолической формой ХСН ритм галопа — это “крик сердца о помощи” (В.П. Образцов). Он появляется при резком ухудшении сократимости и снижении амплитуды и скорости диастолического расслабления сердечной мышцы. 2. Патологический IV тон сердца и пресистолический ритм галопа менее характерны для систолической ХСН и возникает только при значительной ригидности стенки желудочка, обусловленной гипертрофией миокарда, фиброзом сердечной мышцы или выраженной ишемией, и свидетельствует о наличии сопутствующей диастолической дисфункции ЛЖ и повышении давления наполнения.
|
Артериальный пульс. Изменения артериального пульса у больных ХСН зависят от стадии сердечной декомпенсации, выраженности гемодинамических расстройств и наличия нарушений сердечного ритма и проводимости. В тяжелых случаях артериальный пульс частый (pulsus frequens), нередко аритмичный (pulsus irregularis), слабого наполнения и напряжения (pulsus parvus et tardus). Уменьшение величины артериального пульса и его наполнения, как правило, указывают на значительное снижение УО и скорости изгнания крови из ЛЖ.
При наличии мерцательной аритмии или частой экстрасистолии у больных ХСН важно определить дефицит пульса (pulsus deficiens). Он представляет собой разность между числом сердечных сокращений и частотой артериального пульса. Дефицит пульса чаще выявляется при тахисистолической форме мерцательной аритмии (см. главу 3) в результате того, что часть сердечных сокращений возникает после очень короткой диастолической паузы, во время которой не происходит достаточного наполнения желудочков кровью. Эти сокращения сердца происходят как бы “впустую” и не сопровождаются изгнанием крови в артериальное русло большого круга кровообращения. Поэтому число пульсовых волн оказывается значительно меньшим, чем количество сердечных сокращений. Естественно, при уменьшении сердечного выброса дефицит пульса возрастает, свидетельствуя о значительном снижении функциональных возможностей сердца.
Альтернирующий пульс (pulsus alternans) характеризуется регулярным чередованием пульсовых волн большой и малой амплитуды при правильном (чаще синусовом) ритме (рис. 2.20). Чаще всего альтернирующий пульс можно обнаружить у больных с тяжелой левожелудочковой миокардиальной недостаточностью, главным образом, у пациентов с АГ и ИБС. Альтернирующий пульс сочетается с таким же регулярным изменением величины ударного выброса и громкости тонов сердца.
Причины альтернирующего пульса у больных ХСН до конца не выяснены. Полагают, что это связано с выраженной неоднородностью мышцы ЛЖ, некоторые участки которого, например, области ишемизированного “гибернирующего” миокарда (см. главу 5), отвечают механическим сокращением не на каждый приходящий к ним электрический импульс. Это может быть связано, например, с более продолжительным рефрактерным периодом кардиомиоцитов, расположенных в данной ишемизированной зоне, или с другими причинами. Кстати, в части случаев альтернирующий пульс сочетается с такой же регулярной альтернацией желудочковых комплексов QRS на ЭКГ (электрическая альтернация).
Так или иначе, появление альтернирующего пульса у больных ХСН является весьма неблагоприятным признаком, указывающим на тяжесть гемодинамических расстройств.
Артериальное давление. В тех случаях, когда у больного ХСН до появления симптомов сердечной декомпенсации отсутствовала артериальная гипертензия (АГ), уровень АД по мере прогрессирования СН нередко снижается. В тяжелых случаях систолическое АД (САД) достигает 90–100 мм рт. ст., а пульсовое АД — около 20 мм рт. ст., что связано с резким снижением сердечного выброса.
| Рис. 2.20. Альтернирующий пульс (PS) и электрическая альтернация (ЭКГ) | 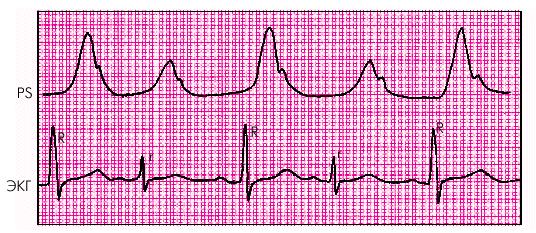
|
 Запомните
Если пульсовое АД не превышает 20 мм рт. ст. и имеется отчетливое снижение систолического АД, величина сердечного индекса в большинстве случаев не превышает 2,2 л/мин/м2. Запомните
Если пульсовое АД не превышает 20 мм рт. ст. и имеется отчетливое снижение систолического АД, величина сердечного индекса в большинстве случаев не превышает 2,2 л/мин/м2.
|
У больных АГ цифры АД могут быть повышены, но в терминальной стадии ХСН, как правило, имеется отчетливая тенденция к снижению давления.
Дата добавления: 2016-04-22; просмотров: 1206;
