Исследование других органов 4 страница
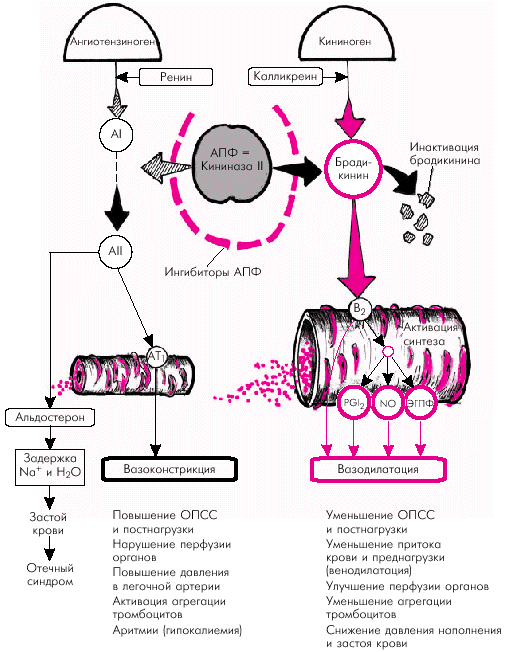
1. Расширение сосудов (артериол и вен) обусловлено, прежде всего, уменьшением сосудосуживающих влияний самого АII. Однако следует помнить, что АПФ не только катализирует превращение АI в АII, но одновременно регулирует функциональное состояние калликреин-кининовой системы, являясь ферментом (кининаза II), инактивирующим один из наиболее мощных вазодилататоров организма — брадикинин (рис. 2.38). В результате подавления активности АПФ лекарственными препаратами, относящимися к его ингибиторам, увеличивается концентрация в крови брадикинина и развивается вазодилатация. Брадикинин, в свою очередь, стимулирует секрецию эндотелиальных факторов расслабления (PGI2, NO, ЭГПФ), также обладающих выраженным вазодилатирующим и антиагрегантным эффектами.
В результате происходит системная артериальная вазодилатация, сопровождающаяся снижением ОПСС, системного АД и величины постнагрузки на ЛЖ. Венозная дилатация, развивающаяся под действием ингибиторов АПФ, способствует уменьшению притока крови к сердцу, снижению давления наполнения и, соответственно, величины преднагрузки.
2. Под действием ингибиторов АПФ уменьшается синтез альдостерона в надпочечниках, что сопровождается снижением альдостеронзависимой реабсорбции Nа+ и воды в дистальных канальцах почек. Одновременно уменьшается секреция ионов К+.
3. Снижая содержание циркулирующего АII, ингибиторы АПФ уменьшают ангиотензинзависимую реабсорбцию Nа+ и воды в проксимальных канальцах. Таким образом, происходящее под действием ингибиторов АПФ уменьшение задержки Nа+ и воды также ведет к уменьшению ОЦК и величины преднагрузки.
4. Наконец, ингибиторы АПФ подавляют стимулированное АII образование норадреналина и, соответственно, снижают активность САС.
 Запомните
Ингибиторы АПФ, воздействуя на гуморальную (эндокринную) РААС и угнетая образование циркулирующего ангиотензина II, способствуют выраженной гемодинамической разгрузке сердца и снижению величины пред- и постнагрузки. Эти эффекты ингибиторов АПФ обеспечиваются: системной вазодилатацией артериол (уменьшение постнагрузки) и вен (уменьшение преднагрузки); уменьшением синтеза альдостерона в надпочечниках и снижением альдостеронзависимой реабсорбции Nа+ и воды в дистальных канальцах почек (снижение ОЦК и величины преднагрузки); уменьшением ангиотензинзависимой реабсорбции Nа+ и воды в проксимальных канальцах почек (снижение ОЦК и преднагрузки); уменьшением активности САС. Запомните
Ингибиторы АПФ, воздействуя на гуморальную (эндокринную) РААС и угнетая образование циркулирующего ангиотензина II, способствуют выраженной гемодинамической разгрузке сердца и снижению величины пред- и постнагрузки. Эти эффекты ингибиторов АПФ обеспечиваются: системной вазодилатацией артериол (уменьшение постнагрузки) и вен (уменьшение преднагрузки); уменьшением синтеза альдостерона в надпочечниках и снижением альдостеронзависимой реабсорбции Nа+ и воды в дистальных канальцах почек (снижение ОЦК и величины преднагрузки); уменьшением ангиотензинзависимой реабсорбции Nа+ и воды в проксимальных канальцах почек (снижение ОЦК и преднагрузки); уменьшением активности САС.
|
|
| Рис. 2.38. Функциональная взаимосвязь ренин-ангиотензиновой (РАС) и калликреин-кининовой систем. Показано влияние ангиотензин-превращающего фермента (АПФ) на функциональное состояние обеих систем. Объяснение в тексте |
Показания
Лечение ингибиторами АПФ показано у большинства больных ХСН, независимо от генеза, стадии сердечной недостаточности и функционального класса ХСН. К числу наиболее частых клинических ситуаций, при которых целесообразно назначение ингибиторов АПФ (в качестве монотерапии или в комбинации с диуретиками, сердечными гликозидами и/или b-адреноблокаторами), относятся:
- бессимптомная систолическая дисфункция ЛЖ (ФВ менее 40%), не сопровождающаяся явными клиническими симптомами недостаточности (например, больные, перенесшие ИМ);
- начальные стадии ХСН (ФК I–II NYHA) с минимальными клиническими проявлениями;
- ХСН ФК III–IV как на фоне синусового ритма, так и в случае фибрилляции и трепетания предсердий или желудочковых нарушений сердечного ритма;
- ХСН на фоне АВ-блокады или синдрома слабости синусового узла (СССУ);
- ХСН на фоне артериальной гипертензии (АГ);
- ХСН на фоне сахарного диабета, в том числе при диабетической нефропатии.
В настоящее время доказана эффективность ингибиторов АПФ практически у всех больных с сердечной недостаточностью, независимо от уровня активности почечно-надпочечниковой (гуморальной) РААС, в том числе при высокоренинной и низкоренинной формах ХСН.
Побочные эффекты
При лечении ингибиторами АПФ побочные эффекты в целом развиваются у 7–9% больных ХСН. К числу наиболее клинически значимых побочных эффектов ингибиторов АПФ относятся:
- артериальная гипотензия, в том числе ортостатическая (у 4–5% больных);
- гиперкалиемия (до 1,5% больных);
- ангионевротический отек гортани (менее 1%);
- ухудшение функции почек при исходной ХПН;
- сухой кашель (2–6% больных).
Артериальная гипотензия встречается у 4–5% больных ХСН, даже при правильном назначении ингибиторов АПФ. Наиболее часто артериальная гипотензия развивается в первые 1–3 дня от начала лечения. Следует помнить, что риск артериальной гипотензии увеличивается:
- при исходно низких цифрах систолического АД (100–120 мм рт. ст.);
- при одновременном назначении больным ХСН диуретиков, особенно в больших дозах, поскольку венозная дилатация и снижение ОЦК при применении ингибиторов АПФ могут усугублять признаки гиповолемии и снижения давления наполнения ЛЖ, свойственные мочегонным средствам;
- при аортальном стенозе, митральном стенозе или обструктивном варианте ГКМП, так как венозная и артериальная вазодилатация при фиксированном сердечном выбросе может привести к еще большему падению СИ и критическому снижению АД;
- при одновременном приеме ЛС, способствующих дополнительному снижению АД (нитратов, ингибиторов медленных кальциевых каналов, b-адреноблокаторов и др.);
- при назначении сравнительно высоких начальных доз ингибиторов АПФ;
- при гипонатриемии (меньше 130 ммоль/л).
Особенно тяжелая артериальная гипотензия наблюдается у больных с высокоренинной формой ХСН с высоким содержанием циркулирующего ангиотензина II. Для этой формы заболевания характерны низкое пульсовое АД (меньше 20 мм рт. ст.), высокое ЦВД (шейные вены набухают в вертикальном положении пациента), признаки гипоперфузии периферических органов (холодные на ощупь, бледно-цианотические конечности) и гипонатриемия (меньше 130 ммоль/л), развивающаяся при длительном употреблении мочегонных средств. В этих случаях, как правило, наблюдаются выраженная систолическая дисфункция с критическим снижением сердечного выброса и ФВ, высокое давление наполнения желудочков, выраженный отечный синдром, рефрактерный к действию сердечных гликозидов, мочегонных и вазодилататоров. Единственным эффективным и патогенетически оправданным средством лечения высокоренинной формы ХСН являются ингибиторы АПФ. Однако быстрая гемодинамическая разгрузка сердца, наступающая после назначения ингибиторов АПФ в первые 1–2 дня лечения, может сопровождаться еще большим, хотя и временным, снижением СИ и выраженной артериальной гипотензией.
 Запомните
Для того чтобы избежать резкого снижения АД при назначении ингибиторов АПФ, следует придерживаться нескольких простых правил. 1. Не назначать ингибиторы АПФ больным с исходным уровнем САД ниже 85–90 мм рт. ст. 2. Начинать лечение больных ХСН с возможно более малых суточных доз ингибиторов, постепенно наращивая эти дозы. 3. За 2–3 дня до начала лечения ингибиторами АПФ следует по возможности отменить или в 2–3 раза уменьшить дозы диуретиков, бета-адреноблокаторов или блокаторов медленных кальциевых каналов. В дальнейшем после стабилизации уровня АД можно вернуться к разумному назначению этих препаратов, желательно в меньших дозах. 4. Больным с высоким риском артериальной гипотензии целесообразно в течение первых 1–2 дней после начала лечения назначить постельный режим. 5. При необходимости следует добавить к лечению ЛС, обладающие положительным инотропным действием (например, сердечные гликозиды), а при остро возникшем снижении АД — внутривенное капельное введение 0,9% раствора натрия хлорида, восстанавливающего ОЦК, приток крови к сердцу и СИ. Запомните
Для того чтобы избежать резкого снижения АД при назначении ингибиторов АПФ, следует придерживаться нескольких простых правил. 1. Не назначать ингибиторы АПФ больным с исходным уровнем САД ниже 85–90 мм рт. ст. 2. Начинать лечение больных ХСН с возможно более малых суточных доз ингибиторов, постепенно наращивая эти дозы. 3. За 2–3 дня до начала лечения ингибиторами АПФ следует по возможности отменить или в 2–3 раза уменьшить дозы диуретиков, бета-адреноблокаторов или блокаторов медленных кальциевых каналов. В дальнейшем после стабилизации уровня АД можно вернуться к разумному назначению этих препаратов, желательно в меньших дозах. 4. Больным с высоким риском артериальной гипотензии целесообразно в течение первых 1–2 дней после начала лечения назначить постельный режим. 5. При необходимости следует добавить к лечению ЛС, обладающие положительным инотропным действием (например, сердечные гликозиды), а при остро возникшем снижении АД — внутривенное капельное введение 0,9% раствора натрия хлорида, восстанавливающего ОЦК, приток крови к сердцу и СИ.
|
Ухудшение функции почек у некоторых больных ХСН (около 1,5%) на фоне лечения ингибиторами АПФ связано со свойством этих препаратов снижать уровень фильтрационного давления в клубочках вследствие значительного уменьшения тонуса выносящих артериол клубочков. Этот эффект усугубляется в связи с тем, что большинство ингибиторов АПФ выводится из организма исключительно почками. Это свойство ингибиторов АПФ используется при лечении больных сахарным диабетом и диабетической нефропатией, у которых изначально внутриклубочковое фильтрационное давление повышено. Однако в других случаях, когда скорость клубочковой фильтрации снижена менее 30 мл/ч, на фоне приема ингибиторов АПФ может увеличиваться протеинурия и азотемия.
Особенно значительные нарушения функции почек, вплоть до развития тяжелой почечной недостаточности, возможны при выраженных стенозах почечных артерий, у которых по понятным причинам уровень исходного фильтрационного давления и скорость фильтрации очень низкие. Риск ухудшения функции почек возрастает также у лиц старше 70 лет, у пациентов с низкими значениями ФВ и СИ и при одновременном приеме диуретиков.
 Запомните
Чтобы избежать значительного ухудшения функции почек при назначении ингибиторов АПФ необходимо: 1. Не назначать ингибиторы АПФ больным с выраженным двусторонним стенозом почечных артерий. 2. Не использовать ингибиторы АПФ у больных с уровнем креатинина больше 265 мкмоль/л. 3. Контролировать уровень протеинурии креатинина в крови по крайней мере в течение первых недель лечения ингибиторами. 4. С особой осторожностью применять ингибиторы АПФ у больных с периферическим атеросклерозом, которые могут иметь недиагностированный или клинически не проявляющийся стеноз почечных артерий. Запомните
Чтобы избежать значительного ухудшения функции почек при назначении ингибиторов АПФ необходимо: 1. Не назначать ингибиторы АПФ больным с выраженным двусторонним стенозом почечных артерий. 2. Не использовать ингибиторы АПФ у больных с уровнем креатинина больше 265 мкмоль/л. 3. Контролировать уровень протеинурии креатинина в крови по крайней мере в течение первых недель лечения ингибиторами. 4. С особой осторожностью применять ингибиторы АПФ у больных с периферическим атеросклерозом, которые могут иметь недиагностированный или клинически не проявляющийся стеноз почечных артерий.
|
Следует подчеркнуть, что начальные стадии ХПН с уровнем креатинина не выше 265 мкмоль/л и систолическим давлением больше 90 мм рт. ст. не являются абсолютным противопоказанием для лечения ингибиторами АПФ.
Ангионевротический отекявляется редким, но наиболее грозным осложнением лечения ингибиторами АПФ. Он возникает в результате аллергической реакции, в основе которой лежит высокая концентрация брадикинина, сопровождающая лечение данными препаратами (см. выше). При развитии отека языка, гортани, глотки следует немедленно ввести адреналин и прекратить прием ингибиторов АПФ.
Гиперкалиемия может развиться при применении любых ингибиторов АПФ, вызывающих, как известно, задержку ионов К+ в организме. Это следует учитывать при выборе диуретической терапии, если она применяется в комбинации с ингибиторами АПФ. Прием ингибиторов АПФ нельзя сочетать с применением калийсберегающих диуретиков (триампур, верошпирон) или препаратов калия. Риск развития гиперкалиемии возрастает у больных ХСН старческого возраста в связи со снижением у них функции почек, а также при сахарном диабете, гиперальдостеронизме и применении НПВС.
Сухой кашельявляется самым частым побочным эффектом лечения ингибиторами АПФ. Он появляется обычно через несколько недель от начала лечения. Кашель при приеме этих препаратов обусловлен высоким уровнем брадикинина, субстанции Р и простагландинов, которые, воздействуя, в частности, на кининовые рецепторы, богато представленные в легких, вызывают кашлевой рефлекс. Нередко упорный сухой кашель является причиной отмены ингибиторов АПФ.
Применение ингибиторов АПФ
При лечении больных ХСН ингибиторами АПФ следует придерживаться некоторых общих принципов, рекомендованных Европейским обществом кардиологов (1997).
1. Отменить диуретики, как минимум, за 24 ч до применения ингибитора АПФ.
2. В течение 2–3-х часов после первого приема ингибиторов АПФ необходимо врачебное наблюдение (контроль АД, риск возникновения ангионевротического отека гортани и др.).
3. Лечение ингибиторами АПФ следует начинать с минимальной дозы препарата.
4. На начальном этапе лечения или при увеличении дозы препарата через 3–5 дней следует контролировать функцию почек (креатинин сыворотки крови, относительная плотность мочи, диурез и др. показатели) и содержание электролитов крови (К+, Nа+). В дальнейшем контроль проводится каждые 3 и 6 мес.
5. Прием ингибиторов АПФ нельзя сочетать с применением калийсберегающих диуретиков, препаратов калия и НПВС.
Следует учитывать также рекомендации, приведенные выше. В табл. 2.11. представлены ориентировочные начальные и поддерживающие дозы наиболее часто используемых в России ингибиторов АПФ.
Таблица 2.11
Начальная и поддерживающая дозы ингибиторов АПФ при лечении больных с хронической сердечной недостаточностью
| Препарат | Начальная доза, мг в сутки | Поддерживающая доза, мг в сутки |
| Беназеприл | 2,5 | до 5–10 |
| Каптоприл | 18,75 (в 3 приема) | до 50–75 (в 3 приема) |
| Эналаприл | 2,5 | до 10–20 (в 2 приема) |
| Лизиноприл | 2,5 | до 5–20 (1 раз в сутки) |
| Квинаприл | 2,5–5 | до 10–20 (в 2 приема) |
| Периндоприл | ||
| Рамиприл | 1,25–2,5 | 2,5–5 |
Противопоказания
Применение ингибиторов АПФ противопоказано при следующих состояниях.
1. Беременность.
2. Индивидуальная непереносимость препарата.
3. Двусторонний или выраженный односторонний стеноз почечных артерий.
4. Выраженная исходная артериальная гипотензия (САД ниже 85–90 мм рт. ст.). 5. Выраженное снижение функции почек с азотемией.
6. Аортальный стеноз, митральный стеноз, ГКМП (обструктивный вариант).
 Запомните
Особую осторожность при применении ингибиторов АПФ требуют следующие клинические ситуации, не являющиеся абсолютным противопоказанием к назначению этих препаратов: исходные значения САД от 90 до 120 мм рт ст.; начальные стадии ХПН (при уровне креатинина сыворотки ниже 265 мкмоль/л); возраст больных старше 70 лет; больные с исходно сниженной скоростью клубочковой фильтрации; больные с атеросклерозом периферических артерий; больные с аутоиммунными заболеваниями; печеночная недостаточность (при повышении активности АлАТ и АсАТ более чем в два раза); больные с обструктивными заболеваниями легких; снижение концентрации Nа+ в сыворотке крови ниже 130 ммоль/л (один из признаков высокоренинной формы ХСН). Запомните
Особую осторожность при применении ингибиторов АПФ требуют следующие клинические ситуации, не являющиеся абсолютным противопоказанием к назначению этих препаратов: исходные значения САД от 90 до 120 мм рт ст.; начальные стадии ХПН (при уровне креатинина сыворотки ниже 265 мкмоль/л); возраст больных старше 70 лет; больные с исходно сниженной скоростью клубочковой фильтрации; больные с атеросклерозом периферических артерий; больные с аутоиммунными заболеваниями; печеночная недостаточность (при повышении активности АлАТ и АсАТ более чем в два раза); больные с обструктивными заболеваниями легких; снижение концентрации Nа+ в сыворотке крови ниже 130 ммоль/л (один из признаков высокоренинной формы ХСН).
|
Диуретики
Диуретики — это ЛС, которые оказывают избирательное действие на почки, вследствие чего угнетается реабсорбция Nа+ и/или воды в канальцах и усиливается диурез. Диуретики издавна применяются для лечения больных ХСН. Их эффективность при сердечной декомпенсации связана главным образом с уменьшением ОЦК, снижением ОПСС и притока крови к сердцу и, следовательно, величины пред- и постнагрузки. Таким образом, под влиянием диуретиков происходит преимущественно гемодинамическая разгрузка сердца.
Диуретики следует рассматривать как симптоматическое средство, которое целесообразно использовать только при наличии клинических признаков избыточной задержки жидкости в организме или для профилактики отечного синдрома после его устранения. К сожалению, большинство мочегонных препаратов, несмотря на клиническую эффективность и незбежность их применения у многих больных ХСН с застоем крови в легких и отечным синдромом, оказывают значительное влияние на активность нейрогуморальных систем, ответственных за прогрессирование ХСН (см. выше). Речь идет о рефлекторном увеличении под действием диуретиков активности ренина, повышении уровня ангиотензина II, концентрации альдостерона и катехоламинов. Такая рефлекторная реакция связана главным образом со снижением под влиянием диуретиков ОЦК. Поэтому диуретические ЛС, по меньшей мере, не следует применять у больных ХСН в качестве монотерапии; во всех случаях их целесообразно сочетать с ингибиторами АПФ, b-адреноблокаторами или сердечными гликозидами.
Механизм действия
В зависимости от локализации и механизма действия различают 4 группы диуретиков (рис. 2.39).
1. Диуретики, действующие на проксимальные извитые канальцы нефрона (ингибиторы карбоангидразы и осмотические диуретики).
2. Петлевые диуретики (фуросемид, буметанид, этакриновая кислота).
3. Диуретики, действующие преимущественно в области дистальных извитых канальцев (тиазидные и нетиазидные производные сульфаниламидов).
4.
Диуретики, действующие в области собирательных трубок:
- прямые калийсберегающие антагонисты альдостерона (спиронолактон);
- непрямые калийсберегающие антагонисты альдостерона (триамтерен, амилорид).

|
| Рис. 2.39. Локализация действия основных групп диуретиков |
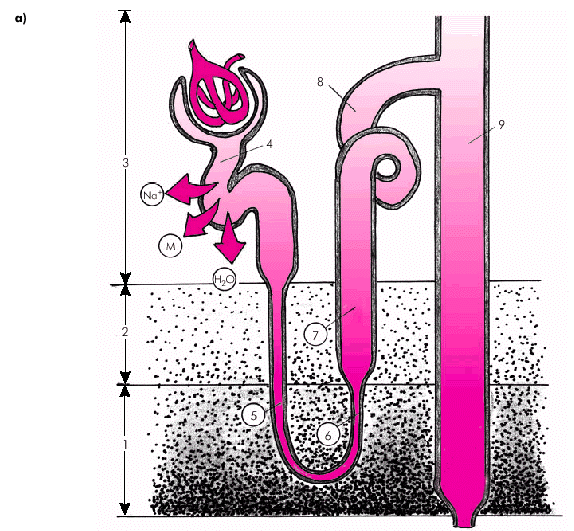
Для лучшего понимания механизмов действия различных диуретических средств необходимо вспомнить, как осуществляется реабсорбция Nа+, К+, Сl– и воды в почечных канальцах. Около 70% профильтровавшихся в клубочках ионов Na+, K+, Сl–, фосфатов, мочевины, бикарбонатов, глюкозы, аминокислот и других веществ реабсорбируются в проксимальных извитых почечных канальцах. Здесь же всасывается осмотически эквивалентное количество воды, поэтому канальцевая жидкость в этом отделе сохраняет изоосмию по отношению к плазме, т.е. моча не концентрируется и не разводится. Это так называемая облигатная (обязательная) реабсорбция воды и осмотически активных веществ, которая не зависит от потребностей организма (рис. 2.40, а).
В нисходящем тонком сегменте петли Генле, проницаемом только для воды, под действием вертикального концентрационного градиента, существующего в ткани нормально функционирующей почки, происходит пассивная реабсорбция воды из просвета канальца в интерстициальную ткань почек. В восходящем тонком сегменте петли Генле, также проницаемом только для воды, канальцевая жидкость движется по направлению к наружной зоне мозгового вещества, где концентрация осмотически активных веществ ниже, чем у поворота петли. Поэтому вода здесь вновь частично поступает из интерстициальной ткани почки в просвет канальца (рис. 2.40, б).
Восходящий толстый отдел петли Генле непроницаем для воды и проницаем для Na+. Здесь продолжается реабсорбция Na+, но уже без эквивалентного количества воды, как в проксимальном канальце. Поэтому концентрация канальцевой жидкости снижается, происходит ее разведение (рис. 2.40, в).
Наконец, в дистальных извитых канальцах и собирательных трубках происходит факультативная реабсорбция Na+, воды и мочевины, интенсивность которой прямо зависит от потребностей организма: при этом всасывание воды и мочевины регулируется антидиуретическим гормоном (АДГ), а Na+ — альдостероном (рис. 2.40, в).
|
| Рис. 2.40.а. Облигатная (обязательная) и факультативная реабсорбция Nа + и воды в почках. Облигатная реабсорбция осмотически активных веществ и воды в проксимальных извитых канальцах; 1 и 2 —глубокая и наружная зоны мозгового вещества; 3 — корковое вещество; 4 — проксимальный извитой каналец; 5 и 6 —тонкий нисходящий и восходящий сегменты петли Генле; 7 — восходящий толстый сегмент петли Генле; 8 — дистальный извитой каналец; 9 — собирательная трубка; 10 — концентрационный градиент осмотически активных веществ; М — мочевина |

|
| Рис. 2.40.б. Облигатная (обязательная) и факультативная реабсорбция Nа + и воды в почках. Реабсорбция воды в петле Генле в соответствии с концентрационным градиентом осмотически активных веществ |
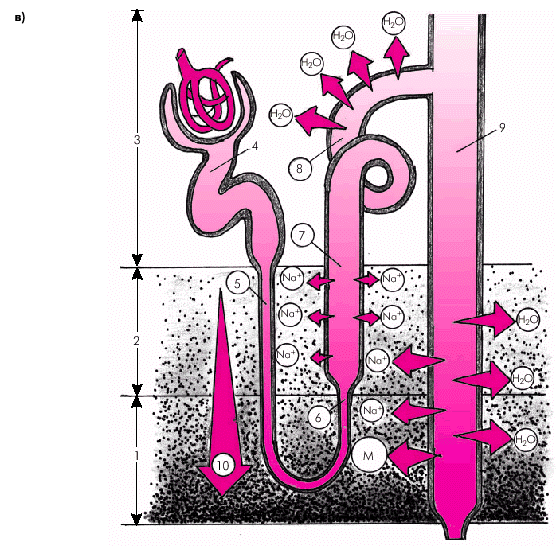
|
| Рис. 2.40.в. Облигатная (обязательная) и факультативная реабсорбция Nа + и воды в почках. Факультативная реабсорбция Nа + в восходящем толстом сегменте петли Генле, дистальных извитых канальцах и собирательных трубках |
На рис. 2.41 схематически показана динамика реабсорбции Nа+ и воды в различных сегментах нефрона: проксимальных и дистальных канальцах, петле Генле и собирательных трубках. Максимальная реабсорбция приходится на проксимальные канальцы (облигатная реабсорбция) и петлю Генле (восхоящий толстый сегмент), минимальная — на собирательные трубки и дистальные извитые канальцы (факультативная реабсорбция).
Большинство диуретиков угнетают активную реабсорбцию Nа+, Сl–, бикарбонатов, Са2+, что влечет за собой уменьшение пассивной реабсорбции воды и увеличение диуреза.
1.
Осмотические диуретики. Действие осмотических диуретиков (маннитола, мочевины, 40% раствора глюкозы, альбумина и др.) основано на повышении концентрации осмотически активных веществ в плазме крови и в канальцевой жидкости. В результате снижается интенсивность обязательной реабсорбции осмотически активных веществ в проксимальных отделах канальцев и, соответственно, увеличивается количество и скорость движения канальцевой жидкости в петле Генле и в дистальных отделах канальцев. Это, в свою очередь, препятствует образованию осмотического градиента и ведет к снижению факультативной реабсорбции воды в дистальных канальцах и собирательных трубках. Такое состояние называется осмотическим диурезом.
| Рис. 2.41. Реабсорбция Nа + и воды в различных сегментах почечных канальцев и собирательных трубках (по A. Chonka и J. Grantham в модификации) | 
|
Ингибиторы карбоангидразы. Диакарб, относящийся к этой группе диуретиков, угнетает действие фермента карбоангидразы. Последняя, как известно, обеспечивает в проксимальных извитых канальцах почек реабсорбцию натрия бикарбоната (NаHСО3) в обмен на выделение в просвет канальца ионов Н+ (рис. 2.42).
В основе этого процесса лежит активируемая карбоангидразой реакция: СО2 + Н2О = = Н2СО3; образующаяся углекислота (Н2СО3) диссоциирует на ионы Н+ и HСО3–. Ионы Н+ выделяются в просвет канальцев, а на их место из канальцевой жидкости поступает эквивалентное количество ионов натрия (Nа+). В результате организм освобождается от водородных ионов и в то же время восполняет запасы натрия бикарбоната (NaHCO3), который реабсорбируется в интерстициальную ткань почки и попадает в кровь. Аналогичным образом происходит обмен ионов Н+ на ионы Nа+ с участием двухосновного фосфата и аммиака (подробнее см. последующие главы руководства).
Прием диакарба угнетает эту реакцию: ионы Nа+ выводятся из организма, а ионы Н+ накапливаются в интерстициальной ткани, что, кстати, может способствовать возникновению метаболического ацидоза.
Диакарб относится к слабым диуретикам. Его действие усиливается при метаболическом алкалозе, но значительно снижается при его отсутствии. Поэтому диакарб редко применяют при ХСН и только с целью быстрой коррекции метаболического алкалоза, вызванного, например, избыточным назначением петлевых или тиазидных мочегонных (см. ниже).
| Рис. 2.42. Упрощенная схема обмена иона водорода (Н + ) на ион натрия (Nа + ) в почечных канальцах. Объяснение в тексте | 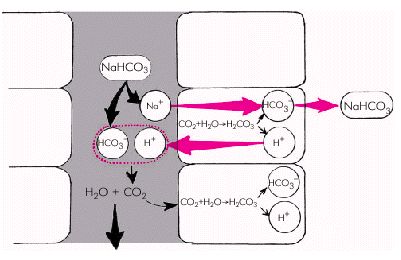
|
Петлевые диуретики. К этой группе диуретиков относятся:
o фуросемид (лазикс);
o этакриновая кислота (урегит);
o буметанид.
Петлевые диуретики — наиболее эффективные мочегонные средства, которые подавляют активную реабсорбцию Сl– и Nа+ в толстом восходящем сегменте петли Генле (рис. 2.43). Именно здесь реабсорбируется около 25–30% профильтровавшихся ионов Nа+. Одновременно происходит значительная потеря ионов К+ с мочой.
Петлевые диуретики широко используют как при острой, так и при хронической СН. Они эффективны даже при значительном снижении скорости клубочковой фильтрации (менее 30 мл/мин). Помимо мощного диуретического действия, петлевые мочегонные средства при внутривенном введении оказывают отчетливый и быстрый венодилатирующий эффект и снижают преднагрузку еще до наступления диуретического действия. Это свойство петлевых диуретиков ипользуется при лечении больных с отеком легких.
| Рис. 2.43. Схема, иллюстрирующая механизм действия петлевых диуретиков | 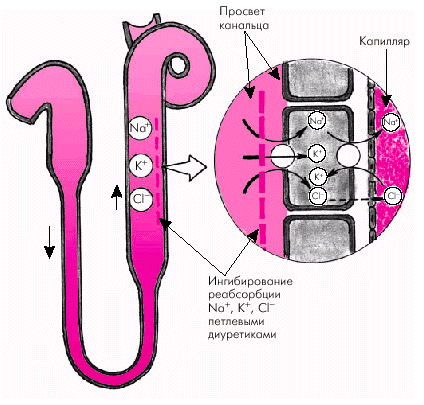
|
В этих случаях фуросемид вводят внутривенно медленно (со скоростью не более 4–6 мг в мин). Начальная доза составляет от 20 мг до 60 мг; при необходимости доза может быть увеличена до 160–500 мг в сутки. Повторные внутривенные инъекции возможны каждые 4–6 ч.
При ХСН фуросемид, этакриновую кислоты (урегит) или буметанид обычно применяют внутрь один раз в сутки (утром). Натрийуретическое и диуретическое действие обычно начинается через 30–60 мин после приема препарата и достигает максимума через 1–2 ч. Длительность действия составляет около 6 ч.
В зависимости от тяжести отечного синдрома и выраженности диуретического эффекта суточные дозы петлевых диуретиков могут колебаться в широких пределах. Обычно фуросемид используют в дозе 40–80 мг в сутки, этакриновую кислоту — 50–100 мг в сутки и буметанид — 0,5–2,0 мг в сутки.
4. Тиазиды и тиазидоподобные диуретики. Мочегонные этой группы являются производными сульфаниламидов и воздействуют на дистальные отделы канальцев, ингибируя фосфодиэстеразу и усиливая выделение с мочой Nа+, К+, Сl–, гидрокарбонатов, фосфатов и магния. Наиболее распространенными представителями этой группы мочегонных средств являются гидрохлортиазид, индапамид и клопамид.
Эффективность тиазидовых и тиазидоподобных диуретиков существенно меньше, чем петлевых диуретиков. Эффект мочегонных препаратов этой группы значительно уменьшается при снижении скорости клубочковой фильтрации меньше 40 мл/мин и прекращается при значениях меньше 30 мл/мин.
Большинство диуретиков этой группы обладают гипотензивным эффектом.
Лечение больных с начальной и умеренной ХСН и слабо выраженным отечным синдромом начинают с назначения гидрохлортиазида в дозе 25–100 мг в сутки один раз (утром натощак). Максимальный эффект достигается через 1 ч после приема, длительность действия — 12 ч.
При необходимости суточная доза может быть увеличена до 200 мг в сутки и распределена на 1–2 приема. При этом значительно возрастает риск возникновения побочных эффектов (гипокалиемии, артериальной гипотензии).
Противопоказания:
- рефрактерная гипокалиемия;
- гипонатриемия;
- гиперкальциемия;
- тяжелая почечная и печеночная недостаточность;
- подагра.
5. Калийсберегающие диуретики.Эти мочегонные средства (спиронолактон, амилорид и триамтерен) угнетают реабсорбцию Nа+ и секрецию К+ в собирательных трубках, в связи с чем на фоне увеличения диуреза не развивается гипокалиемии (рис. 2.44). Спиронолактон (верошпирон) обладает уникальной способностью ингибировать альдостерон.
Калийсберегающие диуретики обладают слабым мочегонным действием. Обычно их назначают в сочетании с петлевыми и тиазидовыми диуретиками с целью снижения риска возникновения гипокалиемии.
Спиронолактон (верошпирон) применяют для профилактики и лечения гипокалиемии, развившейся при лечении петлевыми и тиазидовыми диуретиками, а также в комплексной терапии гиперальдостеронизма, в том числе у больных ХСН. Спиронолактон назначают в дозе 75–100 мг в сутки в течение 2–8 недель. Слабо выраженный мочегонный эффект начинает проявляться только через 48–72 ч после приема препарата, хотя уже через сутки уровень калия сыворотки начинает возрастать.
В последние годы спиронолактон пытаются использовать в качестве средства, предупреждающего развитие интерстициального фиброза миокарда и ремоделирования сосудов, обусловленного повышенным содержанием альдостерона у больных ХСН. При этом используют длительный прием сравнительно низких доз препарата (75 мг в сутки).
Дата добавления: 2016-04-22; просмотров: 602;
