Исследование других органов 7 страница
4. Продолжительность действия. Различают липофильные и гидрофильные b-адреноблокаторы, которые отличаются по своим фармакодинамическим свойствам, а также выраженности некоторых побочных эффектов.
Липофильные (жирорастворимые) b-адреноблокаторы (пропранолол, метопролол, окспренолол, тимолол, карведилол и др.) почти полностью всасываются в желудочно-кишечном тракте, хорошо проникают через гематоэнцефалический барьер, что объясняет частоту побочных реакций со стороны ЦНС (слабость, сонливость, депрессия, кошмарные сновидения, галлюцинации). Липофильные b-адреноблокаторы хорошо метаболизируются в печени и в основном выделяются с желчью. Они имеют сравнительно короткий период полувыведения (около 3–5 ч) и назначаются в связи с этим не реже 2–3 раз в сутки. При ухудшении функции печени нарушается выведение препарата из организма, что требует снижения суточной дозы препарата и тщательного контроля за функциональным состоянием печени и концентрацией b-адреноблокаторов в крови.
Гидрофильные (водорастворимые) b-адреноблокаторы (атенолол, надолол, соталол) сравнительно хуже всасываются в желудочно-кишечном тракте и незначительно метаболизируюся в печени. Они экскретируются почками и выделяются с мочой в виде метаболитов или в неизмененном виде. При снижении функции почек нарушается экскреция b-адреноблокаторов с мочой, что также требует снижения суточной дозы препарата.
Гидрофильные b-адреноблокаторы не проникают через гематоэнцефалический барьер и поэтому реже, чем липофильные препараты, вызывают побочные реакции со стороны ЦНС.
Период полувыведения гидрофильных b-адреноблокаторов чаще всего достигает 6–12 ч или больше, что дает возможность принимать препараты 1–2 раза в сутки.
Гидрофильные b-адреноблокаторы целесообразно назначать больным с поражением печени, а также пациентам с психическими нарушениями.
 Запомните
1. Липофильные b-адреноблокаторы хорошо метаболизируются в печени и выделяются с желчью, а гидрофильные препараты элиминируются почками и выделяются с мочой. 2. При нарушении функции печени (цирроз печени, застойная печень при ХСН и др.) целесообразно назначать гидрофильные b-адреноблокаторы, а при умеренной ХПН — липофильные средства. Запомните
1. Липофильные b-адреноблокаторы хорошо метаболизируются в печени и выделяются с желчью, а гидрофильные препараты элиминируются почками и выделяются с мочой. 2. При нарушении функции печени (цирроз печени, застойная печень при ХСН и др.) целесообразно назначать гидрофильные b-адреноблокаторы, а при умеренной ХПН — липофильные средства.
|
Применение b-адреноблокаторов при ХСН
В патогенезе СН важнейшая роль принадлежит, как известно, чрезмерной активации САС и повышению уровня катехоламинов в крови, оказывающих неблагоприятное влияние на сердечно-сосудистую систему. Напомним, что хроническая гиперактивация САС сопровождается:
· тахикардией;
· вазоконстрикцией и повышением постнагрузки;
· токсическим воздействием катехоламинов на миокард, ведущим к “перегрузке” кардиомиоцитов кальцием, повреждению мембран, нарушению электрической стабильности (аритмии) и некрозу клеток;
· повышением потребности миокарда в кислороде и увеличением гипоксии, в условиях которой участки работоспособного миокарда как бы погружаются в “спячку” (состояние гибернации) и в конечном счете происходит запуск процесса программируемой гибели кардиомиоцитов — апоптоз;
· стимуляцией развития гипертрофии сердечной мышцы и снижением диастолической податливости ЛЖ;
· усилением отечного синдрома и застойных явлений в легких вследствие активации РААС (альдостерон и задержка Nа+ и воды) и секреции АДГ (задержка воды).
Интересно, что избыточный уровень норадреналина обусловливает значительную перестройку рецепторного аппарата миокарда. Если у здорового человека в сердечной мышце существенно преобладают b1-адренорецепторы (до 80–85%), возбуждение которых закономерно сопровождается увеличением сократимости миокарда, то при ХСН число b1-рецепторов значительно уменьшается (они связаны с молекулой норадреналина), почти достигая уровня b2-адренорецепторов. Поэтому даже на фоне избытка норадреналина в крови сократительная функция миокарда не увеличивается, а снижается (down regulation).
Все эти неблагоприятные воздействия катехоламинов способствуют падению сократимости и быстрому прогрессированию СН. В связи с этим в последние годы большое значение в комплексной терапии ХСН придают рациональному применению b-адреноблокаторов. Доказано, что длительное применение у больных ХСН кардиоселективных b-адреноблокаторов метопролола и бисопролола снижает число обострений ХСН, общую смертность, а также частоту внезапной сердечной смерти на 34–49%. Особенно хорошо зарекомендовали себя b-адреноблокаторы при ХСН, развившейся на фоне ИБС, АГ, ГКМП (см. ниже).
Следует добавить, что еще недавно вопрос о целесообразности и правомочности назначения b-адреноблокаторов при ХСН дискутировался. Считалось, что эти ЛС в связи с наличием у них отрицательного инотропного действия вообще противопоказаны при СН. Однако в последние годы было убедительно показано, что отрицательный инотропный эффект b-адреноблокаторов у больных ХСН выражен в малой степени и лишь на начальном этапе лечения. Длительное применение оптимально подобранных доз b-адреноблокаторов сопровождается возрастанием насосной функции сердца и увеличением сердечного выброса, что является следствием широкого спектра положительных влияний b-адреноблокаторов на сердце.
 Запомните
К числу положительных эффектов b-адреноблокаторов у больных ХСН относятся: 1. Отрицательное хронотропное действие — замедление сердечного ритма, что особенно полезно при исходной тахикардии. 2. Прямая защита миокарда от токсических влияний катехоламинов, в том числе: антиаритмическое действие; уменьшение гибели кардиомиоцитов (за счет некроза и апоптоза); повышение порога фибрилляции желудочков. 3. Замедление или блокирование процесса ремоделирования сердца (обратное развитие гипертрофии и уменьшение размеров полостей сердца). 4. Улучшение диастолической функции сердца. 5. Антиишемическое действие (снижение потребности миокарда в кислороде и уменьшение гипоксии и гибернации жизнеспособных кардиомиоцитов). 6. Восстановление чувствительности b-адренорецепторов к внешним регуляторным стимулам. 7. Уменьшение активности РААС и снижение выраженности отечного синдрома. 8. Увеличение сердечного выброса (при длительной терапии) (В.Ю. Мареев, 1999). Запомните
К числу положительных эффектов b-адреноблокаторов у больных ХСН относятся: 1. Отрицательное хронотропное действие — замедление сердечного ритма, что особенно полезно при исходной тахикардии. 2. Прямая защита миокарда от токсических влияний катехоламинов, в том числе: антиаритмическое действие; уменьшение гибели кардиомиоцитов (за счет некроза и апоптоза); повышение порога фибрилляции желудочков. 3. Замедление или блокирование процесса ремоделирования сердца (обратное развитие гипертрофии и уменьшение размеров полостей сердца). 4. Улучшение диастолической функции сердца. 5. Антиишемическое действие (снижение потребности миокарда в кислороде и уменьшение гипоксии и гибернации жизнеспособных кардиомиоцитов). 6. Восстановление чувствительности b-адренорецепторов к внешним регуляторным стимулам. 7. Уменьшение активности РААС и снижение выраженности отечного синдрома. 8. Увеличение сердечного выброса (при длительной терапии) (В.Ю. Мареев, 1999).
|
Показания
Согласно рекомендациям Американской ассоциации кардиологов (1999), использование b-адреноблокаторов показано всем больным ХСН с систолической дисфункцией (ФВ меньше 40%), относящимся к ФК II–III по NYHA, при отсутствии у них противопоказаний к приему препаратов и при условии стабилизации клинических симптомов ХСН. Особенно эффективны b-адреноблокаторы у больных ХСН, развившейся на фоне АГ, ГКМП и ИБС, что связано с влиянием препаратов на уровень системного АД, замедлением сердечного ритма, улучшением диастолической функции ЛЖ, а также с антиангинальным действием b-адреноблокаторов.
Противопоказания
Применение b-адреноблокаторов противопоказано при следующих заболеваниях и синдромах:
· обструктивные заболевания легких (бронхиальная астма, хронический обструктивный бронхит в стадии обострения);
· ХСН ФК IV по NYHA;
· обострение ХСН и дестабилизация клинической картины СН (отек легких, кардиогенный шок, нарастание отечного синдрома);
· выраженная брадикардия (ЧСС меньше 60 в мин);
· артериальная гипотензия (САД меньше 100 мм рт. ст.);
· АВ-блокады и СА-блокада;
· СССУ;
· беременность.
Следует также соблюдать осторожность при назначении b-адреноблокаторов больным с сахарным диабетом, ХПН, при нарушении функции печени и портальной гипертензии, а также у пациентов с нарушением периферического кровообращения — перемежающейся хромотой и синдромом Рейно (кроме карведилола).
Методика лечения
Для лечения больных ХСН в настоящее время рекомендован длительный прием одного из трех блокаторов b-адренорецепторов (метопролол, бисопролол и карведилол), для которых на большом клиническом материале доказан отчетливый положительный эффект терапии, в том числе достоверное снижение смертности больных ХСН. Метопролол и бисопролол являются кардиоселективными b1-блокаторами без внутренней симпатомиметической активности, а карведилол — неселективным b1,2-адреноблокатором, обладающим к тому же свойствами вазодилататоров (за счет блокады сосудистых a-адренорецепторов).
Выбор одного из этих b-адреноблокаторов определяется в основном конкретной клинической ситуацией.
 Запомните
1. Кардиоселективные b1-адреноблокаторы (метопролол и бисопролол) отличаются большей безопасностью и реже приводят к возникновению внесердечных осложнений. Они предпочтительны для лечения больных ХСН с сопутствующими хроническими заболеваниями легких (необструктивными) и нарушениями углеводного обмена. 2. Неселективный карведилол, помимо блокады b1,2-адренорецепторов, обладает выраженными вазодилатирующими свойствами и особенно показан у пациентов с облитерирующим атеросклерозом сосудов нижних конечностей и высокой АГ. Карведилол не следует применять у больных с артериальной гипотензией. Запомните
1. Кардиоселективные b1-адреноблокаторы (метопролол и бисопролол) отличаются большей безопасностью и реже приводят к возникновению внесердечных осложнений. Они предпочтительны для лечения больных ХСН с сопутствующими хроническими заболеваниями легких (необструктивными) и нарушениями углеводного обмена. 2. Неселективный карведилол, помимо блокады b1,2-адренорецепторов, обладает выраженными вазодилатирующими свойствами и особенно показан у пациентов с облитерирующим атеросклерозом сосудов нижних конечностей и высокой АГ. Карведилол не следует применять у больных с артериальной гипотензией.
|
Для лечения больных, естественно, могут быть использованы и другие препараты данного класса, преимущественно не обладающие внутренней симпатомиметической активностью: соталол, пропранолол и др.
Побочные эффекты
Лечение больных ХСН b-адреноблокаторами во многих случаях представляет достаточно сложную проблему, главным образом, из-за риска возникновения различных побочных эффектов. К числу наиболее значимых из них относятся:
· артериальная гипотензия;
· синусовая брадикардия;
· АВ-блокады;
· ухудшение периферического кровообращения на фоне облитерирующего атеросклероза артерий нижних конечностей или васкулита, протекающего с синдромом Рейно;
· усугубление бронхиальной обструкции (у больных с заболеваниями легких);
· снижение толерантности к глюкозе (особенно неселективные b-адреноблокаторы);
· повышение уровня триглицеридов и ЛОНП (особенно неселективные).
Избежать этих побочных эффектов позволяет строгое соблюдение следующих основных принципов лечения больных ХСН b-адреноблокаторами.
1. b-адреноблокаторы назначаются в соответствии с показаниями и противопоказаниями, описанными выше.
2. У больных ХСН b-адреноблокаторы назначаются только дополнительно к ингибиторам АПФ и диуретикам (иногда вместе с сердечными гликозидами), причем больные должны находиться на заранее подобранной стабильной дозе этих препаратов при уровне АД не ниже 100 мм рт. ст.
3. Стартовая доза препаратов должна быть очень низкой (не выше 20% от средней терапевтической):
o карведилол — 3,125 мг/сутки;
o бисопролол — 1,25 мг/сутки;
o метопролол — 12,5 мг/сутки.
4. Увеличение дозы b-адреноблокаторов осуществляется очень медленно: примерно 1 раз в 2 недели доза может быть увеличена в 2 раза.
5. Период “титрования” дозы b-адреноблокаторов может продолжаться 6–8 недель, причем оптимальными терапевтическими дозами, к которым следует стремиться, хотя это и не всегда возможно у больных ХСН, считают следующие:
o для карведилола — 50 мг/сутки;
o для бисопролола — 10 мг/сутки;
o для метопролола — до 150 мг/сутки.
6. Больной должен быть предупрежден, что в первые 2–3 недели лечения возможно ухудшение самочувствия, даже прогрессирование симптомов ХСН и небольшая задержка жидкости. После “прохождения” начального периода в большинстве случаев наступает улучшение.
 Запомните
1. Дозы b-адреноблокаторов следует подбирать индивидуально, ориентируясь прежде всего на ЧСС и АД: ЧСС должно быть не ниже 55–60 ударов в 1 мин, а систолическое АД — не меньше 100–110 мм рт. ст. 2. b-адреноблокаторы нельзя отменять внезапно после длительного лечения, так как в этих случаях может наступить резкое обострение основного заболевания (“синдром отмены”). Запомните
1. Дозы b-адреноблокаторов следует подбирать индивидуально, ориентируясь прежде всего на ЧСС и АД: ЧСС должно быть не ниже 55–60 ударов в 1 мин, а систолическое АД — не меньше 100–110 мм рт. ст. 2. b-адреноблокаторы нельзя отменять внезапно после длительного лечения, так как в этих случаях может наступить резкое обострение основного заболевания (“синдром отмены”).
|
Другие лекарственные средства
Описанные выше ингибиторы АПФ, диуретики, сердечные гликозиды и блокаторы b-адренорецепторов относятся к так называемой базисной терапии больных ХСН. Помимо этих классов ЛС, при необходимости могут назначаться следующие медикаментозные препараты:
o периферические вазодилататоры;
o антиагреганты и антикоагулянты;
o антиаритмические препараты;
o препараты, оказывающие влияние на метаболизм миокарда и т.п.
Подробное описание механизмов действия и способа применения этих ЛС приведено в следующих главах.
Подбор лекарственной терапии у больных с систолической ХСН
Оптимальный выбор ЛС и их комбинаций для лечения систолической ХСН определяется тяжестью сердечной недостаточности (ФК по NYHA), а также наличием или отсутствием тех или иных клинических проявлений СН:
o синусового ритма или мерцательной аритмии;
o тахикардии;
o отечного синдрома и признаков застоя крови в легких;
o артериальной гипотензии и т.п.
Большое значение имеет также характер и тяжесть основного заболевания, на фоне которого развилась СН, а также наличие некоторых осложнений основного заболевания и ХСН (аритмий, склонности к гиперкоагуляции, внутрисердечных тромбов, электролитных нарушений и т.д.).
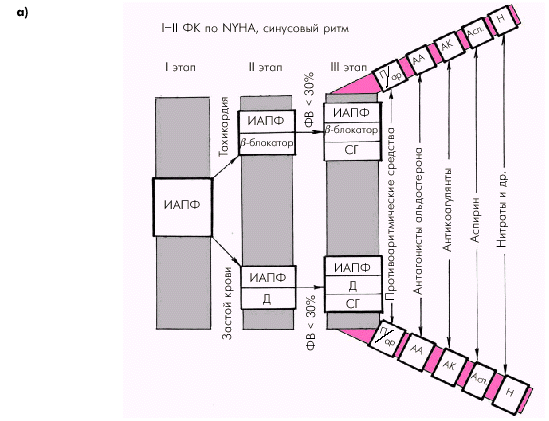
Существует несколько ориентировочных схем выбора лекарственной терапии у больных ХСН (Ю.Н. Беленков). Так, у больных с начальными стадиями СН (ФК I–II поNYHA) и сохраненным синусовым ритмом (рис. 2.51, а) на первом этапе подбора лекарственной терапии назначается один из ингибиторов АПФ. На втором этапе к ингибитору АПФ может добавляться диуретик (при наличии у больного отечного синдрома) или b-адреноблокатор (при наличии синусовой тахикардии). Если оказывается, что у больного, несмотря на умеренные клинические проявления СН, имеется значительная систолическая дисфункция (ФВ меньше 30%) или выявляется артериальная гипотензия, на третьем этапе лечения возможно назначение сердечных гликозидов. Кроме того, по показаниям к такому лечению могут добавляться альдактон (верошпирон), антиаритмические препараты и антикоагулянты, а также нитраты, аспирин и т.п.
|
|
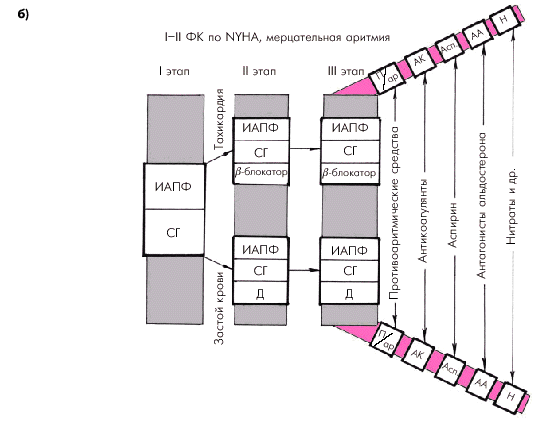
| Рис. 2.51. Ориентировочная схема выбора лекарственной терапии больных с начальными стадиями ХСН (ФК I–II по NYHA): а — при сохранении синусового ритма; б — при постоянной форме мерцательной аритмии. Д — диуретики; ИАПФ — ингибиторы АПФ; СГ — сердечные гликозиды; П/ар — противоаритмические средства; АА — антагонисты альдостерона; АК — антикоагулянты; Асп — аспирин; Н — нитраты |
Сходные подходы к лечению существует для больных с начальными стадиями ХСН (ФК I–II по NYHA), но наличием постоянной формы мерцательной аритмии (рис. 2.51, б). Однако в этих случаях уже на первом этапе подбора терапии целесообразно назначить не только один из ингибиторов АПФ, но и дигоксин. По показаниям на втором и третьем этапах лечения могут добавляться диуретики, b-адреноблокаторы, антиаритмические препараты, альдактон, нитраты и др. Особое значение у больных ХСН с мерцательной аритмией приобретает применение антикоагулянтов в связи с повышенным риском тромбоэмболических осложнений.
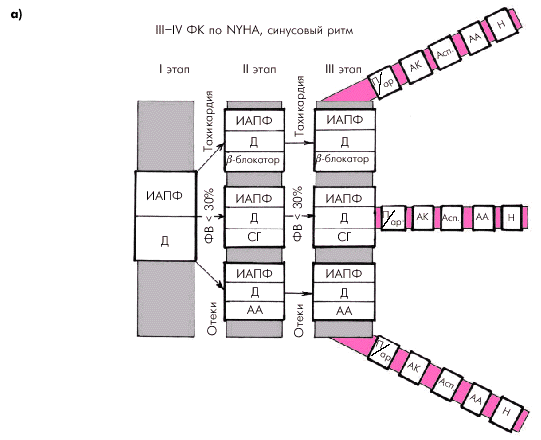
У больных с выраженными клиническими проявлениями ХСН (ФК III–IV), сохраненным синусовым ритмом (рис. 2.52, а) на первом этапе подбора терапии целесообразно назначить ингибитор АПФ и диуретик. На втором этапе в зависимости от выраженности застоя крови, тахикардии и снижения ФВ к этой терапии обычно добавляется альдактон, b-адреноблокатор или сердечный гликозид. В дальнейшем возможно “подключение” к этой терапии других препаратов.
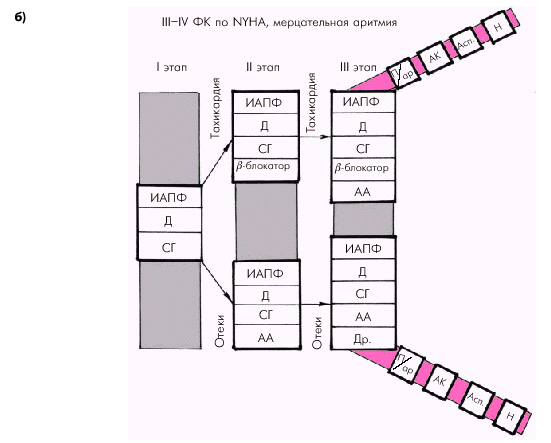
Наконец, у пациентов с выраженной ХСН (ФК III–IV) и постоянной формой мерцательной аритмии (рис. 2.52, б) в большинстве случаев уже на первом этапе лечения приходится назначать как минимум три базисных препарата: ингибитор АПФ, диуретик и сердечный гликозид, а в дальнейшем (по показаниям) — b-адреноблокаторы, антикоагулянты, антиаритмические и другие препараты.
Естественно, эти ориентировочные схемы могут быть изменены в зависимости от индивидуальных особенностей течения заболевания.
|
|
| Рис. 2.52. Ориентировочная схема выбора лекарственной терапии больных с выраженными клиническим проявлениями ХСН (ФК III–IV по NYHA). а — при сохранении синусового ритма; б — при постоянной форме мерцательной аритмии. Обозначения те же |
| 2.7. Хроническая диастолическая сердечная недостаточность |

|
| 2.7.1. Этиология |

|
- нарушение активного расслабления миокарда желудочка, что связано с повреждением энергоемкого процесса диастолического транспорта Са2+;
- ухудшение податливости стенок ЛЖ, которое обусловлено изменением механических свойств кардиомиоцитов, состоянием соединительно-тканной стромы (фиброз), перикарда, а также изменением геометрии желудочка.
 Запомните
Наиболее частыми причинами диастолической ХСН являются: артериальная гипертензия; ИБС, в том числе постинфарктный кардиосклероз; ГКМП; амилоидоз сердца; констриктивный перикардит; сахарный диабет (“диабетическое сердце”). Запомните
Наиболее частыми причинами диастолической ХСН являются: артериальная гипертензия; ИБС, в том числе постинфарктный кардиосклероз; ГКМП; амилоидоз сердца; констриктивный перикардит; сахарный диабет (“диабетическое сердце”).
|
Следует отметить, что у больных митральным стенозом, несмотря на нарушение наполнения ЛЖ, речь не идет о диастолической форме СН, поскольку эти нарушения возникают не вследствие повреждения миокарда желудочка, а из-за механического препятствия току крови на уровне АВ-отверстия.
| 2.7.2. Патогенез |

|
| Рис. 2.53. Зависимость КДД от КДО ЛЖ при диастолической форме ХСН. Диастолическая СН характеризуется значительно более крутым подъемом кривой, чем у здоровых лиц или больных с систолической ХСН. Объяснение в тексте | 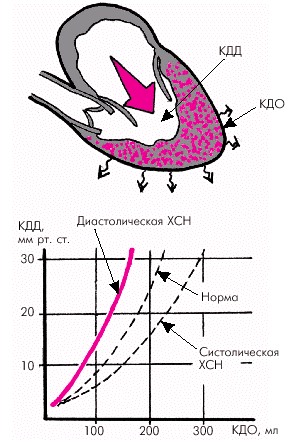
|
Как известно, поступление крови из предсердия в желудочки осуществляется в две фазы (см. рис. 1.25–1.27):
- в фазу быстрого наполнения, когда под действием градиента давления между предсердием и желудочком в последний поступает около 60–75% всего диастолического объема крови;
- в период систолы предсердия в результате его активного сокращения (около 25% от общего объема крови).
Ранние стадии нарушения диастолической функции ЛЖ характеризуются умеренным уменьшением скорости изоволюмического расслабления и объема раннего наполнения. В результате такой структурной перестройки диастолы происходит выраженная перегрузка ЛП, увеличение его объема и давления в нем. На более поздних стадиях развивается “рестриктивный” тип диастолической дисфункции (подробнее — см. ниже).
Перегрузка ЛП способствует раннему возникновению наджелудочковых нарушений сердечного ритма, в частности, развитию фибрилляции и трепетания предсердий.
Наконец, третьим следствием диастолической дисфункции является рост давления в венозном русле малого круга кровообращения и застой крови в легких.
Следует заметить, что в отличие от систолической ХСН, для которой на самых ранних стадиях заболевания характерно расширение ЛЖ, для диастолической ХСН дилатация ЛЖ не характерна, до тех пор пока к диастолической дисфункции не присоединится нарушение насосной функции сердца.
 Запомните
Наиболее характерными гемодинамическими следствиями диастолической ХСН являются: 1. Рост конечно-диастолического давления в желудочке при нормальных или малоизмененных значениях СИ и ФВ. 2. Изменение структуры диастолического наполнения желудочка и перегрузка левого предсердия (его дилатация и повышение давления в нем). 3. Повышение давления в венозном русле малого круга кровообращения и застой крови в легких. 4. Отсутствие заметной дилатации ЛЖ. Запомните
Наиболее характерными гемодинамическими следствиями диастолической ХСН являются: 1. Рост конечно-диастолического давления в желудочке при нормальных или малоизмененных значениях СИ и ФВ. 2. Изменение структуры диастолического наполнения желудочка и перегрузка левого предсердия (его дилатация и повышение давления в нем). 3. Повышение давления в венозном русле малого круга кровообращения и застой крови в легких. 4. Отсутствие заметной дилатации ЛЖ.
|
Так же как и при систолической ХСН, диастолическая дисфункция ЛЖ, рост КДД в желудочке и давления в малом круге кровообращения так или иначе способствуют активации нейрогормональных систем организма — САС, РААС и АДГ-вазопрессина. Это способствует задержке Nа+ и воды в организме, развитию отечного синдрома и склонности к вазоконстрикторным эффектам.
Поздние стадии диастолической ХСН характеризуются значительным ростом КДД ЛЖ, неэффективностью систолы ЛП и критическим снижением наполнения ЛЖ. Это сопровождается падением сердечного выброса, еще большим снижением толерантности к физической нагрузке и застоем крови в легких. В связи с высоким давлением в легочной артерии развивается гипертрофия и дилатация ПЖ и со временем присоединяются признаки правожелудочковой СН. Следует, правда, отметить, что для диастолической ХСН больше характерно преобладание левожелудочковой недостаточности.
| 2.7.3. Особенности клинической картины |

|
 Запомните
К числу неспецифических признаков, часто выявляемых у пациентов с диастолической ХСН, относятся: 1. Физикальные данные, указывающие на наличие концентрической гипертрофии ЛЖ. 2. Мало измененные размеры ЛЖ при наличии симптомов левожелудочковой недостаточности. 3. Пресистолический ритм галопа (патологический IV тон). 4. “Двойной” верхушечный толчок. 5. Мерцательная аритмия и другие суправентрикулярные нарушения ритма сердца. Запомните
К числу неспецифических признаков, часто выявляемых у пациентов с диастолической ХСН, относятся: 1. Физикальные данные, указывающие на наличие концентрической гипертрофии ЛЖ. 2. Мало измененные размеры ЛЖ при наличии симптомов левожелудочковой недостаточности. 3. Пресистолический ритм галопа (патологический IV тон). 4. “Двойной” верхушечный толчок. 5. Мерцательная аритмия и другие суправентрикулярные нарушения ритма сердца.
|
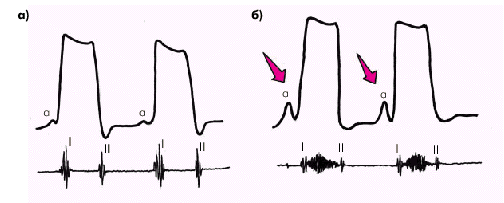
|
| Рис. 2.54. Верхушечная кардиограмма (апекскардиограмма), зарегистрированная у здорового человека (а) и больного с диастолической формой ХСН (б). В последнем случае у больного с ригидной стенкой ЛЖ наблюдается «двойной» верхушечный толчок, обусловленный высокой предсердной волной «а» |
| 2.7.4. Инструментальная диагностика |

|
Дата добавления: 2016-04-22; просмотров: 727;
Генерация страницы за: 0.022 сек.
